Аллопластических материалов при лечении грыжи
- Авторы
- Резюме
- Файлы
- Ключевые слова
Васильев М.Н., Ванюшин П.Н., Григорьев К.Ю., Морозов В.С.
Предложен способ комбинированной аллогерниопластики послеоперационных срединных вентральных грыж. Предусмотренное этим способом расположение эксплантата внутри дупликатуры, образованной листками и лоскутами влагалищ прямых мышц живота, позволяет исключить вероятность развития осложнений, характерных для подкожного и предбрюшинного расположения эксплантата. С использованием предлагаемого способа оперировано 7 пациентов, получены удовлетворительные результаты, рецидивов не отмечено.
послеоперационная грыжа
аллопластика
Введение
Лечение послеоперационных вентральных грыж остается актуальной задачей абдоминальной хирургии. Это заболевание возникает у 2‒20 % больных, перенесших лапаротомию, и по частоте занимает второе место после паховых грыж [2]. В современной герниологии чаще используют синтетические материалы [4].
Частота раневых осложнений после пластики передней брюшной стенки по поводу послеоперационной вентральной грыжи варьирует от 20,9 до 67 % [4]. Существует мнение, что применение сетчатых протезов увеличивает частоту раневых осложнений.
В настоящее время при пластике грыж эндопротез используют в одном из нескольких вариантов расположения по отношению к мышечно-апоневротическому слою передней брюшной стенки on lay или sub lay.
Основным недостатком пластики сетчатым протезом является развитие послеоперационных осложнений: нагноение, серома, гематома, отторжение протеза, формирование кишечных спаек и свищей [3‒5].
Эти обстоятельства побудили нас искать способ, позволяющий улучшить результаты лечения послеоперационных вентральных грыж, снизив количество послеоперационных осложнений.
Цель исследования
Оценить результаты применения разработанного способа пластики передней брюшной стенки у больных с послеоперационными срединными вентральными грыжами.
Материал и метод исследования
В исследование были включены 50 больных, оперированных в плановом порядке в хирургическом отделении ГУЗ УОКБ за период с 2007 по 2010 гг. Все пациенты были женского пола, у всех грыжи сформировались после верхнесрединной лапаротомии. В основную группу вошли 7 пациентов, оперированных по разработанной нами методике (заявка на изобретение № 2010112912). В контрольную группу включили 43 пациента, оперированных по методике on lay. Обе группы были сопоставимы по возрасту (средний возраст в основной группе — 56,57 лет, средний возраст в контрольной группе — 57,65 лет), размерам грыжевого дефекта (по классификации J.Chevrel-A.Rath, в основной группе W1 — 2 больных (28,8 %), W2 — 5 больных (71,2 %); в контрольной группе W1 — 13 больных (30,2 %), W2 — 30 больных (69,8 %)). В основной группе различная сопутствующая патология встречалась у 4 пациентов (57,14 %), в контрольной группе — у 27 (62, 8 %).
Разработанный нами метод осуществляется следующий образом. Двумя окаймляющими разрезами в проекции грыжи рассекают кожу с подкожной клетчаткой (рис. 1, 2), выделяют грыжевой мешок до грыжевых ворот. Грыжевой мешок вскрывают и выполняют внутрибрюшной этап операции (рассечение спаек, ликвидация непроходимости, симультанные операции на внутренних органах). Потом производят сшивание без натяжения между собой брюшины и рассеченных оболочек грыжевого мешка, в зависимости от размеров, «край в край» или с формированием дупликатуры.
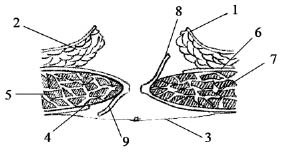
Рис. 1. 1 — кожа; 2 — подкожная клетчатка;
3 — лоскут переднего листка влагалища левой прямой мышцы живота; 4 — передний листок влагалища
левой прямой мышцы живота; 5 — левая прямая
мышца живота; 6 — ушитые листки брюшины;
7 — лоскут заднего листка влагалища правой прямой мышцы живота; 8 — задний листок влагалища
правой прямой мышцы живота;
9 — правая прямая мышца живота
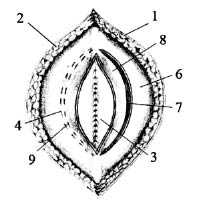
Рис. 2. 1 — кожа; 2 — подкожная клетчатка; 3 — лоскут переднего листка
влагалища левой прямой мышцы
живота; 4 — передний листок
влагалища левой прямой мышцы
живота; 6 — ушитые листки брюшины; 7 — лоскут заднего листка влагалища правой прямой мышцы живота;
8 — задний листок влагалища правой прямой мышцы живота;
9 — правая прямая мышца живота
Необходимый участок заднего листка влагалища правой прямой мышцы живота освобождают на всю длину грыжевого дефекта, отслаивая подлежащую брюшину. Необходимый участок переднего листка влагалища левой прямой мышцы живота освобождают от подкожной клетчатки на всю длину грыжевого дефекта.
Таким образом, изолировав брюшную полость и освободив необходимые участки листков влагалищ прямых мышц живота, переходят непосредственно к пластике.
Сначала, отступив на 1-1,5 см от края грыжевых ворот, выполняют полуовальный разрез переднего листка влагалища левой прямой мышцы живота на всю длину грыжевого дефекта, затем такого же размера полуовальный разрез заднего листка влагалища правой прямой мышцы живота (рис. 1, 2). Расправляют лоскут переднего листка влагалища левой прямой мышцы живота и лоскут заднего листка влагалища правой прямой мышцы живота.
Затем расправленный лоскут переднего листка влагалища левой прямой мышцы живота сшивают с задним листком влагалища правой прямой мышцы живота.
После этого выкраивают сетчатый эксплантат в виде буквы Н. Размеры сетчатого эксплантата по ширине превышают на 1-2 см края швов лоскутов влагалищ прямых мышц живота, а по длине — на 1,5-2 см больше грыжевого дефекта. Формируют ложе для расположения сетчатого эксплантата, образованное расправленным лоскутом переднего листка влагалища левой прямой мышцы живота и задним листком влагалища правой прямой мышцы живота путем частичного отслаивания правой и левой прямых мышц живота. Сетчатый эксплантат укладывают под правую и левую прямые мышцы живота на сформированное ложе, верхние и нижние концы сетчатого эксплантата располагают за края ушитого дефекта в соответствующих влагалищах прямых мышц живота и без натяжения подшивают его по периметру и по центру к сформированному ложу с помощью синтетических нитей редкими узловыми швами. Затем поверх сетчатого эксплантата правой и левой прямых мышц живота ушивают расправленный лоскут заднего листка влагалища правой прямой мышцы живота с передним листком влагалища левой прямой мышцы живота (рис. 3, 4). Таким образом, формируют дупликатуру, образованную листками и лоскутами влагалищ прямых мышц живота. Операцию завершают установкой дренажей внутри дупликатуры для последующей вакуумной аспирации. Кожную рану зашивают.
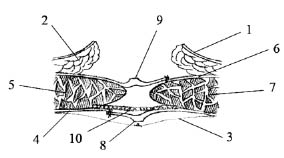
Рис. 3. 1 — кожа; 2 — подкожная клетчатка;
3 — лоскут переднего листка влагалища левой прямой мышцы живота; 4 — передний листок влагалища левой прямой мышцы живота; 5 — левая прямая мышца
живота; 6 — ушитые листки брюшины; 7 — лоскут
заднего листка влагалища правой прямой мышцы
живота; 8 — задний листок влагалища правой прямой мышцы живота; 9 — правая прямая мышца живота;
10 — имплантат (эндопротез)
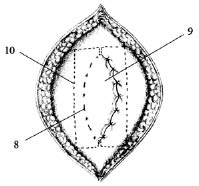
Рис. 4. 8 — задний листок влагалища правой прямой мышцы живота;
9 — правая прямая мышца живота;
10 — имплантат (эндопротез)
В качестве сетчатого эксплантата в обеих группах использовались полипропиленовая сетка и шовный материал пролен.
Все пациенты проходили тщательное догоспитальное обследование и осмотр смежных специалистов. Проводилась предоперационная подготовка с учетом сопутствующей патологии. Всем больным проводилась неспецифическая профилактика тромбоэмболических осложнений: эластическая компрессия нижних конечностей, ранняя активизация больных. При наличии факторов риска производилось введение низкомолекулярного гепарина: начиная с первых 12 часов после операции и в течение 5-7 дней послеоперационного периода. Для профилактики послеоперационных раневых осложнений за 30 минут до операции или интраоперационно вводились антибиотики цефалоспоринового ряда. Во всех случаях выполнялось дренирование раны в течение 2-5 дней. В послеоперационном периоде выполнялся ультразвуковой контроль течения раневого процесса на 3, 10 сутки.
Результаты исследования и их обсуждение
Среднее количество койко-дней в основной группе было 12,3, в контрольной группе — 16,26. В основной группе раневых послеоперационных осложнений не наблюдалось. В контрольной группе осложнения отмечены у 7 — (16,28 %) пациентов. У 2 — (4,66 %) — длительная серозная экссудация из раны, у 1 — (2,33 %) некроз краев раны, у 1 — (2,33 %) инфильтрат. Гематома наблюдалась у 3 — (6,96 %) пациентов контрольной группы, из которых в одном случае гематома была инфицированная. При анализе причин инфицирования было выяснено, что присутствовала инфекция в зоне оперативного вмешательства (гнойные гранулемы). В послеоперационном периоде в контрольной группе умерла 1 (2,33 %) больная от острого нарушения мозгового кровообращения. Летальных случаев в основной группе не было. Рецидивов грыж в обеих группах не отмечено (сроки наблюдения основной группы
9 месяцев, контрольной группы до 3 лет).
Выводы
Использование предложенного способа позволяет выполнить пластику дефектов стенки живота без значительного уменьшения объема брюшной полости, уменьшить число послеоперационных раневых осложнений и летальных исходов.
Список литературы
- Войленко В.Н., Меделян А.И., Омельченко В.М. Атлас операций на брюшной стенке и органах брюшной полости — М.: Медицина, 1965. — 608 с.
- Деметриашвили З.М., Магалашвили Р.Д., Лобжанидзе Г.В. Лечение послеоперационных вентральных грыж// Хирургия. — 2008. — №11. — С. 44-46.
- Загиров У.З., Салихов М.А., Исаев У.М. Анатомо-функциональное обоснование нового способа комбинированной пластики срединных вентральных грыж // Хирургия. — 2008. — №7. — С. 41-42.
- Мирзабекян Ю.Р., Добровольский С.Р. Прогноз и профилактика раневых осложнений после пластики передней брюшной стенки по поводу послеоперационной вентральной грыжи // Хирургия. — 2008. — №1. — С. 66-71.
- Нелюбин П.С., Галота Е.А., Тимошин А.Д. Хирургическое лечение больных с послеоперационными и рецидивными вентральными грыжами // Хирургия. — 2007. — №7. — С. 69-74.
- Тоскин К.Д., Жебровский В.В. Грыжи живота. — М.: Медицина, 1983. — 240 с.
Библиографическая ссылка
Васильев М.Н., Ванюшин П.Н., Григорьев К.Ю., Морозов В.С. СПОСОБ АЛЛОПЛАСТИКИ ПОСЛЕОПЕРАЦИОННЫХ ВЕНТРАЛЬНЫХ ГРЫЖ // Фундаментальные исследования. – 2010. – № 11. – С. 33-36;
URL: https://fundamental-research.ru/ru/article/view?id=14012 (дата обращения: 06.07.2020).
Предлагаем вашему вниманию журналы, издающиеся в издательстве «Академия Естествознания»
(Высокий импакт-фактор РИНЦ, тематика журналов охватывает все научные направления)
Источник
Послеоперационные грыжи возникают чаще в области передней брюшной стенки, реже в поясничной; при этом грыжевое выпячивание выходит из брюшной полости в области операционного рубца и располагается под кожей. По данным различных статистик, грыжи возникают в 6-40% случаев после различного рода лапаротомий, в том числе ранений брюшной полости.
Основными причинами возникновения послеоперационной грыжи чаще всего являются нагноение операционной раны и перитонит. Среди других причин, способствующих развитию грыжи, следует отметить беременность, сшивание апоневроза после операции тонкой кетгутовой нитью, атрофию мышц передней брюшной стенки вследствие пересечения нервов при лапаротомии и др.
Послеоперационные грыжи — диагностика
Диагностика послеоперационных грыж не представляет особых трудностей. Бросается в глаза наличие в области операционного рубца грыжевого выпячивания, покрытого рубцово-измененной и истонченной кожей. При пальпации можно прощупать органы брюшной полости, а после вправления их определить острые края грыжевых ворот, которые могут достигать огромных размеров. Наиболее часто больные жалуются на боли в животе, невозможность заниматься физическим трудом, запор, вздутие живота.
Послеоперационные грыжи — консервативное лечение
Консервативное лечение послеоперационных грыж заключается в назначении поддерживающего пояса — бандажа, который должен изготовляться в специальных мастерских. Консервативное лечение следует применять при серьезных противопоказаниях к хирургическому лечению, которое является единственным радикальным методом.
Послеоперационные грыжи — хирургическое лечение
Хирургическое лечение послеоперационных грыж заключается в выделении грыжевого мешка, разделении спаек между рубцово-измененной кожей и припаянными к ней органами, выпавшими в грыжу, препаровке тканей для пластического закрытия дефекта в брюшной стенке.
Предоперационная подготовка при больших грыжах, помимо общепринятых мероприятий, заключается в постельном режиме больных в течение 1-2 нед. Живот стягивают пеленкой, чтобы выпавшие в грыжевой мешок органы были вправлены в брюшную полость. С той же целью больных иногда укладывают в кровать в положение Трепделенбурга.
Ведение послеоперационного периода за последние годы претерпело некоторые изменения в сторону более активной тактики. Сразу по окончании операции живот стягивают пеленкой или простыней, которые служат импровизированным бандажом. Такого рода «бандаж», с одной стороны, является мерой профилактики эвентрации в ближайшем послеоперационном периоде, а с другой — позволяет со 2-го дня начать дозированную активную гимнастику. Как показал опыт Всесоюзного научного центра хирургии, лечебная физкультура является важным мероприятием в профилактике сердечно-легочных осложнений, а также тромбоэмболий, тем более что у подобного рода больных при длительно существующей послеоперационной грыже анатомические взаимоотношения органов брюшной полости после операции изменяются: после вправления органов в брюшную полость уровень обоих куполов диафрагмы поднимается, что отражается на дыхательной емкости легких. Нередко возникающий после операции парез кишечника еще более усугубляет эту ситуацию. В связи с этим со 2-го дня после операции больного следует поворачивать на бок, с 3-5-го дня — сажать в постели, с 8-10-го дня больному разрешают вставать.
Совершенно ясно, что стандартной схемы ведения больных в послеоперационном периоде не может быть, так как следует учитывать много различных факторов: возраст пациента, размеры грыжи, состояние мышц и апоневроза, сопутствующие заболевания и т. д. После выписки из стационара рекомендуется ношение эластического поддерживающего пояса — бандажа, запрещается тяжелая физическая работа. Необходимы режим питания с обращением внимания на регулярную функцию кишечника и гимнастика, направленная на укрепление мышц брюшной стенки.
Для хирургического лечения послеоперационных грыж по средней линии живота наиболее рациональными являются способы Сапежко, Мартынова и Напалкова.
Послеоперационные грыжи — хирургическое лечение (Способ Мартынова)
 Апоневроз белой линии живота рассекают по краю влагалища правой прямой мышцы живота и сшивают внутренние края обоих влагалищ. Затем создают дупликатуру, накладывая оставшийся слева от белой линии лоскут апоневроза на переднюю стенку влагалища правой прямой мышцы живота. Швы шелковые, узловые.
Апоневроз белой линии живота рассекают по краю влагалища правой прямой мышцы живота и сшивают внутренние края обоих влагалищ. Затем создают дупликатуру, накладывая оставшийся слева от белой линии лоскут апоневроза на переднюю стенку влагалища правой прямой мышцы живота. Швы шелковые, узловые.
Операция послеоперационной грыжи по Мартынову, обозначения на рисунке: а — шейка грыжевого мешка ушита рядом узловых швов; наложение отдельных узловых швов на края влагалища прямых мышц живота; б — подшивание лоскута апоневроза к передней стенке правой прямой мышцы живота (Войленко В. Н. и др.).
Послеоперационные грыжи — хирургическое лечение (Способ Напалкова)
 Предложен автором при расхождении прямых мышц живота, но затем многие хирурги стали применять его с успехом для лечения послеоперационных грыж.
Предложен автором при расхождении прямых мышц живота, но затем многие хирурги стали применять его с успехом для лечения послеоперационных грыж.
После удаления грыжевого мешка брюшину зашивают непрерывным кетгутовым швом. Рассекают передний листок влагалищ обеих прямых мышц живота на 1,5 см от медиальных краев. Узловыми шелковыми швами сшивают медиальные края влагалищ. После этого накладывают второй ряд швов (также узловых) на латеральные края рассеченных передних листков влагалищ прямых мышц живота. В результате апоневроз по средней линии удваивается.
Послеоперационные грыжи — хирургическое лечение (Операция Петровского)
 При больших послеоперационных грыжах, расположенных в других отделах брюшной стенки, а также в поясничной области, описанные выше операции не могут быть выполнены из-за больших размеров дефекта.
При больших послеоперационных грыжах, расположенных в других отделах брюшной стенки, а также в поясничной области, описанные выше операции не могут быть выполнены из-за больших размеров дефекта.
В таких случаях во Всесоюзном научном центре хирургии применяется операция Петровского — создание дупликатуры из всех слоев брюшной стенки, кроме кожи. После иссечения рубцово-измененной кожи вместе с грыжевым мешком края апоневроза (и брюшины) берут на зажимы. Производят тщательную препаровку апоневроза вокруг дефекта брюшной стенки, удаляя клетчатку на протяжении 4-6 см с каждой стороны. Подготовив таким образом края апоневроза, их прошивают П-образными шелковыми швами. При завязывании П-образных швов остается лоскут апоневроза противоположной стороны, который пришивают узловыми швами, образуя дупликатуру.
Послеоперационные грыжи — лечение (Аллопластика)
Аллопластика послеоперационных грыж применяется очень редко, так как используемые в медицине полимеры, несмотря на их относительную биологическую инертность, все же являются инородными телами. В современной хирургии существует оправданная тенденция выполнять реконструктивные и пластические операции, используя собственные ткани организма. Однако в ряде случаев при очень больших грыжах закрыть грыжевые ворота каким-либо из описанных выше способов не представляется возможным и возникает необходимость в применении синтетических материалов. С целью аллопластики чаще других используют ткань или сетку, изготовленные из капрона или лавсана. Наш опыт показал, что синтетические материалы необходимо помещать в слоях между соединительнотканными образованиями. В тех случаях, когда синтетический материал был вшит в дефект брюшной стенки и покрыт снаружи лишь кожей с подкожной клетчаткой, нередко возникали инфекционные осложнения, которые заканчивались вынужденным удалением аллотрансплантата и рецидивом грыжи.
Источник

Грыжа — это патологическое выпячивание органа либо его части под кожу, во внутренние полости, межмышечные пространства через естественные (щели в белой линии живота, пупочное кольцо) или приобретённые отверстия в тех или иных анатомических образованиях (так называемые «слабые места»). Элементами наружной грыжи живота являются грыжевые ворота, грыжевой мешок и грыжевое содержимое.
Грыжевые ворота ограничивают собой грыжевой дефект и могут иметь размер от нескольких сантиметров в диаметре (в основном при грыжах белой линии живота и пупочных) до двадцати-тридцати сантиметров и даже более, что чаще всего встречается при послеоперационных грыжах и диастазе (расхождении) прямых мышц живота.
В основном в грыжевой мешок выходят подвижные органы брюшной полости, а именно: петли тонкой кишки (чаще всего), сальник (несколько реже), слепая кишка, аппендикс, поперечно-ободочная и сигмовидная кишка, меккелев дивертикул и т.д.
Особенностью внутренних грыж живота (лат. hernia abdominalis interna) является то, что в число их элементов не входит грыжевой мешок, он здесь попросту отсутствует. Выпячиваться через грыжевые ворота в подобных ситуациях могут быть не только вышеперечисленные органы, но также желудок, селезёнка, печень и почки.
Особенности оперативного лечения пупочных грыж
На сегодняшний день вылечить пупочную грыжу у взрослых пациентов можно лишь посредством хирургического вмешательства. Если нет ущемления образования, и оно свободно вправляется, можно ограничиться ушиванием пупочного кольца. При сильном расширении для закрытия используют пластику.
При развитом некротическом процессе, а именно, при омертвении тканей органа, замкнутого в грыжевом мешке, требуется больший объем оперативного вмешательства. В этом случае врач удаляет измененные участки.
Существует множество способов герниопластики: Сапежко, Мейо, Лекстеру и т. д. Различия, в основном, заключается в способе доступа, остальные этапы практически идентичные
Современные технологии лечения грыж живота
На современном этапе в герниологии для пластики дефектов брюшной стенки в подавляющем большинстве случаев применяются искусственные материалы.
Эндопротезы представляют собой мелкоячеистые сетчатые пластини. Крепятся они по типу заплаты специальными нитями, скобами или «липучками» в области грыжевых ворот. При этом дефект покрывается с избытком, вследствие чего предупреждается натяжение и повреждение окружающих тканей. Достаточно три-четыре недели после операции, чтобы сетчатый имплантат пророс соединительной тканью и стал надежной защитой для профилактики развития рецедива заболевания. Вариантов данной операции несколько. Это и способ Лихтенштейна (Lichtenstein), и Шоудайса (Shouldice), и лапароскопический подход – каждый из них имеет свои показания.
Суть метода заключается в выкраивании из специального материала индивидуального по своим размерам и форме лоскута, который затем надёжно фиксируется в виде заплаты к тканям брюшной стенки либо нерассасывающимися монофиламентными, проленовыми нитями достаточной толщины, либо танталовыми скрепками, накладывающимися специальным степлером. Помимо этого сейчас выпускаются сетки, изначально снабжённые особыми липучками для крепления – их не пришивают, а просто прижимают к окружающим тканям.
В работе используются ультрасовременные аллопластические материалы. Они позволяют значительно снизить риск повторного возникновения грыжи, он равен всего лишь 1%. Пластичный сетчатый имплантат берет на себя всю нагрузку. При этом ткани при его установке не стягиваются, благодаря чему уменьшается выраженность болевого синдрома. Ненатяжная герниопластика сводит к минимуму вероятность возникновения осложнений после операции и сокращает продолжительность реабилитации пациентов.
Также возможно проведение герниопластики местными тканями. Этот способ применяется только у молодых пациентов с неосложненными грыжами небольших размеров.
Лечение паховой грыжи
Развитие паховой грыжи может повлечь за собой опасные для жизни осложнения. Поэтому ее лечение не обходится без хирургического вмешательства. При этом совсем не важно, каков тип выпячивания и какого размера образование.
Существует два основных способа удаления паховой грыжи:
Открытый способ удаления грыжи
Открытый – это удаление грыжи проводится через наружный разрез брюшной стенки непосредственно в месте грыжевого выпячивания. Ранее такая операция называлась грыжесечением, что не совсем правильно – ведь грыжа не иссекается. Она вправляется на свое место. А основная цель операции – ушивание грыжевых ворот и укрепление (пластика) слабых мест. Поэтому сейчас все чаще применяется термин «герниопластика».
Лапароскопическая герниопластика
Лапароскопический – грыжа удаляется «изнутри», посредством лапароскопа, введенного через небольшие проколы в брюшную полость. Лапароскопические вмешательства производятся не через разрез, а через проколы брюшной стенки.
В современной медицине используют два варианта герниопластики: натяжную и ненатяжную. Первый предполагает закрытие дефекта брюшной стенки с помощью стягивания собственных тканей и сшивания их между собой. Второй подразумевает установку синтетического эндопротеза.
Имплантат изготавливается из высокотехнологичных полимерных материалов. Он обеспечивает сохранение естественных пропорций в паховом канале, исключает натяжение тканей и способствует уменьшению болевого синдрома. Восстановление пациентов при ненатяжной герниопластике происходит намного быстрее. К тому же имплантацию синтетического эндопротеза можно осуществлять и лапароскопическим способом.
Источник
