Аритмия при грыже пищеводного отверстия диафрагмы

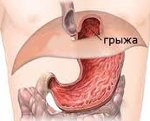
Грыжа пищеводного отверстия диафрагмы — грыжевое выпячивание, образующееся при смещении в грудную полость анатомических структур, которые в нормальном положении размещаются под диафрагмой – абдоминального отрезка пищевода, кардиального отдела желудка, петель кишечника. Отмечается загрудинная боль, изжога, регургитация, дисфагия, икота, аритмия. Диагностика предусматривает проведение рентгенографии пищевода и желудка, эзофагоманометрии, эзофагогастроскопии. Лечение может включать фармакотерапию гастроэзофагеального рефлюкса или хирургическую тактику – пластику диафрагмальной грыжи.
Общие сведения
Грыжи пищеводного отверстия диафрагмы в современной герниологии встречаются достаточно часто. Вероятность образования диафрагмальной грыжи увеличивается пропорционально возрасту – с 9% у лиц моложе 40 лет до 69 % у лиц старше 70 лет. Наиболее часто грыжа пищевода образуется у женщин. В половине случаев заболевание протекает бессимптомно и остается нераспознанным. Иногда пациенты длительно лечатся у гастроэнтеролога по поводу сопутствующих заболеваний, определяющих ведущие клинические проявления, – хронического гастрита, холецистита, язвы желудка.
Грыжа пищеводного отверстия диафрагмы
Причины
Параэзофагеальная грыжа может носить врожденный или приобретенный характер. У детей патология, как правило, связана с эмбриональным пороком — укорочением пищевода и требует хирургического вмешательства уже в раннем возрасте. Приобретенные грыжи обусловлены инволютивными изменениями – развивающейся слабостью связочного аппарата пищеводного отверстия диафрагмы. С возрастом соединительнотканные структуры, удерживающие пищевод в диафрагмальном отверстии, подвергаются дистрофическим процессам, потере эластичности и атрофии.
Аналогичная ситуация часто наблюдается у астенизированных, детренированных лиц, а также людей, страдающих заболеваниями, связанными со слабостью соединительной ткани (синдромом Марфана, плоскостопием, варикозным расширением вен, геморроем, дивертикулезом кишечника и т. д.). В связи с этим параэзофагеальная грыжа нередко сопутствует бедренной грыже, паховой грыже, грыже белой линии живота, пупочной грыже.
Факторами, увеличивающими риск развития грыжи, служат обстоятельства, сопровождающиеся систематическим или внезапное критическим повышением внутрибрюшного давления:
- хронические запоры
- неукротимая рвота
- метеоризм
- асцит
- тяжелый физический труд
- одномоментный подъем тяжелого груза
- резкие наклоны
- тупая травма живота
- тяжелая степень ожирения
- сильный и длительный кашель при хроническом обструктивном бронхите, бронхиальной астме и других неспецифических заболеваниях легких.
По имеющимся данным, около 18% женщин с повторной беременностью страдают диафрагмальной грыжей. Также к развитию грыжи предрасполагает нарушение моторики пищеварительного тракта при гипермоторных дискинезиях пищевода, сопутствующих язвенной болезни ДПК и желудка, хроническому гастродуодениту, панкреатиту, калькулезному холециститу.
Возникновению грыж способствует продольное укорочение пищевода вследствие его рубцово-воспалительной деформации, развившейся в результате рефлюкс-эзофагита, эзофагеальной пептической язвы, химического или термического ожога. Прямым следствием ослабления связочного аппарата диафрагмы служит расширение пищеводного отверстия и образование грыжевых ворот, через которые абдоминальный участок пищевода и кардиальная часть желудка пролабируют в грудную полость.
Классификация
На основе рентгенологических признаков и объема смещения желудка в грудную полость современные абдоминальные хирурги и гастроэнтерологи различают три степени грыжевого выпячивания:
- I степень. Абдоминальная часть пищевода находится над диафрагмой, кардия расположена на уровне диафрагмы, а желудок непосредственно прилежит к ней.
- II степень. Отмечается смещение абдоминального отдела пищевода в грудную полость и расположение желудка в области пищеводного отверстия диафрагмы.
- III степень. В грудной полости находятся все поддиафрагмальные структуры — абдоминальная часть пищевода, кардия, дно и тело желудка (иногда антральный отдел желудка).
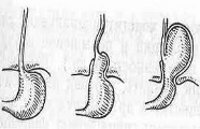
В соответствии с анатомическими особенностями выделяют скользящую, параэзофагеальную и смешанную диафрагмальную грыжи. При скользящей (осевой, аксиальной) грыже отмечается свободное проникновение абдоминальной части пищевода, кардии и дна желудка через пищеводное отверстие диафрагмы в грудную полость и самостоятельный возврат (при смене положения тела) обратно в брюшную полость. Аксиальные грыжи встречаются в большинстве случаев и в зависимости от смещаемого участка могут быть кардиальными, кардиофундальными, субтотальными или тотальножелудочными.
Параэзофагеальная грыжа характеризуется нахождением дистальной части пищевода и кардии под диафрагмой, но смещением части желудка в грудную полость и его расположением над диафрагмой, рядом с грудным отделом пищевода, т. е. параэзофагеально. Различают фундальные и антральные параэзофагеальные грыжи. При смешанной грыже сочетаются аксиальный и параэзофагеальный механизмы. Также в отдельную форму выделяют врожденный короткий пищевод с «внутригрудным» расположением желудка.

КТ ОБП (3D-реконструкция) пищевода и желудка. Аксиальная грыжа пищеводного отверстия диафрагмы, пищеводно-желудочный переход и кардия (красная стрелка) в грудной полости. Желудок (синяя стрелка), пищевод (зеленая стрелка).
Симптомы грыжи
Около половины случаев протекают бессимптомно или сопровождаются слабо выраженными клиническими проявлениями. Типичным признаком патологии считается болевой синдром, который обычно локализуется в эпигастрии, распространяется по ходу пищевода или иррадиирует в межлопаточную область и спину. Иногда боль может носить опоясывающий характер, напоминая панкреатит. Нередко отмечаются загрудинные боли (некоронарная кардиалгия), которые могут приниматься за стенокардию или инфаркт миокарда.
Дифферециальными признаками болевого синдрома при грыже пищеводного отверстия диафрагмы служат: появление болей преимущественно после еды, физической нагрузки, при метеоризме, кашле, в положении лежа; уменьшение или исчезновение болей после отрыжки, глубокого вдоха, рвоты, смены положения тела, приема воды; усиление болей при наклоне вперед. В случае ущемления грыжевого мешка возникают интенсивные схваткообразные боли за грудиной с иррадиацией между лопатками, тошнота, рвота с кровью, цианоз, одышка, тахикардия, гипотония.
У трети больных ведущим симптомом является нарушение сердечного ритма по типу экстрасистолии или пароксизмальной тахикардии. Зачастую данные проявления приводят к диагностическим ошибкам и длительному безуспешному лечению у кардиолога. Поскольку грыжа закономерно ведет к развитию гастроэзофагеальной рефлюксной болезни, возникает группа симптомов, связанных с нарушением пищеварения. Пациенты, как правило, жалуются на отрыжку желудочным содержимым или желчью, чувство горечи во рту, отрыжку воздухом. Нередко отмечается срыгивание недавно принятой пищей без предшествующей тошноты; регургитация чаще развивается в горизонтальном положении, ночью.
Патогномоничным проявлением заболевания служит дисфагия – нарушение прохождения пищевого комка по пищеводу. Данное проявление чаще сопровождает прием полужидкой или жидкой пищи, слишком холодной или горячей воды; развивается при поспешной еде или психотравмирующих факторах. Для грыжи пищевода также характерны изжога, икота, боли и жжение в языке, охриплость голоса.
Осложнения
При попадании желудочного содержимого в дыхательные пути может развиваться трахеобронхит, бронхиальная астма, аспирационная пневмония. В клинической картине часто отмечается анемический синдром, связанный со скрытым кровотечением из нижних отделов пищевода и желудка вследствие рефлюкс-эзофагита, эрозивного гастрита, пептических язв пищевода.
Диагностика
Обычно грыжи впервые выявляются при проведении рентгенографии ОГК, рентгенографии пищевода и желудка либо в ходе эндоскопического обследования (эзофагоскопии, гастроскопии). Рентгенологическими признаками патологии служат высокое расположение пищеводного сфинктера, нахождение кардии над диафрагмой, отсутствие поддиафрагмального отдела пищевода, расширение диаметра пищеводного отверстия диафрагмы, задержка бариевой взвеси в грыже и др.

КТ органов брюшной полости. Грыжа пищеводного отверстия диафрагмы. Пролабирование перигастральной клетчатки в грудную полость через расширенное пищеводное отверстие
В ходе эндоскопии, как правило, определяется смещение пищеводно-желудочной линии выше диафрагмы, признаки эзофагита и гастрита, эрозии и язвы слизистой. Для исключения опухолей пищевода производится эндоскопическая биопсия слизистой и морфологическое исследование биоптата. С целью распознавания латентного кровотечения из ЖКТ исследуется кал на скрытую кровь.
Особое место в диагностике грыжи пищеводного отверстия диафрагмы отводится эзофагеальной манометрии, позволяющей оценить состояние сфинктеров (глоточно-пищеводного и кардиального), двигательную функцию пищевода на различных уровнях (продолжительность, амплитуду и характер сокращений — спастический или перистальтический), а также отследить эффективность консервативной терапии. Для исследования среды ЖКТ проводится импедансометрия, гастрокардиомониторинг, внутрипищеводная и внутрижелудочная рН-метрия.
Лечение грыжи пищевода
Лечение начинают с консервативных мероприятий. Поскольку в клинике на первый план выходят симптомы гастроэзофагеального рефлюкса, консервативное лечение направлено главным образом на их устранение. В комплексное медикаментозное лечение включаются антацидные препараты (гидроксид алюминия и магния, алюминия гидроксид, магния карбонат, магния оксид и др.), Н2-блокаторы гистаминовых рецепторов (ранитидин), ингибиторы протонного насоса (омепразол, пантопразол, эзомепразол). Рекомендуется нормализация веса, соблюдение щадящей диеты, дробное питание с последним приемом пищи не позднее 3-х часов до сна, сон в кровати с приподнятым изголовьем, исключение физических нагрузок.
К хирургическим методам прибегают при осложненных формах грыж (сужении пищевода, ущемлении диафрагмальной грыжи), безуспешности медикаментозной терапии или диспластических изменениях слизистой пищевода. Среди всего многообразия способов выделяют следующие группы вмешательств: операции с ушиванием грыжевых ворот и укреплением пищеводно-диафрагмальной связки (пластика диафрагмальной грыжи, крурорафия), операции с фиксацией желудка (гастропексия), операции по восстановлению острого угол между дном желудка и абдоминальным отделом пищевода (фундопликация). При формировании рубцового стеноза может потребоваться резекция пищевода.
Прогноз и профилактика
Осложненное течение грыжи сопряжено с вероятностью развития катарального, эрозивного или язвенного рефлюкс-эзофагита; пептической язвы пищевода; пищеводного или желудочного кровотечения; рубцового стенозирования пищевода; перфорации пищевода; ущемления грыжи, рефлекторной стенокардии. При длительном течении эзофагита повышается вероятность развития рака пищевода. После хирургического вмешательства рецидивы наблюдаются редко.
Профилактика образования грыжи, прежде всего, заключается в укреплении мышц живота, занятиях ЛФК, лечении запоров, исключении тяжелых физических нагрузок. Пациенты с диагностированной диафрагмальной грыжей подлежат диспансерному наблюдению у гастроэнтеролога.
Источник
Библиографическое описание:
Шаповалова, М. М. Гастроэзофагеальная рефлюксная болезнь и нейрогенные аритмии сердца (обзор литературы) / М. М. Шаповалова. — Текст : непосредственный // Молодой ученый. — 2014. — № 5 (64). — С. 165-167. — URL: https://moluch.ru/archive/64/10230/ (дата обращения: 06.05.2020).
Представлен обзор отечественной и зарубежной литературы о роли гастроэзофагеальной рефлюксной болезни в развитии аритмий сердца.
Ключевые слова:гастроэзофагеальная рефлюксная болезнь, кардиальный синдром, аритмия, фибрилляция предсердий.
The literature review of national and foreign literature about the role of gastroesophageal reflux disease in the development of cardiac arrhythmias.
Keywords: gastroesophageal reflux disease, cardiac syndrom, arrhytmia, atrial fibrillation.
В настоящее время гастроэзофагеальная рефлюксная болезнь (ГЭРБ) является одним из наиболее изучаемых заболеваний желудочно-кишечного тракта. Пристальное внимание ученых и врачей к этой патологии неудивительно, так как известно, что при отсутствии достаточно эффективного лечения ГЭРБ неуклонно прогрессирует и приводит к развитию серьезных осложнений, значительно нарушающих качество жизни пациентов и требующих сложных хирургических вмешательств. Кроме того, внепищеводные патологические влияния гастроэзофагеального рефлюкса ухудшают течение или даже могут являться этиологическим фактором заболеваний других органов, расположенных в непосредственной анатомической близости от пищевода (заболевания полости рта, верхних дыхательных путей, бронхиальная астма, хроническая обструктивная болезнь легких) или связанных с ним общей вегетативной иннервацией (ишемическая болезнь сердца (ИБС)) [1, 6, 8, 10, 14].
Особое место среди внепищеводных проявлений ГЭРБ занимает кардиальный синдром, поскольку дифференциальный диагноз между коронарогенной и эзофагогенной болью в груди продолжает представлять определенную практическую трудность [11, 12]. Пищеводные боли в груди являются вторым по частоте после изжоги, а в 10 -15 % случаев единственным симптомом ГЭРБ [7]. На сегодняшний день детально изучены механизмы их возникновения: нарушения моторики пищевода (диффузный спазм, гипертензия нижнего пищеводного сфинктера), растяжение стенок пищевода, пептическая агрессия рефлюктата. При ультраструктурном исследовании слизистой оболочки нижней трети пищевода у больных с ГЭРБ, в том числе с эндоскопически негативной формой, выявляется повышенная проницаемость эпителиального пласта: в функциональном и шиповатом слоях происходит расширение межклеточных пространств, утрата десмосом. Предполагается, что нарушенная проницаемость — фактор, инициирующий сенсибилизацию интраэпителиальных рецепторов [4]. Исследователи полагают, что гиперсенсибилизация хеморецепторов является причиной развития симптомов ГЭРБ и может быть обусловлена непосредственным воздействием кислоты и/или опосредована действием высвобождающихся медиаторов воспаления, может развиваться вследствие периферической сенсибилизации нервных афферентных путей или за счет нарушений модуляции функции афферентных нервов, происходящих на уровне спинального дорсального пути или же за счет нарушений восприятия сигнала в центральной нервной системе.
Другой, не менее важной, составляющей кардиального синдрома при ГЭРБ являются нарушения сердечного ритма. В настоящее время исследователи уделяют все больше внимания закономерностям развития аритмий, связанных с патологическим гастроэзофагеальным рефлюксом, а также вопросам их фармакологической коррекции [23, 24].
Нарушения сердечного ритма и проводимости при заболеваниях желудочно-кишечного тракта возникают посредством висцеро-кардиальных рефлексов, то есть являются нейрогенными, функциональными. Во многих случаях такие аритмии принято считать временными, разрешающимися самопроизвольно при достижении ремиссии основного заболевания. Но, как известно, патологический гастроэзофагеальный рефлюкс не имеет тенденции к самоограничению, напротив, он персистирует годами. Значит ли это, что сопутствующая ему аритмия из «временной» превратится в постоянную? Если учесть, что заболеваемость ГЭРБ постоянно возрастает среди всех возрастных групп, в том числе и у детей, а возникающие при этом заболевании нарушения сердечного ритма очень разнообразны — от синусовой брадикардии до фибрилляции предсердий [5, 18, 19, 21], то данная проблема представляется очень актуальной.
Известно, что при заболеваниях органов пищеварения имеет место дисбаланс в работе вегетативной нервной системы (ВНС), затрагивающий как надсегментарный, так и сегментарный ее уровни. Постоянное раздражение висцерорецепторов в нижней трети пищевода при ГЭРБ агрессивным желудочным рефлюктатом и воспалительными агентами вызывает различные нарушения ВНС [2].
О выявлении вегетативной дисфункции у больных с ГЭРБ сообщается в ряде исследований [13, 15]. Исследователями Московской медицинской академии им. И. М. Сеченова проведена работа по выявлению характера и выраженности нарушений в психовегетативной сфере у больных с функциональной изжогой и ГЭРБ и оценке эффективности психофармакологического лечения. Вегетативные расстройства оценивались анкетным методом. Средний балл вегетативной дисфункции (по данным анализа вегетативной анкеты) в группе больных ГЭРБ составил 37 баллов, что высоко достоверно по отношению к норме (норма — до 22 баллов) [13].
Симпатическая и парасимпатическая нервная система динамически взаимодействуют друг с другом, согласованно регулируя работу сердца и обеспечивая высокий уровень адаптации ритма сердца к потребностям организма. Дисбаланс в этом взаимодействии, возникающий при ГЭРБ, способен приводить к функциональным нейрогенным нарушениям ритма и проводимости сердца [15]. К этим нарушениям относят и рефлекторные, возникающие по типу висцеро-висцеральных рефлексов.
Регуляторные (вагусные, вегетативные) дисфункции синусового узламогут быть острыми и хроническими. Проявляются выраженной синусовой брадикардией, синоатриальными блокадами и остановкой синусового узла. В большинстве случаев это вызвано чрезмерным воздействием блуждающего нерва на синусовый узел [5].
Экстрасистолия — наиболее частая причина большинства неприятных ощущений со стороны сердца: перебои, сердцебиение, «замирание», а также головокружение, нехватка воздуха. По данным Вейна А. М. частота экстрасистолии при вегетативном дисбалансе достигает 30 % [2]. Среди наджелудочковых нейрогенных экстрасистол различают: гиперадренэргические экстрасистолы; гипоадренергические; вагусные. Кушаковский М. С. подчеркивает, что усиление вагусной стимуляции играет важную роль в формировании наджелудочковых аритмий вообще и особенно экстрасистолии. В числе причин, вызывающих усиление вагусных влияний, он указывает рефлюкс-эзофагит и грыжи пищеводного отверстия диафрагмы [5].
Функциональные желудочковые экстрасистолы также часто встречаются при вегетативной дисфункции и имеют связь с употреблением алкоголя, курением [5].
В 2012 году Тайване группа ученых провела национальное когортное исследование, в котором было показано, что ГЭРБ связана с повышенным риском развития фибрилляции предсердий [20]. В качестве возможного пускового механизма развития фибрилляции предсердий при ГЭРБ многие ученые рассматривают избыточную стимуляцию вагуса [17, 24]. Существует два вегетативно обусловленных клинико-патогенетических вида фибрилляции предсердий: вагусный и гиперадренергический [3, 5, 9]. Было замечено, что у значительного числа больных пароксизмы фибрилляции предсердий возникают ночью в горизонтальном положении тела во время сна, а также в связи с приемом обильной пищи. У части этих больных диагностируют наличие грыжи пищеводного отверстия диафрагмы. В таких случаях фибрилляции предсердий предшествует урежение ЧСС до 55–60 в одну минуту, затем возникает вагусная наджелудочковая экстрасистола, которая запускает фибрилляцию по механизму re-entry. Такой клинико-патогенетический тип фибрилляции предсердий называется вагусным [5]. Гиперадренергический тип пароксизмальной фибрилляции встречается реже, чем вагусный. Пароксизмы возникают утром после пробуждения, при физической нагрузке, эмоциональном возбуждении. Началу их предшествует учащение ритма или повторяющиеся предсердные экстрасистолы, число желудочковых ответов бывает до 120 в 1 минуту, что отражает ускорение проводимости в атриовентрикулярном узле под влиянием гиперадренергических стимулов. В исследованиях показано, что терапия ингибиторами протонной помпы у пациентов с сочетанием ГЭРБ и фибрилляции предсердий уменьшает симптомы не только рефлюкса, но и аритмии [16, 19, 22, 23, 25].
Нарушение динамического взаимодействия между симпатическим и парасимпатическим отделами вегетативной нервной системы, возникающее при гастроэзофагеальной рефлюксной болезни вследствие постоянного патологического желудочно-пищеводного рефлюкса, оказывает негативное влияние на вегетативную регуляцию сердечного ритма, как путем формирования патологического эзофагокардиального рефлекса, так и через общее усиление тонуса блуждающего или симпатического нервов. Поэтому каждый пациент с ГЭРБ требует особого внимания врача с тщательной детализацией кардиальных симптомов.
Литература:
1. Будневский А. В., Бурлачук В.Т, Олышева И. О., Толмачев Е. В. Возможности контроля над бронхиальной астмой: роль малых дыхательных путей // Пульмонология. — 2011. — № 2. — С. 101–102.
2. Вейн А. М., Вознесенская Т. Г., Голубев В. Л. и др. Заболевания вегетативной нервной системы /Под ред. Вейна А. М. — М.: Медицина, 1991. — 624 с.
3. Дробышева Е. С., Провоторов В. М. Эффективность коррекции дисфункции щитовидной железы, вызванной длительным приемом амиодарона у пожилых с персистирующей фибрилляцией предсердий // Системный анализ и управлением в биомедицинских системах. — 2007. — Т.6. — № 4. — С 872–875.
4. Кононов А. В. Гастроэзофагеальная рефлюксная болезнь: взгляд морфолога на проблему // Российский журнал гастроэнтерологии гепатологии, колопроктологии. — 2004. — № 1. — С. 71–77.
5. Кушаковский М. С. Аритмии сердца (Расстройства сердечного ритма и нарушения проводимости. Причины, механизмы, электрокардиографическая и электрофизиологическая диагностика, клиника, лечение). Руководство для врачей. Издание 2-е, дополненное, расширенное и частично переработанное. — СПб.: ИКФ «Фолиант», 1999. — 640 с.
6. Овсянников Е. С., Семенкова Г. Г. Гастроэзофагеальная рефлюксная болезнь как причина хронического кашля // Consilium Medicum. — 2004. — Т. 6. — № 10. — С. 722
7. Пасечников В. Д., Слинько Е. Н., Ковалева Н. А. Гастроэзофагеальная рефлюксная болезнь с атипичными клиническими проявлениями. // Гедеон Рихтер в СНГ. — 2000. — № 3. — С. — 36–40.
8. Провоторов В. М., Будневский А. В., Семенкова Г. Г., Семынина Н. М., Гречушкина И. В., Малыш Е. Ю. Особенности клинического течения бронхиальной астмы у курящих пациентов молодого возраста // Врач-аспирант. — 2013. — Т. 61. — № 6.1. — С. 198–203.
9. Провоторов В. М., Дробышева Е. С., Селина Т. М. Клиническая оценка амиодарон-ассоциированной дисфункции щитовидной железы при лечении персистирующей фибрилляции предсердий // Системный анализ и управление в биомедицинских системах. — 2007. — Т.6. — № 2. — С.422–424.
10. Провоторов В. М., Дружинина Е. Л., Ромашов Б. Б. Исследование влияния скорости внутривенной инфузии АТФ на ишемический порог у больных с ИБС при чреспищеводной стимуляции предсердий // Системный анализ и управление в биомедицинских системах. — 2010. — Т.9. — № 2. — С. 332–335.
11. Провоторов В. М., Шаповалова М. М. Дифференциальная диагностика болей и жжения за грудиной: гастроэзофагальная рефлюксная болезнь или стенокардия? // Новые Санкт-Петербургские врачебные ведомости. — 2007. — № 1. — С. 89–93.
12. Провоторов В. М., Шаповалова М. М. Гастроэзофагеальная рефлюксная болезнь и ишемическая болезнь сердца: замкнутый патологический круг (клиническое наблюдение) // Системный анализ и управление в биомедицинских системах. — 2006. — Т. 5. — № 4. — С. 807–811.
13. Рыкова С. М., Погромов А. П., Дюкова Г. М., Вейн А. М. Психовегетативные нарушения у больных с функциональными расстройствами верхних отделов желудочно-кишечного тракта и гастроэзофагеальной рефлюксной болезнью. //Экспериментальная и клиническая гастроэнтерология. — 2003. — № 4. — С. — 21–25.
14. Семенкова Г. Г., Провоторов В. М., Овсянников Е. С. Исследование кашля, вызванного гастроэзофагеальной рефлюксной болезнью, с применением методов туссографии и спектральной туссофонобарографии // Пульмонология. — 2006. — № 6. — С. 56–61.
15. Blaut U., Dobrek L., Laskiewicz J., Thor P. J., Disturbances of the autonomic nervous system in gastroesophageal reflux disease // Folia Med Cracov. 2001; 42 (1–2): 63–73.
16. Budzynski J., Klopocka M., Pulkowsky G., Swiatkowski M. Gastroesophageal acid reflux as a causative factor of paroxysmal atrial fibrillation // Kardiol Pol. 2005 Jan; 62(1): 52–4.
17. Bunch T. S., Packer D. L., Jahangir A., Locke G. R., Talley N. J., Gersh B. J., Roy R. R., Hodqe D. O., Asirvatham S. J. Long-term risk of atrial fibrillation with symptomatic gastroesphageal reflux disease and esophagitis // Am J Cardiol. 2008 Nov 1; 102 (9): 1207–11.
18. Cuomo R et al. Oesophageal acid exposure and altered neurocardiac function in patients with GERD and idiopathic cardiac dysrhythmias // Aliment Pharmacol Ther. 2006 Jul 15; 24:361–70.
19. Gerson LB, Friday K, Triadafilopoulos G. J Potential relationship between gastroesophageal reflux disease and atrial arrhythmias // Clin Gastroenterol. 2006 Oct; 40 (9):828–32.
20. Huang C-C, Chan W-L, Luo J-C, Chen Y-C, Chen T-J, et al. Gastroesophageal Reflux Disease and Atrial Fibrillation: A Nationwide Population-Based Study. (2012) PLoS ONE 7(10): e47575. doi:10.1371/journal.pone.0047575
21. Johnson David A, MD reviewing Cuomo R et al. GERD Symptoms Linked to Cardiac Dysrhythmias. // Aliment Pharmacol Ther. — 2006. Jul 15.
22. Luciana Armaganijan, Dimpi Patel, Renato D Lopes, Carlos A Morillo, Roberta RN Araújo, Fernando P Munhoz, Marcelo A Puzzi, Murilo J Carvalho, Lilian BN Gallo, Jeff S Healey. Gastroesophageal Reflux and Atrial Fibrillation. Is There Any Correlation? // Expert Rev Cardiovasc Ther. 2012; 10(3):317–322.
23. Pace F., Pace M., The proton pump inhibitor test and the diagnosis of gastroesophageal reflux disease // Expert Rev Gastroenterol Hepatol. 2010 Aug; 4(4): 423–7.
24. Velagapudi P., Turagam M. K., Leal M. A., Kocheril A. G. Atrial fibrillation and acid reflux disease // Clin Cardiol. 2012 Mar; 35 (3): 180–6.
25. Weigl M, Gschwantler M, Gatterer E, Finsterer J. Reflux esophagitis in the pathogenesis of paroxysmal atrial fibrillation: results of a pilot study // Southern Medical Journal, 2003, vol. 96, issue 11, p 1128.
Основные термины (генерируются автоматически): сердечный ритм, фибрилляция предсердий, вегетативная дисфункция, синусовый узел, пищеводное отверстие диафрагмы, нижняя треть пищевода, нарушение, желудочно-кишечный тракт, вегетативная нервная система, аритмия.
Источник
