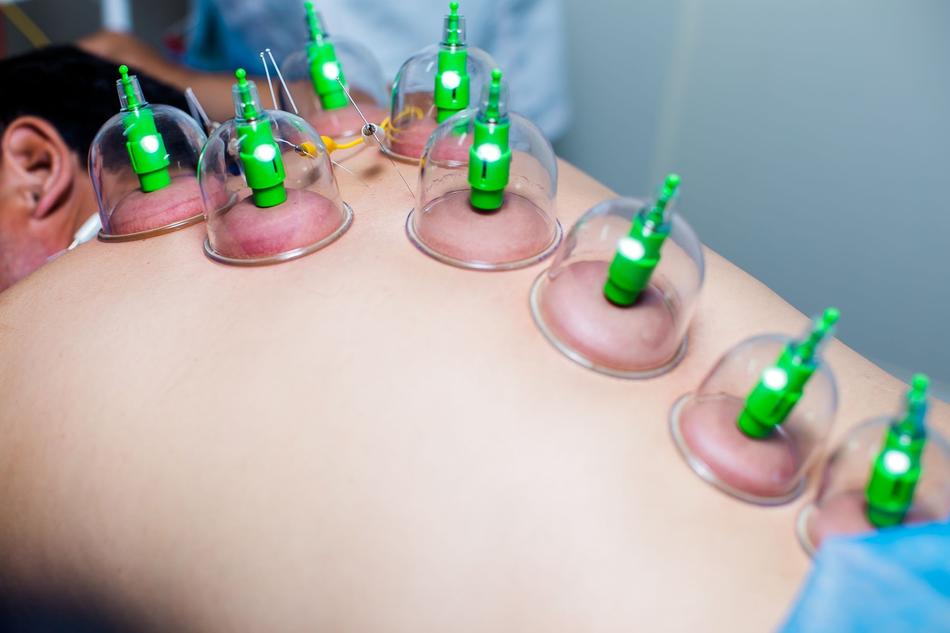
Что такое абляция межпозвоночной грыжи


Межпозвонковая грыжа (или грыжа межпозвонкового диска) — это патологическое состояние, связанное с разрывом фиброзного кольца диска, в результате чего студенистое ядро выпячивается наружу. Одна из самых распространенных разновидностей — это межпозвоночная грыжа в поясничном отделе позвоночника, грыжи шейного и грудного отделов встречаются гораздо реже.
Типичные симптомы межпозвоночных грыж
Если грыжа появилась в области поясницы, то пациента будут тревожить боли, которые имеют тенденцию усиливаться после физических нагрузок и иррадиировать в ягодицы и ноги. Чем сильнее будет сдавлен нервный корешок, тем интенсивнее патологические проявления.
В число распространенных симптомов можно добавить и проблемы с чувствительностью, выраженную мышечную слабость, «мурашки» и онемение, нарушение функций мочеиспускания и дефекации, а также эректильную дисфункцию у мужчин.
В том случае, когда речь идет о грыже в области шейного отдела, то симптоматика ее несколько иная. Человек будет жаловаться на болевой синдром в шее, он может захватывать не только руки, но и плечевой пояс. В некоторых случаях регистрируется повышение артериального давления, головокружения и головные боли.
Межпозвонковая грыжа в грудном отделе характеризуется сильными болями и нарушениями осанки.
Процедура радиочастотной абляции
Современная израильская медицина для устранения данной патологии предлагает такой эффективный метод, как радиочастотная абляция. Это передовая методика лечения межпозвонковой грыжи с помощью электродов, находящихся на конце особого зонда.
После местного обезболивания хирург вводит в пораженную область иглу-канюлю, в которую вставляется электрод, который подключается к источнику тока. Основная задача специалиста — выбрать такую интенсивность тока, чтобы разрушить патологические ткани и не повредить здоровые.
Весь процесс радиочастотной абляции обязательно контролируется при помощи рентгеновского аппарата. Кончик иголки должен попасть точно в межпозвонковую грыжу. Затем начинается собственно абляция, нацеленная на разрушение грыжевого разрастания. Сила тока обычно не велика (сама игла нагревается до 80 градусов), поэтому пациент будет ощущать только небольшое покалывание и гудение. Вся операция занимает не более 20-30 минут.
После этого в область операции вводят некоторое количество местного анестетика и метилпреднизолона, после чего извлекают иглу. Данный процесс будет повторяться для каждого грыжевого выпячивания, если грыжа не единичная.
Радиочастотная абляция считается миниинвазивным методом хирургии, поскольку в данном случае хирург делает лишь небольшие проколы, соответственно, не требуется длительной госпитализации пациента. Достаточно пребывания в дневном стационаре. Однако, такая процедура подразумевает серьезную подготовку.
Общий курс лечения длится около 2 месяцев.
Послеоперационный период
Несмотря на то, что практически сразу после операции можно вставать и ходить, в первые 6 часов после процедуры пациенту показан сон и отдых. Рекомендовано ограничивать физическую нагрузку, также следует принимать нестероидные противовоспалительные препараты (группа ингибиторов ЦОГ-2).
Потребуется курс восстановления, который подразумевает массаж и иглотерапию, всевозможные прогревания и электростимуляцию, прием витаминов.
Радиочастотная абляция считается весьма эффективной процедурой, которая помогает избавиться от негативных симптомов межпозвонковой грыжи вследствие ее полного устранения.
Источник


Радиочастотная абляция позвоночника (РЧА) представляет собой современный безопасный, селективный малоинвазивный метод лечения, широко применяемый в спинальной хирургии для устранения сильных болей. Она обеспечивает длительный эффект, что обусловлено блокированием передачи сигнала от места возникновения нервного импульса в центральную нервную систему.
РЧА-процедура для позвоночника проводится в «SL Клиника». Наше современное оборудование, высокий уровень профессионализма хирургов позволяют выполнять малоинвазивные вмешательства предельно точно, что снижает риск развития осложнений практически до 0 и позволяет давать хорошие прогнозы.
 Аппарат для радиочастотной абляции
Аппарат для радиочастотной абляции
РЧА: что это
Впервые методика радиочастотной абляции была опробована в 1980 г. С тех пор она постоянно совершенствовалась и вытесняла другие способы лечения боли. Сегодня РЧА является одной из самых востребованных малоинвазивной процедурой, главным образом, благодаря высокой точности действий хирурга и контролируемости каждой манипуляции.
 Иглы установленные в суставы позвоночника
Иглы установленные в суставы позвоночника
Ее суть состоит во введении проводниковой иглы длиной 100–150 мм под контролем ЭОП до фасеточного нерва сбоку от поврежденного сустава и введении сквозь нее подключенного к генератору электрода. Она имеет рабочий оголенный конец со срезом 5–10 мм. Радиочастотный генератор обеспечивает поддержание нужного уровня напряжения в создаваемой электрической цепи и подсоединен к двум электродам: активному (повреждающему) и индифферентному (рассеянному).
Выделение тепла наблюдается только непосредственно вокруг неизолированного конца повреждающего электрода в результате прохождения по нему электрического тока. При этом интенсивность нагрева тканей определяется ее электрическим сопротивлением.
 Медиальный нерв фасеточного сустава на который идет радиочастотное воздействие
Медиальный нерв фасеточного сустава на который идет радиочастотное воздействие
Поэтому для абляции нервов разной природы требуется воздействие тока разной частоты. Приближение иглы к нерву на оптимальное расстояние можно почувствовать по возникновению ощущения гудения или покалывания при поддержании напряжения на значениях до 0,5 В.
РЧА выполняется под местной анестезией, что позволяет больному оставаться в сознании во время процедуры и самостоятельно контролировать ситуацию. В «SL Клиника» радиочастотная абляция позвоночника, стоимость которой приведена ниже, выполняется одними из лучших спиналных хирургов столицы и области.
Виды РЧА
Она может выполняться в двух режимах:
- Непрерывном – постоянно поступающее в окружающие активную часть электрода ткани тепло приводит к прижиганию волокон нервной ткани на данном участке, величиной 0,7 см. Наиболее активно коагуляция осуществляется в области, находящейся в непосредственной близости от электрода. По мере отдаления от него наблюдается снижение ее интенсивности. В ходе исследований было доказано, что наиболее эффективно располагать наконечник параллельно нерву и при необходимости следует производить множественное воздействие для обработки всей пораженной области. В этом режиме длительность воздействия достигает 1–1,5 мин., а ткани нагреваются до 70–90 °С.
- Импульсными токами – метод подразумевает применение электрического поля, создаваемого переменным током. Процедура РЧА позвоночника подразумевает чередование кратковременных всплесков тока по 20 мсек с паузами, длиной 480 мсек. Выраженность терапевтического эффекта не зависит от тепла. При этом создаваемая температура не превышает 42 °С, что не провоцирует термодеструкцию. Это позволяет применять его для обработки спинномозговых ганглий при радикулопатии и в других случаях, когда использование больших температур противопоказано.
 Схема установки игл
Схема установки игл
После завершения процедуры в место воздействия вводится определенный объем смеси местных анестетиков и гидрокортизона. Только после этого проводниковая игла удаляется.
Манипуляцию проводят с каждым поврежденным суставом, вызывающим болезненные ощущения. РЧА позволяет купировать боли, но без внесения корректив в образ жизни сохраняется высокий риск рецидива, но уже с локализацией очага поражения в другом месте.
 ЭОП- рентген установка под которой производится РЧА
ЭОП- рентген установка под которой производится РЧА
Показания к проведению радиочастотной абляции
РЧА успешно проводится при:
- фасеточном синдроме;
- радикулопатии;
- нейропатических болях;
- дисфункции крестцово-подвздошного сустава.
- невралгии тройничного нерва
- межреберной невралгии
- невралгия большого затылочного нерва
- кокцигодиния
- боль в шее
- боль в грудном отделе позвоночник
- боль в пояснице
РЧА часто применяется при фасеточном синдроме, когда консервативная терапия не дает желаемых результатов. Заболевание сопровождается глубокими, ноющими болями в пояснице, часто отдающими в ноги, ягодицы, пах, и утренней скованностью.
 Иглы установленные в суставы позвонков.
Иглы установленные в суставы позвонков.
Считается, что радиочастотная абляция фасеточных суставов поясничного отдела позвоночника будет эффективна, если правильно выполненная блокада с анестетиком приносит существенное облегчение болевого синдрома.
Также метод хорошо зарекомендовал себя в лечение корешковой боли, если при трансфораминальном введении анестетика наблюдается выраженное снижение интенсивности болевых ощущений.
Нередко причиной боли выступает повреждение капсулы сустава. Наиболее подверженным подобным травмам считается С5-С6. Повреждения фасеточных суставов шеи провоцирует головные боли, существенный дискомфорт в области лопаток и трапециевидных мышц. В таких случаях радиочастотная абляция фасеточных суставов шейного отдела позвоночника также весьма эффективна.
Превосходно зарекомендовала себя РЧА позвоночника поясничного отдела при патологиях крестцово-поясничного сочленения. Именно нарушения в этом сегменте приводят к возникновению болей у 10–35% пациентов.
 Иглы установленные в фасеточные суставы.
Иглы установленные в фасеточные суставы.
В любом случае, чтобы процедура с высокой долей вероятности дала хорошие результаты должно быть выполнено несколько условий:
- сохранение боли в шее дольше 2-х месяцев;
- отсутствие положительных результатов после консервативной терапии;
- улучшение состояния после блокады.
Противопоказания и реабилитация
РЧА фасеточных нервов поясничного отдела позвоночника не может быть выполнена при:
- локальной или генерализированной инфекции;
- геморрагическом диатезе;
- беременности.
Процедура не требует длительного пребывания в стационаре. Практически сразу же после ее завершения пациенты могут ходить и уже через 2 часа вернуться домой. В период восстановления ограничения накладываются в основном только на подъем тяжестей и активные виды спорта. Но выполнение легкой бытовой работы допускается. При радиочастотной абляции поясничного отдела не рекомендуется первый день наклоняться. В остальном пациенты могут вести привычный образ жизни.
 Аппара для абляции с иглами.
Аппара для абляции с иглами.
РЧА позвоночника поясничного и грудного отдела цена
«SL Клиника» приглашает вас на консультацию к спинальному хирургу, травматологу- ортопеду, который на основании результатов обследований сможет точно установить необходимость проведения РЧА позвоночника и оценить ее потенциальную эффективность в конкретном случае. Наша цена радиочастотной абляции позвоночника делает процедуру по устранению болевого синдрома доступной для широкого круга людей.

Стоимость радиочастотного лечения боли в спине 68 000 руб и зависит от:
— Стоимости игл для радиочастотной абляции;
— Клиники и класса палаты.
Цена включает в себя:
— Прибывание в клинике до и после операции;
— Операцию;
— Стоимости игл для радиочастотной абляции ;
— Наблюдение и консультация на период реабилитации.
Все услуги клиники и стоимость приведены в прайсе.
Наши вертебрологи досконально владеют методикой проведения РЧА, имеют в своем распоряжение современное оборудование и целый штат смежных специалистов, способных оказать квалифицированную помощь.
«SL Клиника» дает вам шанс навсегда избавиться от болей, спровоцированных фасеточных синдромом, поражением пояснично-крестцовой области позвоночника и прочими нарушениями. С нашей помощью вы сможете практически сразу почувствовать себя новым человеком и вернуться к полноценной жизни.
Источник
Наша клиника успешно занимается лечением позвоночника методом радиочастной абляцией. На все ваши вопросы мы ответим по телефону: +7 (499) 746-99-50. Также вы можете задать вопрос, заполнив форму обращений представленную ниже.
Спондилоартроз
Спондилоартроз (фасет синдром) является частной формой остеоартроза, представляющего собой гетерогенную форму заболеваний, различных по клинической картине и исходам, в основе которых лежит поражение всех составляющих элементов сустава – хряща, субхондральной кости, связок, капсулы и периартикулярных мышц. Наиболее частой локализацией остеоартроза являются артрозы позвоночника. В последнем случае поражаются как суставы между телами позвонков, так и дугоотросчатые (фасеточные) суставы позвоночных сегментов.
Основным клиническим проявлением спондилоартроза является боль в спине,отдающая периодически в ноги возникающая при движении, изменении позы туловища и проходящая в покое; но, по мере прогрессирования заболевания,может появляться утренняя скованность.
Метод радиочастотной абляции базируется на физическом принципе термокоагуляции и основан на эффекте выделения тепловой энергии при прохождении через биологические ткани токов ультравысокой частоты.
Электрод, подключенный к генератору тока, подводится к анатомической области, месту деструкции через изолированную иглу-канюлю. Интенсивность нагревания ткани зависит от ее сопротивления. Используется радиочастотный генератор Multigen фирмы stryker который обеспечивает напряжение в цепи и соединен проводами между двумя электродами. Электрический ток проходит между активным или повреждающим электродом, погруженным в ткани тела, и индифферентным или рассеянным электродом. Теплопродукция, а вследствие этого и абляция нерва, происходит только вокруг неизолированного кончика активного электрода.
Радиочастотное лечение проводится изолированными иглами длиной 100 – 150 мм с рабочей оголенным концом на срезе 5-10 мм. Под контролем визуализации кончики игл помещаются точно сбоку от межпозвонковых суставов в месте прохождения срединной ветви межпозвонкового нерва.
После установки игл проводится стимуляция малым током частотой 100 Гц для чувствительных волокон и 2 Гц для двигательных, при этом ощущение гудения или покалывания при менее 0,5 В указывает на оптимальное приближение иглы к нерву. После введения небольшого количества местного анестетика кончик иглы нагревается до 80 С на 90 секунд. Это приводит к коагуляции нерва, но и вызывает небольшое повреждение окружающих тканей. Затем вводится некоторое количество смеси местных анестетиков и метилпреднизолона и игла извлекается. Этот процесс повторяется с каждым болезненным суставом над уровнем.
Показания
- Боли в спине (фасет синдром);
- Боли в позвоночнике и копчике не менее полугода (обостряются после активного разгибания, длительного сидения или стояния);
- Отсутствие иной неврологической симптоматики;
- Нестойкий эффект консервативной терапии ;
- Убедительный эффект от блокады суставов местными анестетиками и стероидами.
Продолжительность манипуляции 20-30 минут под местной анестезией.После процедуры можно ехать домой.
Послеоперационный период: Ограничение физической нагрузки (подъем тяжестей, работа в наклон, активные занятия спортом), курсовой прием нестероидных противовоспалительных препаратов ингибиторов ЦОГ-2.Процедура эффективна в 90 % случаев.
Радиочастотное лечение имеет 2 эффекта:
1) Непосредственный эффект – боль уменьшается или исчезает сразу после процедуры.
2) Долговременный эффект – развивающийся в течение 6-8 недель. Последний связан с синаптической перестройкой задних рогов спинного мозга (ворот боли). Методика радиочастотной деструкции подкупает своей простотой, эффективностью и малой травматичностью.
Примеры радиочастотного лечения в нашем Центре:
Время работы
| Понедельник — Пятница | 10:00 – 18:00 |
| Суббота — Воскресенье | Выходной |
Источник
Грыжа межпозвонкового диска — одна из частых причин болей в спине, а от периодических спинальных болей в пояснично-крестцовой области страдает от 60 до 80% взрослого населения Земли
[1]
. Лечение грыж межпозвонковых дисков чаще всего длительное и консервативное, но при отсутствии эффекта можно прибегнуть к хирургическому вмешательству.
Наиболее распространенной в настоящее время является операция с удалением пораженного диска —
дискэктомия
. Также в процессе операции могут быть удалены участки связок, остеофиты, фрагменты тел или дуги позвонков (
ламинэктомия
). Для уменьшения давления на нервные корешки производится укрепление соседних позвонков с помощью специальных вставок или стержней. Все эти операции выполняются при открытом доступе, то есть с разрезом кожи.
Более современная версия дискэктомии —
микродискэктомия
. Это операция, проводимая с помощью мощного микроскопа. Использование микроскопа позволяет проводить сложные высокоточные операции, меньше повреждать окружающие ткани и уменьшить выполняемый разрез.
Еще одним направлением развития спинальной хирургии являются малоинвазивные операции, без разрезов. В этом случае сокращается период восстановления после операции и достигается хороший эстетический эффект. Все виды операций по удалению грыжи позвоночника имеют свои показания и противопоказания. Но если раньше не было никаких альтернатив, кроме открытой операции, то теперь у пациента и нейрохирурга есть выбор.
Виды малоинвазивных операций по удалению грыжи позвоночника
Все подобные вмешательства можно разделить на две группы: эндоскопические операции по удалению грыжи межпозвонкового диска и нуклеопластика.
Эндоскопическая дискэктомия
В настоящее время это один из самых востребованных методов операции по удалению грыжи позвоночника.
Преимущества эндоскопических операций:
- визуальный контроль уменьшает вероятность повреждения нервного корешка;
- минимальное повреждение тканей — для операции нужен разрез около десяти миллиметров;
- отсутствует необходимость удалять участки позвонков или связок для облегчения доступа, а значит, сохраняется естественная стабилизация позвоночно-двигательного сегмента;
- уменьшается боль в период восстановления, пациент может быть выписан из клиники уже на следующий день.
Недостатки:
- некоторые виды грыж анатомически не подходят для эндоскопии: например, медианные грыжи в шейном сегменте позвоночника чаще требуют операцию с открытым передним доступом.
Эндоскопическая дискэктомия выполняется с использованием эндоскопа, при помощи которого хирург видит область операции. Для введения эндоскопа нужен разрез около 10 мм — этого достаточно, чтобы специальными инструментами удалить то, что сдавливает нерв. Вмешательство проводится под общим наркозом, длительность операции — около часа.
Практикуется также
микроэндоскопическая дискэктомия
— сочетание эндоскопической техники и микрохирургических манипуляций. Разрез при этом составляет 12 мм.
Показания к эндоскопической операции по удалению грыжи позвоночника:
- грыжа межпозвонкового диска, подтвержденная МРТ;
- болевой синдром более 4 недель;
- отсутствие эффекта от консервативной терапии.
Противопоказания:
- нестабильность в позвоночно-двигательном сегменте;
- остеофиты, спондилолистез, сужение позвоночного канала;
- повторные грыжи межпозвонковых дисков.
Как образуется грыжа межпозвонкового диска?
Межпозвонковый диск состоит из плотной фиброзной оболочки и эластичного пульпозного ядра. Упругое ядро распределяет давление на позвонок при нагрузках. При сочетании нескольких провоцирующих факторов происходит дегенерация и разрушение фиброзного кольца, и в этой области пульпозное ядро под давлением выходит за пределы своей оболочки. Сначала образуется небольшое выбухание, или протрузия. Так как диск продолжает испытывать ежедневную нагрузку, то постепенно на этом месте формируется грыжевое выпячивание. Основную опасность представляет не сама грыжа, а ее давление на спинной мозг и корешки спинномозговых нервов.
Нуклеопластика
Это операция, при которой не требуется удалять диск целиком. Мишенью для нуклеопластики является только ядро межпозвонкового диска.
Цель нуклеопластики — уменьшить давление в пульпозном ядре межпозвонкового диска. При этом уменьшается выбухание фиброзного кольца, и в результате прекращается сдавление нервного корешка. Существуют различные виды нуклеопластики в зависимости от типа действующей силы:
- холодная плазма;
- гидропластика (жидкость под давлением);
- механическое воздействие;
- радиочастотная абляция;
- лазерное излучение.
Лазерное воздействие, или вапоризация, вызывает резкое повышение температуры, при этом происходит испарение ядра. Однако этот метод нередко приводит к осложнениям — ожогам окружающей ткани, что ухудшает заживление.
Наиболее распространенным методом является действие холодной плазмы, или коблация (сокращение от cold ablation, холодное разрушение). В отличие от лазерного или радиочастотного воздействия коблация не обжигает ткани. Применение холодной плазмы в медицине началось еще в 80-х годах, а первый прибор на основе холодной плазмы был предложен в 1995 году. С этого момента метод коблации активно развивался.
Процедура нуклеопластики проводится под местным обезболиванием. Точность обеспечивается постоянным рентгенологическим контролем. Через прокол 2–3 мм к ядру диска подводится игла с электродом, через который на ядро воздействует холодная плазма. В результате уменьшается размер пульпозного ядра, фиброзное кольцо больше не сдавливает нервный корешок. Вся операция занимает полчаса, госпитализация пациента не требуется.
Показания к нуклеопластике:
- наличие грыжи или протрузии межпозвонкового диска;
- выраженный болевой синдром;
- отсутствие эффекта от консервативного лечения в течение трех–четырех недель.
В 70–80% случаев применения нуклеопластики наблюдается положительный результат.
Однако не всегда расположение или строение грыжи позволяет применять малоинвазивные технологии. При некоторых видах грыж предпочтение отдается операциям открытого типа.
Классификация межпозвоночных грыж
Грыжи межпозвонкового диска можно распределить по уровню их расположения в позвоночнике, по положению грыжи в диске, а также по особенностям строения самой грыжи.
По локализации
, или уровню расположения, можно выделить:
- грыжи пояснично-крестцового отдела позвоночника, самые часто встречающиеся, более 80% случаев радикулита связаны именно с грыжей диска
[2]
;
- грыжи шейного отдела встречаются гораздо реже, около 4% от всех дегенеративно-дистрофических поражений позвоночника
[3]
;
- грыжи грудного отдела позвоночника являются самыми редкими.
Расположение грыжи определяет наиболее подходящий тип операции. Так, при операциях в грудном отделе позвоночника обычно не требуется укрепление позвоночного сегмента штифтами, так как грудные позвонки наименее подвижно сцеплены друг с другом. Также на разных уровнях отличается содержимое позвоночного канала. Если на уровне шеи и груди в позвоночнике расположен спинной мозг, то на уровне 1–2 поясничного позвонка он переходит в «конский хвост» — пучок нервов. Поэтому в области шеи в некоторых случаях проще подойти к позвоночнику спереди, провести операцию с открытым доступом, хотя используются и эндоскопические операции.
Симптомы грыжи межпозвонкового диска
-
В шейном отделе
: головная боль, головокружение; боль в шее, отдающая в ключицу, руку или под лопатку; онемение рук.
-
В грудном отделе
: нарушение осанки, боли в грудной клетке.
-
В пояснично-крестцовом отделе
: боли в пояснице, отдающие в крестец, в область таза или в ноги; онемение и слабость в ногах; нарушение работы органов таза, проблемы с потенцией.
По расположению
грыжи относительно средней оси позвоночника можно выделить такие виды, как:
- срединные (медианные, центральные) — грыжи, которые расположены по центру относительно середины позвонка, могут сдавливать половину спинного мозга или полностью;
- парамедианные — грыжи, которые смещены от центральной оси; опасность данного вида грыжи — сдавление спинного мозга с одной из сторон;
- боковые (латеральные) — грыжи, которые растут вбок и прилежат к дужкам позвонков;
- фораминальные — грыжи, проникающие в межпозвонковое отверстие, в котором проходят нервные корешки; особенность этих грыж — сильная боль.
Грыжи межпозвонкового диска различаются также
по стадиям образования
:
- небольшое выпячивание диска — 2–3 мм;
- протрузия — выпячивание размером более 5 мм;
- экструзия — практически все ядро выступает за пределы межпозвонкового диска.
Заключительным этапом будет постепенное разрушение диска и срастание соседних позвонков между собой.
В отдельный тип выделена
секвестрированная
грыжа. Она возникает, когда от грыжевого выпячивания отделяется участок ядра и попадает в спинномозговой канал.
Пять факторов риска развития грыжи:
-
Наследственность — существуют гены, отвечающие за прочность соединительной ткани, в том числе и в межпозвонковом диске.
-
Малоподвижный образ жизни, длительное нахождение в одном положении приводят к плохому кровоснабжению позвоночника и преждевременному износу тканей.
-
Чрезмерная нагрузка, особенно неправильно распределенная, приводит к повреждению межпозвонковых дисков.
-
Дефицит воды, которая очень важна для эластичности тканей, а также недостаток белка, витаминов и микроэлементов.
-
Травмы позвоночника, в том числе спортивные и те, которые не были вовремя пролечены.
Операция по удалению грыжи: основные этапы
Независимо от выбранного метода удаления грыжи позвоночника, процесс лечения включает в себя три этапа:
- подготовку к операции (проведение обследования, консервативное лечение при необходимости);
- непосредственно хирургическое вмешательство;
- восстановительный период после операции.
Подробнее рассмотреть каждый из этапов можно на примере эндоскопического удаления грыжи диска позвоночника, так как эта операция широко применяется и хорошо себя зарекомендовала.
Подготовка к операции
Перед эндоскопической операцией врач проводит осмотр пациента, анализирует предыдущее лечение. Операция назначается только в том случае, если консервативная терапия проводилась в адекватном объеме в течение четырех месяцев и не принесла результата. Также перед операцией может потребоваться проведение МРТ позвоночника с продольными срезами. Врач оценивает результаты обследования, обсуждает с пациентом возможные исходы. Если операция проводится под общим наркозом, то пациент также встречается с анестезиологом.
Проведение операции
Операция проводится в положении пациента на боку или на животе. С помощью небольшого надреза хирург формирует канал для доступа к грыже. При этом ткани обычно не разрезаются, а аккуратно раздвигаются, в результате ускоряется восстановление после операции. В созданный канал вводится специальный эндоскоп, который позволяет хирургу увидеть область операции и аккуратно удалить все, что привело к сдавлению нервного корешка. После удаления хирург извлекает все инструменты и накладывает небольшой внутрикожный шов на место разреза. Процедура длится около часа.
Восстановление после операции
Обычно через два часа после эндоскопической операции пациенту разрешают вставать, а если все прошло хорошо, то уже через 12–24 часа выписывают домой. В некоторых случаях хирург может назначить прием нестероидных противовоспалительных средств. Также необходимо избегать нагрузок, в частности наклонов и поворотов, особенно в первые недели после процедуры.
Благодаря современным малоинвазивным операциям пациенты могут избавиться от проблем, вызванных грыжей диска, и быстрее вернуться к обычной жизни. К сожалению, даже самые современные методы не дают 100% гарантии излечения. Также бывают случаи рецидива грыж, особенно при несоблюдении рекомендаций специалиста. Поэтому для успешного лечения очень важно взвешенно выбирать врача и тип операции.

Каадзе Анастасия Геннадьевна
Ответственный редактор
Мнение редакции
Не забывайте о простейшей профилактике: при сидячей работе каждые час–два вставайте с кресла и делайте небольшую разминку — хотя бы пройдитесь по офису. Следите за осанкой, сохраняйте правильное положение. Старайтесь больше двигаться.
Источник