Что такое диафрагмальная грыжа и как ее лечить
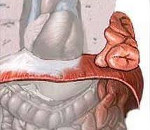

Диафрагмальная грыжа — это транспозиция брюшных органов в полость грудной клетки через отверстие в диафрагме. У некоторых пациентов протекает бессимптомно. Проявляется болью, урчанием в грудной клетке, диспепсией, дисфагией, при больших дефектах — нарушением сердечной деятельности и дыхания. Диагностируется с помощью рентгенографии грудной клетки, эзофагогастроскопии, внутрипищеводной pH-метрии. Для устранения диафрагмальных дефектов используют лапароскопическую фундопликацию, лапаротомную или торакотомную гастропексию, операции Ниссена, Белси, ушивание, пластику, аллопротезирование грыжевого отверстия.
Общие сведения
Диафрагмальные грыжи были впервые описаны французским хирургом Амбруазом Паре в 1579 году, принадлежат к категории часто встречающихся болезней пищеварительного тракта, составляют до 2% всех видов грыжевых образований. Распространенность патологии возрастает от 10% в молодом возрасте до 50% у 50-60-летних пациентов. Заболевание диагностируют у 7-10% больных, предъявляющих жалобы на боли в груди и нарушения сердечной деятельности.
Врожденные грыжевые дефекты диафрагмы являются одной из распространенных причин мертворождения, выявляются у 1 из 2 000-4 000 живорожденных младенцев, часто сочетаются с другими пороками развития, составляют до 8% всех наследственных и дизэмбриогенетических аномалий.
Диафрагмальная грыжа
Причины
Заболевание является полиэтиологическим. Во взрослом возрасте патология зачастую развивается при сочетании нескольких эндогенных или экзогенных провоцирующих факторов, врожденное грыжевое выпячивание формируется в результате генетических мутаций. Специалисты в сфере хирургии и гастроэнтерологии называют следующие группы причин и предпосылок возникновения грыж диафрагмы:
- Аномалии диафрагмальных мышц и пищевода. Недоразвитие отдельных участков и аплазия части диафрагмы может иметь как наследственное, так и дизэмбриогенетическое происхождение. Семейные формы пороков развития, в том числе укорочение пищевода, вероятнее всего наследуются по мультифакторному или аутосомно-рецессивному типу. Грыжи диафрагмальной локализации в сочетании с гипоплазией пальцев, расщеплением неба и верхней губы выявляются у пациентов с синдромом Фринса. Возможной причиной дефекта является воздействие вирусных и токсических мутагенов на 8 неделе гестации.
- Дисплазия соединительной ткани. Наследуемое нарушение синтеза и пространственной организации коллагена, эластина, белково-углеводных комплексов проявляется снижением прочности и повышением эластичности соединительнотканных волокон. При повышении нагрузок на диафрагмальные участки с ослабленными волоконными структурами возможно их растяжение, формирование дефектов. Подтверждением диспластического происхождения части грыж диафрагмы считается сочетание патологии с варикозной болезнью, геморроем, миопией, сколиозом, другими врожденными коллагенопатиями.
- Травматические повреждения диафрагмы. Нарушение целостности диафрагмальных волокон наблюдается при резких ударах в область ребер и живота со значительным смещением пищевода, верхней части желудка, проникающих колотых, режущих, огнестрельных ранах грудной и брюшной полости. У части пациентов грыжа развивается после выполнения операций на диафрагме — чресплевральной, сагиттальной, срединной чрезбрюшинной диафрагмотомии, проводимой для ревизии органов верхнего этажа брюшной полости, при раке желудка, пищевода, резекции печени, дренировании заднего средостения и др.
- Повышение давления в брюшной полости. Играет ключевую роль при наследственной дисплазии соединительной ткани. Вероятность образования грыжи возрастает при тяжелых физических нагрузках, запорах, ожирении, крупных неоплазиях брюшных органов, асцита. Наличие диафрагмальных грыжевых образований подтверждается почти у половины пациентов, страдающих рецидивирующей бронхолегочной патологией с сухим надсадным кашлем (хроническим бронхитом, бронхиальной астмой). В группу риска входят женщины, выносившие многоплодную беременность или родившие нескольких детей.
- Хронические заболевания ЖКТ. Язва желудка, двенадцатиперстной кишки, хронический холецистит, панкреатит могут осложняться гипермоторной дискинезией. В результате продольных сокращений мускулатуры пищевода происходит вертикальная тракция органов ЖКТ, увеличивается нагрузка на фасциальные связки, диафрагмальные сухожилия, растягивается пищеводное отверстие диафрагмы. Аналогичная ситуация возникает при хронических эзофагитах со стойким воспалительным спазмом мышечных волокон или рубцовом укорочении органа после химических, термических, лучевых ожогов.
По мнению ряда авторов, образованию грыж способствует возрастное снижение тонуса диафрагмальных мускульных волокон, мышечная дистрофия после осложненных родов, тяжелых интоксикаций, сепсиса, других неотложных состояний. При нарушениях иннервации происходит локальная релаксация мышцы с образованием так называемых диафрагмальных невропатических грыж.
Патогенез
В основе механизма диафрагмального грыжеобразования лежит расширение естественных отверстий, наличие или возникновение патологических дефектов в диафрагме с перемещением через них в торакальную полость пищеварительных органов. Из трех анатомических отверстий в формировании грыжевых выпячиваний участвует только пищеводное, через которое внутрь грудной полости втягивается гастроэзофагеальный переход с кардиальной частью желудка (скользящая диафрагмальная грыжа) либо желудочное дно, тело, реже — другие отделы органа, петли тонкого кишечника (параэзофагеальная грыжа).
При аплазии мышечных волокон, врожденном расщеплении соединительной ткани в так называемых слабых зонах (люмбокостальная грыжа Бохдалека, ретрокостостернальная грыжа Ларрея-Морганьи, ретростернальные грыжи) дефект диафрагмы существует изначально. Травматические воздействия, высокое абдоминальное давление, локальное мускульное расслабление провоцируют образование патологических диафрагмальных отверстий.
Нетравматические приобретенные грыжевые выпячивания чаще возникают при врожденных коллагенопатиях, способствующих растяжению сухожильных волокон и фасциальных связок. Смещение брюшных органов, их сдавление краями диафрагмальных отверстий, компрессия легких и сердца приводят к формированию характерной клинической картины заболевания.
Классификация
Систематизация форм диафрагмальных грыж учитывает время их возникновения, структуру грыжевого выпячивания, этиологию, локализацию. Такой подход обоснован различием клинической симптоматики, прогноза, врачебной тактики при разных видах заболевания. С учетом основных критериев классификации гастроэнтерологи и общие хирурги различают следующие варианты патологии:
- По времени возникновения: врожденные и приобретенные грыжи. Наследственные и дизонтогенетические грыжевые образования встречаются реже, однако отличаются более тяжелой клиникой и серьезным прогнозом. Грыжи, сформировавшиеся постнатально, зачастую протекают с менее выраженными клиническими симптомами или латентно.
- По структуре грыжевого выпячивания: истинные и ложные грыжи. У истинных грыж есть грыжевой мешок, образованный пристеночными брюшиной и плеврой. У ложных грыжевой мешок отсутствует, а смещенные брюшные органы свободно двигаются внутри грудной клетки. Прогностически более благоприятными считаются истинные грыжевые образования.
- По происхождению и локализации: травматические и нетравматические грыжи. Нетравматические выпячивания бывают ложными врожденными, истинными слабых зон, истинными атипичной локализации, скользящими и параэзофагеальными пищеводного отверстия диафрагмы. В 90% случаев патология представлена грыжами в области отверстия пищевода.
Симптомы диафрагмальных грыж
Клинические проявления заболевания связаны с нарушением работы ЖКТ, дыхательной и сердечно-сосудистой систем. Возможные диспепсические расстройства при грыже представлены отрыжкой воздухом или кислым, постоянной изжогой, которая может усиливаться после еды или при наклонах туловища, метеоризмом, рвотой, не приносящей облегчения.
Характерный симптом — «бульканье» или урчание в груди. Вследствие раздражения диафрагмальных нервов пациентов беспокоят интенсивные загрудинные боли, иррадиирующие в плечо. Также наблюдается тахикардия после приема пищи, одышка, трудности при проглатывании жидкой пищи, ощущение «комка». При небольшом размере грыжи симптоматика болезни может отсутствовать или быть очень скудной.
Для врожденной патологии характерно развитие клинической картины уже в период новорожденности. Клиника зависит от размеров дефекта диафрагмальных тканей. При тяжелом течении симптоматика возникает в первые часы после родов и включает такие проявления, как цианоз кожных покровов, асимметрия грудной клетки, срыгивания, отказ от кормления, дефицит массы тела, нарушения сна, постоянный плач.
У части младенцев из-за смещения брюшных органов формируется ладьевидный живот. При небольших грыжевых отверстиях симптомы грыжи развиваются позже, иногда в позднем детстве после перенесенного инфекционного энтерита, напоминают клинику заболевания у взрослых.
Осложнения
Вследствие расширения пищеводных вен могут возникать острые кровотечения, проявляющиеся кровавой рвотой или меленой. У 50% больных из-за постоянного попадания агрессивного содержимого желудка на слизистую нижней трети пищевода диафрагмальная грыжа эзофагеального отверстия осложняется рефлюкс-эзофагитом (ГЭРБ). Длительное течение ГЭРБ сопровождается метаплазией эпителия с последующей возможной малигнизацией клеток.
Сдавление грыжевого мешка в диафрагмальном отверстии провоцирует ущемление грыжи, при котором наблюдаются процессы ишемии и некроза тканей смещенных органов, возрастает риск вовлечения в деструктивно-воспалительный процесс брюшины с развитием перитонита. В редких случаях грыжа осложняется аспирационной пневмонией. При длительном сдавлении легких, сердца нарастает дыхательная и сердечная недостаточность.
Диагностика
Постановка диагноза диафрагмальной грыжи зачастую затруднена, что обусловлено многообразием и неспецифичностью клинических проявлений, которые могут наблюдаться при других патологических состояниях. Диагностический поиск направлен на подтверждение наличия выпячивания, оценку содержимого грыжевого образования. План обследования пациента включает такие методы, как:
- Рентгенография грудной клетки. Проведение рентгенологического исследования ОГК с контрастным веществом в положении больного по Тренделенбургу считается «золотым стандартом» для диагностики грыжи. Рентгенограмма позволяет оценить локализацию и размеры диафрагмального дефекта, визуализировать интраторакальное проникновение органа или его части.
- Эзофагогастроскопия. Гастроскопия обеспечивает осмотр слизистой оболочки верхних отделов пищеварительного тракта, оценку степени ее повреждения. О наличии грыжи косвенно свидетельствует укорочение расстояния до нижнего пищеводного сфинктера, неполное смыкание кардии желудка, сглаженность складок слизистой клапана Губарева.
- Определение кислотности. Внутрипищеводная рН-метрия помогает верифицировать диагноз рефлюкс-эзофагита, который является самым распространенным осложнением грыжи диафрагмы. Дополнительно проводится кислотно-перфузионный тест Бернштейна с введением в пищевод слабого раствора соляной кислоты, что вызывает усиление симптомов у больных с ГЭРБ.
Лабораторные исследования при грыже диафрагмы недостаточно информативны, поскольку отклонения показателей от нормы обусловлены присоединившимися осложнениями. Для комплексной оценки состояния пищеварительной системы рекомендованы УЗИ, КТ, МСКТ брюшной полости. С целью исключения сердечной патологии выполняется ЭКГ с велоэргометрической пробой, эхокардиография.
Грыжи диафрагмы необходимо дифференцировать с язвой желудка, пилоростенозом, кишечной непроходимостью, рубцовыми эзофагеальными стриктурами, злокачественными новообразованиями пищевода, кардии, ишемической болезнью сердца, абсцессами и кистами легких, экссудативным плевритом, легочной формой туберкулеза, опухолями средостения, повреждениями диафрагмального нерва.

КТ ОБП. Диафрагмальная грыжа Бохдалека слева, связанная с истончением мышцы диафрагмы в задне-медиальных отделах с пролабированием забрюшинной клетчатки в краниальном направлении.
Лечение диафрагмальных грыж
Радикальным методом, позволяющим излечить заболевание, является герниопластика. От операции можно воздержаться при выявлении бессимптомной скользящей грыжи эзофагеального отверстия диафрагмы, обеспечив пациенту диспансерное наблюдение. В остальных случаях смещенные органы в ходе хирургического вмешательства низводятся в брюшную полость, после чего устраняется диафрагмальный дефект при ложных грыжевых образованиях или выполняется пластика при истинных. Новорожденным с выраженной компрессией органов грудной полости операция осуществляется в экстренном порядке. У взрослых герниопластику обычно проводят планово.
При длительно существующих грыжах, осложненных хроническими заболеваниями органов ЖКТ, рекомендовано комбинированное лечение с коррекцией диеты, назначением противоязвенной, противовоспалительной, заместительной энзимной, антибактериальной, прокинетической, спазмолитической, другой этиопатогенетической и симптоматической медикаментозной терапии. Рекомендованными видами вмешательств являются:
- Эндоскопические методики. Лапароскопическая фундопликация применим при грыжевом выпячивании через эзофагеальное отверстие диафрагмы. Формирование околопищеводной муфты из дна желудка с фиксацией к диафрагме и сужением диафрагмального отверстия позволяет устранить грыжевой дефект и восстановить запирательную функцию кардиального сфинктера. Преимуществами лапароскопического вмешательства являются низкая травматичность, сокращение длительности операции, более быстрое послеоперационное восстановление пациента.
- Лапаротомная и торакотомная герниопластика. При параэзофагеальных и скользящих грыжах выполняют гастрокардиопексию, операцию Белси, фундопликацию по Ниссену, Тупе. У остальных пациентов при небольших диафрагмальных отверстиях целостность ткани восстанавливают методом создания дупликатуры. Для устранения больших дефектов проводят аллопластику с установкой нейлонового, тефлонового, капронового протеза. Грыжесечение ущемленной грыжи предполагает ревизию содержимого грыжевого мешка с резекцией нежизнеспособных тканей.
Прогноз и профилактика
При ранней диагностике и адекватной терапии выздоровление наступает у большинства больных. Прогноз относительно благоприятный. В дальнейшем повышается риск развития рецидивов грыжи, особенно после оперативного вмешательства по укреплению диафрагмальных отверстий аллотрансплантатом.
Меры профилактики врожденной формы заболевания не разработаны, однако благодаря УЗИ-скринингу и дородовому выявлению патологии удается снизить риск перинатальной смертности. Для предупреждения развития приобретенной диафрагмальной грыжи необходимо проводить своевременное лечение хронических болезней органов пищеварения и состояний, сопровождающихся повышением внутрибрюшного давления, избегать травм живота и грудной клетки.
Источник

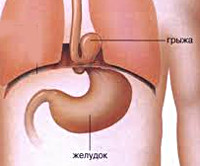
Грыжа пищеводного отверстия диафрагмы или диафрагмальная грыжа представляет собой изменение нормального анатомического положения таких органов, как желудок, пищевод, петли кишечника.
Анатомия
Существует естественный анатомический разделитель между грудной и брюшной полостью – диафрагма. Это мышечная пластина, которая крепится к рёберной поверхности. В ней содержится естественное отверстие – пищеводное. Через него проходят пищевод и крупные сосуды.
В норме желудок, кишечник и брюшной отдел пищевода располагаются ниже диафрагмы, а грудной отдел пищевода – выше. При некоторых причинах, например увеличение внутрибрюшного давления, нижележащие органы выпячиваются через диафрагмальное отверстие в грудную полость.
Это патология, так как нарушается привычная деятельность и функционирование органов, формируется грыжа пищеводного отдела диафрагмы.
Многие называют данное явление грыжей между пищеводом и желудком. Механизм её формирования одинаков с предыдущей патологией.
В роли грыжевого выпячивания выступает сместившаяся стенка желудка или пищевода, она так же выходит через диафрагмальное отверстие. За счёт сдавления воротами отверстия образуется опухолевидная грыжа между желудком и пищеводом.
Патология часто обнаруживается у лиц пожилого возраста, старше 55 лет. Чаще недуг можно встретить у женщин ввиду особенностей строения внутренних органов и участия в родовой деятельности.
При родах происходит увеличение внутрибрюшного давления, что в дальнейшем может сказаться на развитии недуга.
Не всегда патология даёт о себе знать, может протекать без клинических признаков. Часто маскируется под иные болезни: гастрит, язвенная болезнь желудка, панкреатит, холецистит, стенокардия.
Причины грыжи пищеводного отверстия диафрагмы
Пищеводно диафрагмальная грыжа возникает в ряде факторов и причин. Это не только приобретённое заболевание, у детей это может быть врождённым пороком.
Формируется вследствие мутаций или поломок при формировании и закладки органов и систем. Развитию болезни у взрослых людей способствует атрофия, слабость и растяжение мышц диафрагмы, растяжение диафрагмального кольца.
Основные причины развития диафрагмальных грыж:
- Эмбриональный порок у новорождённых и маленьких детей.
При этом наблюдается укорочение размеров пищевода или аномалии развития желудка. Для устранения недуга требуется хирургическое вмешательство на раннем этапе.
- Наследственность.
Наблюдается у лиц, родственники которых страдали похожими патологиями.
- При стабильном увеличении давления в брюшной полости: натуживания при запорах, беременность, пупочной грыже.
- При отёчном синдроме некоторых патологий: асцит, сердечная недостаточность.
- Хронических процессах желудочно-кишечного тракта: гастрит, язвенная болезнь, панкреатит, холецистит, гепатит и цирроз печени.
- При онкологии в брюшной полости.
- Переедания, неправильный образ жизни.
- Избыточный вес.
- Массивные физические нагрузки, поднятие тяжестей.
- Длительная рвота на фоне отравлений или токсических явлениях в организме человека.
- Ожоги пищевода кислотами и щелочами, иными химическими соединениями.
- Травмы живота: удары острыми или тупыми предметами.
- Кашлевой рефлекс при хронических болезнях лёгких: туберкулёз, ХОБЛ.
- Заболевания соединительной ткани, в том числе мышечного аппарата: системная красная волчанка, слеродермия.
- Гормональные сбои и нарушения в организме: синдром Кушинга, Тиреотоксикоз, Гипертиреоз.
- Оперативные вмешательства в грудной и брюшной полости.
Степени диафрагмальных грыж
Учёные выделяют всего три степени проявления недуга. Все они различаются по клинике проявлений, симптомам, объёму поражения, нарушению функционирования. В связи с этим, врач назначает для каждой степени свою тактику лечения.
1 степень
Уровень поражения не значительный, возникает при резком повышении давления брюшной полости или длительных хронических заболеваниях. Мышцы диафрагмы атрофированы в меньшей степени.
Диафрагмальное кольцо немного расширено. Свою локализацию меняет пищевод и желудок. В норме абдоминальная часть пищевода находится в брюшной полости.
При диафрагмальной грыже 1 степени брюшная часть поднимается выше диафрагмы и переходит в грудной отсек. Желудок под диафрагмой, но очень близко к ней приближен.
Функции органов страдают умеренно. Лечение консервативное медикаментозное, соблюдение режима дня и диеты.
2 степень
Пищевод полностью располагается в грудной клетке. Верхняя часть желудка смещена до уровня пищеводного отверстия, связочный аппарат сильно расслаблен.
Возникают симптоматические проявления в виде болевого синдрома, отрыжки, изжоги, тяжести в эпигастрии. Нарушается нормальная работа желудка и пищевода. Лечится комбинированно – оперативно и при помощи фармакологических лекарств.
3 степень
Самая запущенная и тяжёлая степень. В грудную клетку перемещаются все структурные отделы, которые должны быть ниже диафрагмы. Выражена симптоматика, состояние больного сильно страдает.
Высокий риск осложнений в виде ущемления грыжи, кровотечений, перфорации. Лечится только оперативно.
Симптомы и признаки грыжи пищеводного отверстия диафрагмы
У многих пациентов грыжа диафрагмы пищевода на ранних стадиях не проявляет себя симптомами и признаками. Симптоматика развивается на 2-3 степени.
Иногда патологию путают с иными болезнями пищеварительной системы из-за схожести жалоб. Выделяют ряд общих изменений, которые характерны для недуга.
К ним относят:
- Боль в области мечевидного отростка или за грудиной.
Пациенты говорят, что боли где-то по середине грудной клетки или в проекции желудка. Является самым ранним симптомом. Носит жгучий или ноющий характер.
При осложнениях или поздних стадиях боль носит опоясывающий характер. По данному признаку болезнь можно путать с острым панкреатитом.
Особенностью болевого синдрома является то, что он усиливается или возникает после употребления или во время приёма пищи. Боль может начаться после физических нагрузок: наклонов туловища вперёд, беге, поднятия тяжёлых грузов. Утихает синдром после смены положения тела, рвотного рефлекса, употребления холодной воды.
- Постоянным синдромом служит отрыжка.
В связи с тем, что меняется положение пищевода, развивается гасроэзофагеальная рефлюксная болезнь. На этом фоне нарушается ток пищевых масс по пищеводу.
Они часто забрасываются в верхние отделы, формируется отрыжка. В отличие от иных болезней желудка, она не носит тухлый или гнилостный характер. Бывает отрыжка газами или съеденной пищей, после неё пациенту становится легче.
- Изжога.
Развивается на фоне ГЭРБ при грыже диафрагмы. Носит постоянный характер, может быть спровоцирована приёмом любой пищи, особенно острой, кислой, жирной, жаренной.
На 3 стадии изжогу вызывает даже приём обычной воды, трудно устраняется медикаментозно. Больные из-за этого беспокойные, измученные, не спят по ночам.
- Дисфагия.
Затруднение пассажа пищевого комка по пищеварительному тракту. Развивается из-за сужения или ущемления пищевода. Сначала трудно проходит твёрдая пища, затем и жидкая. Больные отмечают нарушения глотания, часто попёрхиваются едой.
- Икота.
Присоединяется на голодный желудок или наоборот, после переедания. Не является специфическим знаком, но часто сопровождает патологию.
- Горечь во рту
- Осиплость голоса.
- Неустойчивость стула.
- Нарушение сердечного ритма.
На основании данного симптома, болезнь путают со стенокардией. Характерно учащение пульса, рост артериального давления.
- Отдышка.
На фоне смещения внутренних органов формируется одышка. Сначала она появляется после физической нагрузки или еды, затем и в покое.
- Сухой непродуктивный кашель.
Врачи ставят диагнозы по лёгочной системе, но терапия не приносит результатов. Тогда стоит заподозрить грыжу диафрагмы.
- При осложнениях появляется кровотечение, кал окрашивается в чёрный цвет. Возникает анемия, бледность кожи, тахикардия. Артериальное давление может прогрессивно падать.
При появлении перечисленных признаков необходимо как можно скорее обратиться к врачу.
Диагностика диафрагмальной грыжи
Сделать диагностику и рентген грыжи пищеводного отверстия диафрагмы может только доктор. Он назначит необходимые мероприятия, которые помогут установить диагноз.
Сначала врач беседует с пациентом, собирает всю необходимую информацию о его жалобах. Обязательным является осмотр и пальпация живота, при этом может прощупаться сама грыжа.
Для оценки воспалительных реакций больной сдаёт общий анализ крови, в большинстве случаев он оказывается в норме. Может быть лейкоцитоз или увеличение скорости оседания эритроцитов.
Для уточнения пищеварительных функций следует сдать кал на общий анализ. В зависимости от формы и степени патологии могут присутствовать различные изменения: избыток слизи, непереваренные волокна и т.д.
Правильно трактовать анализ поможет лечащий доктор. Следующим этапом являются инструментальные методы исследования.
Рентген
Является информативным и малоинвазивным способом определения патологии. Назначают рентген органов брюшной и грудной полости с контрастным веществом, выполняется натощак, утром.
Контраст вводят внутривенно или просят пациента его выпить, затем оценивают его оседание и проходимость по полым органам.
Рентген-признаками грыжи служат:
- Задержка контрастного вещества в грыжевом мешке.
- Расширение диафрагмального кольца.
- Смещение пищевода и желудка вверх.
- Изменение положения купола диафрагмы.
- Высокое расположение на снимке сфинктера пищевода.
При недостаточности информации прибегают к эндоскопическим методам – фиброгастродуоденоскопиии. Она позволяет осмотреть слизистую, смещение положения диафрагмы, желудка, пищевода, наличие язвенных дефектов, расширение пищеводного отверстия, обнаружить само грыжевое выпячивание.
Оценку сфинктерного аппарата осуществляют эзофагеальной монометрией. Она помогает наблюдать за моторикой пищевода, провести оценку консервативной терапии.
Для полного обследования могут обращаться к методам компьютерной и магнитно-резонансной томографии, дающих представление и сведения о структурах в объёмном виде. Недостаток метода – его дороговизна.
Как лечить диафрагмальную грыжу
Полное и правильное лечение грыжи диафрагмы желудка назначает только доктор. Терапия является комплексной и состоит из нескольких слагаемых:
- Соблюдение режима дня и диеты.
- Консервативная терапия фармакологическими лекарственными препаратами.
- Оперативное вмешательство при необходимости.
Лечение без операции
При отсутствии явных жалоб, дискомфорта, нарушения функции и осложнений может быть назначена консервативная терапия. Она сводится к соблюдению диеты, снижению веса и регулярному приёму медикаментов.
Врачи советуют соблюдать простые рекомендации, которые смогут обеспечить лечение и устранение симптомов.
Диета при диафрагмальной грыже без операции:
- Питание должно быть дробным.
Кушать следует небольшими порциями через равные промежутки времени до 5 раз в день. Обязательно соблюдать завтрак, обед и ужин. Между ними устраивать полдник и перекусы фруктами или кисломолочными продуктами.
- Последний приём пищи завершать за 3 часа до сна, он должен быть не плотным.
- Избегать переедания и голодания.
- Не ложиться после еды, это может усугубить рефлюкс.
- Избегать переутомлений и сильной физической нагрузки.
- Не носить стесняющую одежду.
Что может входить в рацион
На завтрак разрешено каши на воде, кефир, творог, отварное яйцо вкрутую. Для обеда рациональнее всего составить меню из супов на первое.
Суп должен быть не жирный, бульон прозрачный, без обжарки. На второе – отварные овощи, салат из свежей зелени, пропаренное мясо птицы или рыба.
Полдник состоит из молочных продуктов, творога, фруктового салата. На ужин следует приготовить всё пропаренное или отваренное: картофель, мясо птицы, рисовую или гречневую кашу. Рекомендована варёная рыба.
Из напитков разрешены: чай, кисель, компот. Категорически запрещены продукты жаренные, острые, жирные, копчёные, консервированные. Воспрещены газированные напитки, алкоголь, табак, соки.
Для лечения грыжи пищеводного отверстия без операции назначают лекарственные средства, их несколько основных групп. К каждому пациенту должен быть индивидуальный подход. Все средства назначаются с учётом симптоматики и побочных реакций.
- Ингибиторы протоновой помпы, входят в стандарт лечения, к ним относят Омепразол. Они снижают моторику желудка и секрецию соляной кислоты. Устраняют воспаление, болевой синдром.
- Антациды: маалокс и альмагель. Снимают изжогу, обволакивают пищевод, защищают слизистую поверхность от воспаления.
- Прокинетики: метоклопрамид. Снимают спазм мускулатуры, купируют тошноту, рвоту.
- Спазмолитики: дротаверин, дюспаталин. Снимают болевой синдром, изжогу, улучшают моторику кишечника.
Хирургия
К оперативным способам лечения обращаются в тех случаях, когда не помогает длительное консервативное лечение и присоединяются осложнения. Оно достигается двумя способами.
Открытый – путём разреза брюшной стенки. Лапароскопический — проколами в брюшную полость. Его применяют более активно в настоящее время.
При операции иссекают грыжевой мешок, осматривают его содержимое, возвращают на анатомическое место. Диафрагмально отверстие ушивают. На него накладывают удерживающую сеточку, которая не даст грыже снова образоваться.
Выделяют операции:
- Крурорафия – ушивание диафрагмы и её связок;
- Гастропексия – на месте фиксируют желудок и его связачный аппарат;
- Фундопликация – оперативные вмешательства на фундальном отделе желудка.
Лечение народными средствами
Фитотерапию проводить лучше сборами и отварами. Все травы можно собрать самостоятельно или приобрести в аптечных сетях.
Для первого сбора понадобятся в высушенном виде травы: листья мать-и-мачехи, мяты перечной, одуванчика, корень дягиля. Каждого препарата в среднем по 30 грамм.
Смешать ингредиенты, залить тёплой, до 80 градусов, водой 500 мл, накрыть крышкой, настоять 2-3 часа. Пить по 150 мл 4 раза в день.
Ромашковый чай облегчает симптоматику, снимает воспаление. Цветки ромашки высушить, измельчить. 1 чайную ложку сбора залить кипятком, настоять 30 минут, процедить, пить как чай. Готовый чай продаётся в аптеках.
Сухой сбор. Понадобятся: льняное семя, корень алтея, плоды аниса. Всё высушить, взять равные пропорции, перетереть в кофемолке. Употреблять по 1 чайной ложке сухой смеси 3 раза в день.
Источник
