Что такое оссифицированная грыжа
Развитие грыж характеризуется определенной стадийностью:
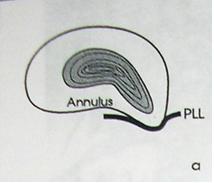
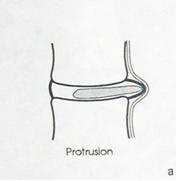
I стадия — протрузия диска — смещение в сторону позвоночного канала пульпозного ядра и выбухание в позвоночный канал элементов фиброзного кольца межпозвонкового диска без нарушения целостности последнего;
.jpg)
.jpg)
2 стадия — экструзия — выбухание в позвоночный канал элементов фиброзного кольца и дегенерированного пульпозного ядра;
— пролaпс — выпадение в позвоночный канал через дефекты фиброзного кольца фрагментов дегенерированного пульпозного ядра, сохраняющих связь с диском;
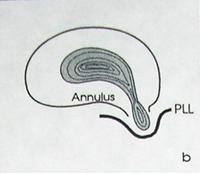
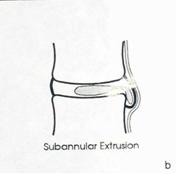
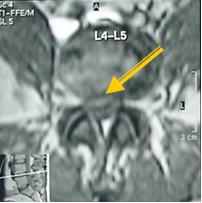
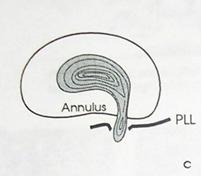
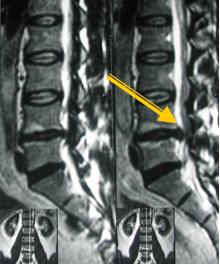
Экструзия (трансанулярная) с разрывом продольной связки:

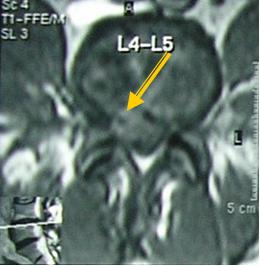
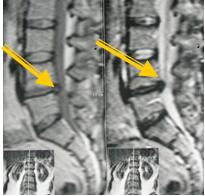
3 стадия — секвестрация — смещение по позвоночному каналу;
.jpg)
.jpg)
.jpg)
.jpg)
В 4-ой стадии дегенеративные изменения ведут к самопроизвольной рестабилизации позвоночника за счет формирования остеофитов, оссифицированных грыж межпозвоночных дисков. Гипертрофированный спондилоартроз часто ведет к увеличению межпозвоночных суставов, формированию вентральных остеофитов. Гипертрофованные межпозвоночные суставы и желтая связка (сзади) и оссифицированные грыжи межпозвоночных дисков, остеофиты и оссифицированная задняя продольная связка (впереди) приводят к центральному или латеральному стенозу позвоночного канала. Межпозвоночные диски постепенно лизируются, уменьшается высота межпозвоночных промежутков. Все это ведет к увеличению нагрузки на межпозвоночные суставы, они гипертрофируются. При этом уменьшаются межпозвоночные отверствия. Клинически эта стадия проявляется хроническим радикулярным болевым синдромом, развивается радикулопатия (преимущественно сенсорная), нейрогенная спинальная хромота, хроническая цервико-, торако- или люмбалгия.
В зависимости от стадии дегенеративных процессов в позвоночнике должны применяться различные виды лечения:
Консервативное лечение проводится преимущественно на ранних стадиях (1-ая и 2-ая), при невыраженном болевом синдроме и незначительных нарушениях в позвоночнике, на магнитно-резонансных томограммах – протрузии диска до 3-4 мм. Такое лечение можно проводить и на 3-4 стадиях патологического процесса, когда присутствует незначительная боль, преимущественно местная боль и компенсированная функция позвоночника в пораженном сегменте. Консервативное лечение заключалось в применении медикаментозних препаратов («золотой стандарт» — это нестероидные противовоспалительные препараты, витамины, тканевая, сосудистая, противоотечная и противовоспалительная терапии, антигомотоксические препараты и т.д.), покой (т.е. максимальное ограничение нагрузки на пораженный сегмент позвоночника). Вытяжение, ЛФК, физиотерапия направлены на максимальную релаксацию мышц спины, которые находятся в состоянии гипертонуса. Медикаментозная терапия и перидуральное введение «коктейлей» со стероидами уменьшают воспаление и отек корешков, улучшают кровообращение в области пораженного сегмента позвоночника. Это приводит к регрессу проявлений заболевания.
При неэффективности консервативной терапии на протяжении 2-3 мес. или нарастании неврологических нарушений необходимо проводить хирургическое лечение.
Показания к чрескожной нуклеотомии и пункционной лазерной дискэктомии :
- 1, 2 стадии дегенеративного процесса;
- грыжи межпозвоночных дисков до 4-5 мм. (меньше 1/3 ширины спинномозгового канала, не фрагментированные, не секвестрированные, при отсутствии разрыва или утолщения задней продольной связки, разрыва фиброзного кольца.
Клинически – это местная боль или невыраженная ирритативная корешковая боль, незначительные нарушения функции пораженного сегмента позвоночника. Т.е, основным моментом проявления патологии есть ирритативные процессы.
Противопоказания к таким оперативным вмешательствам: уже ранее проведенные оперативные вмешательства на этом сегменте, признаки компрессии корешка (грубый моторный, сенсорный дефицит), синдром конского хвоста, сегментарная нестабильность, стеноз позвоночного канала, спондилолистез.
Чрескожная нуклеотомия:
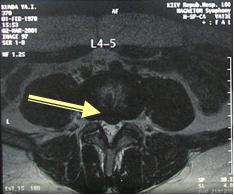
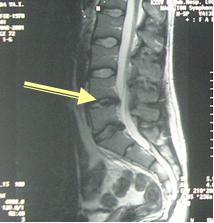
Показания к микродискэктомии: компрессионные синдромы вследствие латеральных грыж межпозвоночных дисков, незначительных задних остеофитах, утолщении желтой или задней продольной связки с явлениями неврологического выпадения.
Гемиламинэктомия:
Парциальная фасетэктомия:
Показания к гемиламинэктомии, фасетэктомии и дискэктомии: Большие грыжи межпозвоночных дисков, особенно секвестрированные, разрывы и выраженное или распространенное утолщение задней продольной или желтой святки, задние остеофиты, оссифицированные грыжи межпозвоночных дисков, невыраженный латеральный стеноз вследствие гипертрофированных межпозвоночных суставов, центральные грыжи.
Показания к декомпрессивной ламинэктомии, фасетэктомии и дискэктомии: центральный или латеральный стеноз позвоночного канала, нейрогенная спинальная хромота, грубые спондилез и спондилоартроз
Стабилизующие оперативные вмешательства:
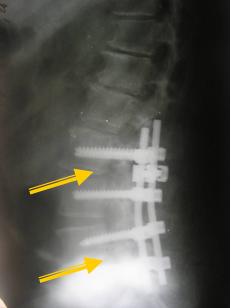
Показания к стабилизующим оперативным вмешательствам при выполнении дискэктомии:
- нестабильность позвоночно – двигательного сегмента (установленная лучевыми методами обследования) дегенеративного или диспластического характера;
- дегенеративная кифотическая, сколиотическая или кифосколиотическая деформации, а также нестабильность вследствие обширных ламинэктомий или фасетэктомий.
У таких случаях выполняется межтеловой спондилодез и транспедикулярная фиксация.
Динамические системы стабилизации (Dynesys, Coflex, X- Stop, DIAM и др.) применяются при центральном и латеральном стенозах, когда есть угроза развития нестабильности, при значительном уменьшении межпозвоночных отверстий, при нарушении поясничного лордоза («плоская» поясница), при невыраженной нестабильности вследствие раннее перенесенных оперативных вмешательств.
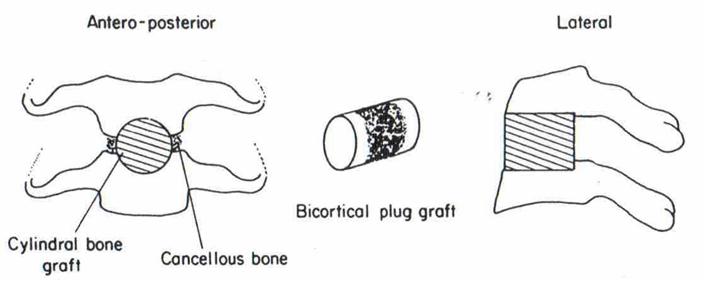
В шейном отделе позвоночника выполняется преимущественно удаление грыж межпозвоночных дисков по Кловарду с последующей стабилизацией костным аутотрансплантатом и фиксацией пластинкою Medtronic или устанавливается кейдж фирмы Stryker.
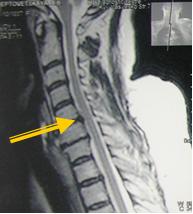
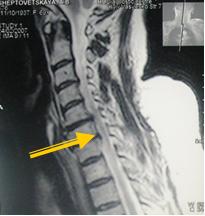
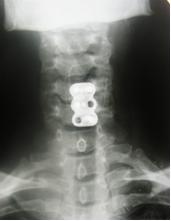
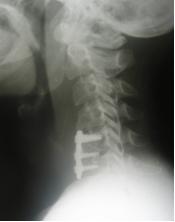
до операции после операции
Ведение послеоперационного периода:
- Постельный режим – 1-2суток;
- Анталгическая терапия;
- Профилактическая антибиотикотерапия — 3-4 сутки (чаще– цефтриаксон);
- Фиксующий пояс;
- При неврологических нарушениях — восстановительная терапия;
- Ортопедический режим с ограничением физических загрузок на протяжении 3 недель;
- Спустя 1-1,5 мес.- полная медицинская и социальная реабилитация.
Источник

Протрузии и грыжи межпозвонковых дисков в грудном сегменте позвоночного столба встречаются в клинической практике нечасто, но их хирургическое удаление, в силу специфики анатомического строения отдела, чрезвычайно затруднительно. Как правило, оперативная терапия патологии этого уровня чревата усугублением существующих симптомов или сопровождается возникновением новых неврологических и проводниковых нарушений.
Техническая сложность проведения операции связана с необходимостью рассечения большого количества костных тканей, суставов и возможной травматизацией спинного мозга, нервных корешков, кровеносных сосудов (нарастанием неврологического дефицита). Поэтому для удаления позвоночных грыж в грудном сегменте разработаны специальные нестандартные доступы к патологической зоне:
- трансфасеточный с сохранением основания позвоночной дужки;
- транспедикулярный (задний);
- трансторакальный (передний, через грудную клетку);
- латеральный (боковой) экстракавитарный (внеполсостной, минуя плевру);
- заднебоковой;
- переднебоковой.
В связи с трудностями проведения операции в грудном отделе позвоночного столба очень важно точно диагностировать уровень поражения при планировании хирургического вмешательства. Традиционно для этих целей используют рентгенографию, МРТ, КТ и КТ-миелографию с контрастным рентгеночувствительным веществом.
Диагностика патологий в грудном отделе
Обследование пациента, жалующегося на боли в спине, начинается с визуального осмотра и рентгенологических снимков в прямой и боковой проекции. Если предварительно диагностируется протрузия или грыжа межпозвоночных дисков, то назначается консультация невролога и КТ или МРТ исследование. При этом МРТ позволяет более подробно изучить мягкие ткани, а КТ – костные и хрящевые структуры, но стоимость МРТ гораздо выше.
Компьютерная томография помогает установить поражение межпозвоночных дисков по косвенным признакам и в некоторых случаях позволяет определить пораженный уровень точнее МРТ. Она базируется на схемах оценивающих форму, размеры, структуру и контуры позвонка (тело, дуга, отростки), межпозвоночного пространства, спинномозгового канала, суставов. КТ снимки хорошо визуализируют сужение позвоночного канала.
В нормальном (здоровом) состоянии плотность межпозвоночного диска составляет 60-80 hu (единицы радиоинтенсивности). Так как плотность хрящевых тканей не сильно разнится с плотностью мягких тканей, заполняющих позвоночный канал, то признаки изменения дурального мешка и компрессии спинномозговых нервных корешков не всегда отчетливо визуализируются. В этом случае рекомендуется использовать КТ-миелографию с рентгеноконтрастным веществом.
При прогрессировании дегенеративно-дистрофических изменений в позвоночнике наблюдается обызвествление связок, и радиационная плотность грыжевых фрагментов увеличивается до 150-200 единиц. Именно кальцификация грыжи отлично визуализируется на КТ и определяет направление доступа при оперировании. Серия рентгеноконтрастных снимков позволяет произвести компьютерную реконструкцию позвоночника и создать его трехмерную модель, а также подтвердить локализацию грыжи.
Особенности оперирования в грудном отделе позвоночника
Грудной отдел позвоночного столба анатомически представляет собой жесткую конструкцию, состоящую из позвонков, грудины и ребер. Он малоподвижен, потому протрузии и грыжи межпозвоночных дисков формируются в нем крайне редко, и в основном являются последствиями травматических повреждений.
Несмотря на совершенствование хирургических методов, медицинской техники и аппаратуры, разнообразие доступов к патологическому месту, при операциях на грудном отделе практически не удается избежать тракции спинного мозга и нервных корешков, а также значительной резекции костных структур. Так, например, удаленные суставные отростки, основания дужек или головки ребер в дальнейшем требуют обязательной установки стабилизирующих систем или имплантатов.
Суставные отростки грудного сегмента расположены медиально (ближе к середине), а межпозвонковые суставы находятся сзади относительно дурального мешка. Таким образом, чтобы достичь латерального (бокового) края мешка и спинномозговых корешков, необходима резекция суставного отростка или его большей части. Но, даже при полном удалении отростка для визуализации грыжи или секвестров, приходится сильно сдвигать корешки, и, следовательно, дуральный мешок и спинной мозг.
Современные методы оперирования грудного отдела предлагают ряд малоинвазивных вмешательств с минимальной резекцией костных тканей, которые практически не нарушают биомеханику позвоночного столба и ускоряют период реабилитации пациента.
Наиболее перспективными на сегодняшний день считаются: латеральный транспедикулярный (заднебоковой) доступ и заднебоковой трансфасетный (педикулосохраняющий), который исключает резекцию корня или основания дужки позвонка. Они позволяют обойти дуральный мешок с боковой или вентральной (брюшинной) стороны, исключают тракцию спинного мозга и удаление суставных отростков.
Учитывая плохую визуализацию патологического места при оперировании позвоночных грыж грудного отдела, латеральный, вентральный или незначительный заднебоковой доступы более предпочтительны. В этом сегменте межпозвоночные отверстия, которые ограничены сверху и снизу основаниями дужек, открываются латерально. Соответственно, при боковом хирургическом доступе и таком же направлении отверстий возникает возможность качественно осмотреть не только боковую сторону межпозвонкового диска, но и всю его заднюю поверхность.
Виды операций
Классическая ламинэктомия широко известна, в прошлом достаточно популярна, но отвергнута специалистами из-за высокого процента неблагоприятных исходов. Она не позволяет получить прямой доступ к передней поверхности дурального мешка и визуализации задней поверхности межпозвоночного диска. Поэтому удаление небольших, мягкотканых боковых грыж ламинэктомией относительно оправдывается, но устранение объемных, оссифицированных образований не обходится без деформации спинного мозга.
Несмотря на все недостатки ламинэктомии, некоторые нейрохирурги предпочитают использовать ее, так как при ошибке определения локализации патологии существует возможность расширить трепанационное окно к вышележащему и нижележащему позвоночно-двигательному сегменту.
Трансторакальная (межреберная) передняя операция проводится со стороны, противоположной расположению выпячивания. Хирургический надрез, как правило, производится на 2 ребра выше предполагаемой пораженной зоны. Этот доступ обеспечивает хорошую визуализацию пораженного диска и эффективен при центральном и боковом размещении образования, а также применим для оперирования множественных и многоуровневых поражений. При центральной локализации грыжи более подходит переднебоковая торактомия, а при латеральной – боковая или заднебоковая.
Далее после образования трепанационного окна проводится дополнительный рентгенологический контроль пораженного уровня. Затем смещаются полая вена и аорта, перевязываются сегментарные сосуды, постепенно удаляется диск, задняя продольная связка, сама грыжа, при необходимости – остеофиты. Обследуется эпидуральное пространство, исключается наличие секвестров. В заключении устанавливается стабилизирующая система (межтеловой корпородез 1 или 2 кейджами длиной примерно 20 мм и диаметром от 12 до 14 мм).
Латеральный экстракавитарный подход выполняется со стороны грыжи межпозвоночного диска. Он подразумевает резекцию задней части ребра, его головки поперечного отростка, основания дужки и суставного отростка. Плевра отслаивается и удаляется, но плевральная полость не вскрывается. Доступ позволяет вырезать латеральные и центральные грыжи, объемные по размеру и оссифицированные (кальцинированные, твердые). В некоторых случаях оссифицированные грыжи плотно спаиваются с оболочкой спинного мозга. Это требует иссечения твердой мозговой оболочки вместе с образованием и ее пластики.
Трансфасеточный педикулосохраняющий подход по праву считается самым малоинвазивным. Он характеризуется односторонней скелетизацией остистых дужек и суставных отростков. Затем проводится удаление нижней части вышележащей дуги и верхней части нижележащей дуги интересующего уровня, медиальная или тотальная резекция фасетки (фасетэктомия). Далее визуализируется спинномозговой корешок и дуральный мешок, где располагается грыжа. Метод оптимален для удаления мягкотканых боковых грыж.
Латеральный транспедикулярный доступ позволяет качественно осмотреть заднюю поверхность позвонков, малотравматичен для мышечно-связочных и костных структур, не требует отодвигания спинного мозга или корешков, практически не затрагивает артерии. Во время операции пациент располагается на животе, разрез кожи осуществляется поперечно позвоночнику или полукругом, если необходим доступ к нескольким позвонкам. Далее резецируется поперечный отросток и головка ребра, немного смещается нервно-сосудистый пучок и удаляется грыжа.
Выбор хирургического доступа
Определение подхода при удалении грыжи межпозвоночных дисков зависит от:
- локализации выпячивания (медиально, парамедиально, латерально);
- размера грыжи и степени компрессии спинного мозга;
- качества (консистенции) образования (магкотканное или оссифицированное).
Таким образом, углубленное качественное обследование позволяет не только поставить правильный диагноз, но и спланировать хирургическое вмешательство. После проведения МРТ исследования желательно пройти и КТ, которое поможет определить оссифицирована грыжа или нет, а миелография с контрастным веществом – более точно определить пораженный уровень.
Трансторакальный или боковой экстракавитарный подход более оправдан для срединного размещения грыж. Массивные, срединные, оссифицированные образования, требующие широкой декомпрессии методом корпорэктомии, требуют трансторакального доступа. После него возможно проведение установки фиксирующих систем.
Срединные, мягкие, в некоторых случаях и объемные выпячивания логичнее удалять заднебоковым подходом с максимально необходимым углом наклона (латеральный экстракавитарный метод). Оссифицированные (твердые), размещенные латерально, грыжи оптимально кюретировать боковым транспедикулярным способом. Боковые, мягкотканые и небольшого размера лучше удаляются трансфасеточным педикулосохраняющим методом.
Все вышеперечисленные операции требуют использования хирургического микроскопа с увеличением от 8 до 10 раз и микрохирургических инструментов, а в некоторых случаях и эндоскопа с видеомониторингом.
Автор: К.М.Н., академик РАМТН М.А. Бобырь
Источник
!!! … важно отметить, что те межпозвонковые грыжи, которые действительной необходимо оперировать, следует оперировать вовремя, необоснованный отказ больного от операции может привести к большим проблемам …
Грыжа межпозвонкового диска (далее — грыжа МПД) [поясничного отдела] позвоночника – это выпячивание или выпадение фрагментов пульпозного ядра (центральной части МПД) в позвоночный канал через «дефект», возникающий в фиброзном кольце МПД при его «разрыве» в результате остеохондроза, травмы и приводящее к сдавлению нервных структур (корешковые нервы, конский хвост).
Факторы, способствующие частому образованию и клинической манифестации грыж МПД на поясничном уровне позвоночника:
- ► максимальная нагрузка на позвоночник на поясничном уровне (по сравнению с другими отделами позвоночника);
- ► анатомические особенности поясничного отдела позвоночника: большая, чем в других отделах, высота МПД; слабая и узкая задняя продольная связка — ее ширина между нижними поясничными позвонками составляет 1 — 4 мм, из-за чего она не может служить достаточным сопротивлением грыжевому образованию;
- ► как недостаточная двигательная активность, так и чрезмерные физические нагрузки: поскольку МПД не имеет собственной сети кровеносных сосудов, он обеспечивается питательными веществами путем диффузии — питание диска более активно, когда в нем происходят колебания гидростатического давления (движения в позвоночно-двигательном сегменте — ПДС); образ жизни современного человека обычно не дает должной двигательной нагрузки, а дефицит движений приводит к нарушению питания диска и, как следствие, снижению его прочности и разрыву – грыже МПД; с другой стороны, пространственное расположение и структура волокон фиброзного кольца рассчитаны на строго определенный объем и направление движений — нагрузки, отклоняющиеся от этой нормы, приводят к постепенному разрушению фиброзного кольца: в момент резких движений, поднятия тяжестей, кашле, чихании и т.п., происходит разрыв задних отделов фиброзного кольца, и содержимое МПД в виде грыжевого образования выступает в позвоночный канал (процесс «изнашивания» МПД может длиться годами, а «последней каплей» может стать неловкое движение, чихание или физическая нагрузка и др.).
Боль в спине и в пояснице является основным симптомом при грыже межпозвоночного диска поясничного отдела. В начале заболевания, когда размеры грыжи невелики (грыжа еще не выступает в спинномозговой канал), и она не сильно давит на корешки спинного мозга, пациент жалуется на непостоянные, тупые боли в пояснице (люмбаго). Боль в пояснице при грыже МПД усиливается при физических нагрузках, беге, кашле, чихании, длительном стоянии или сидении. Спустя некоторое время, по мере увеличения размеров грыжи, или при ее резком прорыве боль становится сильнее и начинает распространяться на бедро, ягодицу или ноги, при этом, как правило, отмечаются сильные, стреляющие боли (ишалгия). В большинстве случаев стреляющие боли при грыже МПД поясничного отдела позвоночника появляются после резкого изменения положения тела, поднятия тяжести. Кроме боли может отмечаться онемение ограниченных участков кожи на ногах, снижаются или выпадают коленные и ахилловы рефлексы. В отдельных случаях к симптомам грыжи МПД присоединяется расстройство функции тазовых органов в виде задержек мочеиспускания или стула. У больных выражена анталгическая поза, чаще он предпочитает стоять, а не сидеть.
Единственно информативным методом в диагностике грыжи МПД на поясничном уровне является магнитно-резонансная томография (МРТ). Спиральная компьютерная томография (СКТ) имеет гораздо меньшую информативность в диагностике грыж МПД. !!! Хирургическая тактика в лечении межпозвоночных грыж планируется только на основании данных МРТ.
Существует множество подходов в лечении остеохондроза поясничного отдела позвоночника, осложненного формированием грыжи МПД. Важно отметить, хирургическое лечение назначается только тогда, когда другие методы терапии оказываются неэффективными.
► Абсолютными показаниями к хирургическому лечению грыжи межпозвоночного диска на поясничном уровне относятся:
- стойкий болевой корешковый синдром, не купирующийся в результате 2 — 3-месячной полноценной медикаментозной терапии и физиотерапии;
- синдром компрессии конского хвоста;
- нарушение функции тазовых органов;
- прогрессирующий парез стопы, в том числе в сочетании с тазовыми нарушениями.
Своевременное хирургическое лечение грыжи МПД играет очень важную роль и направлено на устранение сдавления невральных структур и предотвращению необратимых изменений в нервных волокнах корешковых нервов. Главной задачей операции является освобождение сдавленного грыжей нервного корешка (корешкового нерва), удаление самой грыжи МПД и фрагментов разрушенного МПД, которые причиняют серьезные страдания, боли, ограничение нормальной ходьбы и повседневной деятельности.
На фоне огромного количества повсеместно предлагаемых методов лечения пациенты, страдающие грыжей МПД, боятся обращаться за помощью к врачам и в частности, к нейрохирургам, так как, как правило, они дезинформированы, какое конкретное лечение они должны получить и каковы, соответственно, будут его результаты. И действительно, при различных локализациях и размерах грыжи диска, их сочетании с конкретным индивидуальным для каждого человека диаметром позвоночного канала, наличием или отсутствием дегенеративного стеноза канала, со спондилезом, спондилолистезом, сколиозом и т.п., подходы в лечении грыж МПД являются разнообразными, соответственно, разнятся и результаты лечения.
Существуют несколько основных наиболее часто используемых стандартных подходов в хирургическом лечении грыж МПД на поясничном уровне.
1. Микродискэктомия [►] – это минимально инвазивная микро-хирургическая операция с использованием операционного микроскопа, направленная на удаление, как правило, секвестрированной грыжи диска с устранением грубого сдавления корешкового нерва с максимальным сохранением костного и связочного аппаратов позвоночника. При данной операции разрез кожи минимален, порядка 1,5 — 2 см, формируется щадящий интер-ламинарный доступ с максимальным сохранением желтой связки (латеральная флавотомия), отверстие, которое микроскопически формируется в позвоночнике, диаметром не более 1 см. Продолжительность данной операции составляет в среднем 1 – 1,5 часа. Техника данной операции достаточно хорошо отработана. Стремление к минимальному повреждению желтой связки при микродискэктомии, предотвращает развитие рубцов в зоне вмешательства и не нарушает опорную функцию поясничного отдела позвоночника, и соответственно, дальнейшую активную жизнь пациентов. Все пациенты начинают самостоятельно передвигаться на следующий день после операции. Продолжительность госпитализации может быть минимальной до 5 дней. В рамках дискогенной патологии (грыжи МПД) микродискэктомия выполняется наиболее часто.
2. Микродискэктомия с одномоментной стабилизацией ПДС — это операция, которая выполняется при сочетании грыжи диска и нестабильности [►] позвоночника на уровне грыжи или на смежных уровнях. Другими словами, когда есть нестабильность (патологическая подвижность) конкретного ПДС, подтверждаемая функциональными рентгеновскими пробами, в сочетании с «хирургической» грыжей диска, выполнение только микродискэктомии в данном случае не только противопоказано, но и опасно в плане дальнейшего нарастания нестабильности позвоночника и стойкого хронического послеоперационного болевого синдрома. Микродискэктомия с одномоментной стабилизацией позвоночно-двигательного сегмента выполняется нечасто, но подобный дифференцированный индивидуальный подход позволяет уверенно сохранить опорную функцию позвоночника у всех больных, страдающих сочетанием грыжи диска с нестабильностью.
3. Микродискэктомия в сочетании с микрохирургическим устранением одно- или многоуровневого стеноза позвоночного канала. Подобные операции также относятся к минимально инвазивным микрохирургическим операциям, которые пришли на смену выполняемым ранее (в прошлом веке) грубым декомпрессивным разрушительным операциям на позвоночнике. Микродискэктомия в сочетании с микрохирургическим устранением стеноза позвоночного канала производится также с использованием операционного микроскопа, и направлена прежде всего на удаление, секвестрированной или частично секвестрированной подсвязочной грыжи МПД. Но при данной операции объем вмешательства несколько шире, так как помимо латеральной флавотомии, выполняется практически полное удаление желтой связки в пределах интерламинарного окна, нередко в сочетании с экономной резекцией дужки позвонка (аркотомия) и медиального фасеточного сустава (медиальная фасетотомия). Такой объем выполняется при сочетании грыжи диска с латерально-фораменальным стенозом позвоночного канала, когда на корешковый нерв оказывают влияние несколько компримирующих факторов, то есть когда он бывает сдавленным не только выпячивающимся фрагментом межпозвонкового хряща, но и утолщенными дужкой и межпозвонковым суставом, фрагментами гипертрофированной желтой связки, остеофитами тел позвонков, оссифицированной задней продольной связкой и т.п. Описанная операция является достаточно эффективной, не нарушает опорную функцию поясничного отдела позвоночника, не приводит к дестабилизации позвоночника, но имеет более высокий риск образования и развитие рубцов в зоне вмешательства (в результате минимального сохранения желтой связки). Все пациенты, подвергшиеся данной операции, также начинают самостоятельно передвигаться на следующий день после операции. Продолжительность госпитализации может быть минимальной до 5 — 7 дней. В случае имеющейся ранее до операции нестабильности позвоночника операция микродискэктомии в сочетании с микрохирургическим устранением стеноза позвоночного канала дополняется задней стабилизацией.
Литература: по материалам статьи «Грыжи межпозвоночных дисков поясничного отдела позвоночника: современные подходы в диагностике и лечении» Айрапетов Карен Георгиевич, заведующий нейрохирургическим отделением КБ№1 ФГУ ЮОМЦ ФМБА России, нейрохирург высшей категории, нейроонколог, доктор медицинскихнаук (статья опубликована в специализированном журнале МЕДИЦИНА №3 (13) сентябрь 2012).
Источник

