Дифференциальный диагноз межпозвоночной грыжи


Даже если патология кажется ясной, всегда проводится дифференциальный диагноз грыжи позвоночника. Зачем это нужно?
Необходимость в полном обследовании пациента обоснована тем, что многие патологические состояния позвоночного столба имеют схожую клиническую картину, а для выбора тактики лечения важно уточнить не только причину, но и характер поражения.
Заболевания, имеющие схожую клиническую картину
При каких болезнях проводится дифференциальный диагноз межпозвоночной грыжи? Существует ряд патологий, при которых возможны похожие клинические проявления:
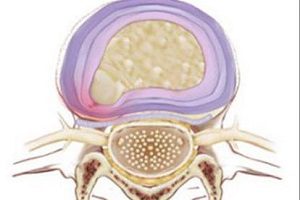
- Протрузия. Это состояние еще называют предгрыжевым, ведь при протрузии еще не произошел разрыв фиброзного кольца. Симптоматика протрузий и грыжевых выпячиваний одинакова, но при протрузии лечение бывает более успешным.
- Остеохондрит. Заболевание, при котором происходит воспаление межпозвонковых дисков. Из-за воспалительного процесса возможен отек близлежащих тканей. Болезнь проявляется спустя 2-3 недели после перенесенной инфекции дыхательных путей, и при ней происходит разрежение хрящевой и костной тканей. Начало всегда острое.
- Ревматоидные поражения дисков. Встречаются редко и диагностируются только в верхних отделах позвоночника. В анамнезе у таких пациентов всегда имеются ревматоидные поражения других тканей.
- Болезнь Бехтерева. В основном проявляется у людей старше 40 лет (у молодых наблюдается редко) и почти всегда локализуется в грудном или поясничных отделах. Для нее характерно медленное течение, во время которого происходит окостенение близлежащих связок и сращение тел позвонков.
- Туберкулезный спондилит. Воспалительные процессы в костной и хрящевой структурах провоцируют возникновение деструктивных изменений в позвонках и межпозвоночных дисках.
- Опухоли дисков. Злокачественные и доброкачественные новообразования внешне похожи на грыжевые изменения, и в зависимости от локализации на позвонке могут давать клиническую картину ущемления грыжи.
- Метастазы из других органов. Метастатические образования могут возникать в любой части тела, в том числе и на межпозвонковых дисках. От первичных опухолевидных образований отличаются только клеточной структурой (они состоят из перерожденных клеток того органа, в котором впервые возник раковый процесс).
- Гемангиома. Локализуется на теле позвонка. Отличается слабо выраженными симптомами.
- Посттравматические осложнения. После ушибов или переломов могут возникать деструктивные изменения в костях или хряще.
Все описанные патологии сопровождаются болью и ограничением подвижности в пораженном участке позвоночника, и поэтому для уточнения диагноза грыжа нужна дифференциальная диагностика.
Если у пациента в анамнезе уже имеется грыжевая деформация, проводится дополнительная дифференциальная диагностика ущемленной грыжи с некоторыми внутренними болезнями.
Это связано с тем, что в момент защемления пережимается нервный отросток, и нарушается иннервация внутренних органов.

Недостаточная иннервация органа, в зависимости от расположения пережатого нерва, может проявляться сердечными болями, расстройствами пищеварения или другими признаками заболеваний внутренних органов.
Способы проведения диагностирования
Для уточнения диагноза больному при жалобах на боль и ограничение подвижности позвоночного столба назначают ряд обследований:
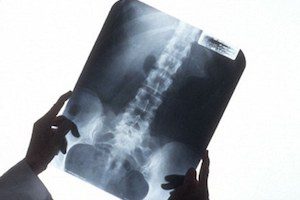
- Рентгенография. Один из самых доступных методов обследования, позволяет сразу исключить патологии, при которых нет характерного для грыжевой деформации выбухания дисковой структуры (остеохондриты, гемангиомы, посттравматические осложнения и др.). Дополнительно рентген позволяет уточнить локализацию деформации и ее размеры.
- Исследование крови. На начальном этапе проводят общий анализ, позволяющий по количеству лейкоцитов и СОЭ выявить наличие воспалений. При необходимости может быть проведено исследование для определения ревмофакторов.
- УЗИ. Позволяет определить структуру деформации и подтвердить диагноз.
- Компьютерная томография. Считается самым информативным методом исследования. При помощи КТГ можно выявить даже вентральную (расположенную на передней части позвоночника) грыжевую деформацию, которая другими методами не определяется.
- Биопсия. Взятие хрящевых тканей на анализ с диагностической целью проводится редко. Необходимость в биопсии возникает при подозрении на то, что деформация дисковой структуры могла возникнуть из-за онкологического процесса.
При подозрении на послеоперационную грыжу дифференциальная диагностика проводится только с воспалениями междискового хряща. Это связано с тем, что перед операцией пациент уже проходил полное обследование состояния позвоночника.
Только после тщательного обследования и исключения других заболеваний больному может быть выставлен диагноз «позвоночная грыжа» с указанием локализации возникшей патологии, направления и размера возникшего выбухания межпозвонкового хряща.
Если вы хотите получить больше подобной информации от Александры Бониной, посмотрите материалы по ссылкам ниже.
Отказ от ответственности
Информация в статьях предназначена исключительно для общего ознакомления и не должна использоваться для самодиагностики проблем со здоровьем или в лечебных целях. Эта статья не является заменой для медицинской консультации у врача (невролог, терапевт). Пожалуйста, обратитесь сначала к врачу, чтобы точно знать причину вашей проблемы со здоровьем.
Я буду Вам очень признательна, если Вы нажмете на одну из кнопочек
и поделитесь этим материалом с Вашими друзьями 🙂

« Как происходит удаление грыжи позвоночника через прокол Полезна ли инфракрасная сауна при грыже позвоночника »
Источник
!!! … важно отметить, что те межпозвонковые грыжи, которые действительной необходимо оперировать, следует оперировать вовремя, необоснованный отказ больного от операции может привести к большим проблемам …
Грыжа межпозвонкового диска (далее — грыжа МПД) [поясничного отдела] позвоночника – это выпячивание или выпадение фрагментов пульпозного ядра (центральной части МПД) в позвоночный канал через «дефект», возникающий в фиброзном кольце МПД при его «разрыве» в результате остеохондроза, травмы и приводящее к сдавлению нервных структур (корешковые нервы, конский хвост).
Факторы, способствующие частому образованию и клинической манифестации грыж МПД на поясничном уровне позвоночника:
- ► максимальная нагрузка на позвоночник на поясничном уровне (по сравнению с другими отделами позвоночника);
- ► анатомические особенности поясничного отдела позвоночника: большая, чем в других отделах, высота МПД; слабая и узкая задняя продольная связка — ее ширина между нижними поясничными позвонками составляет 1 — 4 мм, из-за чего она не может служить достаточным сопротивлением грыжевому образованию;
- ► как недостаточная двигательная активность, так и чрезмерные физические нагрузки: поскольку МПД не имеет собственной сети кровеносных сосудов, он обеспечивается питательными веществами путем диффузии — питание диска более активно, когда в нем происходят колебания гидростатического давления (движения в позвоночно-двигательном сегменте — ПДС); образ жизни современного человека обычно не дает должной двигательной нагрузки, а дефицит движений приводит к нарушению питания диска и, как следствие, снижению его прочности и разрыву – грыже МПД; с другой стороны, пространственное расположение и структура волокон фиброзного кольца рассчитаны на строго определенный объем и направление движений — нагрузки, отклоняющиеся от этой нормы, приводят к постепенному разрушению фиброзного кольца: в момент резких движений, поднятия тяжестей, кашле, чихании и т.п., происходит разрыв задних отделов фиброзного кольца, и содержимое МПД в виде грыжевого образования выступает в позвоночный канал (процесс «изнашивания» МПД может длиться годами, а «последней каплей» может стать неловкое движение, чихание или физическая нагрузка и др.).
Боль в спине и в пояснице является основным симптомом при грыже межпозвоночного диска поясничного отдела. В начале заболевания, когда размеры грыжи невелики (грыжа еще не выступает в спинномозговой канал), и она не сильно давит на корешки спинного мозга, пациент жалуется на непостоянные, тупые боли в пояснице (люмбаго). Боль в пояснице при грыже МПД усиливается при физических нагрузках, беге, кашле, чихании, длительном стоянии или сидении. Спустя некоторое время, по мере увеличения размеров грыжи, или при ее резком прорыве боль становится сильнее и начинает распространяться на бедро, ягодицу или ноги, при этом, как правило, отмечаются сильные, стреляющие боли (ишалгия). В большинстве случаев стреляющие боли при грыже МПД поясничного отдела позвоночника появляются после резкого изменения положения тела, поднятия тяжести. Кроме боли может отмечаться онемение ограниченных участков кожи на ногах, снижаются или выпадают коленные и ахилловы рефлексы. В отдельных случаях к симптомам грыжи МПД присоединяется расстройство функции тазовых органов в виде задержек мочеиспускания или стула. У больных выражена анталгическая поза, чаще он предпочитает стоять, а не сидеть.
Единственно информативным методом в диагностике грыжи МПД на поясничном уровне является магнитно-резонансная томография (МРТ). Спиральная компьютерная томография (СКТ) имеет гораздо меньшую информативность в диагностике грыж МПД. !!! Хирургическая тактика в лечении межпозвоночных грыж планируется только на основании данных МРТ.
Существует множество подходов в лечении остеохондроза поясничного отдела позвоночника, осложненного формированием грыжи МПД. Важно отметить, хирургическое лечение назначается только тогда, когда другие методы терапии оказываются неэффективными.
► Абсолютными показаниями к хирургическому лечению грыжи межпозвоночного диска на поясничном уровне относятся:
- стойкий болевой корешковый синдром, не купирующийся в результате 2 — 3-месячной полноценной медикаментозной терапии и физиотерапии;
- синдром компрессии конского хвоста;
- нарушение функции тазовых органов;
- прогрессирующий парез стопы, в том числе в сочетании с тазовыми нарушениями.
Своевременное хирургическое лечение грыжи МПД играет очень важную роль и направлено на устранение сдавления невральных структур и предотвращению необратимых изменений в нервных волокнах корешковых нервов. Главной задачей операции является освобождение сдавленного грыжей нервного корешка (корешкового нерва), удаление самой грыжи МПД и фрагментов разрушенного МПД, которые причиняют серьезные страдания, боли, ограничение нормальной ходьбы и повседневной деятельности.
На фоне огромного количества повсеместно предлагаемых методов лечения пациенты, страдающие грыжей МПД, боятся обращаться за помощью к врачам и в частности, к нейрохирургам, так как, как правило, они дезинформированы, какое конкретное лечение они должны получить и каковы, соответственно, будут его результаты. И действительно, при различных локализациях и размерах грыжи диска, их сочетании с конкретным индивидуальным для каждого человека диаметром позвоночного канала, наличием или отсутствием дегенеративного стеноза канала, со спондилезом, спондилолистезом, сколиозом и т.п., подходы в лечении грыж МПД являются разнообразными, соответственно, разнятся и результаты лечения.
Существуют несколько основных наиболее часто используемых стандартных подходов в хирургическом лечении грыж МПД на поясничном уровне.
1. Микродискэктомия [►] – это минимально инвазивная микро-хирургическая операция с использованием операционного микроскопа, направленная на удаление, как правило, секвестрированной грыжи диска с устранением грубого сдавления корешкового нерва с максимальным сохранением костного и связочного аппаратов позвоночника. При данной операции разрез кожи минимален, порядка 1,5 — 2 см, формируется щадящий интер-ламинарный доступ с максимальным сохранением желтой связки (латеральная флавотомия), отверстие, которое микроскопически формируется в позвоночнике, диаметром не более 1 см. Продолжительность данной операции составляет в среднем 1 – 1,5 часа. Техника данной операции достаточно хорошо отработана. Стремление к минимальному повреждению желтой связки при микродискэктомии, предотвращает развитие рубцов в зоне вмешательства и не нарушает опорную функцию поясничного отдела позвоночника, и соответственно, дальнейшую активную жизнь пациентов. Все пациенты начинают самостоятельно передвигаться на следующий день после операции. Продолжительность госпитализации может быть минимальной до 5 дней. В рамках дискогенной патологии (грыжи МПД) микродискэктомия выполняется наиболее часто.
2. Микродискэктомия с одномоментной стабилизацией ПДС — это операция, которая выполняется при сочетании грыжи диска и нестабильности [►] позвоночника на уровне грыжи или на смежных уровнях. Другими словами, когда есть нестабильность (патологическая подвижность) конкретного ПДС, подтверждаемая функциональными рентгеновскими пробами, в сочетании с «хирургической» грыжей диска, выполнение только микродискэктомии в данном случае не только противопоказано, но и опасно в плане дальнейшего нарастания нестабильности позвоночника и стойкого хронического послеоперационного болевого синдрома. Микродискэктомия с одномоментной стабилизацией позвоночно-двигательного сегмента выполняется нечасто, но подобный дифференцированный индивидуальный подход позволяет уверенно сохранить опорную функцию позвоночника у всех больных, страдающих сочетанием грыжи диска с нестабильностью.
3. Микродискэктомия в сочетании с микрохирургическим устранением одно- или многоуровневого стеноза позвоночного канала. Подобные операции также относятся к минимально инвазивным микрохирургическим операциям, которые пришли на смену выполняемым ранее (в прошлом веке) грубым декомпрессивным разрушительным операциям на позвоночнике. Микродискэктомия в сочетании с микрохирургическим устранением стеноза позвоночного канала производится также с использованием операционного микроскопа, и направлена прежде всего на удаление, секвестрированной или частично секвестрированной подсвязочной грыжи МПД. Но при данной операции объем вмешательства несколько шире, так как помимо латеральной флавотомии, выполняется практически полное удаление желтой связки в пределах интерламинарного окна, нередко в сочетании с экономной резекцией дужки позвонка (аркотомия) и медиального фасеточного сустава (медиальная фасетотомия). Такой объем выполняется при сочетании грыжи диска с латерально-фораменальным стенозом позвоночного канала, когда на корешковый нерв оказывают влияние несколько компримирующих факторов, то есть когда он бывает сдавленным не только выпячивающимся фрагментом межпозвонкового хряща, но и утолщенными дужкой и межпозвонковым суставом, фрагментами гипертрофированной желтой связки, остеофитами тел позвонков, оссифицированной задней продольной связкой и т.п. Описанная операция является достаточно эффективной, не нарушает опорную функцию поясничного отдела позвоночника, не приводит к дестабилизации позвоночника, но имеет более высокий риск образования и развитие рубцов в зоне вмешательства (в результате минимального сохранения желтой связки). Все пациенты, подвергшиеся данной операции, также начинают самостоятельно передвигаться на следующий день после операции. Продолжительность госпитализации может быть минимальной до 5 — 7 дней. В случае имеющейся ранее до операции нестабильности позвоночника операция микродискэктомии в сочетании с микрохирургическим устранением стеноза позвоночного канала дополняется задней стабилизацией.
Литература: по материалам статьи «Грыжи межпозвоночных дисков поясничного отдела позвоночника: современные подходы в диагностике и лечении» Айрапетов Карен Георгиевич, заведующий нейрохирургическим отделением КБ№1 ФГУ ЮОМЦ ФМБА России, нейрохирург высшей категории, нейроонколог, доктор медицинскихнаук (статья опубликована в специализированном журнале МЕДИЦИНА №3 (13) сентябрь 2012).
Источник
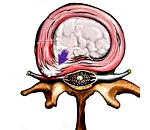
Межпозвоночная грыжа — одно из следствий остеохондроза, представляющее собой выпячивание межпозвонкового диска между телами позвонков. Манифестирует болями, тоническим мышечным напряжением и ограничением движений в пораженном участке позвоночника. Может приводить к сдавлению спинальных корешков, сосудов и спинного мозга. Визуализируется при помощи КТ, МРТ или контрастной миелографии. Лечение преимущественно консервативное (медикаментозное, ЛФК, массаж, тракционная терапия). Операции по удалению дисков (дискэктомия, эндоскопическая дискэктомия) проводятся по строгим показаниям и могут повлечь за собой тяжелые осложнения.
Общие сведения
Всего в позвоночном столбе находится 24 межпозвонковых диска. Они имеют разный размер: наиболее маленький — у дисков шейного отдела, а наиболее большой — у поясничных дисков. Во всех отделах диски характеризуются однотипным строением: пульпозное ядро, окруженное фиброзным кольцом. Ядро на 90% состоит из воды, его консистенция напоминает гель. Фиброзное кольцо сформировано проходящими в различных направлениях волокнами. Вместе компоненты диска обуславливают его эластичность, упругость, устойчивость к скручиванию и сгибанию. Межпозвонковые диски обеспечивают подвижные соединения между телами позвонков и амортизацию позвоночника.
Межпозвонковый (межпозвоночный) диск в норме располагается строго между телами двух смежных позвонков. Когда он выходит за пределы этого пространства, говорят о межпозвоночной грыже. Наиболее часто грыжи формируются в поясничном отделе, ведь он несет основную нагрузку при движениях и подъеме тяжестей. На втором месте по частоте образования грыж находится шейный отдел, в котором осуществляются сложные движения большого объема (скручивание, сгибание). Возраст пациентов, у которых диагностирована межпозвоночная грыжа, обычно колеблется в пределах 30-50 лет. При прогрессировании межпозвоночная грыжа может стать причиной ряда серьезных следствий, ивалидизирующих больного. В связи с этим ее своевременное выявление и диагностика являются актуальными задачами практической вертебрологии и неврологии.
Межпозвоночная грыжа
Причины межпозвоночной грыжи
Основным фактором развития грыж выступает остеохондроз позвоночника. В результате происходящих при остеохондрозе дегенеративно-дистрофических изменений межпозвонковый диск теряет воду и утрачивает свою эластичность. Высота диска уменьшается, он с трудом выдерживает оказываемое на него давление позвонков и легко травмируется при чрезмерных физических нагрузках. В такой ситуации под действием различных неблагоприятных факторов происходит смещение части диска за пределы пространства между позвонками. Начинает формироваться межпозвоночная грыжа.
Более ранее развитие остеохондроза наблюдается у лиц с аномалиями развития позвоночника (клиновидными позвонками, люмбализацией, слиянием позвонков, синдромом Клиппеля-Фейля и др.), дисметаболическими заболеваниями (сахарным диабетом, гипотиреозом), перенесенными ранее травмами позвоночника (переломом позвоночника, позвоночно-спинномозговой травмой). Причиной раннего остеохондроза могут являться аномалии развития, приводящие к неравномерной нагрузке на позвоночный столб (например, дисплазия тазобедренного сустава). Провоцирующими формирование грыжи факторами выступают подъем тяжести, ушиб позвоночника, вибрация, резкие движения, длительное пребывание в позе сидя (у автомобилистов, работающих за компьютером лиц и т. п.), ожирение, неправильная нагрузка на позвоночный столб вследствие кифоза, лордоза и других видов искривления позвоночника, при нарушении осанки и работе в неудобной позе.
Этапы формирования межпозвоночной грыжи
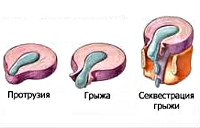
- На начальном этапе происходит незначительное смещение диска до 2-3 мм, именуемое пролапсом диска.
- Дальнейшее смещение (на 4 мм и более) обозначается термином протрузия диска. При этом пульпозное ядро смещается, но располагается в пределах фиброзного кольца. Клинически манифестируют симптомы раздражения расположенного рядом спинномозгового корешка.
- Дальнейшее прогрессирование межпозвоночной грыжи приводит к трещине или расслоению фиброзной капсулы диска и выпадению пульпозного ядра за ее пределы. Это состояние называется экструзия диска. На данном этапе межпозвоночная грыжа может передавливать спинальный корешок и кровоснабжающий его сосуд, обуславливая радикулопатию и радикуломиелоишемию — корешковый синдром с симптомами выпадения неврологических функций.
- Стадия, на которой выпавшее пульпозное ядро свисает как капля за пределами межпозвонковой щели, обозначается как секвестрация диска. Как правило, она приводит к разрыву фиброзной капсулы и полному истечению ядра. На стадии экструзии и секвестрации межпозвоночная грыжа достигает таких размеров, что может вызвать сдавление спинного мозга с развитием компрессионной миелопатии.
Симптомы межпозвоночной грыжи
В начале своего формирования грыжа межпозвонкового диска зачастую имеет латентное течение. Затем появляются боли в том отделе позвоночника, где локализуется грыжа. Первоначально боли носят тупой транзиторный характер, усиливаются при статической и динамической нагрузке, полностью проходят в положении лежа. Пациент старается щадить больную зону позвоночного столба, ограничивая движения в ней. Параллельно с болевым синдромом развивается мышечно-тоническое напряжение на соответствующем участке паравертебральной области.
По мере увеличения грыжевого выпячивания отмечается нарастание болевого и мышечно-тонического синдромов, ограничение движений. Боль принимает постоянный характер, может сохраняться в положении лежа. Мышечное напряжение более выражено со стороны расположения грыжи и может провоцировать перекос позвоночника, что создает дополнительную нагрузку на него и усугубляет клинические проявления. При дальнейшем прогрессировании грыжи межпозвонкового диска развиваются осложнения. В ряде случаев грыжа имеет субклиническое течение и манифестирует только при возникновении последних.
Межпозвоночная грыжа может иметь ряд клинических особенностей в зависимости от отдела позвоночника, в котором она локализуется:
- Межпозвоночная грыжа шейного отдела сопровождается болями в шее и рефлекторной мышечной кривошеей; может осложниться синдромом позвоночной артерии.
- Межпозвоночная грыжа грудного отдела зачастую имитирует клинику соматических заболеваний (стенокардии, язвенной болезни желудка, острого панкреатита); способна спровоцировать диспепсию, дискинезию кишечника, затруднение глотания, ферментную недостаточность поджелудочной железы.
- Межпозвоночная грыжа поясничного отдела проявляется симптомами люмбаго и люмбоишиалгии, затрудняет ходьбу и наклоны туловища.
Осложнения межпозвоночной грыжи
Корешковый синдром возникает при воздействии грыжи на расположенный рядом с ней спинномозговой нерв. Корешковый синдром может иметь этапное развитие: вначале наблюдаются симптомы раздражения корешка, а затем выпадение его функций. В первом случае характерен интенсивный болевой синдром, описываемый пациентами как «прострел» или «удар электрическим током», провоцируемый движениями в пораженном отделе позвоночника. В зоне иннервации корешка отмечаются парестезии. Выпадение функций корешка приводит к появлению в области его иннервации мышечной слабости и гипотонии, понижения чувствительности. Со временем развивается вялый парез с мышечными атрофиями, угасанием сухожильных рефлексов и трофическими расстройствами.
Дискогенная миелопатия формируется, когда образовавшаяся грыжа вызывает сужение позвоночного канала и сдавление спинномозгового вещества. В первую очередь страдает двигательная функция. На уровне поражения развивается периферический парез. Затем присоединяется выпадение чувствительности и сенситивная атаксия. При грыже поясничного отдела возможны тазовые расстройства. Как правило, вначале проявления миелопатии носят односторонний характер. Без проведения соответствующего лечения возникающие в спинном мозге изменения становятся необратимыми, и сформировавшийся неврологический дефицит не подлежит обратному развитию.
Синдром позвоночной артерии возникает, если грыжа шейного отдела сдавливает проходящую вдоль боковой поверхности тел позвонков позвоночную артерию. Проявляется головокружениями, вестибулярной атаксией, ушным шумом, транзиторными скотомами и фотопсиями, обмороками. Может служить причиной преходящих нарушений мозгового кровообращения (ТИА) в вертебро-базилярном бассейне.
Диагностика межпозвоночной грыжи
Начальные проявления грыжи межпозвонкового диска малоспецифичны и сходны с клиникой неосложненного грыжей остеохондроза позвоночника. Рентгенография позвоночника позволяет диагностировать остеохондроз, искривление позвоночника, аномалии его развития и др. патологию костных структур. Однако межпозвоночная грыжа на рентгенограммах не видна. Заподозрить грыжу в таких случаях можно по упорному характеру болевого синдрома и его прогрессированию. В ходе диагностики неврологу и вертебрологу необходимо дифференцировать грыжу межпозвонкового диска от миозита, плексита, грыжи Шморля, спондилоартроза, гематомы и опухоли позвоночника.
Обнаружить грыжу позволяют томографические методики исследования — МРТ и КТ позвоночника. Причем МРТ позвоночника более информативна, поскольку дает лучшую визуализацию мягкотканных структур. При помощи МРТ удается не только «увидеть» грыжу, установить ее локализацию и стадию процесса, но и определить степень сужения позвоночного канала. При отсутствии возможности проведения томографии, для подтверждения диагноза «межпозвоночная грыжа» может применяться контрастная миелография.

МРТ ШОП. Грыжевые выпячивания дисков в с. С5-С6, С6-С7 кзади, с выраженным сужением позвоночного канала и сдавлением спинного мозга.
Межпозвоночная грыжа шейного отдела, сопровождающаяся симптоматикой сдавления позвоночной артерии, является показанием к проведению сосудистых исследований: РЭГ, УЗДГ позвоночных артерий. Обследование, как правило, проводят с функциональными пробами (повороты и наклоны головы). Пациенты с грыжей в грудном отделе, в зависимости от клинической картины, могут нуждаться в консультации кардиолога, гастроэнтеролога, пульмонолога с проведением ЭКГ, обзорной рентгенографии ОГК, гастроскопии и т. д.
Лечение межпозвоночной грыжи
Консервативная терапия
Является наиболее предпочтительной лечебной тактикой при грыже межпозвонкового диска. Она носит комплексный характер. Медикаментозная составляющая включает препараты для купирования болевого синдрома (кетопрофен, ибупрофен, диклофенак, напроксен, мелоксикам и др.), миорелаксанты для снятия мышечно-тонического синдрома (толперизона гидрохлорид), необходимые для поддержания нервной ткани витаминые комплексы (В1, В6, В12), противоотечные средства. С целью купирования интенсивного болевого синдрома применяется локальное введение кортикостероидов и местных анестетиков в виде паравертебральных блокад. В начальных стадиях эффективны хондропротекторы (хондроитинсульфат, глюкозамин и пр.).
Межпозвоночная грыжа в остром периоде является показанием для назначения УВЧ, ультрафонофореза с гидрокортизоном, электрофореза. В период реконвалесценции для восстановления паретичных мышц применяется электромиостимуляция, рефлексотерапия, грязелечение. Хороший эффект оказывает тракционная терапия, при помощи которой происходит увеличение межпозвонкового расстояния и значительное уменьшение нагрузки на пораженный диск, что обеспечивает условия для остановки прогрессирования грыжевого выпячивания, а на начальных стадиях может способствовать некоторому восстановлению диска. Мануальная терапия способна заменить вытяжение позвоночника, но, к сожалению, на практике имеет большой процент осложнений, поэтому может быть проведена только опытным мануальным терапевтом.
Важнейшая роль в лечении межпозвоночной грыжи отводится лечебной физкультуре. Специально подобранными упражнениями может достигаться и вытяжение позвоночника, и укрепление его мышечного каркаса, и улучшение кровоснабжения пораженного диска. Регулярные упражнения позволяют настолько укрепить мышцы, удерживающие позвоночник, что рецидив грыжи или ее появление в других отделах позвоночного столба практически исключаются. Хорошо дополняет ЛФК курсовое проведение массажа, а также плавание.
Хирургическое лечение
Необходимо лишь тем пациентам, у которых комплексное применение консервативной терапии оказалось безрезультатным, а имеющиеся тяжелые осложнения (некупируемый более 1-1,5 мес. болевой синдром, дискогенная миелопатия, синдром позвоночной артерии с ТИА) имеют тенденцию к прогрессированию. Учитывая возможные послеоперационные осложнения (кровотечение, повреждение или инфицирование спинного мозга, травмирование спинального корешка, развитие спинального арахноидита и др.), не следует спешить с операцией. Опыт показал, что хирургическое вмешательство действительно необходимо примерно в 10-15% случаев грыжи межпозвонкового диска. 90% пациентов успешно лечатся консервативным способом.
Целью операции может быть декомпрессия позвоночного канала или удаление грыжи. В первом случае производится ламинэктомия, во втором — открытая или эндоскопическая дискэктомия, микродискэктомия. Если в ходе вмешательства осуществляется полное удаление диска (дискэктомия), то для стабилизации позвоночника выполняется установка B-Twin-импланта или фиксация позвоночника. Новыми способами хирургического лечения являются лазерная вапоризация, внутридисковая электротермальная терапия. В послеоперационном периоде важнейшим является постепенное наращивание двигательной нагрузки с анатомически правильным выполнением всех движений. В восстановительном периоде обязательно ЛФК.
Прогноз при межпозвоночной грыже
Примерно у половины пациентов при адекватной консервативной терапии уже через месяц межпозвоночная грыжа перестает о себе напоминать. В других случаях для этого необходим более длительный период, варьирующий от 2 до 6 мес., а для полного восстановления может потребоваться до 2 лет. В «идеальном» варианте выпавшее пульпозное ядро рассасывается за счет процессов резорбции, и межпозвоночная грыжа уменьшается в размере. Примерно в трети случаев этот процесс занимает около года, но может продолжаться до 5-7 лет. Неблагоприятный прогноз возникает в случаях длительно существующей миелопатии. В таких условиях неврологический дефицит сохраняется даже после оперативного удаления грыжи и приводит к инвалидизации пациентов.
Профилактика
Поскольку в большинстве случаев межпозвоночная грыжа — это следствие неправильных нагрузок на позвоночник, то ее основная профилактика состоит в обеспечении адекватного функционирования позвоночного столба. Полезны активные движения, плавание, регулярная гимнастика для укрепления мышц. Необходимо избегать неправильного положения позвоночника (сутулость, гиперлордоз и т. п.), поднятия чрезмерных тяжестей, длительного вынужденного положения, набора избыточного веса.
Источник


