Голеностопный сустав и грыжа позвоночника
Строение

Многие годы пытаетесь вылечить СУСТАВЫ?
Глава Института лечения суставов: «Вы будете поражены, насколько просто можно вылечить суставы принимая каждый день средство за 147 рублей…
Читать далее »
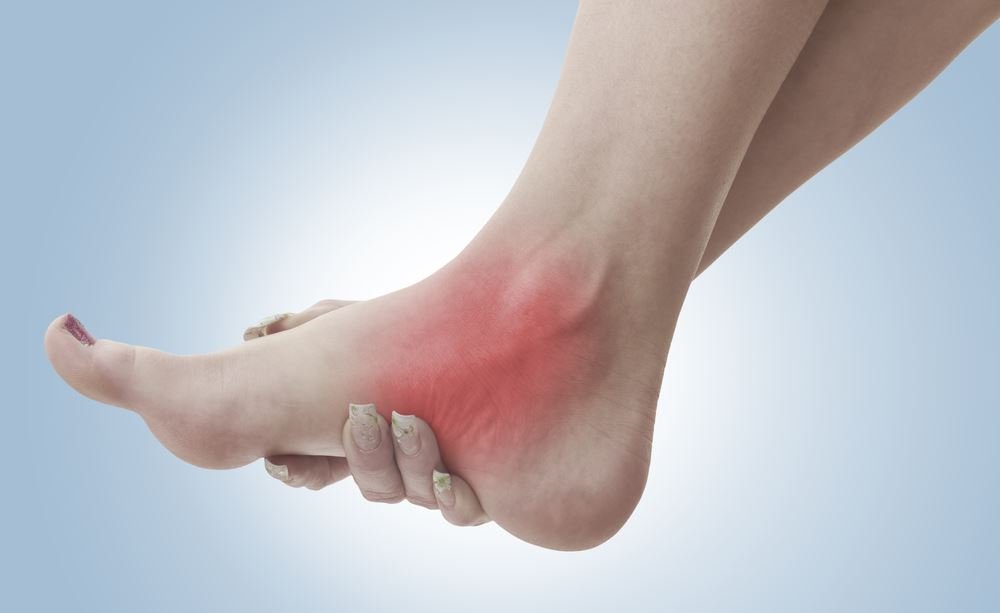
Анатомически голеностопный сустав представлен подвижным соединением суставных поверхностей таранной, мало- и большеберцовой костей. Сочленение структур укрепляет несколько связок, фиксированных в разных областях:
НАШИ ЧИТАТЕЛИ РЕКОМЕНДУЮТ!
Для лечения суставов наши читатели успешно используют Sustalaif. Видя, такую популярность этого средства мы решили предложить его и вашему вниманию.
Подробнее здесь…
- передняя таранно-малоберцовая;
- задняя таранно-малоберцовая;
- пяточно-малоберцовая;
- дельтовидная (медиальная связка), расходящаяся от внутренней лодыжки в направлении ладьевидной, пяточной и таранной костей.
Мало- и большеберцовая кости голени охватывают с боков блок таранной кости стопы. Такое строение обеспечивает сгибание и разгибание в голеностопе с некоторой возможностью отклонения подошвы в стороны.
Что такое голеностопный ортез?
Ортез голеностопный — это ортопедическое устройство, которое используют для иммобилизации сустава и его разгрузки, что способствует облегчению состояния больного и в то же время приводит к быстрому выздоровлению. Такие конструкции широко применяются в современной медицине, в силу их функциональности и удобства. В настоящее время наиболее востребованными являются ортезы для фиксации верхних и нижних конечностей. К последней категории относится голеностопный ортез, который часто используют при травмах и воспалительных процессах голеностопного сочленения, а также в качестве профилактического средства у любителей и профессиональных спортсменов.
Голеностопный бандаж является незаменимым устройством, который способен точно зафиксировать больной сустав в нужном положении и ускорить его восстановление. Уникальность этой конструкции состоит в том, что такой бандаж на голень наилучшим образом повторяет анатомическое строение пораженного сегмента, что делает его не только эффективным, но и чрезвычайно удобным.
Современные ортезы сильно отличаются от фиксаторов прошлых лет. В настоящее время они по своему облику напоминают ботинок, длинный чулок или носок и изготавливаются из специальных эластических материалов с металлическими, хлопчатобумажными или пластмассовыми вставками, и потому выгодно отличаются своими эстетическими параметрами от гипсовых бандажей прошлого.
Вследствие своих характеристик, иммобилизирующий бандаж на голеностопный сустав можно использовать в самых разнообразных целях. Его также назначают людям в качестве вспомогательного устройства при воспалительных и дистрофических процессах в суставе, лишнем весе при избыточной нагрузке на стопу. Также бандаж на голеностопный сустав широко используется как способ предупреждения вывихов, подвывихов и растяжения связок у лиц, активно занимающихся спортом для снижения чрезмерных нагрузок, которым они подвергаются.
Таким образом, ортез — функциональное приспособление, абсолютно приближенное к контурам анатомической области, для которой они предназначены. Фиксация такого ортопедического устройства осуществляется при помощи шнуровки, липучих креплений, кожаных ремешков, металлических застежек. К тому же крепление таких конструкций может регулироваться, что совсем немаловажно при поэтапно увеличивающейся нагрузке на сустав.
Особенности строения голеностопного сустава
Из каких костей и связок состоит сустав
На голеностопный сустав приходится большая часть нагрузки, поскольку он задействован при ходьбе, да и весь вес человека давит на стопу. Сочленение состоит из костных соединений и связок, обеспечивает способность двигать стопой. Связки голеностопа соединяют кости стопы и лодыжки, что дает устойчивое положение сустава.
Наиболее распространенными являются следующие повреждения голеностопного сустава:
- растяжение, разрыв или надрыв связок;
- перелом;
- вывих;
- ушиб.
Для каждого из этих видов повреждений имеются свои методы диагностики и способы лечения. Травма голеностопного сустава может надолго выбить человека из жизненного ритма и даже привести к хроническим проблемам со стопой при неправильном сращивании костей. При повреждении голеностопа необходимо незамедлительно обратиться к травматологу или хирургу для установления точного диагноза и назначения соответствующего лечения.
Анатомические особенности голеностопа
Равномерное распределение веса человека на стопу происходит за счет голеностопного сустава. Анатомическая верхняя граница условно находится на семь-восемь сантиметров над медиальной лодыжкой.
Границей между суставом и стопой является линия, проходящая между лодыжками. Латеральная располагается с другой стороны от медиальной.
Сустав имеет внутренний, внешний, передний и задний отделы. Передняя часть является тыльной стороной. Задний отдел располагается в области ахиллова сухожилия.
Внутренний отдел располагается в области медиальной лодыжки, наружный отдел в месте латеральной.
Виды и классификации патологий
Рисунок показывает стадии образования межпозвоночной грыжи
Классификация создана скорее для хирургов, чем для людей. Правильно указанная классификация и вид дает хирургу всю информацию, только по этим показателям хирург может определить ее местонахождение, размеры и какой способ оперативного вмешательства необходим в определенном случае.
Классификация по локализации:
- грыжа поясничного отдела позвоночника;
- шейного отдела позвоночника;
- грудного отдела позвоночного столба.
В зависимости от размера дефекта выделяют сформированные грыжи (6–15 мм), протрузии (1–3 мм), пролапсы (3–6 мм).
Классификация по содержимому грыжевого мешка:
- Хрящевая — выпячивание нарушенного хряща наружу из-за чрезмерных нагрузок на позвоночный столб.
- Пульпозное вещество центра диска — студенистое ядро выступает в канал спинного мозга, если имеется трещина в фиброзной оболочке.
- Костная — получает свое развитие из-за других заболеваний, например, спондилит у пожилых людей.
Для выбора правильной тактики лечения и оперативного вмешательства хирурги используют анатомическую классификацию, свидетельствующую о возможных осложнениях и местах расположения:
- Секвестрированная.
- Блуждающая.
- Перемещающаяся.
Расположение и существующие виды недуга
Дегенеративная патология способна появиться в любом отделе позвоночника, который подвижен. Грыжа Шморля шейного отдела позвоночника образуется довольно часто, она формируется в этом отделе по причине хрупкости шейных сегментов. Зачастую патологию обнаруживают в районе 11–12 позвонка грудного отдела или между 1–3 позвонками в поясничном отделе позвоночного столба. По локализации заболевание разделяют на 4 вида. Грыжа Шморля может образоваться в задней и центральной части шейных сегментов позвоночника, также патология часто образуется в боковой и передней части шеи.
Грыжа Шморля опасный недуг, протекающая остро и не дающая пациенту полноценно работать. Боковая грыжа и центральная практически не вызывают симптомов, протекают они незаметно. Образование заболевания в передней и задней части шейного отдела не проходит бесследно, локализация грыжи в этих областях вызывает выраженные симптомы, характеризующиеся усилением при передвижении, поворотах и наклонах. Данная патология бывает единичной или множественной.
Что такое Дипроспан?
Дипроспан — это глюкокортикостероид, то есть искусственный аналог гормонов коры надпочечников. Препарат оказывает быстрое, выраженное противовоспалительное, противоаллергическое и противошоковое действие, является иммунодепрессантом (подавляет иммунитет), влияет на обменные процессы в организме.
Лекарство состоит из двух компонентов — быстродействующего и с пролонгированным действием:
- Первый — бетаметазона натрия фосфат — за короткое время гидролизуется и всасывается после введения, растворяясь в жидкостях организма и обеспечивая практически моментальный эффект лечения. Выводится также быстро — за 24 часа.
- Второй — бетаметазона дипропионат — выводится из организма только через 10 дней и обеспечивает длительное лечебное воздействие в течение нескольких недель.
Выпускается препарат в виде суспензии в ампулах для инъекций по 1 мл, упаковано по 1 или по 5 ампул. Вводят Дипроспан любым способом, кроме — внутривенного и подкожного введения!
Показания к использованию
Учитывая мощные лечебные возможности Дипроспана, его используют для снятия острых состояний в костно-мышечном аппарате, при аллергических, дерматологических и аутоиммунных заболеваниях. Также при болезнях почек, надпочечников, крови и пищеварительного тракта, и других тяжелых патологиях, когда необходима гормональная терапия.
Для лечения суставного аппарата широко используют инъекции с Дипроспаном в следующих случаях:
- при ревматоидном артрите (включая миозит, бурсит, теносиновит, эпикондилит, синовит );
- при артрозе;
- при подагре и псориазе;
- посттравматический остеоартрит;
- остеохондроз и его последствие — грыжа позвоночника;
- кривошея, пяточная шпора, гигрома.
Обычно проводят блокады Дипроспаном коленного, локтевого или других суставов.
Противопоказания
При внутримышечном введении и недолгом курсе применения, чувствительность к составляющим препарата — единственное абсолютное противопоказание.
При введении лекарства в сустав к противопоказаниям относят:
- инфекционный артрит и эндокардит;
- сахарный диабет (не свертываемость крови);
- нестабильность суставов;
- около суставные инфекции, всевозможные кожные заболевания в месте укола.
Также, относительными противопоказаниями являются: язва желудка и двенадцатиперстной кишки, тромбофлебит, туберкулез, почечная недостаточность, глаукома, грибковые и бактериальные инфекции, нефрит. Нельзя проводить вакцинацию во время курса Дипроспаном, так как не вырабатываются антитела. Запрещено применение деткам до трех лет.
С осторожностью и обязательно под наблюдением врача нужно использовать препарат беременным женщинам и кормящим мамам, потому как происходит попадание лекарства и в плаценту, и в молоко. Даже при возможности лучше перейти на искусственное вскармливание, потому что влияние на новорожденных не изучено вообще.
Последствия и побочные действия
Поскольку данный препарат относится к группе ГКС, то при длительном, частом приеме в больших дозах он может дать серьезные побочные действия.
- Со стороны центральной нервной системы: Дипроспан может вызывать повышение внутричерепного и артериального давления, бессонницу, приступы паники и радости, головокружение. В тяжелых случаях — возникает психоз с галлюцинациями, бредом и потерей чувства реальности.
- Со стороны глаз: повышается внутриглазное давление, может появиться глаукома, катаракта. Также возможны вирусные и грибковые поражения глаз.
- Со стороны обмена веществ и эндокринной системы: задержка жидкости в организме, отеки, набор излишнего веса, целлюлит, акне, нарушение менструального цикла. Из-за постоянного подавления функции коры надпочечников происходит ее атрофия, снижается синтез собственных гормонов, что приводит к вторичной почечной недостаточности. У детей — задержка роста и полового созревания.
- Со стороны сердечно-сосудистой системы: нарушается водно-солевой баланс, при котором вымываются калий и кальций, что приводит к ослаблению сердечной мышцы. При этом задерживается вода, что приводит к отекам тканей. Развивается сердечная недостаточность, брадикардия, тромбообразование.
- Пищеварительная система может получить осложнения в виде панкреатита, повышенного метеоризма, эрозии, а потом и язвы желудка.
- Костно-мышечная система может иметь такие последствия: потеря мышечной массы, миопатия. Кости становятся хрупкими, что приводит к компрессионным переломам позвоночника и другим спонтанным переломам (остеопороз). Могут возникнуть асептические некрозы тазобедренного и плечевого суставов, а также разрывы связок и сухожилий из-за подавления роста соединительной ткани.
- Аллергические реакции могут проявиться в виде ангионевротического отека, артериальной гипотензии, и анафилактического шока.
- Местная реакция проявляется участками нездоровой пигментации, атрофией кожи, гнойным абсцессом.
Побочные эффекты от применения Дипроспана можно остановить и даже исправить, если уменьшить дозу и частоту приема. Однако, могут возникнуть и чисто механические осложнения, связанные со способом введения препарата в полость сустава. Это — кровоизлияние, сепсис (занос инфекции), повреждение сухожилий или нервных окончаний сочленения.
Источник

Парез стопы – это достаточно неприятное состояние, при котором пациент не может в полной мере управлять своей ногой. При парезе стопы ноги присутствует ощущение онемения, нет возможности поднять носок или опустить. Ступня свисает и при ходьбе зацепляется за разные предметы, что вызывает нервозность.
Парез стопы при грыже поясничного отдела позвоночника может развиваться как при консервативном лечении, которое не является эффективным и адекватным, так и после неудачно проведенной хирургической операции по иссечению грыжевого выпячивания. В обоих случаях без специальной реабилитации восстановить нормальную функциональность мышц сгибателей и разгибателей в стопе не удастся. Ступня будет продолжать безвольно свисать, при ходьбе это будет создавать дополнительные неудобства.
Лечить парез стопы при грыже позвоночника можно только одним способом – с помощью методов мануальной терапии. Не верьте тем врачам, которые говорят, что существуют фармаколочгеиские препараты, помогающие восстановить иннервацию и вылечить грыжу позвоночника. Таких средств нет. Разрекламированные хондропротекторы не оказывают даже 1 % от потенциально возможного лечебного действия. Это связано с тем, что они не могут проникнуть в очаги поврежденной хрящевой ткани в фиброзном кольце межпозвоночного диска.
Что является причиной появления грыжи? Дегенеративные дистрофические изменения в хрящевых тканях межпозвоночных дисков. Почему они появляются? Потому что у них нет собственной кровеносной сети и они могут получать жидкость и питательные вещества только при диффузном обмене с окружающими мышечными волокнами. А если мышцы не работают, то диффузный обмен прекращается. Фиброзное кольцо межпозвоночного диска сначала обезвоживается, затем растрескивается и покрывается плотным слоем солей кальция. На этой стадии оно полностью утрачивает способность впитывать жидкость, выделяемую окружающими мышцами. При тотальном обезвоживании фиброзное кольцо лопается и через образовавшуюся трещины выпадает фрагмент пульпозного ядра. Это и есть межпозвоночная грыжа.
Какими образом могут проникнуть хондропротекторы в ткань фиброзного кольца, если жидкость, выделяемая мышцами, не усваивается? Никаким. Поможет только внутри позвоночное введение фармакологического препарата. Но это чревато негативными последствиями вплоть до полной парализации нижней части тела человека. Хотя есть и другой выход. Это мануальная терапия, которая в сочетании с остеопатией, рефлексотерапией и кинезиотерапией восстанавливает способность фиброзного кольца усваивать жидкость, выделяемую мышцами. В этом случае имеет смысл делать инъекции хондропротекторов. Но вот только процесс восстановления фиброзного кольца в таком случае успешно пройдет и без них. Не стоит тратить значительные суммы денег на фармаколочгеиские препараты, которые по сути могут оказаться совершенно бесполезными.
Лечить парез стопы нужно начинать с восстановления целостности межпозвоночного диска. А уже после этого можно провести курс реабилитации, в ходе которого будет полностью восстановлена чувствительность и работоспособность стопы.
Причины пареза стопы
Существуют разнообразные причины пареза стопы, однако лидирует среди них все-таки межпозвоночная грыжа пояснично-крестцового отдела позвоночника. Так называемая полая стопа может сформироваться при поражениях церебральных структур. Напрмиер, выраженный парез стопы, который в буквальном смысле этого слова не дает ходить, развивается у детей с детским церебральным параличом. Также эта патология может возникать после менингита, энцефалита, у лиц, перенесших инсульт или транзиторное нарушение мозгового кровообращения.
При радикулопатии парез стопы развивается не сразу. Для этой патологии характерны следующие этапы:
- первичная компрессия корешковых нервов, ветви которых отвечают за иннервацию мышц стопы и голеностопа (при этом возникает острая боль в области поясницы, крестца и передней поверхности голени);
- вторичное воспаление с отечностью мягких тканей в очаге защемления корешка и потенциальным нарастанием компрессии (возникает парестезия в области бедра и голени, появляется стреляющая боль в области пятки);
- дистрофия нервного волокна (появляется ощущение онемения в области ягодицы, бедра, голени, снижается мышечная сила);
- атрофия нервного волокна (появляется бледность кожных покровов нижней конечности, возникает парез стопы).
На любом этапе возможно консервативное лечение патологии. Умеренный парез стопы можно вылечить с помощью массажа, лечебной гимнастики и методов мануальной терапии.
А теперь поговорим о настоящих причинах пареза стопы – о том, какие патологические изменения приводят к тому, что мышцы перестают слушаться. Итак, парез стопы появляется в результате действия следующих патологических факторов:
- при атрофии нервного волокна не передается импульс из двигательного центра в головном мозге;
- миоциты не сокращаются в ответ на команду;
- аналогичным образом не происходит расслабления мышечного волокна;
- поражается одновременно и чувствительное нервное волокно, поэтому парез сопровождается ощущением онемения;
- по мере того, как происходит ухудшение иннервации сосудистой стенки кровеносного русла, начинается вторичная атрофия мышечного волокна;
- на фоне снижения мышечной массы в области стопы утрачивается двигательная функция.
Поэтому запускать парез стопы ни в коем случае нельзя. Чем дольше он продолжается, тем сложнее будет проводить реабилитацию и восстанавливать все функции стопы.
Симптомы заболевания парез стопы
Парез стопы – это заболевание вегетативной или центральной нервной системы, которое проявляется в виде отсутствия проводимости нервного импульса. В большинстве случаев парез мышц стопы у взрослого человека развивается как осложнение длительно протекающего без лечения остеохондроза пояснично-крестцового отдела позвоночного столба. Внезапно человек начинает ощущать жгучие боль в нижней части голени, которые распространяются по стопе. После даже непродолжительной ходьбы неприятные ощущения усиливаются.
Вялый парез стопы сначала проявляется в том, что возникает ощущение онемения ноги. Временами может казаться, что не чествуешь, как наступаешь на ногу. Но сначала все эти ощущения проходят спустя несколько минут. Затем продолжительность приступа онемения нарастает. Это происходит до тех пор, пока чувствительность не будет утрачена совсем. На этой стадии начинает утрачиваться моторная функция. Негативное влияние на мышцы сгибатели и разгибатели приводит к тому, что стопа повисает. Пациент больше не может её согнуть, свершать вращательные движения. При ходьбе стопа не амортизирует оказываемые нагрузки, а словно проваливается. Это вызывает панику, хромоту, желание пользоваться посторонней помощью при передвижении. Постепенно пациенты полностью отказываются от самостоятельной ходьбы. Это только ухудшает состояние.
Клинические симптомы пареза стопы включают в себя:
- чувство онемения;
- мышечную слабость;
- невозможность совершать движения стопой;
- плоскостопие или косолапость;
- несостоятельность пальцев невозможно ими двигать);
- бледность кожных покровов;
- снижение уровня наполненности пульсовой волны на внутреннем своде стопы.
Для диагностики используется метод электронейрографии и электромиографии. Для уточнения локализации межпозвоночной грыжи применяется МРТ обследование. После проведенной диагностики врач сможет разработать индивидуальный курс лечения.
Парез сгибателей и разгибателей
Стопа человека – это сложная часть опорно-двигательного аппарата. За счет мышечных сводов она амортизирует оказываемую при ходьбе нагрузку, обеспечивает возможность совершать шаги. Парез нерва стопы может затронуть как полностью все ткани, так и отдельные группы мышц. Чем выше уровень поражения нервного волокна, тем выше вероятность развития полной неработоспособности стопы ноги.
Парез сгибателей стопы проявляется в том, что человек не может согнуть стопу, подтянуть пальцы по направлению к наружной поверхности голени. При попытке совершить подобные движения стопа безвольно повисает.
Парез разгибателей стопы — это невозможность разогнуть полностью стопу, вытянуть пальцы в сторону, противоположную наружной поверхности голени. Чаще всего в клинической практике встречаются случи поражения обеих групп мышц.
Как лечить парез стопы
Перед тем, как лечить парез стопы, нужно диагностировать то заболевание, которое его спровоцировало. Парез не является изолированной патологией нервной системы. Исключение составляют те случаи, когда произошло пересечение нерва в области голеностопного сустава. Но и в этой ситуации страдает только одна какая-то группа мышц.
Лечение пареза стопы начинается с терапии основного заболевания. Если это грыжа позвоночника или радикулопатия на фоне пояснично-крестцового остеохондроза, то сначала нужно восстановить диффузное питание хрящевой ткани межпозвоночного диска. Для этого применяется мануальная терапия, остеопатия, лечебная гимнастика, рефлексотерапия и т.д.
Для лечения пареза стопы в домашних условиях можно использовать комплекс лечебной гимнастики, разработанный индивидуально для пациента и самомассаж. Никакие фармаколочгеиские препараты для этих целей использовать не стоит.
Реабилитация и восстановление при парезе стопы
Реабилитация при парезе стопы должна проводиться в специализированной клинике мануальной терапии. Там врач разрабатывает индивидуальный курс с учётом того, какая причина послужила развитию данного патологического процесса.
Восстановление при парезе стопы возможно при использовании следующих методов воздействия:
- остеопатия – для улучшения процессов микроциркуляции крови и лимфатической жидкости в очаге поражения, что усиливает трофику всех тканей;
- массаж – для купирования гипертонуса и улучшения кровоснабжения в мышечной ткани;
- рефлексотерапия – для запуска процессов регенерации пораженного нервного волокна за счет задействования скрытых резервов человеческого организма;
- кинезиотерапия – для восстановления работоспособности всех групп мышц стопы;
- лечебная гимнастика – для восстановления функции нижней конечности.
Также применяется физиотерапия, лазерное воздействие, мануальная терапия и многое другое.
Особе значение имеет правильно проводимый массаж при парезе стопы, поскольку именно эта манипуляция позволяет восстановить чувствительность и работоспособность этой части тела. Можно делать самостоятельный массаж, но только по той схеме, которая будет разработана доктором. Самостоятельно разминать ступню не рекомендуется. Можно неловкими движениями нарушить даже тот минимальный кровоток, который сохранился в пораженных тканях.
Полное восстановление пареза стопы при грыже позвоночника возможно только при комплексном подходе. Сроки реабилитации могут растягиваться от 3 до 8 месяцев. Важно подобрать хорошую клинику мануальной терапии и полностью выполнять все рекомендации лечащего врача.
Имеются противопоказания, необходима консультация специалиста.
Вы можете воспользоваться услугой бесплатного первичного приема врача (невролог, мануальный терапевт, вертебролог, остеопат, ортопед) на сайте клиники «Свободное движение». На первичной бесплатной консультации врач осмотрит и опросит вас. Если есть результаты МРТ, УЗИ и рентгена — проанализирует снимки и поставит диагноз. Если нет — выпишет необходимые направления.
Был ли полезен материал?
(7) чел. ответили полезен
Источник
