Головная грыжа у ребенка

Экстренная медицина
Черепно-мозговая грыжа — довольно редкий порок развития (встречается у 1 из 4000—8000 новорожденных), при котором через дефекты в костях черепа пролабируют оболочки мозга, а иногда и его вещество.
Возникновение черепно-мозговых грыж связывают с нарушением развития черепа и мозга в ранних стадиях эмбрионального периода, когда происходит закладка мозговой пластинки и замыкание ее в мозговую трубку. Среди причин, вызывающих черепно-мозговые грыжи, отмечают инфекционные и другие заболевания матери во время беременности. Большое значение придают наследственности.
https://www.youtube.com/watch?v=ytcreatorsru
Черепно-мозговые грыжи делят на:
- передние,
- сагиттальные (свода черепа),
- задние и
- грыжи основания черепа (базилярные).
При базилярных, наиболее редких формах грыж дефект локализуется в области передней или средней черепной ямки, грыжевое содержимое выступает в полость носа или ротовую полость. Преимущественно встречаются передние грыжи, которые локализуются в местах эмбриональных щелей — у корня носа, у внутреннего края глазницы (рис. 106). Задние мозговые грыжи располагаются в области затылочного отверстия (выше или ниже его).
Рис. 106. Передняя мозговая грыжа.
По анатомическому строению черепно-мозговые грыжи подразделяют
Рис.107. Формы мозговых грыж. а – менингоцеле; б – энцефалоцеле; в — энцефалоцистоцеле
Менингоцеле (meningocele)—форма, при которой содержимым грыжевого мешка являются только оболочки мозга (мягкая и паутинная) и мозговая жидкость. Твердая мозговая оболочка и мозговое вещество остаются интактными.
Энцефалоцеле (encephalocele) — истинная черепно-мозговая грыжа. Содержимым грыжевого мешка являются мозговые оболочки и измененная мозговая ткань.
Энцефалоцистоцеле (encephalocystocele) — наиболее тяжелая форма, когда содержимым грыжевого мешка является мозговое вещество с частью расширенного желудочка мозга.
Довольно часто наблюдаются отшнуровавшиеся мозговые грыжи. Это наиболее благоприятная форма, когда сообщения с полостью черепа нет.
В тяжелых случаях мозговые грыжи сопровождаются микро- и гидроцефалией.
Клиническая картина при черепно-мозговых грыжах
Черепно-мозговые грыжи имеют разнообразную форму и величину, что обусловливает вариабельность клинической картины. При осмотре ребенка определяется опухолевидное образование, располагающееся чаще в области переносицы, у внутреннего угла глаза или, реже, в затылочной области. Кожа над опухолью не изменена, пальпация безболезненна.
При передних грыжах обращают на себя внимание широко расставленные глаза. Консистенция грыжевого выпячивания мягкоэластическая, иногда определяется флюктуация. При беспокойстве ребенка припухлость становится более напряженной; иногда удается определить флюктуацию, что свидетельствует о сообщении с полостью черепа. Значительно реже определяются края костного дефекта черепа.
При передних черепно-мозговых грыжах на первый план выступают деформации лицевого скелета (уплощение переносицы, широко расставленные глаза, косоглазие); задние мозговые грыжи, при которых головной мозг страдает сильнее, часто сопровождаются микроцефалией и умственной отсталостью.
Дифференциальный диагноз передних черепно-мозговых грыж проводят главным образом с дермоидными кистами, которые иногда располагаются у внутреннего угла глаза. В отличие от мозговых грыж дермоидные кисты обычно бывают небольших размеров (редко более 1 —1,5 см), плотной консистенции. Причиной диагностической ошибки является узурация костной пластинки, выявляемая при рентгенологическом исследовании, которую ошибочно принимают за дефект кости при мозговой грыже. Дифференциальной диагностике помогает люмбальная пункция, после которой черепно-мозговая грыжа значительно уменьшается.
Значительно реже черепно-мозговую грыжу приходится дифференцировать с липомой, гемангиомой и лимфангиомой. Спинномозговая пункция в этих случаях также является важным дифференциально-диагностическим приемом. Кроме того, при опухолях мягких тканей никогда не определяются костный дефект и пульсация, характерные для черепно-мозговой грыжи.
Отличить внутриносовую мозговую грыжу от полипа носа позволяют следующие симптомы: своеобразная деформация носового скелета в виде расширения переносья, выбухание одной из сторон его. Носовая перегородка резко отдавлена в противоположную сторону. Цвет грыжи голубоватый в отличие от серого цвета полипа носа. Грыжи, как правило, односторонние, имеют широкое основание. При пункции грыжевого мешка в пунктате обнаруживается ликвор.
Оперативное вмешательство обычно предпринимают в возрасте 1—3 лет. При быстро увеличивающихся грыжах и угрозе прорыва оболочек операция производится в любом возрасте, в том числе и у новорожденных. Резкие нарушения психики ребенка являются противопоказанием к оперативному вмешательству (умственная отсталость наблюдается примерно у 16% детей с черепно-мозговыми грыжами).
При сопутствующей гидроцефалии первым этапом является операция по поводу водянки головного мозга, вторым — черепно-мозговой грыжи.
Экстракраниальный способ заключается в удалении грыжевого мешка и закрытии дефекта кости без вскрытия полости черепа. Его применяют при отшнуровавшихся грыжах и небольших дефектах кости у детей в возрасте до 1 года.
Для закрытия дефекта используют аутотрансплантат из большеберцовой кости, хрящевые пластинки черепа плода, расщепленное ребро, консервированную костную ткань и др. У новорожденных пластика дефекта возможна за счет мягких тканей.
Интракраниальный способ — закрытие внутреннего отверстия костного дефекта с подходом к нему из полости черепа — применяют у детей старше года. Операцию производят в два этапа. Первый этап — интракраниальная пластика дефекта костей черепа, второй этап — удаление грыжевого мешка и пластика носа (выполняют через 3—6 мес).
Известно много модификаций этой операции. Распространенной является операция Герцена в модификации Терновского. Проводят дугообразный разрез кожи по краю волосистой части головы, затем образуют фрезевые отверстия, из которых с помощью пилы Джильи выкраивают костно-надкостничный лоскут, имеющий вид бабочки (во избежание повреждения сагиттального синуса).
Лоскут откидывают книзу, после чего открывается свободный доступ к ножке грыжевого мешка. После удаления грыжевого мешка производят пластику внутреннего отверстия дефекта костным трансплантатом, выкроенным из внутренней пластинки костного лоскута. Затем лоскут фиксируют на место шелковыми швами через отверстие, проделанное дрелью. Рану ушивают послойно.
При задних черепно-мозговых грыжах операцию производят в один этап.
Наиболее частые осложнения в послеоперационном периоде — ликворея, нарастание гидроцефалии. Для предупреждения осложнений проводят дегидратационную терапию и систематические люмбальные пункции.
Результаты оперативного лечения черепно-мозговых грыж благоприятные.
Исаков Ю. Ф. Детская хирургия, 1983 г.
Почему ребенок рождается со спинномозговой грыжей
Тяжело поддающаяся методам лечения спинномозговая грыжа у новорождённых, встречается в 60% всех случаев нарушений опорно-двигательного аппарата. Полностью вылечить данное заболевание у младенцев невозможно, но при своевременно принятых мерах, можно уменьшить количество и интенсивность осложнений и помочь ребенку вести относительно нормальную жизнь.
Спинномозговая грыжа у новорожденного — это врожденное заболевание, этиология которого до сих пор не выяснена до конца. Существуют неопровержимые доказательства, что недостаток витаминов и минералов в организме будущего ребенка может привести к развитию патологии.
- Spina bifida occulta – заболевание, нередко обнаруживаемое случайно, по причине скрытой щели дужек. При патологии отсутствует грыжевое выпячивание. Локализация – крестцовый или поясничный отдел. Закрытая спинномозговая грыжа легче всего поддается лечению.
Как уже отмечалось, причины возникновения спинномозговой грыжи у ребенка, до сих пор не до конца изучены. Патология является врожденной, но генетическая зависимость заболевания исключена. На появление грыжи не влияет то, что у близких родственников ил родителей наблюдалась подобное отклонение.
- Недостаток необходимых веществ для развития плода. Хотя на появление грыжи влияют многие химические и физиологические факторы, по мнению экспертов, катализатором заболевания является недостаток фолиевой кислоты в организме матери.
Спинномозговая грыжа практически не поддается лечению. В отечественных клиниках терапия в основном сводится к устранению последствий заболевания. Исходом патологии является:
- Инвалидность – при квалифицированном лечении, включающем оперативное лечение, физиотерапию, специальную диету и массаж, ребенок сможет вести относительно нормальную жизнь. При осложнениях, избежать инвалидного кресла не удастся.
Нередко, помимо парализации конечностей, наблюдается непроизвольное мочеиспускание и дефекация. Физическое развитие ребёнка отстает от нормального, но в целом, при условии грамотного лечения, он может получить образование и вести полноценную жизнь.
Так как симптомы могут указывать и на другие заболевания, проводится дифференциальная диагностика врожденной спинномозговой грыжи позвоночника у детей. Для подтверждения диагноза нередко требуется провести рентгенографию или МРТ. После обследования заболеванию присваивают код по МКБ и назначают соответствующее лечение.
Хирургическое лечение врожденных спинномозговых грыж у детей проводится либо в перинатальный период, либо уже после рождения ребенка.
Считается наиболее эффективным методом оперативного лечения. Операция проводится в срокнедели от начала беременности. Суть хирургического лечения сводится к закрытию анатомической аномалии в структуре позвоночника. В результате спинной мозг возвращается на место, максимально защищенное от возможных повреждений.
После родов проведение хирургического вмешательства эффективно только в первые несколько дней. После этого удалить разрастание возможно, но после операции неизбежно наступает инвалидность. Жизнь после операции в таком случае будет сопряжена со сложностями связанными с умственной и физической отсталостью ребенка.
В период восстановления ребенка после операции по удалению грыжи, может потребоваться проведение дополнительного хирургического вмешательства:
- Шунтирование – помогает снизить давление гидроцефалии на головной мозг ребенка и удалить излишнюю жидкость.
После проведения хирургического лечения, в каждом случае необходима длительная реабилитация.
Ортопедические и восстановительные клиники по устранению и лечению последствий удаления спинномозговой грыжи находятся как в Израиле, так и в России.
- Израильские клиники – занимаются данным вопросом нейрохирурги, ведущие прием в больнице им. Рабина, МЦ Герцлия, а также детском оздоровительном центре Шнайдер.
Результаты лечения во многом зависят от квалификации хирургов, а также от степени разрастания грыжи. В приблизительно 30% случаев удается достичь более-менее стабильного состояния здоровья ребенка.
Повреждения мозга у новорожденных могут возникать как внутриутробно, так и во время самих родов. Если отрицательные факторы воздействовали на ребенка на эмбриональной стадии развития, то возникают тяжелые пороки, несовместимые с жизнью. Если же такое воздействие оказывалось на ребенка после 28 недель беременности, то аномалия головного и спинного мозга у новорожденного позволит ему жить, но нормально развиваться он не сможет.
Частота таких грыж составляет 1 случай на 5000 родов. У новорожденного под кожей (грыжевым мешком) содержатся или оболочки мозга или само мозговое вещество. Самой тяжелой формой черепно-мозговой грыжи является грубый порок развития, когда в грыжевом мешке содержатся, помимо вещества самого мозга, желудочки мозга.
Аномалия развития спинного мозга, проявляющаяся в выпячивании мозговых оболочек и спинномозгового вещества через образовавшееся из-за незаращения позвоночника отверстие. Встречаются такие грыжи 1 раз на 1000 новорожденных. Содержимым грыжевого мешка бывают как оболочки спинного мозга (самый благоприятный вариант), так и его корешки, а также собственно вещество спинного мозга.
Проявляется параличом нижних конечностей, параличом сфинктеров прямой кишки и мочевого пузыря (постоянно подтекают моча и каловые массы). При расположении корешков в грыжевом мешке появляются пороки нижних конечностей — отеки стоп, пролежни и язвы. Лечение спинномозговой грыжи хирургическое, проводится при нормальном психическом развитии ребенка и сохранности функции спинного мозга. Проводится также лечебный массаж и физкультура, а также физиотерапевтические процедуры.
Это уменьшение черепа при недоразвитии в нем головного мозга. Обычно сопровождается неврологическими нарушениями и умственной отсталостью. Микроцефалия бывает наследственной и эмбриопатической. Последняя форма возникает при воздействии вредных факторов на мать в период беременности. Причиной микроцефалии нередко является и длительная гипоксия плода.
Диагноз микроцефалии ставится ребенку сразу после рождения. Новорожденный имеет характерный внешний вид — объем мозгового черепа у него меньше лицевого, голова непропорционально маленькая, она сужена кверху. Микроцефалия у детей на первом году жизни сопровождается задержкой психомоторного развития, а далее у таких детей становятся выраженными интеллектуальные нарушения (различные степени олигофрении).
Еще ее называют водянкой головного мозга — это расширение пространств между мозгом и мозговыми оболочками из-за повышенного количества спинномозговой жидкости или при нарушении ее обратного всасывания. Симптомы гидроцефалии – резкое увеличение головы ребенка, значительное расхождение родничков и черепных швов, а также истончение костей черепа.
Часто при гидроцефалии имеются аномалии развития лица. Обычно гидроцефалию сопровождают неврологические расстройства — отсутствие движений в конечностях, повышенный тонус мускулатуры, дрожание ног, рук, подбородка. При нарушениях оттока спинномозговой жидкости из черепа развивается повышенное внутричерепное давление.
У ребенка появляется рвота, кожа бледная, биение сердца замедлено. При тяжелых случаях возможны судороги и остановка дыхания. При выраженной гидроцефалии ребенок отстает в психомоторном развитии, у его ограничена подвижность из-за трудностей с удержанием головки. Отмечается нарушение кровообращения в тканях тела, плохая прибавка в весе, появляются пролежни.
Черепно-мозговая грыжа — довольно редкий порок развития (встречается у 1 из 4000—8000 новорожденных), при котором через дефекты в костях черепа пролабируют оболочки мозга, а иногда и его вещество. Возникновение черепно-мозговых грыж связывают с нарушением развития черепа и мозга в ранних стадиях эмбрионального периода, когда происходят закладка мозговой пластинки и замыкание ее в мозговую трубку.
Черепно-мозговые грыжи делят на передние, сагиттальные (свода черепа), задние и грыжи основания черепа (базилярные). Преимущественно встречаются передние грыжи, локализующиеся в местах эмбриональных щелей — у корня носа, у внутреннего края глазницы. Задние мозговые грыжи располагаются в области затылочного отверстия (выше или ниже его).
Менингоцеле — форма, при которой содержимым грыжевого мешка являются только оболочки мозга (мягкая и паутинная) и мозговая жидкость (формы черепно-мозговых грыж рисунок а). Твердая мозговая оболочка и мозговое вещество остаются интактными. Твердая мозговая оболочка, не принимая участия в образовании грыжевого выпячивания, прикрепляется к краям дефекта кости со стороны полости черепа.
Энцефалоцеле — истинная черепно-мозговая грыжа. Содержимое грыжевого мешка — мозговые оболочки и мозговая ткань (формы черепно-мозговых грыж рисунок б).
Как выявить и вылечить защемление нерва в шейном отделе позвоночника
Защемление нерва – проблема не только достаточно распространённая, но и характеризующаяся резкой болью, более интенсивной, чем какое-либо другое нарушение.
Проблема возникает в процессе сдавливания нервных корешков, которые отходят от спинного мозга между соседними межпозвоночными дисками, а также позвонками, мышцами и новообразованиями, носящими патологический характер.
Защемление шейного нерва происходит на фоне формирования других заболеваний позвоночника (чаще всего остеохондроза).
К защемлению нерва также могут привести и травмы разного характера: острая травма или длительное травмирование, носящее постоянный характер (неправильная поза при работе, в отдыхе). Все эти травмы и изменения влияют на позвонки и мягкие ткани в области шеи.
Очень часто такая проблема может возникать у младенцев (особенно это касается первых двух позвонков шейного отдела), ввиду их небольшого смещения.
Смещение происходит из-за особенностей анатомического строения, слабости мышц, связок, которые ещё не полностью выполняют свою поддерживающую и двигательную и фиксирующую функции.
Среди множества кровеносных сосудов и нервов, проходящих в данном участке к тканям шеи и головы, наиболее уязвимой есть позвоночная артерия, выходящая из отверстий в отростках позвонков. Именно она защемляется наиболее часто, а, следовательно, количество питательных веществ и кислорода, поступающего к мозгу с кровью, становится гораздо меньше.
К основным причинам, которые вызывают подобное нарушение относят:
- смещение позвонков;
- травмы различного характера;
- спазмированность мышц;
- выросты на кости;
- разросшуюся соединительную ткань;
- выпячивание или выпадание диска;
- протрузию;
- сужение расстояния между позвонками;
- грыжу диска;
- остеохондроз шейного отдела позвоночника.
https://www.youtube.com/watch?v=ytaboutru
Спровоцировать ситуацию, в которой происходит защемление нерва шейного отдела позвоночника могут:
- эндокринные нарушения;
- нагрузки физического и эмоционального характера;
- повороты головы, совершаемые очень резко;
- различные заболевания в период их обострения;
- увеличивающаяся опухоль в районе шеи;
- переохлаждения;
- растущие рубцы;
- малоподвижный образ жизни.
Источник

ГРЫЖИ ГОЛОВНОГО МОЗГА У ДЕТЕЙ.
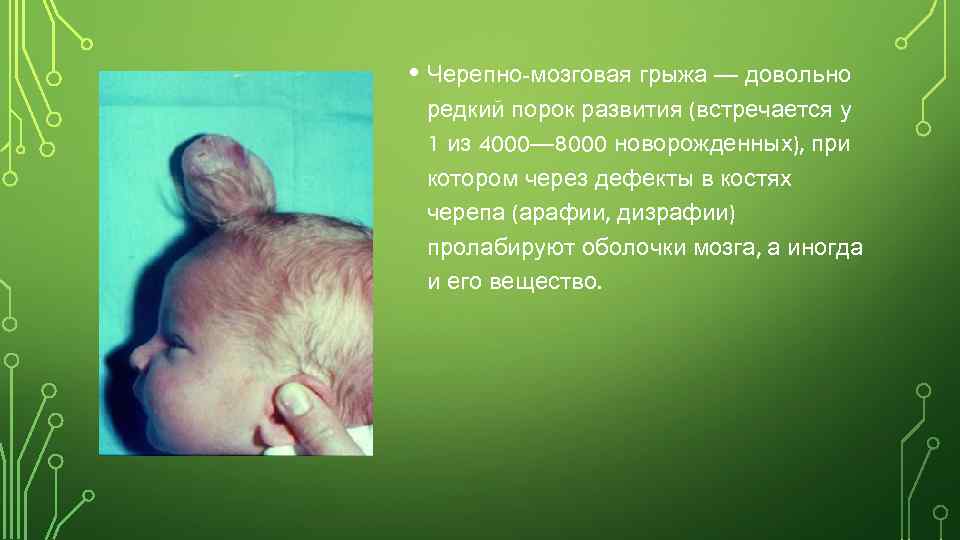
• Черепно-мозговая грыжа — довольно редкий порок развития (встречается у 1 из 4000— 8000 новорожденных), при котором через дефекты в костях черепа (арафии, дизрафии) пролабируют оболочки мозга, а иногда и его вещество.
ЭТИОЛОГИЯ. • Возникновение черепно-мозговых грыж связывают с нарушением развития черепа и мозга в ранних стадиях эмбрионального периода, когда происходят закладка мозговой пластинки и замыкание ее в мозговую трубку. Среди причин, вызывающих черепномозговые грыжи, отмечают инфекционные и другие заболевания матери во время беременности. Большое значение придают наследственности.
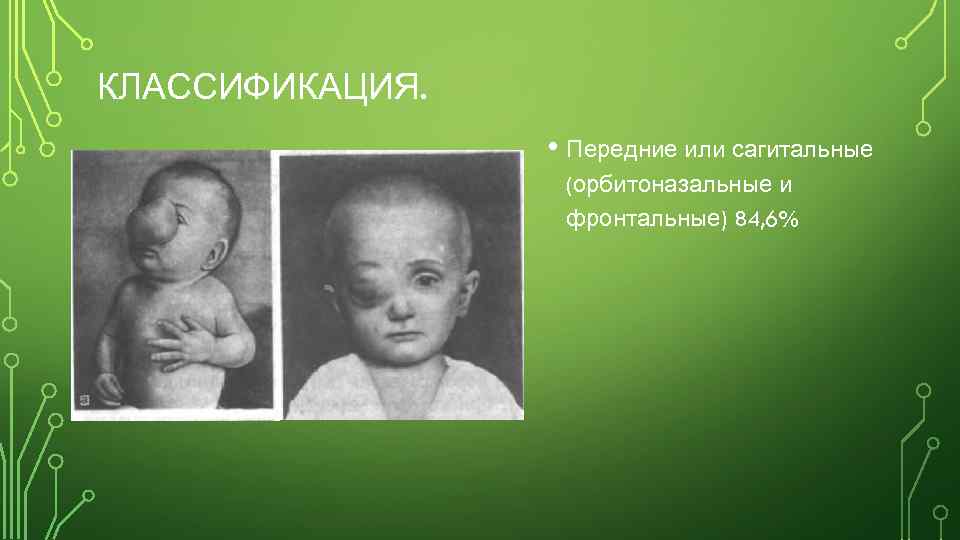
КЛАССИФИКАЦИЯ. • Передние или сагитальные (орбитоназальные и фронтальные) 84, 6%

КЛАССИФИКАЦИЯ. • Задние (окципитальные) 10, 6%
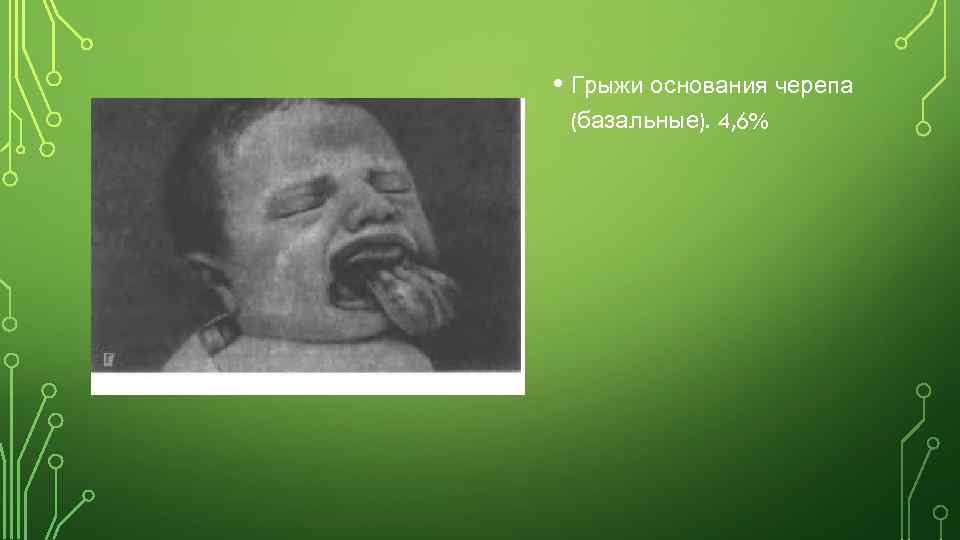
• Грыжи основания черепа (базальные). 4, 6%

• Преимущественно встречаются передние грыжи, локализующиеся в местах эмбриональных щелей — у корня носа, у внутреннего края глазницы. Задние мозговые грыжи располагаются в области затылочного отверстия (выше или ниже его). При наиболее редких базилярных (базальных) грыжах дефект локализуется в области передней или средней черепной ямки, грыжевое содержимое выступает в полость носа или ротовую полость.
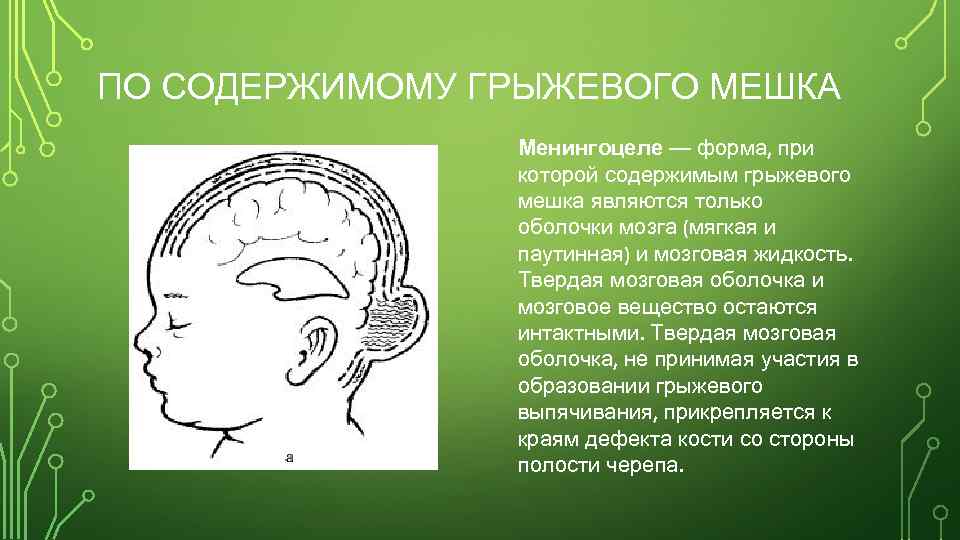
ПО СОДЕРЖИМОМУ ГРЫЖЕВОГО МЕШКА Менингоцеле — форма, при которой содержимым грыжевого мешка являются только оболочки мозга (мягкая и паутинная) и мозговая жидкость. Твердая мозговая оболочка и мозговое вещество остаются интактными. Твердая мозговая оболочка, не принимая участия в образовании грыжевого выпячивания, прикрепляется к краям дефекта кости со стороны полости черепа.
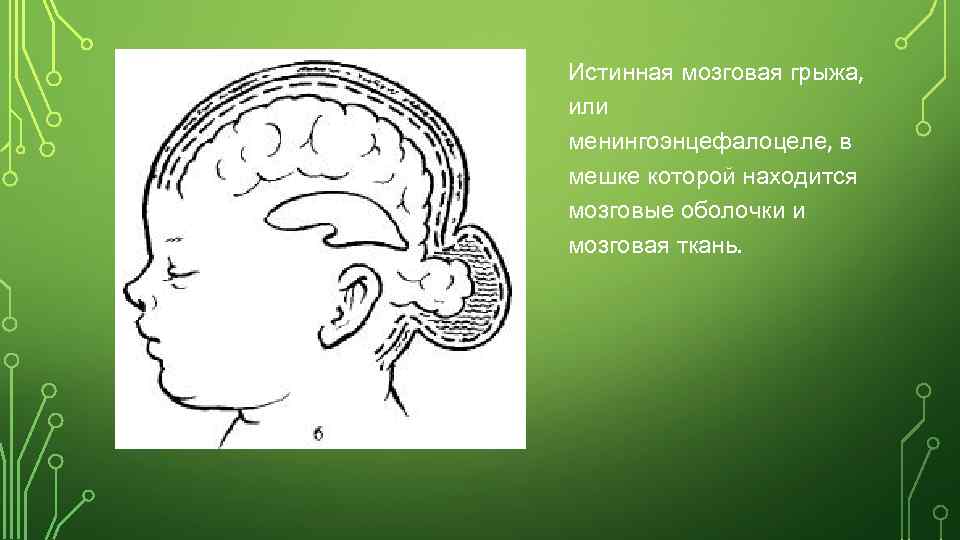
Истинная мозговая грыжа, или менингоэнцефалоцеле, в мешке которой находится мозговые оболочки и мозговая ткань.
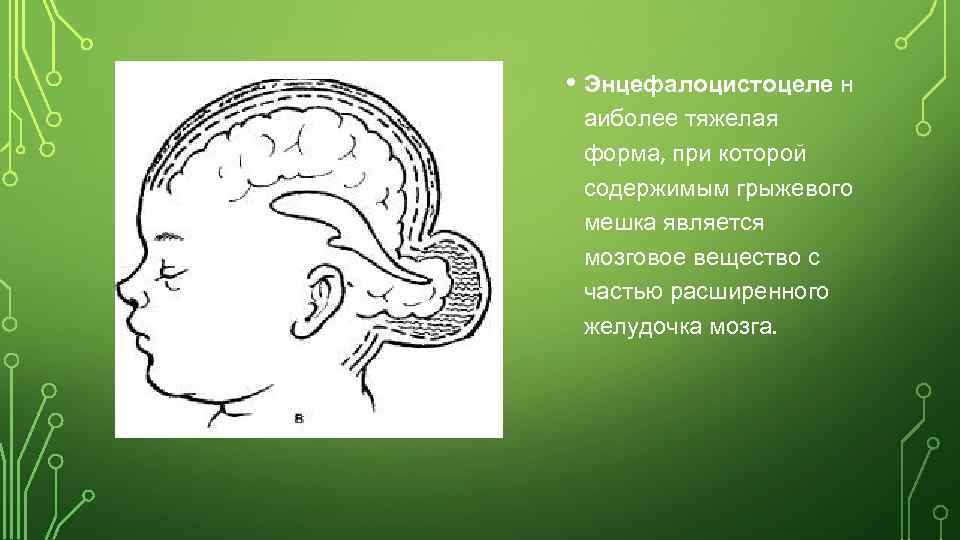
• Энцефалоцистоцеле н аиболее тяжелая форма, при которой содержимым грыжевого мешка является мозговое вещество с частью расширенного желудочка мозга.
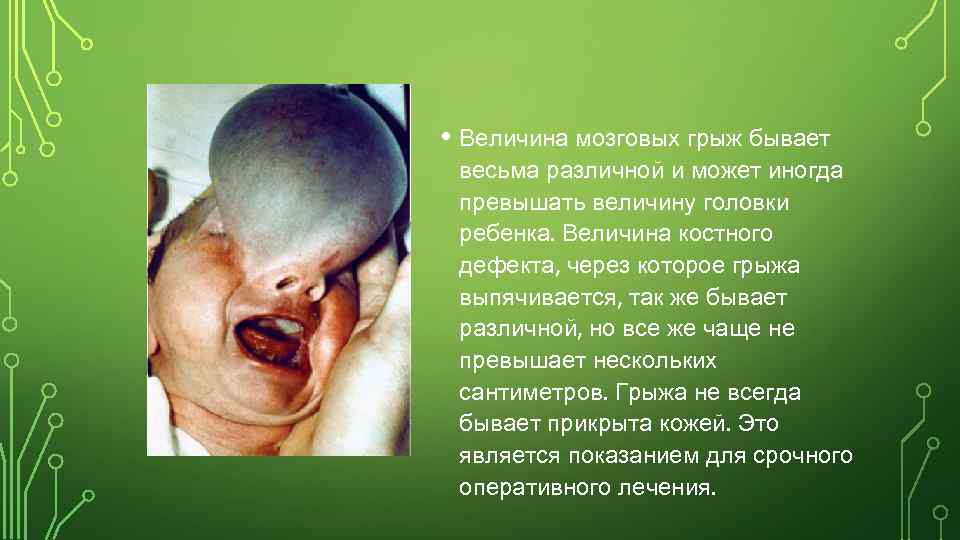
• Величина мозговых грыж бывает весьма различной и может иногда превышать величину головки ребенка. Величина костного дефекта, через которое грыжа выпячивается, так же бывает различной, но все же чаще не превышает нескольких сантиметров. Грыжа не всегда бывает прикрыта кожей. Это является показанием для срочного оперативного лечения.

КЛИНИЧЕСКАЯ КАРТИНА. • . При осмотре ребенка определяется опухолевидное образование, располагающееся чаще в области переносицы, у внутреннего угла глаза или реже в затылочной области. Кожа над опухолью не изменена, пальпация безболезненна. При передних грыжах обращает на себя внимание истинный гипертелоризм. Консистенция грыжевого выпячивания мягкоэластичная, иногда определяется флюктуация. При беспокойстве ребенка образование становится более напряженным, иногда удается определить флюктуацию, что свидетельствует о сообщении с полостью черепа. Значительно реже определяются края костного дефекта черепа.

• При передних черепно-мозговых грыжах на первый план выступают деформации лицевого скелета, уплощение переносицы, широко расставленные глаза, косоглазие. Задние мозговые грыжи, при которых головной мозг страдает сильнее, часто сопровождаются микроцефалией и умственной отсталостью. • Симптомы нарушения центральной нервной системы могут отсутствовать, но если они нерезко выражены, особенно у новорожденных, их трудно выявить. В более старшем возрасте у детей обнаруживают поражения черепных нервов, асимметрию сухожильных рефлексов, патологические рефлексы; иногда наблюдаются парезы конечностей, эпилептические припадки. • Дети с менингоцеле развиваются сравнительно нормально как физически, так и интеллектуально, в то время как при ис-тинной мозговой грыже появляются выраженные нарушения со стороны центральной нервной системы.

ДИФФЕРЕНЦИАЛЬНАЯ ДИАГНОСТИКА. • Дифференциальный диагноз передних черепно-мозговых грыж проводят главным образом с дермоидными кистами, которые иногда располагаются у внутреннего угла глаза. В отличие от мозговых грыж дермоидные кисты обычно бывают небольшими (редко более 1— 1, 5 см), имеют плотную консистенцию. Причиной диагностической ошибки может явиться узурация (процесс образования щели в костной пластинке) костной пластинки, выявляемая при рентгенографическом исследовании и принимаемая за

• Реже черепно-мозговую грыжу приходится дифференцировать от липомы, гемангиомы и лимфангиомы. При опухолевидных образованиях мягких тканей никогда не определяются костный дефект и пульсация, характерные для черепно-мозговой грыжи.
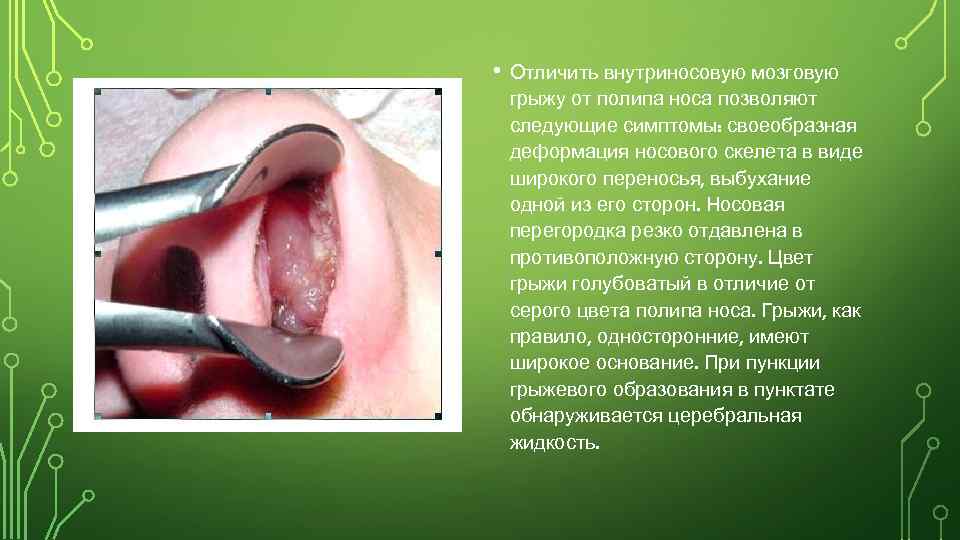
• Отличить внутриносовую мозговую грыжу от полипа носа позволяют следующие симптомы: своеобразная деформация носового скелета в виде широкого переносья, выбухание одной из его сторон. Носовая перегородка резко отдавлена в противоположную сторону. Цвет грыжи голубоватый в отличие от серого цвета полипа носа. Грыжи, как правило, односторонние, имеют широкое основание. При пункции грыжевого образования в пунктате обнаруживается церебральная жидкость.

ДИАГНОСТИКА • Анализ жалоб и анамнеза заболевания (опрос родителей): • как протекала беременность этим ребенком (были ли какие-либо инфекционные заболевания у беременной, особенно в первый триместр, принимала ли она лекарственные препараты, наркотики, алкоголь, курила ли); • были ли в семье случаи подобного порока развития. • Неврологический осмотр: оценка наличия опухолевидного мягкого образования на голове или лице, состояние мышечного тонуса (может быть как повышенным, так и сниженным), движений глазных яблок (может наблюдаться косоглазие, ограничение подвижности глазных яблок). • Осмотр детским отоларингологом: осмотр полости носа, поиск грыжи в носу, оценка наличия истечения ликвора (цереброспинальная жидкость, обеспечивающая питание и обмен веществ головного мозга) из носа. • КТ (компьютерная томография) и МРТ (магнитно-резонансная томография) головы: позволяют послойно изучить строение головного мозга, оценить содержимое грыжевого мешка (выпячивание, стенки которого образованы кожей и оболочками мозга), размеры дефекта костей черепа.
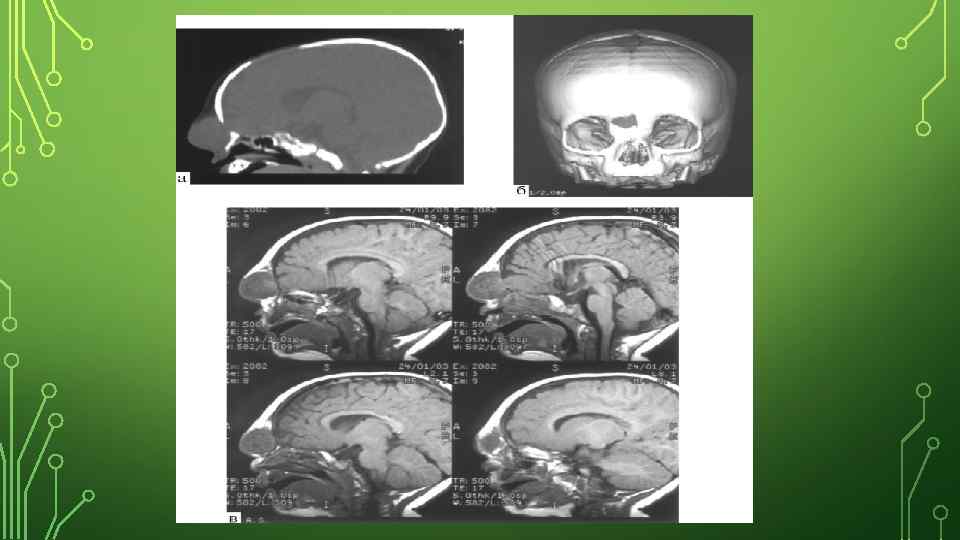
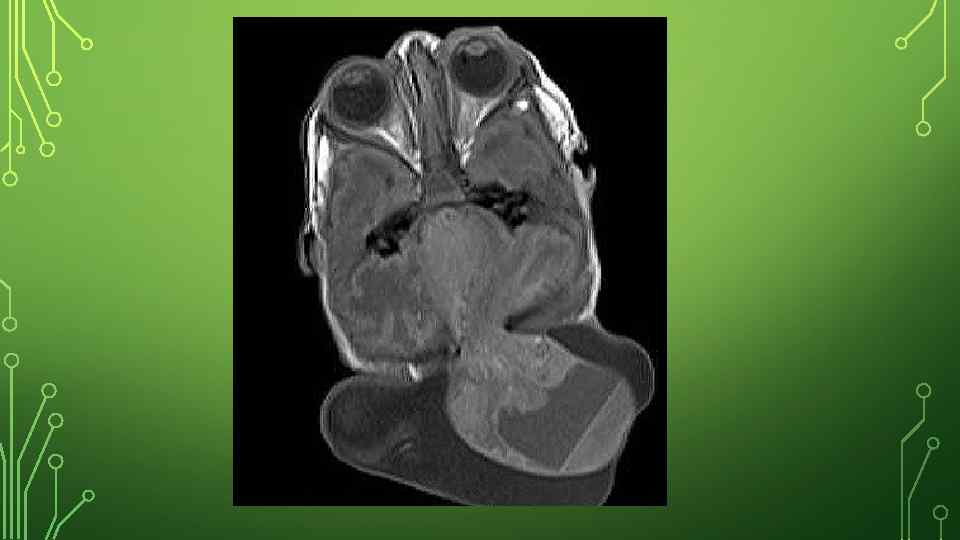

ПОКАЗАНИЯ И ПРОТИВОПОКАЗАНИЯ ДЛЯ ОПЕРАТИВНОГО ЛЕЧЕНИЯ. • Если нет срочных жизненных показаний (как например при быстром росте припухлости и опасности разрыва истонченных тканей оперировать необходимо в первые дни после рождения) , то грыжу у детей выгоднее оперировать в возрасте не ранее 5 -6 (2 -3) лет. . Нередко к хирургическому вмешательству прибегают у взрослых, когда больные решаются на операцию с косметической целью. При сочетании грыжи с водянкой головного мозга вначале излечивают водянку и лишь после этого оперируют грыжу. Поступать наоборот недопустимо, так как после закрытия дефекта и закрытия грыжевого мешка водянка иногда может прогрессировать или появляются резкие головные боли. Плеоцитоз в ликворе и наличие оболочечных симптомов является противопоказанием для любого метода оперативного вмешательства.

СУЩЕСТВУЕТ ДВА СПОСОБА ОПЕРАТИВНОГО ВМЕШАТЕЛЬСТВА ПРИ ПЕРЕДНИХ МОЗГОВЫХ ГРЫЖАХ: • экстракраниальный (внечерепной) — заключается в удалении грыжевого мешка и закрытии дефекта кости без вскрытия полости черепа. Его применяют при отшнуровавшихся грыжах и небольших дефектах кости у детей в возрасте до 1 года.

• В 1881 г. Н. В. Склифосовский впервые предпринял экстракраниальное иссечение мозговой грыжи, за- кончившееся выздоровлением. С этого времени хирургическая мысль пошла по пути радикального оперирования врожденных мозговых грыж.

• В зависимости от величины грыжи и состояния кожных покровов над ней производят линейный, овальный или окаймляющий разрез с удалением излишних участков кожи. После этого отсепаровывают грыжевой мешок, выделяют его вплоть до на- ружного костного отверстия и после прошивания и перевязывания шейки прочной лигатурой отсекают. Небольшой костный дефект закрывают путем послойного ушивания над ним мягких тканей. При диаметре наружного отверстия грыжевого канала более 1 см его закрывают либо костным лоскутом, выкраиваемым из наружной пластинки костей черепа, либо путем введения в костный грыжевой канал соответствую- щей величины штифта из органического стекла, после чего послойно зашивают мягкие ткани.

• Однако частые неудачи при этой операции привели к тому, что в последние десятилетия внечерепной способ стал применяться лишь при небольших грыжах с маленьким костным дефектом при условии полного отшнурования грыжевого мешка от ликворных пространств го- ловного мозга. В случаях сообщения грыжевого мешка с ликворными пространствами при экстракраниальном подходе создается опасность инфицирования полости черепа с развитием ликворных свищей и менингита.

• Интракраниальный способ — закрытие внутреннего отверстия костного дефекта с подходом к нему из полости черепа — применяют у детей старше 1 года. Операцию производят в два этапа: первый этап — интракраниальная пластика дефекта костей черепа, второй — удаление грыжевого мешка и пластика носа (выполняют через 3— 6 месяцев). Метод впервые предложен П. А. Герценом (1926).

• Кожный разрез в виде дуги проводят по границе волосистой части лба и обоих висков. Большой кожно-апоневротический лоскут отворачивают кпереди в сторону носа. Надкостницу рассекают по краю костного разреза , затем по стреловидному шву и параллельно верхнему краю орбит с обеих сторон.

• Фрезевые отверстия накладывают по линии разреза надкостницы с таким расчетом, чтобы после пропила кости образовалось два костных лоскута, каждый из которых мог бы на ножке из височной мышцы мог быть отвернут в сторону ( в виде двух створок). Передний пропил должен быть расположен как можно ближе к краю орбиты, что бы можно было легче подойти к шейке грыжевого мешка. Срединный пропил кости лучше проводить, чуть отступя от срединной линии, чтобы не повредить сагитальный синус. Повреждений лобных пазух остерегаться не следует, так как при передних грыжах они рудиментарны, либо вовсе отсутствуют.

• После обнажения твердой мозговой оболочки, последнюю широким шпателем или распатором постепенно отделяют от кости, оттесняя обе лобных доли кзади. Шаг за шагом таким способом подходят к шейке грыжевого мешка и н


