Грыжа мочевого пузыря на узи
Статья в разработке.
Грыжа — слабость или дефект фиброзно-мышечной стенки, сопровождается протрузией органа или части органа через дефект.
Грыжа (лат. hernia) — выхождение органов из полости, занимаемой ими в норме, через нормально существующее или патологически сформированное отверстие с сохранением целости оболочек, их покрывающих
Компоненты грыжи:
1. Грыжевой мешок
2. Грыжевое содержимое
3. Грыжевые ворота (шейка грыжи)
Локализация грыж ПБС
Паховая область (паховые и бедренные грыжи)
Пупочная область (пупочные и околопупочные грыжи)
На границе перехода передней поверхности живота в боковую (грыжи спигелиевой или полулунной линии)
Грыжи белой линии живота
В области после операционных рубцов на ПБС (вентральные послеоперационные)
Вправимая грыжа — размеры грыжи уменьшаются при снижении внутрибрюшного давления или надавливании на грыжу снаружи; фиксированная — невправимая; ущемленная — нарушение кровоснабжения содержимого грыжи.
Паховый канал имеет четыре стенки: нижняя — пупартова связка, верхняя — нижний край внутренней косой и поперечной мышц, передняя — апоневроз наружной косой мышцы, задняя — поперечная фасция.
В задней и передней стенках расположено глубокое и поверхностное паховое кольцо; глубокое кнаружи и чуть выше от поверхностного. Здесь проходит семенной канатик у мужчин и круглая связка матки у женщин.
Нажимайте на картинки, чтобы увеличить.
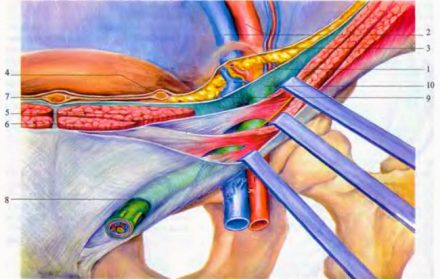
Строение пахового канала: 1 — семенной канатик; 2 — наружная подвздошная артерия и вена; 3 — нижняя надчревная артерия и вена; 4 — медиальная пупочная складка; 5 — прямая мышца живота; 6 — пирамидальная мышца; 7 — срединная пупочная складка; 8 — поверхностное паховое кольцо; 9 — поперечная фасция; 10 — глубокое паховое кольцо.

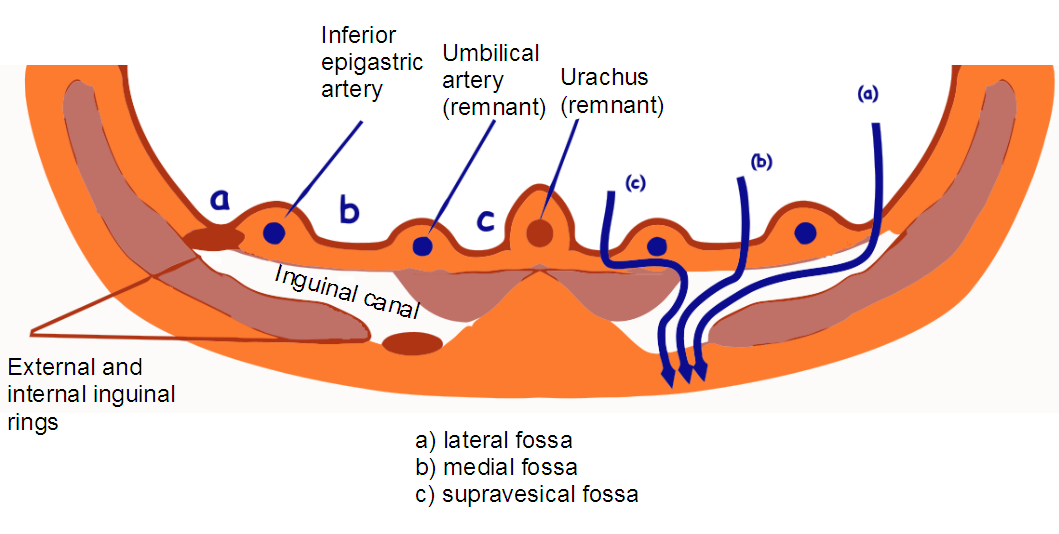
Брюшина образует пупочные складки: срединная над заросшим мочевым протоком (урахус) зародыша, медиальная над заросшей пупочной артерией зародыша, латеральная над нижней надчревной артерией.
Паховая ямка кнаружи от латеральной пупочной складки соответствует глубокому паховому кольцу; паховая ямка между латеральной и медиальной складками напротив поверхностного пахового кольца.
Через паховые ямки могут выпячиваться в паховый канал и выходить наружу паховые грыжи: через наружную — боковая косая грыжа, через внутреннюю — прямая грыжа, через .
Задняя поверхность нижнего отдела передней брюшной стенки: 1 — латеральная пупочная складка; 2 — наружная паховая ямка; 3 — медиальная пупочная складка; 4 — внутренняя паховая ямка; 5 — срединная пупочная складка; 6 — надпузырная ямка; 7 — нижняя надчревная артерия и вена; 8 — семенной канатик; 9 — мочевой пузырь.
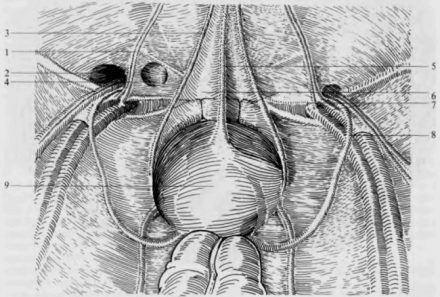
Кнаружи от нижней надчревной артерии через глубокое паховое кольцо выходит косая паховая грыжа (а); кнутри от нижней надчревной артерии — прямая паховая грыжа (b); рядом с наружным краем прямой мышцы живота — спигелиева грыжа (с).
УЗИ паховой области
Паховую области исследуют линейным датчиком 10-18 МГц, у пациентов крупного телосложения может потребоваться датчик 7 МГц.
Исследование проводят в положении пациента лежа на спине; для выявления переходных паховых грыж в положении стоя и при натуживании (проба Вальсальвы).
По ходу общей бедренной артерии поднимаются до устья нижней надчревной артерии, что позади прямой мышце живота; развернуть датчик косопоперечно медиальным концом вниз — продольный срез пахового канала в проксимальном отделе на уровне бедренных и надчревных сосудов; перемещая датчик, сканируем медиальные отделы.
Для исследования поперечного среза пахового канала находят нижние надчревные сосуды, разворачивают датчик, чтобы видеть их продольное сечение, смещаются медиально.
У здоровых мужчин в глубоком кольце пахового канала можно увидеть семенной канатик — неоднородная гиперэхогенная структура с гипоэхогенными канальцами и кровотоком. Семенной канатик следует отличать от паховой связки, которая имеет более компактный фибриллярный вид, натянута от подвздошной кости до лобка.
При пробе Вальсальвы в норме подвздошные сосуды и сосуды внутри канала расширяются, паховый канал сужается в передне-заднем направлении, но структуры внутри остаются неизменными.
На УЗИ грыжу можно диагностировать только в момент, когда грыжевой мешок заполнен, то есть в нем уже находится выпавший туда орган. Иначе УЗИ не покажет ничего.
Содержимое всех грыж выглядит одинаково — гиперэхогенный контур брюшины, гипоэхогенное содержимое кишки (жидкость и газ), иногда пролабирует предбрюшинная клетчатка — более гиперэхогенная и однородная.
Нужно помнить о более редкой патологии, которая встречается в этой области: лимфоузлы, липома, гематома, неопущенное яичко.
Задача. Косая паховая грыжа образованая предбрюшинной липомой.
Задача. Неопущенное яичко в паховом канале.
УЗИ позволяет диагностировать грыжу и точно определить содержимое грыжевого мешка.
Исследование проводится как в покое, так и при выполнении функциональных проб: грыжа увеличивается в размерах при кашле, при пробе Вальсальвы, в положении стоя.
ЦДК помогает идентифицировать нижнюю надчревную артерию и установить ее взаимоотношения с шейкой грыжевого мешка.
Принципы УЗИ грыж ПБС (передняя брюшная стенка)
Принципы УЗИ грыж ПБС
Датчик:
Линейный 10 МГц
Положение пациента
Лежа на спине
Стоя
УЗ сканирование:
В покое
На высоте пробы Вальсальвы
Кашлевая проба
Анатомия паховой зоны
Важно!!! На УЗИ нижняя надчревная артерия является главным анатомическим ориентиром, позволяющим различать паховые грыжи. Кнаружи от нижней надчревной артерии выходит косая паховая грыжа, а кнутри — прямая. В местах приникновения ветвей нижней надчревной артерией в прямую мышцу возникают спигелиевы грыжи. Бедренные грыжи расположены ниже паховой связки, чаще кнутри от бедренной вены.
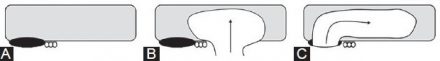
| Фото. А — Нормальный паховый канал. Б — Кнутри от надчревных сосудов прямая грыжа (стрелка) выходит в паховый канал. В — Кнаружи от надчревных сосудов через глубокое паховое кольцо (стрелка) косая грыжа входит в паховый канал. |
 |
Косая паховая грыжа на УЗИ
Чтобы увидеть косую паховую грыжу датчик располагают параллельно паховой связке там, где нижняя надчревная артерия отходит от наружной подвздошной артерии (положение 2). Кнаружи от нижней надчревной артерии из глубокого пахового кольца выходит косая паховая грыжа, продвигается в передне-медиальном направлении и через поверхностное паховое кольцо может попасть в мошонку.
Косая паховая грыжа чаще встречается в детском и среднем возрасте, обычно односторонняя, опускается в мошонку; задняя стенка пахового канала хорошо выражена, направление кашлевого толчка ощущается сбоку со стороны глубокого отверстия пахового канала; грыжевой мешок проходит в элементах семенного канатика, поэтому при объективном исследовании ощущается утолщение семенного канатика на стороне поражения.
Мелкие косые паховые грыжи могут не дифференцироваться от элементов семенного канатика при статичном исследовании. При пробе Вальсальвы отмечается смещение грыжи по паховому каналу и прекращение движения при давлении датчиком.
Прямая паховая грыжа на УЗИ
Чтобы увидеть прямую паховую грыжу, датчик располагают параллельно паховому каналу (позиция 3). В треугольнике Гессельбаха кнутри от нижней надчревной артерии выходит прямая паховая грыжа.
Прямая паховая грыжа чаще бывает у пожилых, округлой формы у медиальной части паховой связки, обычно двусторонняя, редко опускается в мошонку, грыжевой мешок располагается кнутри от семенного канатика; задняя стенка пахового канала всегда ослаблена; кашлевой толчок ощущается прямо против наружного отверстия пахового канала
Спигелиева грыжа на УЗИ
Рядом с наружным краем влагалища прямой мышцы проходит полулунная линия (linea semilunaris), соединяющая пупок с передней верхней остью подвздошной кости, в апоневрозе поперечной мышцы живота имеются щели от 3 до 16 мм, через которые проходят ветви нижних надчревных сосудов, они-то и являются местом выхода грыж спигелиевой линии.
Чтобы увидеть спигелиеву грыжу, датчик располагают поперечно у наружного края прямой мышцы живота на уровне пупка (позиция 1) и перемещают в направлении передней верхней ости подвздошной кости.
Бедренная грыжа на УЗИ
Чтобы увидеть бедренную грыжу, датчик располагают ниже паховой связки (позиция 4). Кнутри от бедренной вены выходит бедренная грыжа. Обратите внимание, при пробе Вальсальвы бедренная вена расширяется.
Важно!!! За паховую грыжу иногда принимают увеличенный лимфатический узел Пирогова-Розенмюллера, который находится под паховой связкой. Он представляется однородной структурой средней эхогенности с ровными четкими контурами.
| Фото. В покое (А) кнутри от бедренной вены (FV) грыжи не видно, а после пробы Вальсальвы (Б) появляется бедренная грыжа (стрелки). | ||
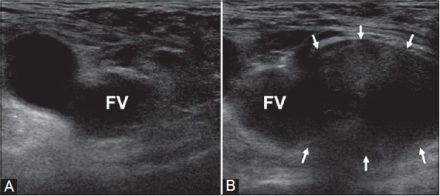 | ||
Паховые грыжи у детей на УЗИ
Происхождение пахового канала стоит в связи с так называемым опусканием яичка, descensus testis, и образованием в эмбриональной жизни processus vaginalis брюшины (подробнее смотри здесь). Паховые грыжи, которые так часты в детском возрасте, особенно у мальчиков, преимущественно с правой стороны, почти все без исключения являются врожденными непрямыми грыжами. Грыжевой мешок образуется за счет вагинального отростка брюшины, который ко времени рождения примерно в 90% случаев еще не закрылся. Аналогом вагинального отростка брюшины у девочек является дивертикул Нукке. Дивертикул Нукке к моменту рождения обычно полностью облитерируется, поэтому грыжи у девочек встречаются намного реже.
Содержание пахового мешка образовано большей частью выпавшим сальником или кишечником (петли тонких кишок, слепая кишка с червеобразным отростком). У девочек в грыжевой мешок иногда попадает яичник; это не обязательно сопровождается явлениями ущемления, даже если вправление через паховый канал не удается. Содержимое грыжевого мешка в большинстве случаев легко поддается вправлению. При дряблости брюшных покровов оно происходит самопроизвольно.
Ущемления бывают почти только в грудном возрасте и до второго года жизни. При этом большей частью образуется лишь венозный стаз ущемленных органов. Гангрена кишечной стенки наступает исключительно редко.
У грудного ребенка ущемление грыжи проявляется сначала беспокойством, на первый взгляд немотивированным криком, иногда бледностью, потливостью и рвотой. Грыжевая опухоль становится упругой и чувствительной к давлению и не вправляется обратно, как обычно. Реже дело доходит до появления симптомов непроходимости кишечника со вздутием живота, каловой рвотой и воспалительными изменениями грыжевой опухоли. Диагноз обычно легко поставить, тем не менее ущемленную грыжу можно принять за гнойный лимфаденит или за водянку семенного канатика.
Если вагинальный отросток не имеет наклонности к облитерации, основным способом лечения паховых грыж является операция. [Руководство по детским болезням Фанкони Г., Вальгрен А., 1960]
| Фото. А — Нормальное яичко. Б — Несообщающаяся напряженная водянка яичка. С — Сообщающаяся ненапряженная водянка яичка. D — Киста семенного канатика. Е — Незаращение лишь проксимального отдела вагинального отростка приводит к образованию канатиковой грыжи. F — При полном незаращении вагинального отростка органы брюшной полости могут смещаться в мошонку, и возникает яичковая грыжа. | ||
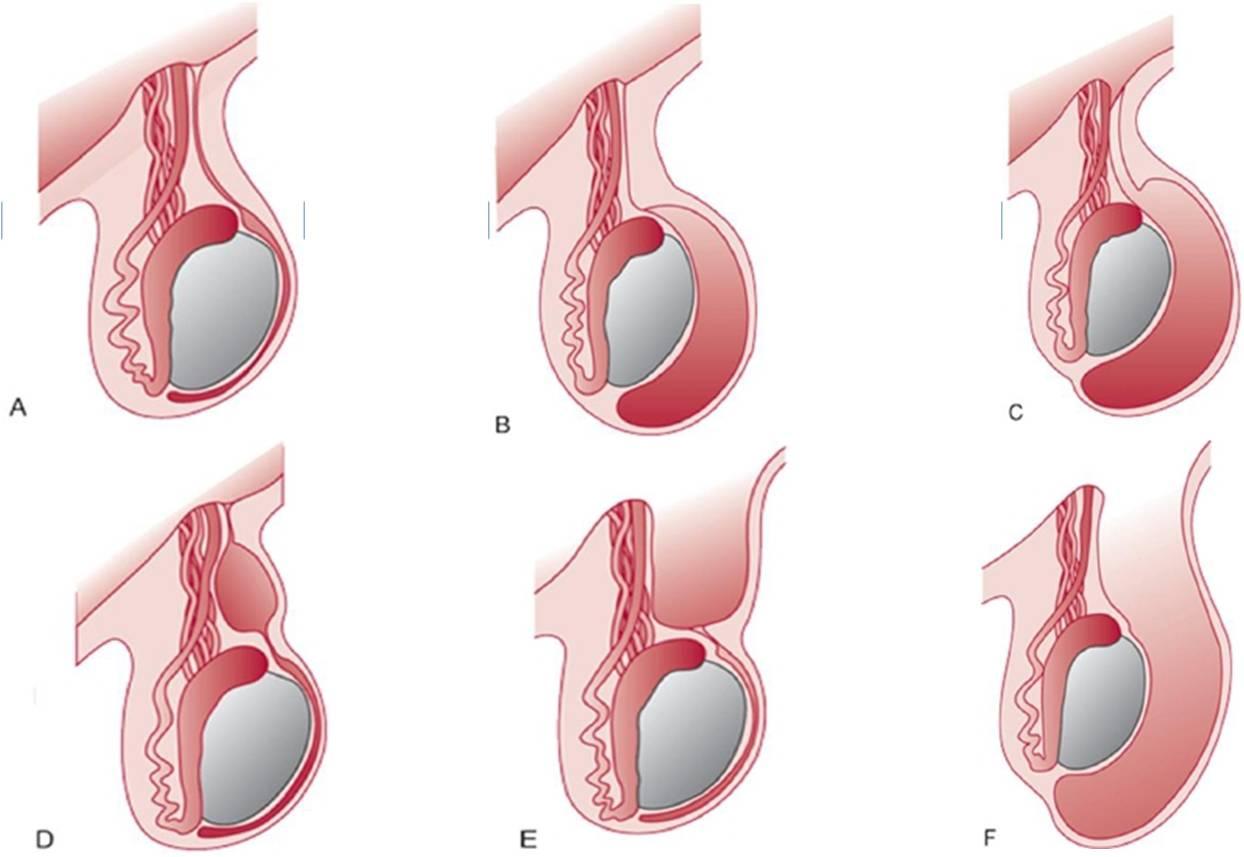 | ||
Особое значение УЗИ при скрытых формах заболевания, когда в полости вагинального отростка брюшины отсутствует грыжевое содержимое. В паховом канале в таких случаях находят эхонегативную полоску, которая увеличивается при активном напряжении мышц брюшного пресса, беспокойстве, плаче ребенка. Этот пустой грыжевой мешок сообщается со свободной брюшной полостью через брюшинную воронку и слепо заканчивается в мошонке или на протяжении пахового канала.
Ущемление семенного канатика на УЗИ
Как осложнение паховой грыжи может случиться ущемление семенного канатика. Сдавливание сосудистой ножки в апоневротическом кольце грыжевых ворот приводит к ишемии и инфаркту. Заболевание возникает остро, сопровождается выраженным болевым синдромом. Яичко увеличивается в размерах, становится красным, отечным, плотным на ощупь. На УЗИ утолщена и отёчна белочная оболочка, яичко гипоэхогенное, неоднородное. При ЦДК в ущемленных органах кровоток резко снижен, а при некрозе возникают бессосудистые зоны.
Берегите себя, Ваш Диагностер!
Источник
А.Г. Иванов, Ю.В. Хоронько
ФГБОУ ВО «Ростовский государственный медицинский университет» МЗ РФ; Ростов-на-Дону, Россия
Введение
Скользящая паховая грыжа является сложной проблемой, находящейся на стыке современной хирургии и урологии. Риски, связанные со сложностью диагностики, особенностями оперативного вмешательства, вероятностью травмы мочевого пузыря, мочеточников обуславливают интерес к данной проблеме. Цель исследования: описать клинический случай большой скользящей грыжи, этапы диагностики, оперативного лечения и послеоперационные результаты.
Клинический случай
Пациент К., 66 лет. Обратился с жалобами на наличие выпячивания в левой паховой области, боли в проекции данного выпячивания при физических нагрузках, увеличение мошонки слева, затруднения при мочеиспусканиях, отсутствие чувства полного опорожнения мочевого пузыря после мочеиспусканий.
Анамнез заболевания: считает себя больным в течение 3 лет, когда после физической нагрузки появилась боль и грыжевое выпячивание в левой паховой области. За медицинской помощью не обращался. В последние несколько недель грыжевое выпячивание увеличилось в размерах, появилась боль в проекции выпячивания, отметил увеличение мошонки слева.
Из анамнеза жизни: в 1970 году аутовенозная пластика левой бедренной артерии вследствие травматического повреждения, в 2008 году – операция по поводу гидрогеле слева, в 2017 году – натяжная герниопластика задней стенки пахового канала слева, рецидив в течение полугода.
Status urogenitalis. Почки не пальпируются. Мочеиспускание затруднено, прерывистое, после мочеиспускания чувство полного опорожнения мочевого пузыря отсутствует.
Per rectum: простата значительно увеличена, симметрично уплотнена. Контуры её чёткие, ровные, поверхность гладкая, междолевая борозда не определяется, верхний полюс не достижим. Подвижность сохранена. Болезненность при пальпации умеренная.
Status localis: в левой паховой области определяется грыжевое выпячивание размерами 4х5х5 см. В положении лежа выпячивание вправляется в брюшную полость, при пальпации мягко-эластической консистенции, умеренно болезненное. Грыжевые ворота до 2 см в диаметре. Элементы семенного канатика расположены медиально. Кожа над выпячиванием не изменена.
Результаты исследований
УЗИ органов мошонки. Наружное кольцо пахового канала слева при натуживании расширяется до 20 мм. Лоцирован грыжевой мешок 4х5х5 см с неоднородным содержимым. Размеры яичек обычные, контуры их чёткие, ровные. Придатки умерено диффузно неоднородные с двух сторон. Эхографические признаки кист головки правого придатка, умеренного гидроцеле справа, выраженного гидроцеле слева.
УЗИ мочевого пузыря и простаты. Объём мочевого пузыря – 350 мл. Объём простаты – 170 мл. Объём остаточной мочи – более 200 мл.
Урофлуометрия: максимальная скорость потока мочи (Q max) – 12-13 мл/сек.
Оценка качества жизни по I-PSS –21 балл.
PSA – 3,5 нг/мл.
Триплексное сканирование артерий и вен нижних конечностей. Атеросклеротические изменения стенок артерий. Артерии на бедре и голени с обеих сторон проходимы, УЗ признаков гемодинамически значимых стенозов артерий нижних конечностей не выявлено.
При спиральной компьютерной томографии (СКТ) таза визуализирован резко деформированный мочевой пузырь, часть его пролоббирует в грыжевой мешок пахово-мошоночной грыжи слева. Оба мочеточника впадают в типичном месте. Нижняя треть левого мочеточника извита, лежит вне грыжевого мешка (рис. 1).
Рисунок 1. СКТ таза: А – сагиттальный срез; В – компьютерная реконструкция таза. Мочевой пузырь резко деформирован, часть его пролоббирует в грыжевой мешок пахово-мошоночной грыжи слева
Выполнена уретроцистоскопия. Значительно увеличенная простата обусловила затруднения при поиске устья грыжевого компонента мочевого пузыря, которое с трудом визуализировано при фиброцистоскопии (рис. 2).
Рисунок 2. Фиброуретроцистоскопия. Устье грыжевого компонента
Диагноз: Основной: Большая левосторонняя косая пахово-мошоночная грыжа с вовлечением мочевого пузыря в грыжевой мешок.
Сопутствующий: Доброкачественная гиперплазия простаты. Хроническая неполная задержка мочи. Хронический левосторонний эпидидимит. 2-х стороннее гидроцеле.
Операция: Герниотомия слева, герниопластика задней стенки пахового канала сетчатым имплантом.
После иссечения рубцовых тканей визуализированы грыжевые ворота неправильной формы и шейка грыжевого мешка. От окружающих тканей мобилизован тесно спаянный с ними грыжевой мешок, опускающийся в мошонку. Содержимое грыжевого мешка – стенка мочевого пузыря, предбрюшинная жировая клетчатка. В процессе мобилизации стенки мочевого пузыря полного её расправления не достигнуто ввиду наличия выраженных фиброзных и спаечных изменений.
Пластика задней стенки пахового канала произведена с применением сетчатого импланта размерами 10х15см.
Наблюдение 3 месяца. В послеоперационном периоде проводилась стандартная терапия, включающая тамсулозин по 0,4 мг 1 раз в сутки утром.
Пациент отметил значимое уменьшение степени выраженности дизурических расстройств. Оценка качества жизни по I-PSS: 18 баллов. При урофлуометрии Q max – 17,5 мл/сек.
Вместе с тем, обратил внимание на появление и постепенное увеличения овоидного безболезненного образования в левой половине мошонки, прилежащего к яичку.
Выполнено УЗИ нижних мочевых путей и органов мошонки. Объём мочевого пузыря – 360 мл.
Рисунок 3. Урофлуометрия. Значимых обструктивных признаков не отмечено
Объёмпростаты – 170 мл. Объёмостаточноймочи – 140 мл. Отмечено расправление мочевого пузыря (рис. 4-5). Признаки жидкостных образований в области проекции левого придатка. Размеры яичек обычные, контуры чёткие ровные (рис. 6-7).
Рисунок 4. УЗИ мочевого пузыря (через 3 месяца после операции.) Мочевой пузырь несколько деформирован, признаков сохраняющегося изолированного грыжевого компонента не отмечается
Рисунок 5. УЗИ простаты. Объём простаты увеличен до 170 мл
Рисунок 6. УЗИ органов мошонки. Левое яичко без признаков значимой патологии
Рисунок 7. УЗИ органов мошонки. Жидкостное образование в проекции левого придатка яичка
МРТ таза. Визуализированы органы таза, мошонки, паховые области.
Оба яичка расположены в мошонке, правильной формы, нормальных размеров. Структура однородная. Справа придаток яичка, семенной канатик не изменены. Умеренно увеличено количество жидкости между оболочками яичка.
Слева придаток яичка удлинен и деформирован, фиброзно изменен. Сформировано полостное образование размерами 65х49х46 мм с фиброзной капсулой, широким основанием вдоль придатка, от верхнего полюса которого начинается семявыносящий проток. Имеются множественные перегородки, создающие анатомически правильный рисунок, содержимое достаточно однородное, жидкостное, с высоким содержанием белка в жидкости. В проекции головки придатка выявлено полостное образование размерами 17х18х19 мм с перегородками, содержащее простую жидкость.
По ходу семенного канатика и пахового канала в целом выражены фиброзные, спаечные изменения, распространяющиеся на клетчатку паховой области, в меньшей степени – на клетчатку таза. По ходу фиброзных тяжей в паху расположены множественные лимфатические узлы с максимальной осью 15-16 мм.
Предстательная железа увеличена, преимущественно за счет центральной доли, размеры 71 мм (вертикальны) х 77 мм (латеральный) х 63 м (переднезадний). Дифференцировка долей нарушена. Структура паренхимы неоднородная за счет однотипных округлых включений различного диаметра с достаточно четким границами. Капсула железы нормально выражена.
Смененные пузырьки не изменены.
Мочевой пузырь расположен типично, не туго наполнен, стенки с четким контурами, сигнал однородный. Нижние трети обоих мочеточников не расширены.
Прямая кишка без особенностей.
В тазу и в нижних отделах забрюшинного пространства лимфатические узлы не увеличена. Видимые кости без продуктивных и деструктивных изменений.
Заключение: MPT-признаки кисты придатка яичка слева, выраженных фиброзных изменений в паховом канале слева (рис. 8).
Рисунок 8. МРТ таза. Киста придатка левого яичка. Грыжевой компонент не дифференцируется
Выполнена скрототомия. Визуализировано левое яичко, которое несколько уменьшено в размере тургор его несколько снижен, собственная оболочка умеренно гиперемирована, «пёстрая». В области головки придатка – тонкостенное жидкостное образование диаметром до 2 см.
Вплотную к яичку прилежит округлое плотноэластическое образование диаметром до 3 см. Образование отделено от левого яичка. Отмечена интимная связь образования с элементами семенного канатика. При пункции образования эвакуировано до 50 мл геморрагической жидкости. Внешние стенки образования белесоватого цвета, плотные, толщиной до 1 мм, Образование отсечено от семенного канатика острым путём.
Произведено вскрытие кисты придатка левого яичка. Содержимое – прозрачная жидкость жёлтого цвета. Выполнено иссечение оболочек кисты.
Гистоисследование: Кистозная лимфангиома с хроническим воспалением, геморрагиями, гемосидерозом и склерозом стенки.
Послеоперационный период протекал стандартно.
Результаты лечения. Ликвидирована большая скользящая пахово-мошоночная грыжа с вовлечением мочевого пузыря в грыжевой мешок. Сохраняется аденома простаты значительных размеров. В послеоперационном периоде отмечено уменьшение степени выраженности дизурических расстройств. Перемещённый из мошонки мочевой пузырь полностью расправлен. Однако, неясной остается функциональная возможность той зоны мочевого пузыря, которая находилась в грыжевом мешке. Следовательно, в генезе дизурических расстройств имеет значение не только обструктивный фактор, обусловленный значительным увеличением простаты. Нельзя исключить роль «грыжевой» части мочевого пузыря в генезе дизурических расстройств. В связи с сохраняющимися дизурическими расстройствами планируется дообследование.
Обсуждение
Своевременное распознавание скользящей паховой грыжи при вовлечении мочевого пузыря в медиальную стенку грыжевого мешка у ряда пациентов может быть затруднительным [1, 2]. Длительное существование пахово-мошоночной грыжи приводит к развитию выраженного рубцово-спаечного процесса и зачастую сопровождается формированием грыжевого мешка большой длиныпо оси. В более редких случаях вовлечение стенки мочевого пузыря осложняется формированием мешковидного резервуара значительных размеров [3, 4]. Выполнение хирургического пособия в подобной ситуации требует принятия двух ключевых решений. Первое касается проведения наиболее эффективного и безопасного хирургического пособия в отношении сформированного дивертикула. Второе – заключается в выборе надёжного варианта герниопластики. Отсутствие однозначного решения в вопросе выбора оптимальной хирургической тактики требует углубленного изучения.
Литература
- Волков С.В., Еремеев А.Г., Карташов И.Н., Воронов С.П., Голубев А.А., Башар Якуб. Редкое наблюдение рецидивной скользящей паховой грыжи, содержащей мочеточник, с развитием гидронефроза. Верхневолжский медицинский журнал. 2015;14(2): 48-52. eLIBRARY ID: 35379345
- Samra NS, Ballard DH, Doumite DF, Griff en FD. Repair of Large Sliding Inguinal Hernias. Am Surg. 2015; 81(12):1204- 1208. PMID: 26736154
- Komorowski AL, Moran-Rodrigues J, Kazi R, Wysocki WM. Sliding inguinal hernias. Int J Surg. 2012; 10(4):206-208. DOI:10.1016/j.ijsu.2012.03.002
- Wang P, Huang Y, Ye J, Gao G, Zhang F, Wu H. Large sliding inguinal-scrotal hernia of the urinary bladder: A case report and literature review. Medicine (BalƟ more). 2018; 97(13):e9998. DOI:10.1097/MD.0000000000009998
Статья опубликована в журнале «Вестник урологии» № 1 2019, стр. 53-58
Источник


