Грыжа на правой ягодице
Ïèøåò Vengant, íà Õàáðå.
Âñåì ïðèâåò.
×óòü áîëåå ãîäà íàçàä ìíå ïðèøëîñü ñòîëêíóòüñÿ ñ òàêîé íåïðèÿòíîé øòóêîé, êàê ïîäîçðåíèå íà çàðàæåíèå áåøåíñòâîì. Ïðî÷èòàííàÿ â÷åðà ñòàòüÿ î ïðèâèâêàõ äëÿ ïóòåøåñòâåííèêîâ íàïîìíèëà ìíå î òîì ñëó÷àå â îñîáåííîñòè îòñóòñòâèåì â íåé óïîìèíàíèé áåøåíñòâà, õîòÿ ýòî êðàéíå øèðîêî ðàñïðîñòðàíåííûé (îñîáåííî â Ðîññèè, Àçèè, Àôðèêå è Àìåðèêå) è î÷åíü êîâàðíûé âèðóñ. Ê ñîæàëåíèþ, ñâÿçàííûì ñ íèì ðèñêàì äàëåêî íå âñåãäà ïðèäàåòñÿ äîëæíîå çíà÷åíèå.
Èòàê, ÷òî æå òàêîå áåøåíñòâî? Ýòî íåèçëå÷èìîå âèðóñíîå çàáîëåâàíèå, êîòîðîå ïåðåäàåòñÿ ÷åðåç ñëþíó èëè êðîâü çàðàæåííûõ æèâîòíûõ è ëþäåé.  ïîäàâëÿþùåì áîëüøèíñòâå ñëó÷àåâ ê çàðàæåíèþ ïðèâîäèò óêóñ æèâîòíîãî, ÿâëÿþùåãîñÿ ðàçíîñ÷èêîì âèðóñà.
×òî ñðåäíåñòàòèñòè÷åñêèé æèòåëü Ðîññèè ìîæåò íàâñêèäêó ñêàçàòü î áåøåíñòâå? Íó, åñòü òàêàÿ áîëåçíü.  ñâÿçè ñ íåé ÷àùå âñåãî âñïîìèíàþò áåøåíûõ ñîáàê. Ñòàðøåå ïîêîëåíèå ñêîðåå âñåãî åùå îáÿçàòåëüíî äîáàâèò, ÷òî â ñëó÷àå óêóñà òàêîé ñîáàêè ïðèäåòñÿ äåëàòü 40 óêîëîâ â æèâîò è íà íåñêîëüêî ìåñÿöåâ çàáûòü îá àëêîãîëå. Âîò, ïîæàëóé, è âñ¸.
Äàâàéòå ðàçáåðåìñÿ, ïî÷åìó òàêîå îòíîøåíèå ê ýòîìó çàáîëåâàíèþ êðàéíå îïàñíî.
Óäèâèòåëüíî, íî äàëåêî íå âñå çíàþò, ÷òî áåøåíñòâî áîëåçíü íà 100% ñìåðòåëüíàÿ. Åñëè âèðóñ òåì èëè èíûì ïóòåì ïîïàë â âàø îðãàíèçì, âêëþ÷àåòñÿ «îáðàòíûé îòñ÷åò»: ïîñòåïåííî ðàçìíîæàÿñü è ðàñïðîñòðàíÿÿñü, âèðóñ äâèæåòñÿ ïî íåðâíûì âîëîêíàì ê ñïèííîìó è ãîëîâíîìó ìîçãó. Äëèòüñÿ åãî «ïóòåøåñòâèå» ìîæåò îò íåñêîëüêèõ äíåé èëè íåäåëü äî íåñêîëüêèõ ìåñÿöåâ ÷åì áëèæå ìåñòî óêóñà ê ãîëîâå, òåì ìåíüøå âðåìåíè âàì îòïóùåíî. Âñå ýòî âðåìÿ âû áóäåòå ÷óâñòâîâàòü ñåáÿ ñîâåðøåííî íîðìàëüíî, íî åñëè ïîçâîëèòü âèðóñó äîáðàòüñÿ äî ñâîåé öåëè âû îáðå÷åíû. Êîãäà ýòî ïðîèçîéäåò, âû åùå íå áóäåòå îùóùàòü ñèìïòîìîâ áîëåçíè, íî óæå ñòàíåòå åå ðàçíîñ÷èêîì: âèðóñ ïîÿâèòñÿ â âûäåëåíèÿõ îðãàíèçìà. Ïîñëå ýòîãî áåøåíñòâî ñòàíîâèòñÿ âîçìîæíî îáíàðóæèòü ïóòåì àíàëèçîâ, íî ëå÷èòü åãî íà òàêîé ñòàäèè óæå ïîçäíî. Ïî ìåðå ðàçìíîæåíèÿ âèðóñà â ãîëîâíîì ìîçãå, íà÷èíàþò ïðîÿâëÿòüñÿ âíà÷àëå áåçîáèäíûå ïåðâûå ñèìïòîìû, â òå÷åíèå íåñêîëüêèõ äíåé ïåðåðàñòàþùèå â ñòðåìèòåëüíî ïðîãðåññèðóþùåå âîñïàëåíèå ìîçãà è ïàðàëè÷. Èñõîä âñåãäà îäèí ñìåðòü.
Ëå÷åíèå áåøåíñòâà ýòî â áóêâàëüíîì ñìûñëå ãîíêà ñî ñìåðòüþ. Áîëåçíü íå ðàçîâüåòñÿ òîëüêî â òîì ñëó÷àå, åñëè äî ïðîíèêíîâåíèÿ âèðóñà â ìîçã óñïåòü ïðèìåíèòü àíòèðàáè÷åñêóþ âàêöèíó è äàòü åé âðåìÿ ïîäåéñòâîâàòü. Ýòà âàêöèíà ïðåäñòàâëÿåò ñîáîé èíàêòèâèðîâàííûé (ìåðòâûé) âèðóñ áåøåíñòâà, êîòîðûé ââîäÿò â îðãàíèçì, ÷òîáû «îáó÷èòü» èììóíèòåò áîðüáå ñ àêòèâíûì âèðóñîì. Ê ñîæàëåíèþ, òàêîå «îáó÷åíèå» òðåáóåò âðåìåíè íà âûðàáîòêó àíòèòåë, à âèðóñ òåì âðåìåíåì ïðîäîëæàåò ïðîáèðàòüñÿ ê âàøåìó ìîçãó. Ñ÷èòàåòñÿ, ÷òî âàêöèíó åùå íå ïîçäíî ïðèìåíèòü â ñðîê äî 14 äíåé ïîñëå óêóñà íî ëó÷øå ñäåëàòü ýòî êàê ìîæíî ðàíüøå, æåëàòåëüíî â ïåðâûå æå ñóòêè. Åñëè âû ñâîåâðåìåííî îáðàòèëèñü çà ïîìîùüþ è âàì ââåëè âàêöèíó, îðãàíèçì ñôîðìèðóåò èììóííûé îòâåò è óíè÷òîæèò âèðóñ «íà ìàðøå». Åñëè æå âû ïðîìåøêàëè è âèðóñ óñïåë äî ôîðìèðîâàíèÿ èììóííîãî îòâåòà ïðîíèêíóòü â ìîçã ìîæåòå ïðèñìàòðèâàòü ñåáå ìåñòî íà êëàäáèùå. Äàëüíåéøåå ðàçâèòèå áîëåçíè óæå áóäåò íå îñòàíîâèòü.
Êàê âèäèòå, áîëåçíü ýòà êðàéíå ñåðüåçíà è òåì áîëåå ñòðàííî âûãëÿäÿò áûòóþùèå â Ðîññèè ìèôû íà ýòó òåìó.
Ìèô íîìåð 1: áåøåíñòâî ïåðåíîñÿò òîëüêî ñîáàêè. Èíîãäà â êà÷åñòâå âîçìîæíûõ ðàçíîñ÷èêîâ åùå íàçûâàþò êîøåê è (ðåæå) ëèñ.
Ïå÷àëüíàÿ ðåàëüíîñòü òàêîâà, ÷òî ðàçíîñ÷èêàìè áåøåíñòâà, êðîìå íàçâàííûõ, ìîãóò áûòü ìíîãèå äðóãèå æèâîòíûå (òî÷íåå, ìëåêîïèòàþùèå è íåêîòîðûå ïòèöû) åíîòû, ðîãàòûé ñêîò, êðûñû, ëåòó÷èå ìûøè, ïåòóõè, îáåçüÿíû, øàêàëû, è äàæå áåëêè èëè åæè.
Ìèô íîìåð 2: áåøåíîå æèâîòíîå ëåãêî îòëè÷èòü ïî íåàäåêâàòíîìó ïîâåäåíèþ (æèâîòíîå ñòðàííî äâèãàåòñÿ, ó íåãî òå÷åò ñëþíà, îíî áðîñàåòñÿ íà ëþäåé).
Ê ñîæàëåíèþ, ýòî äàëåêî íå âñåãäà ñïðàâåäëèâî. Èíêóáàöèîííûé ïåðèîä áåøåíñòâà äîñòàòî÷íî ïðîäîëæèòåëåí, à ñëþíà íîñèòåëÿ èíôåêöèè ñòàíîâèòñÿ çàðàçíîé çà 3-5 äíåé äî ïðîÿâëåíèÿ ïåðâûõ ñèìïòîìîâ. Êðîìå òîãî, áåøåíñòâî ìîæåò ïðîòåêàòü â «òèõîé» ôîðìå, à æèâîòíîå ïðè ýòîì ÷àñòî òåðÿåò ñòðàõ è âûõîäèò ê ëþäÿì, âíåøíå íå ïðîÿâëÿÿ íèêàêèõ óãðîæàþùèõ ñèìïòîìîâ. Ïîýòîìó ïðè óêóñå ëþáîãî äèêîãî èëè ïðîñòî íåèçâåñòíîãî æèâîòíîãî (äàæå åñëè îíî âûãëÿäåëî çäîðîâûì) åäèíñòâåííî ïðàâèëüíîå äåéñòâèå êàê ìîæíî ñêîðåå, æåëàòåëüíî â ïåðâûå æå ñóòêè, îáðàòèòüñÿ ê âðà÷ó äëÿ ââåäåíèÿ àíòèðàáè÷åñêîé âàêöèíû.
Ìèô íîìåð 3: åñëè ðàíêà îò óêóñà íåáîëüøàÿ, äîñòàòî÷íî åå ïðîñòî ïðîìûòü ñ ìûëîì è äåçèíôèöèðîâàòü.
Ïîæàëóé, ñàìîå îïàñíîå çàáëóæäåíèå. Âèðóñ áåøåíñòâà, äåéñòâèòåëüíî, íå ïåðåíîñèò êîíòàêòà ñ ùåëî÷íûìè ðàñòâîðàìè íî ÷òîáû ïðîíèêíóòü â òêàíè îðãàíèçìà, åìó õâàòèò ëþáîãî ïîâðåæäåíèÿ êîæíîãî ïîêðîâà. Íå ñóùåñòâóåò ñïîñîáà óçíàòü, óñïåë ëè îí ýòî ñäåëàòü äî ïðîìûâêè ðàíû.
Ìèô íîìåð 4: âðà÷ îáÿçàòåëüíî íàçíà÷èò âàì 40 áîëåçíåííûõ óêîëîâ â æèâîò, è õîäèòü íà ýòè óêîëû ïðèäåòñÿ êàæäûé äåíü.
Ýòî äåéñòâèòåëüíî áûëî òàê, íî â ïðîøëîì âåêå. Ïðèìåíÿåìûå â íàñòîÿùåå âðåìÿ àíòèðàáè÷åñêèå âàêöèíû òðåáóþò îò 4 äî 6 óêîëîâ â ïëå÷î ñ èíòåðâàëîì â íåñêîëüêî äíåé, ïëþñ îïöèîíàëüíî åùå îäèí óêîë â ìåñòî óêóñà.
Êðîìå òîãî, âðà÷ (èíôåêöèîíèñò èëè ðàáèîëîã) ìîæåò ïðèíÿòü ðåøåíèå î íåöåëåñîîáðàçíîñòè âàêöèíàöèè, èñõîäÿ èç îáñòîÿòåëüñòâ óêóñà è ìåñòíîé ýïèäåìèîëîãè÷åñêîé îáñòàíîâêè (îöåíèâàåòñÿ, ÷òî ýòî áûëî çà æèâîòíîå, äîìàøíåå îíî èëè äèêîå, ãäå è êàê âñå ïðîèçîøëî, áûëè ëè â äàííîé ìåñòíîñòè çàôèêñèðîâàíû ñëó÷àè áåøåíñòâà è òàê äàëåå).
Ìèô íîìåð 5: ïðèâèâêà îò áåøåíñòâà èìååò ìíîæåñòâî ïîáî÷íûõ ýôôåêòîâ è îò íåå ìîæíî äàæå óìåðåòü.
Ïîáî÷íûå ýôôåêòû ó äàííîãî òèïà âàêöèí äåéñòâèòåëüíî åñòü ýòî îñíîâíàÿ ïðè÷èíà, ïî êîòîðîé îò áåøåíñòâà â áîëüøèíñòâå ñëó÷àåâ ïðèâèâàþòñÿ íå ïðîôèëàêòè÷åñêè, à òîëüêî ïðè íàëè÷èè ðèñêà çàðàæåíèÿ. Ýòè «ïîáî÷êè» äîâîëüíî íåïðèÿòíû, íî ÷àùå âñåãî íå î÷åíü ïðîäîëæèòåëüíû, è ïåðåòåðïåòü èõ íå òàêàÿ óæ áîëüøàÿ öåíà çà òî, ÷òîáû îñòàòüñÿ â æèâûõ. Óìåðåòü îò ñàìèõ ïðèâèâîê íåëüçÿ, íî âîò åñëè ïîñëå óêóñà ïîäîçðèòåëüíîãî æèâîòíîãî èõ íå ñäåëàòü èëè ïðîïóñêàòü ïîâòîðíóþ âàêöèíàöèþ òî î÷åíü äàæå ìîæíî óìåðåòü îò áåøåíñòâà.
Ìèô íîìåð 6: åñëè ïîéìàòü èëè óáèòü óêóñèâøåå âàñ æèâîòíîå, òî ïðèâèâêè äåëàòü íå íàäî, ïîòîìó ÷òî âðà÷è ñìîãóò ñäåëàòü àíàëèç è âûÿñíèòü, áûëî ëè îíî áîëüíî áåøåíñòâîì.
Ýòî ñïðàâåäëèâî òîëüêî íàïîëîâèíó. Åñëè æèâîòíîå ïîéìàíî è ó íåãî íå íàáëþäàåòñÿ ïðèçíàêîâ áåøåíñòâà åãî ìîãóò ïîìåñòèòü íà êàðàíòèí, íî îò âàêöèíàöèè âàñ ýòî íå èçáàâèò. Ðåøåíèå ïðåêðàòèòü åå âðà÷è ìîãóò ïðèíÿòü, òîëüêî åñëè æèâîòíîå â òå÷åíèå 10 äíåé íå çàáîëååò è íå óìðåò íî òóò âàñ ìîæåò ïîäñòåðåãàòü òàêîå çàïàäëî, êàê àòèïè÷íîå áåøåíñòâî. Ýòî êîãäà áîëüíîå æèâîòíîå æèâåò çíà÷èòåëüíî äîëüøå òåõ ñàìûõ 10 äíåé è âñå ýòî âðåìÿ ÿâëÿåòñÿ ðàçíîñ÷èêîì âèðóñà, íå ïðîÿâëÿÿ âíåøíèõ ñèìïòîìîâ áîëåçíè. Êîììåíòàðèè èçëèøíè.
Âïðî÷åì, ñëåäóåò çàìåòèòü, ÷òî âñòðå÷àåòñÿ àòèïè÷íîå áåøåíñòâî ïî ñòàòèñòèêå êðàéíå ðåäêî íî âñå æå ëó÷øå äîâåñòè íà÷àòûé êóðñ âàêöèíàöèè äî êîíöà, ÷åì ïîïàñòü â òó ñàìóþ ñòàòèñòèêó è äîêàçûâàòü ïîñëå íà òîì ñâåòå, ÷òî ïðîèçîøëî òðàãè÷åñêîå ñîâïàäåíèå.
 ñëó÷àå æå, êîãäà æèâîòíîå óáèòî íà ìåñòå èëè ïîéìàíî è óñûïëåíî òàêîé àíàëèç âîçìîæåí ÷åðåç èññëåäîâàíèå ñðåçîâ ãîëîâíîãî ìîçãà, íî êàê äîëãî åãî áóäóò äåëàòü (è áóäóò ëè) î÷åíü ñèëüíî çàâèñèò îò òîãî, ãäå âñå ïðîèçîøëî è êóäà âû îáðàòèëèñü çà ïîìîùüþ.  áîëüøèíñòâå ñëó÷àåâ áåçîïàñíåå íåìåäëåííî íà÷àòü êóðñ âàêöèíàöèè è ïðåêðàòèòü åãî, åñëè áåøåíñòâî íå ïîäòâåðäèòñÿ ëàáîðàòîðíûì èññëåäîâàíèåì.
Åñëè æå óêóñèâøåå âàñ æèâîòíîå ñáåæàëî ýòî ÿâëÿåòñÿ îäíîçíà÷íûì ïîêàçàíèåì ê âàêöèíàöèè, è îöåíèâàòü ñòåïåíü ðèñêà çäåñü äîëæåí òîëüêî âðà÷. Êîíå÷íî, ïðîõîæäåíèå êóðñà ïðèâèâîê âïîëíå ìîæåò îêàçàòüñÿ ïåðåñòðàõîâêîé âàì âåäü íåîòêóäà óçíàòü íàâåðíÿêà, áûëî ëè æèâîòíîå çàðàæåíî áåøåíñòâîì. Íî âîò åñëè âàêöèíàöèþ íå ñäåëàòü, à æèâîòíîå òàêè áûëî íîñèòåëåì âèðóñà òî âàì ãàðàíòèðîâàíà ìó÷èòåëüíàÿ ñìåðòü ÷åðåç íåñêîëüêî íåäåëü èëè ìåñÿöåâ.
Ìèô íîìåð 7: åñëè âàñ óêóñèëî æèâîòíîå, ó êîòîðîãî åñòü ïðèâèâêà îò áåøåíñòâà, âàêöèíàöèÿ íå òðåáóåòñÿ.
Ýòî ñïðàâåäëèâî, íî íå âñåãäà. Ïðèâèâêà äîëæíà áûòü, âî-ïåðâûõ, äîêóìåíòàëüíî ïîäòâåðæäåíà (çàôèêñèðîâàíà â ñåðòèôèêàòå ïðèâèâîê), à âî-âòîðûõ íå äîëæíà áûòü ïðîñðî÷åííîé èëè ïîñòàâëåííîé ìåíåå ÷åì çà ìåñÿö äî èíöèäåíòà. Êðîìå òîãî, äàæå åñëè ïî äîêóìåíòàì âñå õîðîøî, íî æèâîòíîå âåäåò ñåáÿ íåàäåêâàòíî ñëåäóåò îáðàòèòüñÿ ê âðà÷ó è ñëåäîâàòü åãî ðåêîìåíäàöèÿì.
Ìèô íîìåð 8: áåøåíñòâîì ìîæíî çàðàçèòüñÿ, åñëè ïîòðîãàòü áîëüíîå æèâîòíîå, ëèáî åñëè îíî âàñ ïîöàðàïàëî èëè îáëèçàëî.
Ýòî íå ñîâñåì òàê. Âèðóñ áåøåíñòâà íå ñïîñîáåí ñóùåñòâîâàòü âî âíåøíåé ñðåäå, ïîýòîìó íà êîæå/øåðñòè æèâîòíîãî èëè íà êîãòÿõ (íàïðèìåð, êîøà÷üèõ) åãî áûòü íå ìîæåò. Âîò â ñëþíå îí îòëè÷íî ñåáÿ ÷óâñòâóåò íî ÷åðåç íåïîâðåæäåííóþ êîæó ïðîíèêàòü íå ñïîñîáåí.  ïîñëåäíåì ñëó÷àå, îäíàêî, ñëåäóåò íåçàìåäëèòåëüíî ïðîìûòü ñ ìûëîì è äåçèíôèöèðîâàòü îáñëþíÿâëåííûé ó÷àñòîê êîæè, ïîñëå ÷åãî âñå-òàêè îáðàòèòüñÿ ê âðà÷ó è ïðåäîñòàâèòü åìó ðåøàòü î íåîáõîäèìîñòè äàëüíåéøèõ äåéñòâèé.
Ìèô íîìåð 9: âî âðåìÿ è ïîñëå âàêöèíàöèè îò áåøåíñòâà íåëüçÿ óïîòðåáëÿòü àëêîãîëü, èíà÷å îí íåéòðàëèçóåò äåéñòâèå âàêöèíû.
Äëÿ çàÿâëåíèé î áëîêèðîâàíèè àëêîãîëåì âûðàáîòêè àíòèòåë ïðè àíòèðàáè÷åñêîé âàêöèíàöèè íåò íàó÷íûõ îñíîâàíèé. Òàêàÿ ñòðàøèëêà ðàñïðîñòðàíåíà èñêëþ÷èòåëüíî â ñòðàíàõ áûâøåãî ÑÑÑÐ. ×òî õàðàêòåðíî, çà ïðåäåëàìè áûâøåãî ñîöëàãåðÿ âðà÷è î òàêèõ çàïðåòàõ íå ñëûøàëè, è â èíñòðóêöèÿõ ê àíòèðàáè÷åñêèì âàêöèíàì îòñóòñòâóþò êàêèå áû òî íè áûëî ïðîòèâîïîêàçàíèÿ, ñâÿçàííûå ñ àëêîãîëåì.
Êîðíÿìè ýòà ñòðàøèëêà óõîäèò â ïðîøëûé âåê, êîãäà èñïîëüçîâàëèñü âàêöèíû ïðåäûäóùåãî ïîêîëåíèÿ, êîòîðûå äåéñòâèòåëüíî êîëîëè â æèâîò 30-40 äíåé ïîäðÿä. Ïðîïóñê î÷åðåäíîãî óêîëà êàê â òå âðåìåíà, òàê è ñåé÷àñ ÷ðåâàò ñâåäåíèåì íà íåò ýôôåêòà îò âàêöèíàöèè, à ïüÿíñòâî îäíà èç ðàñïðîñòðàíåííûõ ïðè÷èí íåÿâêè ê âðà÷ó.
Ìèô íîìåð 10: Áåøåíñòâî èçëå÷èìî. Àìåðèêàíöû âûëå÷èëè çàáîëåâøóþ äåâî÷êó ïî Ìèëóîêñêîìó ïðîòîêîëó óæå ïîñëå ïðîÿâëåíèÿ ñèìïòîìîâ áîëåçíè.
Ýòî î÷åíü ñïîðíî. Äåéñòâèòåëüíî, òàêîé êðàéíå ñëîæíûé è äîðîãîñòîÿùèé (îêîëî $800000) ñïîñîá ëå÷åíèÿ áåøåíñòâà íà ñòàäèè ïðîÿâëåíèÿ ñèìïòîìîâ ñóùåñòâóåò, íî âî âñåì ìèðå ïîäòâåðæäåíî ñ÷èòàííîå êîëè÷åñòâî ñëó÷àåâ åãî óñïåøíîãî ïðèìåíåíèÿ. Êðîìå òîãî, íàóêà äî ñèõ ïîð íå ìîæåò îáúÿñíèòü, ÷åì èìåííî îíè îòëè÷àþòñÿ îò ãîðàçäî áîëüøåãî êîëè÷åñòâà ñëó÷àåâ, êîãäà ëå÷åíèå ïî ýòîìó ïðîòîêîëó íå ïðèíåñëî ðåçóëüòàòîâ. Ïîýòîìó íàäåÿòüñÿ íà Ìèëóîêñêèé ïðîòîêîë íå ñòîèò âåðîÿòíîñòü óñïåõà òàì êîëåáëåòñÿ íà óðîâíå 5%.
Åäèíñòâåííûì îôèöèàëüíî ïðèçíàííûì è ýôôåêòèâíûì ñïîñîáîì èçáåæàòü áåøåíñòâà â ñëó÷àå ðèñêà çàðàæåíèÿ ïî-ïðåæíåìó îñòàåòñÿ òîëüêî ñâîåâðåìåííàÿ âàêöèíàöèÿ.
 çàêëþ÷åíèå ðàññêàæó ïîó÷èòåëüíóþ èñòîðèþ. ß æèâó â Ãåðìàíèè, è ó íàñ, êàê è âî ìíîãèõ ñîñåäíèõ ñòðàíàõ, «ìåñòíîãî» áåøåíñòâà ó æèâîòíûõ (à ñîîòâåòñòâåííî è ñëó÷àåâ çàðàæåíèÿ ëþäåé) äàâíî óæå íåò áëàãîäàðÿ óñèëèÿì ïðàâèòåëüñòâà è îðãàíèçàöèé çäðàâîîõðàíåíèÿ. Íî âîò «ïðèâîçíîå» èíîãäà ïðîñà÷èâàåòñÿ. Ïîñëåäíèé ñëó÷àé áûë ëåò 8 íàçàä: ìóæ÷èíà ïîñòóïèë â áîëüíèöó ñ æàëîáàìè íà âûñîêóþ òåìïåðàòóðó, ñïàçìû ïðè ãëîòàíèè è ïðîáëåìû ñ êîîðäèíàöèåé äâèæåíèé.  ïðîöåññå ñáîðà àíàìíåçà îí óïîìÿíóë, ÷òî çà 3 ìåñÿöà äî íà÷àëà çàáîëåâàíèÿ âåðíóëñÿ èç ïîåçäêè ïî Àôðèêå. Åìó íåìåäëåííî ñäåëàëè àíàëèç íà áåøåíñòâî è ðåçóëüòàò îêàçàëñÿ ïîëîæèòåëüíûì. Áîëüíîé ïîòîì åùå óñïåë ðàññêàçàòü, ÷òî åãî âî âðåìÿ ïîåçäêè óêóñèëà ñîáàêà, íî îí íå ïðèäàë ýòîìó çíà÷åíèÿ è íèêóäà íå îáðàùàëñÿ. Ýòîò ìóæ÷èíà âñêîðå óìåð â èçîëèðîâàííîé ïàëàòå. À âñå ìåñòíûå ýïèäåìèîëîãè÷åñêèå ñëóæáû âïëîòü äî ìèíçäðàâà ê òîìó âðåìåíè óæå ñòîÿëè íà óøàõ åùå áû, ïåðâûé ñëó÷àé áåøåíñòâà â ñòðàíå çà ÷åðò çíàåò ñêîëüêî ëåò Îíè ïðîäåëàëè òèòàíè÷åñêóþ ðàáîòó, â òå÷åíèå 3 äíåé ðàçûñêàâ è âàêöèíèðîâàâ âñåõ, ñ êåì ïîêîéíûé êîíòàêòèðîâàë ïîñëå âîçâðàùåíèÿ èç òîé çëîñ÷àñòíîé ïîåçäêè.
Íå ïðåíåáðåãàéòå óêóñàìè æèâîòíûõ, äàæå äîìàøíèõ, åñëè îíè íå ïðèâèòû îñîáåííî â ñòðàíàõ, ãäå áåøåíñòâî ðàñïðîñòðàíåíî. Ïðèíÿòü ãðàìîòíîå ðåøåíèå î íåîáõîäèìîñòè âàêöèíàöèè â êàæäîì êîíêðåòíîì ñëó÷àå ìîæåò òîëüêî âðà÷. Ïóñêàÿ ýòî íà ñàìîòåê, âû ïîäâåðãàåòå ðèñêó ñâîþ æèçíü è æèçíè âàøèõ áëèçêèõ.
Источник
Боль в ягодице — достаточно распространенная проблема. Она может быть вызвана множеством причин, однако самой частой из них являются проблемы с позвоночником и костями таза.
Причины болей
Наиболее частой причиной болей в ягодице (в 75 % случаев) являются различные дегенеративные заболевания позвоночника. Они вызывают либо локальную боль в ягодице, либо иррадиацию боли из поврежденного межпозвоночного диска или сустава в область ягодицы. Заболевания позвоночника могут вызывать раздражение нервных волокон, нарушение нормального тонуса мышц (спазм, перерастяжение).
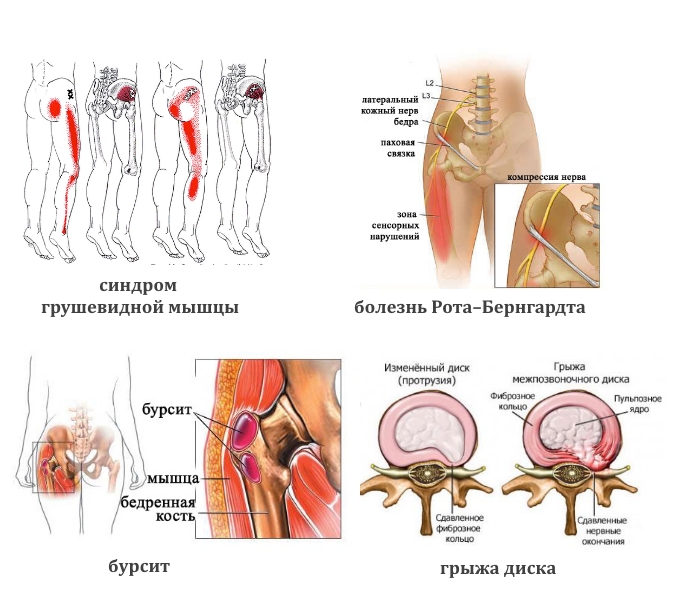
Ярким примером здесь является синдром грушевидной мышцы. Он часто бывает при пояснично-крестцовом радикулите. Суть синдрома заключается в сдавлении седалищного нерва грушевидной мышцей, расположенной в глубине ягодичной области. Сначала боль беспокоит только в пояснице, а затем спускается в область ягодицы, по задней поверхности бедра.
Дисфункция крестцово-подвздошного сочленения (сустава) также может давать боль в крестце и ягодице. К нарушениям в работе сочленения могут приводить различные асимметрии таза. Такие асимметрии грозят тем из нас, у кого есть сколиоз, плоскостопие или, например, проблемы с одним или обоими тазобедренными суставами. Также сустав может пострадать при травме (например, при падении на спину или на бок). Боль беспокоит преимущественно в области крестца, усиливается при вставании и ходьбе после длительного сидения.
Еще две частые причины боли в ягодице — спондилоартроз (артроз межпозвонковых суставов) и спондилез (деформация тел позвонков и появление костных наростов — остеофитов) поясничного отдела позвоночника. Эти заболевания приводят к сдавлению или раздражению нервных окончаний вокруг межпозвонковых суставов, что и дает иррадиацию боли в ягодицу, бедро (обычно под колено). Характерны боли при движении после длительного нахождения в неудобной позе, ограничение подвижности позвоночника. Часто боли отдают в другие области тела.
Читайте также:
Протрузия позвоночника
Грыжа межпозвоночного диска (чаще L5-S1) также может давать боль в ягодичной области. Обычно при такой грыже боль распространяется из поясничной области по всей ноге. Часто имеются выраженное ограничение движений в поясничной области (невозможно согнуться, часто появляется защитный сколиоз), трудно ходить не только из-за боли, но и из-за слабости в ноге и нарушения чувствительности в ней. Обычно грыжа проявляет себя после резкого поднятия тяжести, неудачного падения, неподготовленного движения. Чаще всего боль интенсивная, острая.
Диагностика

В большинстве случаев для установления причины болей достаточно общего и неврологического осмотра. Опытный врач без труда определит симптомы дегенеративного поражения позвоночника и установит причину болей в ягодице. Диагноз подтверждает рентген или магнитно-резонансная томография (при необходимости) соответствующего отдела позвоночника или сустава.
Лечение
В большинстве случаев назначают обезболивающее и противовоспалительное лечение (медикаментозные средства, физиотерапия, мануальная терапия, массаж). Практически при всех заболеваниях позвоночника и суставов после купирования острой боли с успехом применяют специальную гимнастику, направленную на восстановление нормального тонуса мышц, подвижности суставов.
Обычно гимнастика выполняется под руководством инструктора лечебной физкультуры. Иногда врач может рекомендовать выполнять простейшие упражнения дома самостоятельно для ускорения выздоровления.Например, при дисфункции крестцово-подвздошного сочленения можно выполнять глубокие осторожные приседания с раздвинутыми коленями. Это упражнение помогает уменьшить блок в суставе.
При синдроме грушевидной мышцы помогает гимнастика, направленная на растяжение этой мышцы. Лежа на спине, захватываете руками согнутое колено с больной стороны и плавно приводите его к здоровому плечу.
При появлении болей в ягодичной области обратитесь к врачу, не занимайтесь самолечением. Своевременно установленная причина боли и правильное лечение позволят избежать осложнений и хронизации боли в дальнейшем.
Будьте здоровы!
Мария Мещерина
Фото istockphoto.com
Источник
Боль в ягодице, отдающая в ногу, в большинстве случаев поражает 1 сторону (левую или правую), хотя может быть и двусторонней. Она может усиливаться при подъеме по лестнице, резких движениях. Человеку не комфортно сидеть, а при ходьбе он щадит больную ногу и хромает.
Боль может возникнуть спонтанно. В острый период она не стихает даже в положении лежа, сопровождается мышечными спазмами, усиливается при смене позы, кашле. Трудно повернуть туловище, согнуть или разогнуть суставы. Боль — это сигнал о нарушениях, требующих срочной помощи. Существуют разные причины, вызывающие ее, в том числе опасной этиологии. Поэтому важно не откладывать визит к врачу (терапевту или ортопеду) и выяснить, что происходит в вашем организме.
Причины болезненных ощущений
В большинстве случаев боли в ягодицах, отдающие в левую или правую ногу появляются при остеохондрозе и остеоартрозе. Между позвонками L4 и L5 поясничного отдела, позвонками L5–S1 крестца находятся нервные корешки, которые при защемлении или наличии грыжевого выпячивания иннервируют боль или слабость через ягодицу в наружную часть бедра, через икроножную мышцу к передней или задней части ноги, вызывая онемение пальцев или наружной части стопы. Если поднять большой палец ноги, ощущается слабость во всей нижней конечности.
Появление боли могут спровоцировать такие факторы:
- переохлаждение — общее или поясничного отдела;
- инфекции;
- малоподвижный образ жизни;
- нарушение обмена веществ;
- лишний вес;
- травмы мышц и связок, в том числе старые, полученные задолго до появления болей.

После падения на ягодицы мышечные волокна в зоне ушиба постепенно замещаются рубцом соединительной ткани. Со временем он начинает сдавливать седалищный нерв, вызывая болевой синдром. Не связанные с болезнями тянущие боли могут появиться при таких состояниях:
- метеочувствительности;
- переутомлении;
- беременности;
- интенсивном росте в юношеском возрасте.
Заболевания с характерным симптомом
Для детализации болевого синдрома важно прислушиваться к своему организму. При разных болезнях ощущения и симптомы болей можно выразить в таких жалобах пациентов:
- В крестцовой области, переходящая в ноги. При протрузии периодически обостряется и затихает. Она может быть простреливающей, резкой, может вызвать локальный спазм. В ногах и крестцовой зоне появляется покалывание и онемение.
- Тупая боль в пояснице, паховой области и верхней части голени характерна для синдрома грушевидной мышцы. Ее реактивное воспаление вызывают туберкулез, остеомиелит, артрит, артроз тазобедренного сустава.
- Тянущая, иррадиирующая в боковую часть ноги вплоть до стопы (лампасоподобной локализации) может быть при грыже и патологии бедренного сустава.
- Жгучая боль в той же области возникает при болезни Рота–Бернгардта.
- Ноющая или колющая. При злокачественных опухолях тазовых костей, спинного мозга, бурсите сухожилий ягодичных мышц.
- Давящая или тянущая в области поясницы и колена характерна при болезнях вен и артерий, а также повреждении связок и сухожилий.
- Отдающая в переднюю поверхность бедра и вниз может появиться после операции в нижней части живота. Сильная — одновременно с мышечной атрофией, которая наблюдается при сахарном диабете, если развивается асимметричная проксимальная нейропатия.
У детей до 10 лет болевые ощущения могут появиться при туберкулезе кости. Симптомы болей в ягодице справа и слева, распространяющихся на ноги, могут сильно отличаться при таких заболеваниях:
- паховая грыжа;
- патологии органов малого таза у женщин;
- гнойно-воспалительные процессы;
- патологии прямой кишки;
- болезни почек;
- вирус герпеса;
- хронические менингит;
- панкреатит;
- постинъекционный абсцесс.
Острая резкая боль может появиться во время укола в ягодицу. Это значит, что игла задела седалищный нерв. У пациента это может вызвать покалывание в ногах и пояснице, онемение, хромоту: клинические нарушения могут выражаться по-разному и продолжаться долгое время.
Рекомендованные методы лечения
 Терапия зависит от основного заболевания, его тяжести, а также возраста и пола пациента. При ортопедических патологиях в нее входят такие препараты:
Терапия зависит от основного заболевания, его тяжести, а также возраста и пола пациента. При ортопедических патологиях в нее входят такие препараты:
- анальгетики;
- противовоспалительные нестероидные (например, Диклофенак, Ибупрофен);
- миорелаксанты (для устранения мышечного спазма);
- улучшающие кровообращение.

Желательно соблюдать постельный режим. При местных гнойных процессах применяют Ихтиоловую мазь или Вишневского. В комплексное лечение при ортопедических патологиях входят такие методы:
- иглоукалывание;
- мануальная терапия;
- физиопроцедуры.
Врач обязательно назначает лечебную физкультуру, восстанавливающую кровообращение.
Способы обезболивания
Первое, что необходимо сделать — снять боль. Врач назначает уколы и таблетки, а если боль сильная, такая, что анальгетики и спазмолитики не помогают — новокаиновую блокаду. Боль утихнет быстрее, если среднеягодичная мышца расслабится. Для этого можно воспользоваться таким способом:
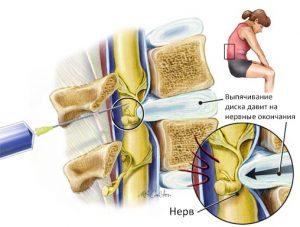
- Лежа на спине, немного приподнимать ноги, согнутые в коленях.
- Разделить ягодицу на 4 квадрата и в середине правого верхнего найти болевую точку. При надавливании на нее ощущается иррадиация в поясницу и ноги. Не переставая нажимать на триггерную точку, надо в положении стоя ногу, согнутую в колене, поставить на невысокий табурет так, чтобы колено находилось на уровне нижней части живота, и поворачивать ее 10–20 раз в сторону. При необходимости можно держаться за опору.
- Подложить под эту точку мяч для большого тенниса, полежать так 10 минут, затем отводить ногу в сторону.
Но эти упражнения снимут боль не при всех заболеваниях, например, при синдроме грушевидной мышцы они бесполезны.
Если дискомфорт вызван воспалением седалищного нерва, можно воспользоваться аптечными согревающими мазями или такими рецептами компрессов народной медицины:

- из листьев белокочанной капусты, прогретых и слегка размягченных кипятком, делают на 2–3 часа;
- из пчелиного воска, разогретого до пластичного состояния, — на ночь.
Домашними средствами лечиться можно только после того, как врач диагностирует болезнь и в комплексе с терапией.
Нельзя назначать себе уколы, массаж, прогревания в ванне или бане. Неправильное лечение, например, люмбагоишиалгии, приведет к тому, что со временем состояние здоровья ухудшится, и болезнь станет хронической. Нельзя пытаться усилить эффект анальгетиков алкоголем.
Профилактические меры
Чтобы болезнь не возвращалась, важно прислушиваться к таким рекомендациям:
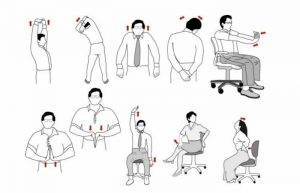
- если вы работаете сидя или стоя, делайте перерывы для разминки поясницы и ног;
- спите на полужесткой поверхности, лучше — на ортопедическом матрасе;
- не поднимайте тяжести;
- держите спину в тепле;
- сидите на стуле с высокой спинкой, подложив под нижнюю часть спины валик;
- для укрепления скелета употребляйте продукты, богатые кальцием, и периодически поддерживайте организм курсами витаминно-минеральных комплексов;
- для восстановления собственной ткани позвоночника введите в рацион мясо с сухожилиями и хрящами или аналогичные аптечные препараты;
- откажитесь от употребления твердых жиров, если среди ваших родных были случаи сосудистых заболеваний;
- следите за своим весом.
Важно не засиживаться, как можно больше двигаться: бегать или быстро ходить, плавать, каждый день делать зарядку. Физические нагрузки должны быть соразмерными состоянию здоровья и возрасту.
Источник

