Грыжа в тазобедренном суставе симптомы
Грыжа тазобедренного сустава: симптомы, лечение – Ревматолг

Рассказать ВКонтакте в Одноклассниках в
Сильные боли, возникающие при ходьбе, усиливающиеся при нагрузках, являются сигналом патологических изменений.
Тазобедренный сустав (ТБС) требует проведения срочной диагностики для выявления у больного таких заболеваний, как артрит, артроз, назначения лечения.
По каким причинам происходят изменения в тканях и костях, как современные методики способствуют оздоровлению – со всем этим предстоит разобраться.
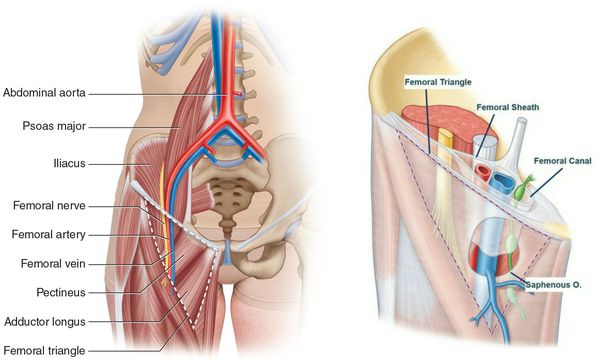
Что такое тазобедренный сустав
Что соединяет нижние конечности и верхнюю часть тела, помогает удерживать вес, обеспечивать осанку? С этими задачами справляется самый крупный, мощный сустав в человеческом организме.
Ему приходится испытывать огромные нагрузки в течение длительного времени.
Тазобедренный сустав – это сочленение костей, которое благодаря работе мышц, сухожилий помогает совершать многообразные виды движений во всех плоскостях. Среди них:
- вращение бедер;
- сгибание и разгибание;
- наклоны корпуса;
- отведение, приведение бедер в стороны, вперед, назад.
Анатомия
Строение ТБС позволяет человеку передвигаться, проводить силовые упражнения, иметь надежную опору. Анатомия тазобедренного сустава гарантирует мобильность, за счет особенностей его структуры:
- тазобедренная кость оканчивается шарообразной головкой;
- ее фиксирует углубление, расположенное в тазу – вертлужная впадина;
- для смягчения движения она выстлана хрящевой тканью, имеет гелеобразную смазку;
- в полости околосуставной сумки находится синовиальная жидкость, уменьшающая трение, питающая хрящ.
Кроме этого, имеются не менее важные элементы:
- прочная суставная капсула, четыре мощные связки – обеспечивают поддержку, предупреждают вывих, состоят из соединительной ткани высокой плотности;
- мышцы, сухожилия, окружающие ТБС благодаря сокращениям организуют все движения;
- связка внутри соединяет край вертлужной впадины и тазобедренную головку имеет глубоко расположенные нервы и сосуды.
Почему болят тазобедренные суставы
Любые изменения в костях и тканях ТБС могут спровоцировать заболевания. Оттого насколько запущен процесс зависят осложнения – от легких ощущений боли, хромоты, до полной неподвижности. Причинами тазобедренных патологий могут стать:
- подъем тяжестей;
- прошлые травмы;
- спортивные нагрузки;
- остеопороз;
- лишний вес;
- нарушение обмена веществ;
- стрессы;
- депрессии;
- недостаток витаминов;
- генетическая предрасположенность;
- период климакса.
Нередко болят суставы по причине заболеваний, к которым относятся:
- воспаления – ревматоидный артрит, бурсит, тендовагинит;
- могут отдавать с сустав боли при энтезопатии, остром кальцинозе мышц ягодицы;
- дегенеративные изменения – остеоартрит, коксартроз;
- врожденные патологии развития у ребенка – дисплазия;
- инфекционные болезни – туберкулез, грибковый артрит, сифилис;
- синдром грушевидной мышцы;
- травмы;
- последствия операций;
- сахарный диабет;
- некроз тазобедренной кости;
- аутоиммунные заболевания;
- опухоли.
Болезни
Какие ткани будут поражаться, возникнет костное разрастание или дистрофические процессы – от этого зависит развитие болезней ТБС. Каждая из них имеет характерные особенности:
- артрит – воспалительный процесс;
- коксартроз – разрушение хрящевой ткани;
- бурсит – воспаление синовиальной сумки;
- асептический некроз – омертвение костной ткани;
- тендинит – воспаление сухожилий;
- остеопороз – уменьшение плотности костей;
- синовит – воспаление синовиальной оболочки;
- болезнь Пертеса – нарушение кровоснабжения, питания хряща.
Артроз
Заболевание, которое еще называют коксартрозом – одна из самых распространенных суставных патологий. Для появления характерны вторичные причины – перенесенные травмы, дисплазия, инфекционные патологии. Артроз развивается постепенно. Начинают поражаться хрящи, они истончаются, теряют способность к амортизации, появляются костные разрастания, кисты. Наблюдаются симптомы болезни:
- сильные боли в бедре, паху, отдающие в ногу;
- скованные движения;
- изменение походки;
- ограниченная подвижность;
- укорочение ноги.
Грыжа
Требует оперативного вмешательства появление около сустава выпячивания, заполненного жидкостью. Причиной возникновения могут стать травмы, монотонные нагрузки, некачественно проведенная операция. Грыжа в начале развития не имеет симптомов, кроме небольшого шарообразного бугорка. Постепенно могут появиться:
- дискомфорт;
- болезненность;
- отечность;
- покраснение;
- воспалительный процесс.
Дисплазия
Встречаются случаи рождения ребенка с недоразвитыми элементами ТБС – связками, костями, хрящами, мышцами. Дисплазия по-другому называется врожденный вывих бедра. Причинами этой патологии могут быть:
- наследственность;
- коррекция беременности медикаментами;
- гинекологические заболевания;
- избыток у матери прогестерона;
- ограниченная подвижность плода;
- токсикоз;
- дефицит витаминов;
- тазовое предлежание плода;
- плохая экология.
Травмы
Частые причины появления болей в ТБС – травмирования. Они могут быть вызваны бытовыми проблемами, занятиями спортом, авариями. Выделяются такие травмы:
- ушиб от падения, удара, сдавливания;
- вывих у новорожденных вследствие недоразвитости тканей;
- разрывы в результате скольжения, падения – в быту, у балерин, футболистов;
- растяжение при занятиях спортом;
- вывих от падения с высоты, удара;
- перелом шейки бедра – сопутствует остеопорозу.
Причина боли
В силу своих особенностей женский организм находится в зоне риска по заболеваниям ТБС. К провоцирующим факторам можно отнести частые стрессы, избыточный вес, прием гормональных контрацептивов. Причинами боли в тазобедренном суставе у женщин становятся:
- гинекологические заболевания;
- возрастные изменения в тканях костей, хрящей ТБС;
- беременность;
- роды;
- гормональный дисбаланс в пожилом возрасте, вызывающий остеопороз;
- бедренная грыжа от давления плода;
- эндометриоз;
- болезни позвоночника;
- варикоз;
- злоупотребление гормонами;
- сексуальная неудовлетворенность.
Диагностические исследования
Необходимо срочно прийти к доктору, если наблюдаются изменения в походке, ограничение подвижности. Поводом для обращения должны стать сильные боли, невозможность длительно стоять на ногах, отек, покраснение поверхности в области ТБС, повышение температуры. Диагностика начинается:
- опросом симптомов;
- пальпацией очага воспаления;
- проведением полного анализа крови.
Следующий этап – диагностические исследования, с помощью которых подтверждается заболевание. Методики включают:
- гониометрию – определение амплитуды движения сустава;
- ультразвуковое исследование – изучает состояние тканей, наличие жидкости, новообразований;
- рентген – видит патологии, деформацию суставов;
- компьютерная томография (КТ) дает ясную оценку положения;
- магнитно-резонансная томография (МРТ) помогает точно диагностировать болезнь.
УЗИ
Первый из выполняемых аппаратных методов выявления патологий ТБС – ультразвуковое исследование. Оно назначается, когда невозможно точно определить причины болезненного синдрома. УЗИ проводят в случае, когда имеются травмы, беспокоит:
- дискомфорт при движении, нагрузках;
- деформация конечностей;
- ограничение подвижности;
- резкая боль;
- отечность;
- хруст.
Во время проведения УЗИ тазобедренных суставов определяется их состояние, дается заключение по признакам:
- накоплению жидкости, крови – выпоту – его размерам;
- внутрисуставным изменениям;
- наличию опухолей, их габаритам, формам;
- патологиям нервной системы;
- состоянию хрящевой ткани;
- присутствию метастазов;
- изменениям мышц;
- кровотоку сосудов;
- утолщению суставной капсулы.
Рентген
Рентгенологическое обследование помогает определить изменения в плотных тканях ТБС и близлежащих костей – бедренной, лобковой, подвздошной. Для точной диагностики делают снимки в нескольких проекциях. Рентген выявляет признаки патологий:
- переломы;
- опухоли костных тканей;
- воспаления – артрит, остеомиелит;
- врожденные патологии – гипоплазию, дисплазию;
- дегенеративные аномалии – остеоартроз, асептический некроз;
- метаболические болезни – подагра, остеопороз.
Рентген сустава проводят в положении лежа, это быстрый процесс с минимальным облучением. При исследовании выявляют:
- наличие обломков при переломе;
- очаги регенерации костей;
- смещение поверхностей при вывихе;
- неправильное развитие ТБС при дисплазии;
- новообразования;
- истончение костной ткани;
- снижение плотности при остеопорозе.
Методы лечения
В зависимости от диагноза, симптомов и развития болезни, выбирается лечение ТБС. Оно включает консервативные методы, операционные, физиотерапию. Рекомендуют использовать:
- медикаментозное лечение для снятия боли, устранения воспаления, улучшения кровотока, состояния хрящей, восстановления тканей;
- оперативное вмешательство при наличии опухоли в верхней трети бедра;
- проведение дренажа в случае гнойного воспаления;
- откачивание жидкости, крови из полости.
На любой стадии заболевания применяются следующие методы лечения:
- хирургическое вмешательство в больную область разнообразными способами;
- при отсутствии результатов консервативной методики – эндопротезирование;
- наложение гипсовой повязки после операций для обеспечения состояния покоя;
- физиолечение – магнитотерапия, электрофорез, УВЧ;
- комплекс лечебной физкультуры;
- процедуры вытягивания;
- использование стволовых клеток;
- грязелечение;
- массаж.
Лечение артроза
Применение лечебных мероприятий решает несколько задач. С каких из них начинать – определяет врач по результатам осмотра пациента, проведения обследований. При лечении артроза:
- Снимают боль противовоспалительными лекарствами – Нурофеном, Мелоксикамом; уменьшающими спазм мазями – Меновазин, Гевкамен.
- Улучшают питание хрящей хондоропротекторы: таблетки – Стуктум, Терафлекс; уколы, порошок – Дона; крем – Хонда.
При лечении артроза тазобедренного сустава с целью активизации кровообращения назначаются средства для расширения сосудов – Циннаризин, Стугерон. Отмечается эффективность физиопроцедур, массажа, вытяжения, мануальной терапии, лечебной физкультуры. Важная роль в лечении отдается внутрисуставным уколам:
- при скоплении жидкости – Гидрокортизон, Метипред;
- хондропротекторы – Алтупроф, Хондролон;
- препараты гиалуроновой кислоты – искусственная смазка – Ферматрон, Гиастат.
Операция на тазобедренном суставе
Хирургическое вмешательство при лечении тазобедренных патологий часто бывает единственным методом лечения. Больному оказывают помощь способами, зависящими от повреждения, поставленного диагноза. Могут применяться операции:
- остеосинтез – лечение переломов фиксацией элементов костей;
- остеотомия – восстановление совпадения головки тазобедренной кости с вертлюжной впадиной;
- репозиция – соединение разрушенных в результате перелома, вывиха фрагментов таза, бедра.
Современный метод проведения хирургического вмешательства – артроскопия – эндоскопическая операция. В этом случае специальные инструменты проникают внутрь ТБС через небольшие проколы, проводят осмотр и лечение. Могут назначаться:
- эндопротезирование – замена ТБС искусственным аналогом, помогающая полностью восстановить функции движения при отсутствии боли;
- артродез – удаление ткани хрящевой прослойки с некрозом для правильного срастания.
Эндопротезирование
Необходимость в такой операции возникает при прогрессировании заболеваний, наличии патологий, которые не исправляются медикаментозными способами. Эндопротезирование проводят:
- при нарушении двигательной активности;
- в случае невыносимых болей при ходьбе;
- невозможности передвижения;
- при наличии опухоли;
- в случае перелома головки и шейки бедренной кости.
Источник: https://center-rassvet.ru/lechenie-i-diagnostika/gryzha-tazobedrennogo-sustava-simptomy-lechenie.html
Грыжа в суставе таза

Проблемы со здоровьем возникают в зрелом возрасте, поскольку органы и системы организма подвергаются изменениям. Грыжа тазобедренного сустава — не исключение.
Связки бедренного канала слабеют и происходит выпирание петель кишечника или сальниковой сумки за пределы брюшных стенок. В норме канал замкнут и ничего не содержит.
Бедренная грыжа — новообразование округлой формы, в котором скапливается жидкость (выпот).
Причины образования
Основной причиной возникновения такой патологии тазобедренного сустава являются факторы, влияющие на ослабление брюшных стенок. Их можно разделить на 3 группы:
- Повышенное внутрибрюшное давление, которое вызывают:
- стремительная потеря веса;
- беременность и затяжные роды;
- чрезмерное физическое напряжение;
- запоры;
- затяжной упорный кашель, например, при коклюше или хроническом бронхите;
- езда, которая сопровождается сильной вибрацией и тряской.
- Наследственная предрасположенность (в группе риска дети первого года жизни).
- Операции на внутренних органах и последующее ослабление всего организма в целом.
Симптомы наличия грыжи в тазобедренном суставе
У женщин возникает острая приступообразная боль в паху.
Симптоматика недуга на первых порах невыразительна и проявляется лишь нерезкой болью при напряжении мышц пресса, тянущими ощущениями в паху, которые появляются при ходьбе, подъеме тяжестей.
Впоследствии в паховых складках прощупываются припухлости, которые можно вправить рукой, при этом появляется звук, похожий на урчание. Лишь в 10% случаев диагностируют двустороннюю грыжу, в 30% – левостороннюю, а вот правостороннюю — в 60%.
Мужские и женские симптомы немного разнятся.
| Половых органов | Боль в яичниках, усиливающаяся при половом контакте | Выпячивание в области пениса |
| Внешних органов | Резкие боли во влагалище | Небольшая припухлость в паху после сильных физических нагрузок |
| Простреливающие болевые ощущения в бедре | ||
| Со стороны выделительной системы | Сильный дискомфорт во время дефекации |
Новообразование нарушает кровоснабжение сустава.
На первых этапах формирования грыжа в тазобедренном суставе никак себя не выдает. Но в случае пристеночного ущемления появляются первые видимые признаки в виде выпячивания в паховой складке.
Полная бедренная грыжа проявит себя большим видимым выпиранием в области паха.
Она давит на сосуды и нервные окончания, вследствие чего нарушается кровоснабжение и иннервация поврежденного органа, отекает нога, появляются колющие боли и онемение конечностей. Ущемленная грыжа становится твердой и невправляемой.
Наблюдаются также резкие боли в животе, нарушаются двигательные функции кишечника — отсюда и задержки стула и образование газов. Если бедренная грыжа длительное время ущемлена, это может стать причиной развития кишечной непроходимости и некроза внутренних органов. На этом этапе частыми симптомами становятся спазматические боли, тошнота и рвота.
Диагностика
Исследование определит наличие уплотнения на ранних стадиях.
Выявить бедренную грыжу на ранних этапах затруднено из-за отсутствия выраженных симптомов. Сферическая припухлость в области бедренно-паховой складки, видимая в положении стоя и, которую можно вправить пациенту в положении лежа — основной показатель присутствия грыжи тазобедренного сустава.
Симптом кашлевого толчка, боли в бедре разной интенсивности, перистальтические шумы, появление тимпанита при простукивании живота подтвердят диагноз. При пальпации грыжевого мешка доктор определяет предварительные размеры и характер содержимого, а также возможность вправить бедренную грыжу.
Чтобы уточнить диагноз, назначают дополнительные исследования:
- ультразвуковое (брюшная полость и органы малого таза);
- электромиографию;
- контрастную ирригоскопию;
- анализы крови и мочи.
Консервативная терапия
Традиционное лечение является лишь вспомогательным средством, которое, безусловно, поможет избежать серьезных осложнений и замедлить развитие недуга:
- Прием обогащенной клетчаткой пищи для предотвращения запоров.
- Использование для мышц живота поддерживающих бандажей.
- Применение средств, снимающих воспаление и восстанавливающих кровообращение в пораженной зоне — «Вольтарен-гель», «Троксевазин», «Нимесулид», «Мовалис».
- Обезболивающие средства — «Кетопрофен», «Анальгин».
Избавиться от грыжи в тазобедренном суставе без операции невозможно.
Оперативное вмешательство
Во время процедуры удаляют грыжевый мешок со всем его содержимым.
Процедура включает вскрытие грыжи и анализ ее содержимого, удаление грыжевого мешка. В результате вмешательства в брюшную полость вправляются внутренние органы.
Затем проводится геринопластика либо классическое ушивание собственными тканями с помощью медицинской нити. Иногда шьют, используя специальный сетчатый имплант, расположенный перед брюшиной.
Хирургические вмешательства проходят под общим или под местным наркозом, все зависит от размера и локализации.
Виды хирургии при грыже ТБС
| Тип операции | Краткое описание процедуры |
| Бедренный способ по Бассини | Операция проводится через отверстие в бедренном канале |
| Вскрывается грыжевой мешок и сшиваются паховая и лонная связки | |
| Паховый способ | Надрез проходит параллельно паховой связке |
| Быстрый и малотравматичный, но имеет частые рецидивы | |
| По Руджи-Парлавеччио | При операции вскрывается передня или задняя стенка пахового канала для проникновения в область предбрюшинного пространства |
| По Локвуду | Ушивание происходит к тазовой надкостнице в области лонной кости |
| По Герцену | Используют при больших размерах грыжи |
| Сшивают связку Купера с паховой связкой, затем крепят их к надкостнице |
Тазобедренные грыжи: профилактика
Поскольку главным виновником появления бедренной грыжи является слабость брюшных стенок, в обязательном порядке необходимо укреплять мышцы живота, делая упражнения на пресс, а также для укрепления мышц тазового дна попеременно расслаблять и напрягать мышцы ануса. При продолжительном удерживании тяжести и в период беременности (на 2—3-м триместре) настоятельно рекомендуют использовать бандаж.
Источник: https://OsteoKeen.ru/vyrost/gryzha-tazobedrennogo-sustava.html
Источник
Дата публикации 30 августа 2018Обновлено 19 июля 2019
Определение болезни. Причины заболевания
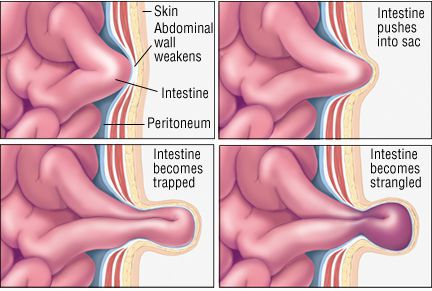
Бедренная грыжа — это припухлость в области бедра, расположенная непосредственно под паховой складкой, которая образуется вследствие выхода некоторых внутренних органов из полости живота на бедро.[1] Анатомически в этой зоне нет канала. Он образуется только при появлении грыжевого выпячивания.[2]
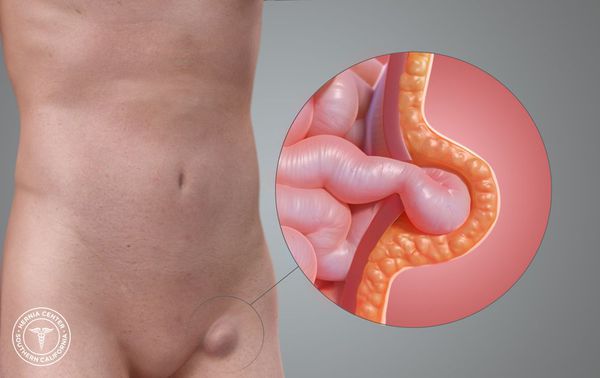
Слабое место — это зона, расположенная под паховой связкой, где из таза на бедро проходят основные сосудистые стволы, а также бедренный нерв (n. femoralis) и подвздошно-поясничная мышца (musculus iliopsoas).[3]
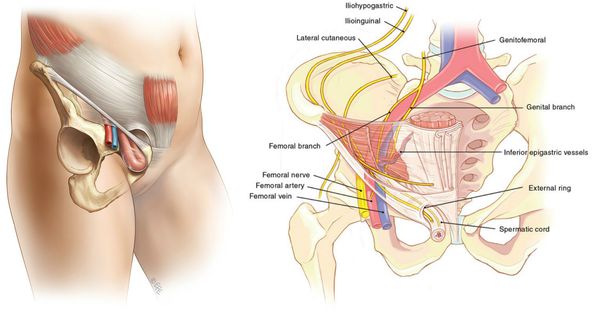
Анатомическая щель между пупартовой (паховой) связкой и костями таза посредством подвздошно-гребешковой связки делится на две области: мышечную и сосудистую лакуны. Так как мышечная лакуна ограничена прочным фасциальным листком, образование выпячиваний в этой анатомической области является большой редкостью.[4]
Большинство грыж на бедре формируется в зоне сосудистой лакуны, когда из живота, параллельно основным сосудистым стволам нижней конечности, выходит прядь сальника, участок кишки (тонкой или толстой). У женщин в грыжу может попадать мочевой пузырь, яичник, маточная труба, у мужчин иногда вовлекаются яички.[5]
К возникновению грыжи предрасполагают факторы, которые приводят к ослаблению мышечно-связочного каркаса передней брюшной стенки:
- проявление соединительнотканной дисплазии по причине врождённого снижения прочности связочного аппарата;
- ослабление брюшной стенки в результате избыточной массы тела, а также вследствие стремительного похудения, многократных беременностей, перенесённых операций, травм брюшной стенки, в том числе и нарушающих её иннервацию;
- атрофические изменения брюшной стенки при длительном снижении двигательной активности и некоторых неврологических заболеваниях;
- ослабление связочного аппарата брюшной стенки по причине профессионального занятия спортом и тяжёлой физической работы.
Непосредственно возникновение выпячивания обычно связано с повышением внутрибрюшного давления на фоне хронических запоров или нарушения мочеиспускания, упорного кашля, систематических или однократных физических усилий, связанных с поднятием тяжестей [6].
Бедренная грыжа по статистике чаще встречается у женщин. Соотношение мужчин и женщин среди лиц с данной патологией — 1:4. Это связано с особенностями строения женского таза, который шире, чем у мужчин, поэтому расположенные под паховой связкой лакуны у них также шире. В то же время женщины имеют значительно более слабые связки в области таза, которые необходимы для успешного родоразрешения.[7]
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением — это опасно для вашего здоровья!
Симптомы бедренной грыжи
Клинические проявления заболевания зависят от:
- стадии развития грыжи;
- её размера;
- характера выпадающих органов;
- вправимости выпячивания;
- наличия осложнений.[8]
В начальной стадии, когда только начинается расширение бедренного кольца и формирование канала, обычно расположенного вдоль сосудистого пучка, основным проявлением заболевания является боль. Она может носить тянущий, непостоянный характер, усиливаться при различных видах физической нагрузки, кашле, напряжении мышц передней брюшной стенки. Возможна иррадиация (распространение) боли на бедро, в промежность, яички, в таз и поясницу. У женщин часто такие боли трактуются как гинекологические и становятся причиной длительного и безуспешного лечения.[9]
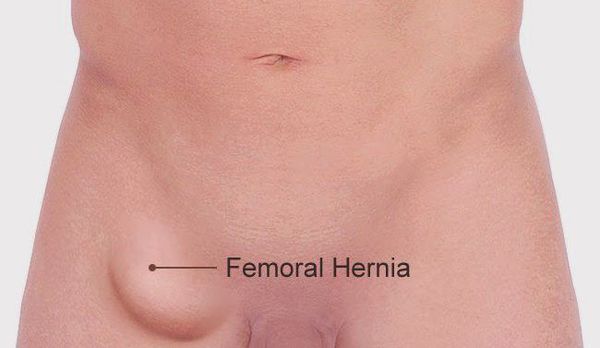
При появлении характерного выпячивания на бедре диагноз не вызывает сомнения. На появление припухлости обычно обращает внимание сам пациент.
На первом этапе припухлость исчезает в горизонтальном положении или может активно вправляться в полость живота при лёгком надавливании. Характерен так называемый симптом «кашлевого толчка», который проявляется в передаче толчкообразных изменений давления на введённый в грыжевые ворота палец при кашле. Симптом свидетельствует о том, что полость грыжевого мешка свободно сообщается с брюшной полостью. Указанный симптом исчезает при ущемлении.
Ущемление — наиболее частое осложнение. Выпячивание резко становится болезненным, напряжённым, перестаёт вправляться в брюшную полость, исчезает симптом кашлевого толчка. Наличие ущемления — это показание к экстренному оперативному вмешательству, так как в случае ущемления резко нарушается кровоснабжение органов, являющихся содержимым мешка, с их последующим некрозом.[10]
Патогенез бедренной грыжи
Как и в случае грыж любой другой локализации, бедренные грыжи возникают в случае несоответствия прочности передней брюшной стенки давлению, оказываемому на неё внутренними органами. Этой теме посвящена работа В. Н. Егиева, где он вводит основные понятия теории «анатомических предпосылок».[11]
К настоящему времени известно, что ведущим фактором грыжеобразования является патология соединительной ткани в виде изменения соотношения количества зрелого (I типа) и незрелого (III типа) коллагена. Как известно, именно зрелый коллаген — основа прочности каркасных соединительнотканных элементов (связок, апоневрозов, сухожилий).
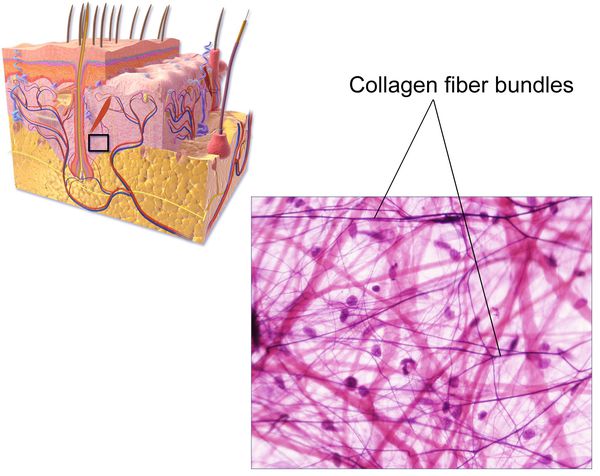
Изменения могут затрагивать процесс «созревания» коллагена, замедляя его, или усиливать процесс его распада. Это приводит к превалированию более тонкого и менее прочного коллагена III типа в соединительнотканных структурах, обеспечивающих резистентность (сопротивление) брюшной стенки, являясь ведущим предрасполагающим фактором формирования грыж.
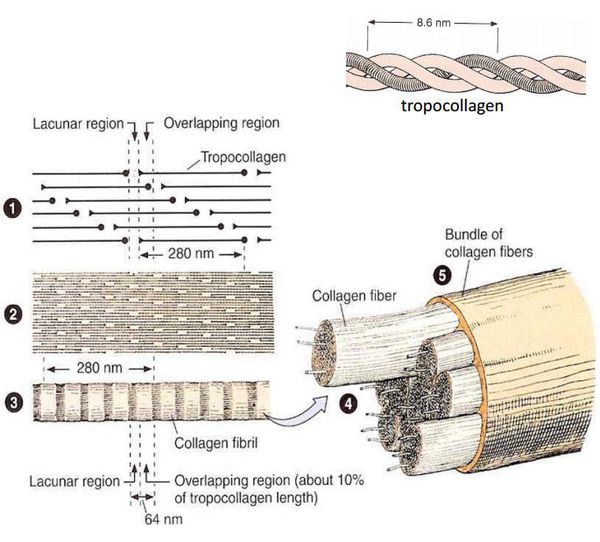
Предрасположенность к дисплазии соединительной ткани может носить врождённый или приобретенный характер. Действие некоторых токсинов, алкоголя, курение, а также значительные нагрузки усиливают распад коллагена, смещая равновесие в сторону его незрелых форм.
Классификация и стадии развития бедренной грыжи
В основе классификации грыжевых выпячиваний в области бедра лежат различные признаки.[12]
В зависимости от локализации они бывают:
- односторонними (правосторонняя иди левосторонняя бедренная грыжа);
- двусторонними.
Анатомически, учитывая зону выхода мешка на бедро и область, где формируется канал, выделяют:
- грыжу в области сосудистой лакуны
- грыжу в области мышечной лакуны, которая получила название «Грыжа Гессельбаха» (более редкий вариант).
Согласно клинической классификации грыжи бедренного канала делятся на три группы:
- Вправимые выпячивания — содержимое грыжевого мешка легко заправляется в полость живота;
- Невправимые грыжи — невозможность полного погружения содержимого грыжевого мешка в полость живота при отсутствии признаков ущемления (выпячивание остаётся мягким, практически безболезненным);
- Ущемлённые грыжи — содержимое грыжевого мешка сдавливается воротами. Это происходит в случае стремительного повышения давления в брюшной полости, сопровождающегося кратковременным растяжением входных ворот и одновременным увеличением размера выпячивания. В последующем размер грыжевых ворот вновь уменьшается, сдавливая содержимое грыжевого мешка и нарушая его кровоснабжение. Описанная ситуация требует принятия экстренных мер.
Выделяют три стадии развития грыжи в области бедренного канала[7]:
- Начальная — грыжевой мешок формируется на уровне бедренного кольца ввиду растяжения и расхождения тканевых структур. Стадия характеризуется достаточно интенсивным болевым синдромом, при этом выпячивание визуально и пальпаторно не определяется;
- Неполная стадия — формирование канала с выходом значительного количества внутренних органов. В это время припухлость уже заметна при осмотре и определяется при пальпации, однако дальше бедренного канала выпячивание не распространяется;
- Полная стадия — последний этап формирования грыжевого выпячивания, когда оно покидает зону анатомического бедренного канала и попадает в клетчатку внутренней стороны бедра. У мужчин оно может располагаться в мошонке, у лиц женского пола — в области половой губы.
Осложнения бедренной грыжи
Самым частым и опасным осложнением является ущемление бедренной грыжи, которое возникает при внезапном сдавлении выпадающих внутренних органов в области грыжевых ворот. Это возможно при кратковременном, резком повышении внутрибрюшного давления.
Первым симптомом ущемления является возникновение интенсивной боли, при этом выпячивание не вправляется в брюшную полость, становится плотным, напряжённым.
Главная опасность ущемления — нарушение кровоснабжения вовлечённых органов с риском развития их некроза. Поэтому ущемление бедренной грыжи является показанием к экстренному оперативному вмешательству.
При отсутствии помощи в грыжевом мешке накапливается жидкость, которая инфицируется, приводя к развитию воспалительных изменений мешка и брюшной стенки. При попадании инфицированного содержимого в брюшную полость развивается перитонит.
Необходимо отметить, что некротические процессы могут возникать и в соседних участках с ущемленными кишками — так называемое ретроградное ущемление.[13] Опасность этого осложнения в том, что оно может не быть распознано при выполнении операции и представлять угрозу жизни пациента.
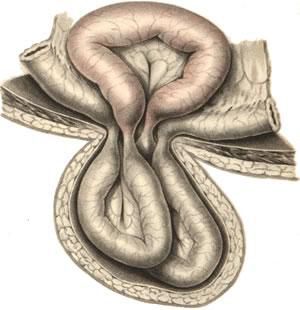
Вовлечение в процесс кишечника может повлечь развитие острой кишечной непроходимости, а при неущемлённой грыже возможно развитие частичной или полной кишечной непроходимости за счёт спайкообразования. Признаками нарушения пассажа по кишечнику являются запоры, периодически возникающее вздутие живота, которое сопровождается схваткообразными болями, чередование запоров и поносов, тошнота.
Возможным осложнением как ущемлённой, так и неущемлённой бедренной грыжи может быть воспаление еёстенок или содержимого [14]. Данное состояние проявляется местной (гиперемия, повышение температуры, отёк, усиление болей) и системной (лихорадка, эндотоксикоз) воспалительной реакцией.
Диагностика бедренной грыжи
Диагностика ранних форм бедренных грыж может вызвать существенные затруднения. На этой стадии единственным проявлением заболевания является болевой синдром. Причём разнообразие характеристик болей не всегда позволяют установить их причину. В дальнейшем, при появлении характерного выпячивания, диагноз становится очевидным.
С целью установки диагноза производится сбор жалоб, анамнеза, производится осмотр и физикальное обследование пациента.
Среди инструментальных методов диагностики на сегодняшний день ведущее значение имеет УЗИ.[15]Использование этого метода на современном этапе является обязательным для всех пациентов с грыжами и включено в программу предоперационного обследования.
Ультразвуковая диагностика даёт возможность:
- диагностировать начальные формы грыж;
- идентифицировать их содержимое (особенно при невправимых и гигантских грыжах);
- заподозрить наличие и вид скользящей грыжи.
Клиническая ценность УЗИ :
- высокая чувствительность и специфичность этого метода при проведении дифференциальной диагностики грыжи с другими патологическими образованиями;
- возможность оценки анатомической ситуации у конкретного больного и обоснования показаний к тому или иному методу герниопластики.
В зависимости от клинической симптоматики в качестве дополнительных методов обследования применяют:
- колоноскопию;
- ирригографию;
- цистографию;
- цистоскопию;
- компьютерную томографию.
При постановке диагноза необходимо проводить дифференциальную диагностику со следующими заболеваниями:
- опухоли;
- аневризма бедренной артерии;
- паховая грыжа;
- тромбофлебит;
- абсцесс.[16].
Лечение бедренной грыжи
Излечить пациента с образованной грыжей можно только хирургически:
- при неосложнённых грыжах оперативное лечение производится в плановом порядке;
- при ущемлении и воспалении в области выпячивания показана экстренная операция.
Целью оперативного вмешательства является восстановление анатомических соотношений передней брюшной стенки, утраченных в результате развития заболевания. Производится вправление или резекция органов, являющихся содержимым грыжевого мешка, с последующим пластическим закрытием дефектов передней стенки живота (бедренного кольца и бедренного канала). Такое вмешательство носит название герниопластики.[17]
Традиционная (открытая) герниопластика осуществляется бедренным или паховым методом. Основная особенность бедренных вариантов герниопластики в том, что закрытие дефекта производится со стороны наружного отверстия бедренного канала (закрывается пространство между паховой и лонной связкой).
Наиболее известен бедренный способ грыжесечения по Бассини, который заключается в сшивании указанных связок медиальнее сосудистого пучка. Возможно выполнение аналогичных операций с применений сетчатых эндопротезов.
Бедренные способы характеризуются минимальной травматичностью, пациенты быстро восстанавливаются, однако при использовании этих методик частота рецидивов выше, чем при втором варианте — паховых методах грыжесечения.[18]
При паховом варианте герниопластики:
- раскрывается паховый канал;
- выделяется грыжевой мешок бедренной грыжи;
- выводится в паховый канал над Пупартом.
Далее возможно применять любой способ герниопластики, используемый при паховой грыже.[19] Историческое значение имеют способы Руджи-Парлавеччио, Локвуда и Герцена. В настоящее время чаще всего применяют метод Лихтенштейна[20] с дополнительным закрытием бедренного кольца сшиванием связки Купера и паховой связки, а также с последующим прикреплением её к сухожилию гребешковой мышцы и надкостнице и фиксацией сетки.
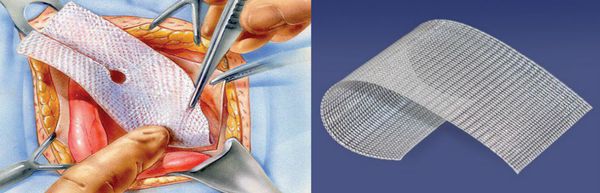
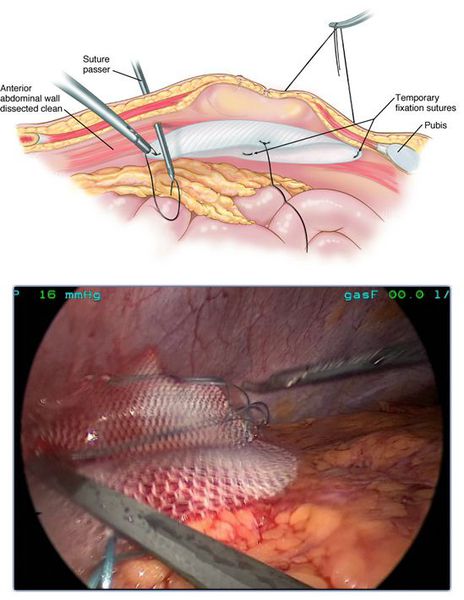
В последнее время все чаще при выполнении бедренных грыжесечений применяются эндоскопические технологии. Лапароскопические операции выполняются через небольшие проколы, поэтому менее они болезненны, период реабилитации короче и самочувствие лучше. При этом пластику местными тканями практически не выполняют. Для закрытия дефектов используется специальная сетка.
В случае лапароскопического вмешательства сетчатый эндопротез располагается со стороны брюшной полости. Он позволяет получить доступ к патологическому образованию без существенного травматизма окружающих тканей.[21]