Хромота после грыжи позвоночника
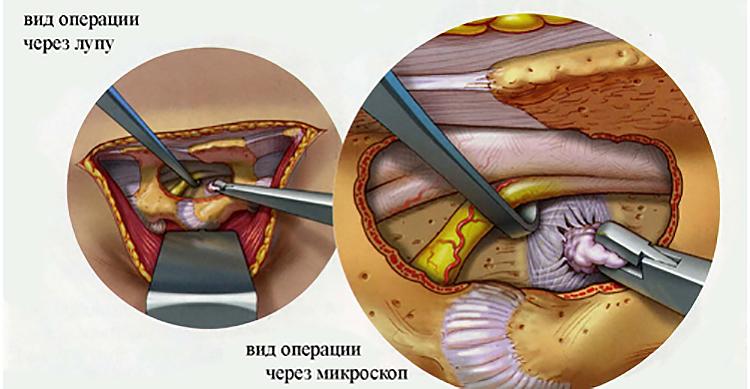
Перемежающая нейрогенная хромота.
В данном разделе мы рассмотрим нейрогенную хромоту, связанную с поражением поясничного отдела позвоночника, хотя причиной может быть поражение и других отделов позвоночника.
Какие жалобы предъявляет пациент с перемежающей нейрогенной хромотой? Какие основные симптомы?
Синдром перемежающейся хромоты характеризуется появлением слабости в ногах при ходьбе на определённое расстояние (так же симптомы могут вызываться тяжелой физической работой, наклоном в больную сторону, переразгибанием позвоночника). В большинстве случаев слабость в ногах сопровождается неприятными ощущениями (чувство ползания мурашек, чувство жжения, онемения), болями которые могут локализоваться в пояснице и отдавать в ногу и наоборот. Расстояние, при котором появляются боли в ногах, может быть разным – от 100 метров и более. Для купирования нейрогенной хромоты человеку обычно требуется не только прекратить ходьбу, но и одновременно принять специфическую позу: с легким сгибанием ног в тазобедренных и коленных суставах и наклоном туловища вперед. В таком положении происходит выпрямление поясничного отдела позвоночника, увеличивается расстояние между задними структурами позвонка, как если бы между витками пружины была зажата нить, то есть корешок, при прекращении давления пружина расправляется, давление исчезает, нить свободна и она выпадает. Нейрогенная хромота чаще возникает у мужчин от 40 лет, у женщин от 50 лет, но может быть и ранее в зависимости от причин вызвавших сдавление нервной ткани. Как правило, на развитие заболевания отпечаток накладывает образ жизни пациента, а именно работа, питание, лишний вес, травма в анамнезе и т.д.
Только двигательный вариант перемежающей нейрогенной хромоты встречается по данным разных авторов в 20% — 40% случаев. Обычно нарушения движений в ногах сочетается с рефлекторными болевыми синдромами: болезненность по задней, передней, боковой поверхности бедер, голеней, онемение этих же участков с распространением на стопу. Так же довольно часто пациенты обращаются с недержанием мочи, кала, однако может возникать и задержка физиологических оправлений.
Виды перемежающей хромоты:
- Нейрогенная (сначала из-за сдавления происходит недостаточность кровообращения, затем, если сдавление протекает хронически, происходит атрофия нервной ткани).
- Сосудистая (наиболее частая причина облитерирующий эндартериит, атеросклероз).
Для этого вида хромоты характерно наличие у пациента заболеваний сердечно-сосудистой системы (ишемической болезни сердца, инсультов, сахарного диабета, артериальной гипертензии, наличие таких заболеваний у родственников). Дифференциальный диагноз проводится лечащим врачом на основании лабораторных, инструментальных методов обследования, заключений других специалистов. Не стоит забывать о возможной комбинации разных заболеваний.
3. Выше были приведены две основные причины возникновения перемежающей хромоты, охватывающие подавляющее большинство пациентов. Но есть и другие, более редкие причины из разных разделов медицины, которые нужно исключать при несоответствии симптомов двум выше перечисленным: генетические заболевания (дисметаболические), травматологические (поражение синовиальной сумки, гипертрофия грушевидной мышцы и т.д.), неврологические, психогенные и т.д.
Нейрогенная перемежающая хромота может быть как односторонняя (чаще всего при повреждение одного корешка, например латеральной грыжей) так и двусторонней (за счет стеноза позвоночного канала, центральной грыжи). Либо довольно часто в начало заболевания имеет односторонний характер с последующим распространением на другую сторону с или без присоединения болей, онемения, других неприятных ощущений, нарушений функций тазовых органов.
Какие причины возникновения перемежающей нейрогенной хромоты?
Предпосылки развития нейрогенной перемежающей хромоты следующие: стеноз позвоночного канала (врожденный/приобретенный, фиксированный/динамический, моносегментарный/полисегментарный), смещение позвонков относительно друг друга (между ними и происходит пережатие корешков), наличие костных разрастаний, разрастание суставов, уплотнение связок, отложения в них солей кальция, межпозвонковые грыжи, увеличение размеров желтой связки, варикоз вен позвоночника.
Причины. В основе лежит периодическое возникающее прекращение кровотока или его значительное ослабление к спинному мозгу или его пояснично-крестцовым корешкам вследствие повышенных потребностях при движениях с одновременно нарушенным сосудистым снабжением корешков (с возрастом просвет артерий становится меньше, снижается их эластичность, прочность) в результате их сдавления окружающими тканями. Свою роль также вносят спазм артерий, застой крови в венозной системе позвоночника, увеличение давления ликвора (то есть со стороны спинного мозга и его корешков) в позвоночном или корешковом канале.
Производящие факторы. Не всегда, особенно в начале заболевания, пациент испытывает боли, слабость в нижних конечностях. Чаще всего они вызываются определенным положением тела, а именно при переходе в вертикальное положение с разгибанием туловища во время ходьбы и стоянием. Обратным движением достигается уменьшение болей: сгибание позвоночника – выпрямление лордоза, наклон в здоровую сторону, остановка для отдыха.
Как диагностировать синдром перемежающей нейрогенной хромоты?
По сути, синдром перемежающей нейрогенной хромоты выставляется клинически. С помощью инструментальных методов обследования устанавливается причина, определяется место поражения, соответствие его клинической картине, устанавливаются показания для консервативного или хирургического методов лечения.
Инструментальные методы, применение которых обязательно при диагностике нейрогенной перемежающей хромоты:
- рентгенография поясничного отдела позвоночника в двух проекциях и функциональных положениях;
- компьютерная томография уровня стенозирования;
- миелография поясничного отдела позвоночника;
- магнитно-резонансная томография поясничного отдела позвоночника.
Дополнительные методы исследования:
Селективная ангиография, венография, ЭНМГ, велосипедная проба (пациент с нейрогенной хромотой может, но не всегда, заниматься гораздо дольше, чем с сосудистой патологией.
Какие основные методы лечения перемежающей нейрогенной хромоты?
Консервативный метод лечения включает в себя прием нестероидных противовоспалительных препаратов при обострении, препаратов снимающих отек, тонизирующих сосуды. Также применяется физиотерапевтическое лечение, лечебную физкультуру.
Важен отказ пациента от тяжелой физической нагрузки, прием препаратов согласно предписанием врача.
Как правило консервативное лечение проводится пациентам с легким и умеренно выраженным синдромом перемежающей хромоты в течение 1-3 месяцев. При неэффективности консервативного лечения, грубых изменениях по данным КТ, МРТ, при согласии пациента проводится оперативное лечение.
Оперативное лечение. Подготовка к оперативному лечению выполняется согласно протоколам.
Операция проводится под эндотрахеальным наркозом. Положение пациента на операционном столе определяется планируемой операцией. Вид операции определяется для каждого пациента индивидуально, в зависимости от причины вызвавшей патологию. Главной целью операции является декомпрессия невральных структур (то есть механически убрать структура сдавливающие нервную ткань), которая хорошо определяется при МРТ исследовании. Вторым этапом проводится стабилизация позвоночника металлической конструкцией если это требуется. При полном удалении грыжи устанавливается металлический или полимерный кейдж.
Как до так и после операции пациенту проводится консервативное лечение целью которого является коррекция сопутствующей патологии, снятия отека корешков спинного мозга, профилактика инфекции.
Как вести себя после операции?
После оперативного лечения пациент находится на стационарном лечении до стабилизации состояния. После выписывается на амбулаторное лечение. Пациенту предписано ношение корсета на поясничный отдел позвоночника в течении 1 года после операции, ограничение физической нагрузки, пациенту нельзя сидеть, можно стоять, лежать. Обучается специальным приемам для разгрузки поясничного отдела позвоночника при переходе от положения лежа в положение стоя (для обеспечения меньшей нагрузки на конструкцию). Желательно сбросить вес как до операции так и не набирать его после операции.
После выписки контрольные осмотры проводятся через 1,3,6 месяцев и 1 год после операции с контрольными рентгенограммами. Все это время пациент находится на больничном? (или на более легкий труд?), проводится реабилитация.
Источник
Грыжа, которая вызывает радикулит и заставляет хромать
Грыжа, которая вызывает радикулит и заставляет хромать
В народе ее называют «позвоночной», а медики — «грыжей межпозвонковых дисков». Но как не назови, результат один: у человека болит спина, нога, накатывают приступы радикулита и ишиаса. Об этом заболевании «Правде.ру» рассказал нейрохирург многопрофильной клиники ЦЭЛТ Андрей Ходневич.
Чтобы понять, что такое грыжа межпозвонковых дисков, нужно представить себе, как устроен наш позвоночник. Он состоит из 34 позвонков. Между ними располагаются диски в форме больших таблеток, состоящие из хрящевидной ткани и на 85% насыщенные водой, что обеспечивает их эластичность и упругость.
По сути, это амортизаторы, скрадывающие толчки, возникающие при ходьбе.Они работают, как насос, накапливая и отдавая воду. Если человек отдыхает в горизонтальном положении, диски набухают, а когда позвоночник приходит в вертикальное положение, диски сплющиваются. Это их нормальная работа.
Но к 30-40 годам диски постепенно теряют способность накапливать и отдавать воду, высыхают и растрескиваются, превращаясь в несколько отдельных фрагментов. Именно фрагмент разрушенного диска, выпятившись в позвоночный канал, начинает сдавливать спинальный нерв, вызывая боль. Это и есть грыжа диска.
Разрушению диска обычно предшествует боль в спине, а если фрагмент уже начал воздействовать на спинальный нерв, то появляется боль и в ноге. Смех, кашель, чихание, натуживание эту боль только усиливают.
Если нерв сдавлен очень сильно, то нога и особенно стопа немеют, появляется хромота, резко ограничивается подвижность в позвоночнике. Человек вынужден принимать определенные позы, чаще всего сгибаясь вперед и в сторону, или поджимая ногу к животу.
В запущенных случаях развиваются боли и слабость в обеих ногах, чувство онемения в промежности, недержание или задержка мочеиспускания, стула, нарушение половой функции. При этом не всегда может помочь даже срочная операция по удалению грыжи.
Правильный диагноз больному может поставить только врач и специальные методы исследования. Основным и самым радикальным способом лечения грыж межпозвонковых дисков остается хирургия.
Времена, когда после многочасовой операции удаления грыжи диска пациенту нужно было месяц лежать в кровати, потом проходить длительный курс реабилитации, носить гипсовый корсет и на год получать 2-ю группу инвалидности, остались в прошлом.
Современные малотравматичные эндоскопические и лазерные хирургические методы позволяют удалить грыжу, а больному на следующий день после операции самостоятельно ходить, выписаться из стационара на 3-4 день, а через неделю приступить к обычной работе.
Сегодня нейрохирург способен по данным компьютерной томографии создать трехмерную макет-модель грыжи диска и с точностью до десятых долей миллиметра определить, где она расположена и что ее окружает.
Это позволяет смоделировать оптимальный путь для ее удаления, сохранив все опорные и фуекционально важные структуры позвоночника. В результате грыжа удаляется через полутора-двухсантиметровый разрез, что сводит к минимуму кровопотерю и возможность нагноения раны. Сама операция длится около 30 минут.
Но важным залогом успеха хирургического вмешательства остается его своевременность. Если затянуть визит к врачу, то постоянное сдавливание спинальных нервов может привести к стойким нарушениям их функций.
В результате, медленнее происходит восстановление нервов, иногда они восстанавливаются не полностью, а бывает, что не восстанавливаются вообще. То есть, хроническая боль, хромота, онемение в ноге может выключить человека из активной жизни надолго, или навсегда.
Другими словами, с какой скоростью больной идет на операцию, с такой же скоростью он и восстанавливается».
Источник
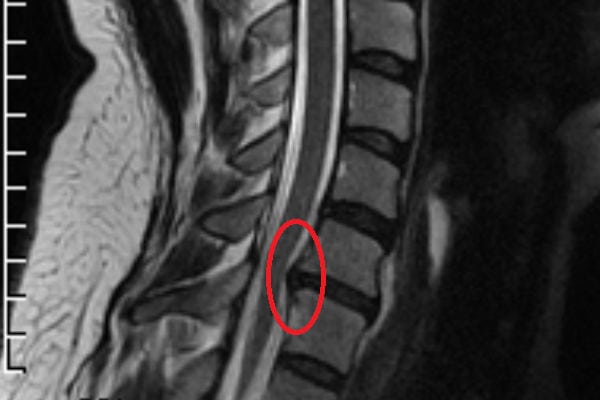
Грыжа диска на снимке МРТ.
При неэффективности консервативного лечения в течение 1,5 месяцев проводится хирургическая операция для удаления межпозвоночной грыжи. При выборе методики хирургического вмешательства учитывают форму патологии, ее локализацию, стадию течения. Может быть устранено не только само выпячивание, но и поврежденный межпозвонковый диск. Даже при удалении межпозвоночной грыжи квалифицированным врачом есть вероятность послеоперационных нежелательных последствий.
Общие сведения
Важно знать! Врачи в шоке: «Эффективное и доступное средство от боли в суставах существует…» Читать далее…
Показания к удалению межпозвоночной грыжи любой локализации — корешковый синдром, дискогенная миелопатия, синдром позвоночной артерии с транзиторными ишемическими атаками, быстрое прогрессирование патологии. Такие тяжелые осложнения диагностируются примерно у 10-15% пациентов. Во всех остальных случаях смещение межпозвонковых дисков удается ликвидировать консервативными способами. Неврологи, вертебрологи рекомендуют больным хирургическое вмешательство только при полной неэффективности таблеток, физиотерапевтических процедур, ЛФК. Основная причина — вероятность послеоперационных осложнений:
- инфицирования спинного мозга;
- серозного воспаления паутинной оболочки спинного мозга;
- травмирования спинномозгового корешка.
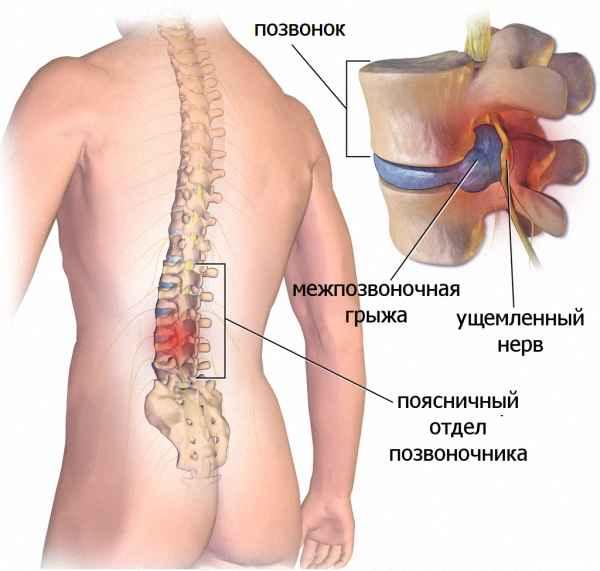
Осложнения возникают не только из-за погрешностей хирургического вмешательства. Нередко их развитие провоцируют сами больные. Они считают себя выздоровевшими, поэтому не соблюдают рекомендации врачей по реабилитационному периоду. К нежелательным последствиям приводят подъем тяжестей, отказ от приема лекарственных средств, ношения ортопедических приспособлений, совершение резких движений (скручиваний, наклонов, поворотов), травмирующих еще не восстановившиеся позвоночные структуры.
Возможные последствия
Осложнения после удаления позвоночной грыжи могут возникать сразу после проведения операции или спустя некоторое время. Формирующиеся в отдаленный период чаще связаны с нежеланием пациента корректировать свой образ жизни, который в большинстве случаев становится причиной выбухания дисков в спинномозговой канал. Операционные осложнения обычно возникают из-за врачебных ошибок или неправильного выбора лекарственного средства для наркоза.
Многие последствия удается быстро устранить при их своевременном обнаружении. Иногда развиваются необратимые осложнения, приводящие к инвалидности.
| Последствия удаления межпозвоночной грыжи | |
| Ранние | Поздние |
| Местные и общие гнойно-септические процессы — эпидурит, остеомиелит, сепсис, пневмония | Рецидив межпозвоночной грыжи у 5-30% прооперированных пациентов |
| Тромбоэмболические осложнения в виде тромбоэмболии легочной артерии, тромбоза вен ног | Рубцово-спаечный процесс в позвоночном канале, сопровождающийся острыми болями при сдавливании фиброзной тканью нервных окончаний |
Возобновление болей в спине
Примерно 50% прооперированных пациентов обращаются к неврологу в реабилитационный период с жалобами на сильные боли в области спины, шеи, грудного отдела позвоночника. В этом случае врач не ограничивается назначением анальгетиков. Проводится ряд инструментальных исследований для установления причины болезненного рецидива. Спровоцировать его могут следующие патологические состояния:
- разрастание рубцовой ткани в области удаленного грыжевого выпячивания и (или) межпозвонкового диска;
- выпадение грыжи на ниже- или вышележащих от места хирургического вмешательства уровнях;
- прогрессирование остеохондроза, провоцирующее сужение (стеноз) спинномозгового канала.
Возобновление болей нередко происходит по вине самого больного. Спустя несколько недель после проведения операции под руководством врача ЛФК начинаются занятия лечебной гимнастикой. Их цель — укрепление мышечного корсета спины для стабилизации дисков и тел позвонков.
Если пациент не посещает тренировки, то любая незначительная физическая нагрузка приводит к микротравмированию мягких тканей, появлению болей.
Нестабильность позвоночника и спондилолистез
Спондилолистез — смещение вышележащего позвонка по отношению к нижележащему. Такое осложнение возникает после удаления грыжи из-за иссечения в процессе операции как мягких тканей, так и костных структур, например, дужек позвонков. Они удаляются для обеспечения доступа к операционному полю. Так как дужки позвонков являются местом крепления мышц и связок, то производится и их иссечение. Развивается спондилолистез, или нестабильность позвоночника, с характерными множественными клиническими проявлениями:
- боли в спине, усиливающиеся при движении, возникающие в дневные и ночные часы;
- неврологические нарушения, обусловленные ущемлением спинномозговых корешков или (и) сужением позвоночного канала.
Нарушение целостности позвонка приводит к снижению жесткости позвоночного столба, расстройству механики. При спондилолистезе изменяется осанка, походка человека. Нередко нестабильность позвоночника становится причиной формирования нового грыжевого выпячивания.
Рецидив грыжи или появление протрузии диска
После хирургического вмешательства два соседних позвонка утрачивают способность смещаться относительно друг друга. Нарушается трофика — прекращается поступление питательных веществ в костные структуры, запускается процесс их сращения с развитием артроза. Ситуация осложняется формированием спаек и рубцов, поэтому примерно через 3 месяца большая часть пациентов обращается к невропатологу с жалобами на дискомфорт в прооперированной зоне позвоночника.
«Врачи скрывают правду!»
Даже «запущенные» проблемы с суставами можно вылечить дома! Просто не забывайте раз в день мазать этим…
>
Так как пораженный двигательный сегмент не может выполнять прежние функции, то нагрузка ложится на рядом расположенные диски и позвонки. Они изнашиваются, уплотняются, истончаются, утрачивают стабильность. Итогом становится протрузия, а после смещения фиброзного кольца формируется новая грыжа.
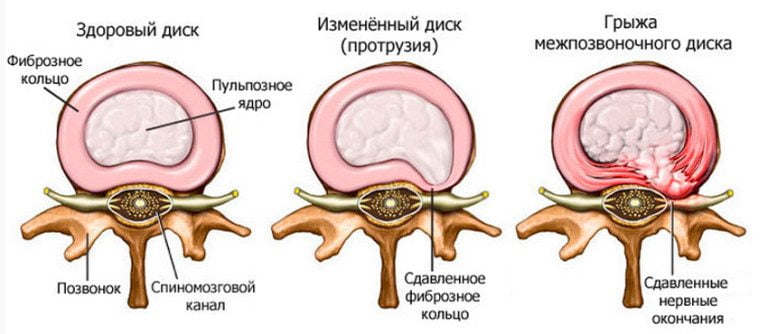
Развитие спаечного процесса с нарушением циркуляции ликвора
При иссечении грыжевого выпячивания всегда повреждаются рядом расположенные соединительнотканные структуры. А при травмировании передних и задних продольных связок наблюдается увеличение их объема, под ними начинают разрастаться костные ткани. Это ответная реакция организма на «выключение» из движения поврежденных сегментов. Так он пытается стабилизировать позвоночник. Но сращение тел позвонков приводит к следующему:
- сужению позвоночного канала;
- ущемлению спинномозговых оболочек.
Результатом рубцового и спаечного процесса становится расстройство циркуляции ликвора и развитие многочисленных неврологических нарушений. Сужается пространство, в котором располагается спинномозговой корешок, изменяя или полностью прекращая передачу нервных импульсов. А это уже провоцирует нарушение функционирования не только позвоночных структур, но и внутренних органов.

Парез и паралич
Самые серьезные осложнения, возникающие после удаления грыжи, развиваются при повреждении нервных тканей. Обычно это происходит в результате врачебной ошибки, когда скопление большого количества крови и воспалительный отек ухудшают видимость в области операционного поля. При травмировании спинномозгового корешка, расположенного в зоне смещения дисков, возможны следующие осложнения:
- парезы — неврологические синдромы, для которых характерно ослабление мышц и подвижности конечностей;
- параличи — полное, нередко необратимое обездвиживание.
Повреждение спинного мозга расстраивает работу внутренних органов, особенно малого таза. А при травмировании крупных кровеносных сосудов нарушается трофика нижней части спинного мозга, что становится причиной необратимого острого паралича нижних конечностей.
Поражение спинного мозга провоцирует развитие воспалительного процесса в его оболочке. Возникает арахноидит, быстро принимающий хроническую форму течения. Он плохо поддается терапии, поэтому пациент будет часто страдать от головных болей, головокружений, ухудшения памяти, а иногда и от парезов.
Остео-болезни
Постоперационный артроз очень часто возникает после удаления грыжи на фоне нестабильности позвоночных сегментов и сращения костных тканей. Он сопровождается асептическим воспалением, отечностью мягких тканей, нарушением иннервации. На участке, где было проведено хирургическое вмешательство, происходит смещение позвонков, их подвывихи и вывихи.
В особо тяжелых случаях развивается остеомиелит – воспаление костного мозга. Патология поражает все элементы кости: надкостницу, губчатое и компактное вещество. Костные ткани утрачивают прочность и способность быстро восстанавливаться, поэтому у пациента возникают переломы даже после незначительного механического воздействия, например, при падении с небольшой высоты или после ушиба позвоночника.
Жизнь без последствий
При соблюдении всех рекомендаций врача все функции поясничного отдела восстанавливаются примерно через год. В первые недели пациентам показан щадящий режим, прием анальгетиков, препаратов для улучшения кровообращения. Затем назначаются физиопроцедуры, массаж, санаторно-курортное лечение. Для профилактики повреждения здоровых межпозвонковых дисков и формирования грыжевого выпячивания используются хондропротекторы (Артра, Терафлекс, Структум).
Но самый эффективный способ быстрого восстановления после операции — ежедневные занятия лечебной физкультурой, гимнастикой. Врач ЛФК составит индивидуальный график тренировок, подберет упражнения, проконтролирует их выполнение. Основная цель лечебной физкультуры — укрепление мышечного корсета спины, стабилизирующего диски и позвонки при движении.
Похожие статьи
Как забыть о болях в суставах?
- Боли в суставах ограничивают Ваши движения и полноценную жизнь…
- Вас беспокоит дискомфорт, хруст и систематические боли…
- Возможно, Вы перепробовали кучу лекарств, кремов и мазей…
- Но судя по тому, что Вы читаете эти строки — не сильно они Вам помогли…
Но ортопед Валентин Дикуль утверждает, что действительно эффективное средство от боли в суставах существует! Читать далее >>>
загрузка…
Источник
