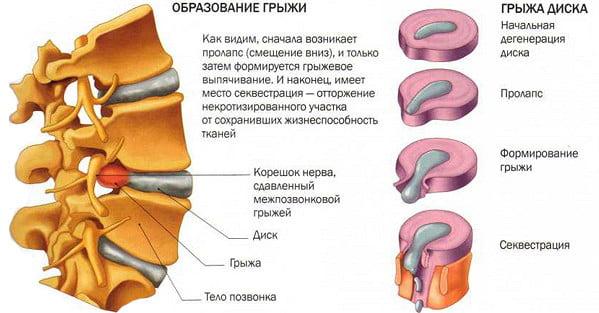
Карта вызова на грыжу живота
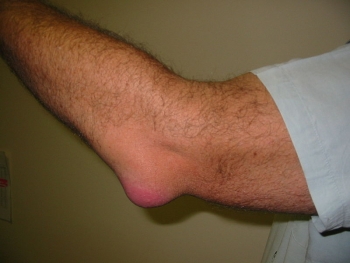
Бурсит
Это воспаление околосуставной слизистой сумки. Острое начало, гиперемия кожи, резкая боль, отёк, ограничение активных и пассивных движений, повышение температуры тела. Гнойный бурсит может осложниться флегмоной или абсцессом
Гидраденит
Это гнойное воспаление апокриновых желёз. Чаще — в подмышечных впадинах, реже — в промежности и области пупка. Боль и плотный узел в подмышечной области, затем — гиперемия кожи и флюктуация. Узел — под кожей. Может быть воспаление нескольких потовых желёз
Грыжи
Могут быть бедренные, белой линии живота, паховые, пупочные, послеоперационные. Ущемлённая грыжа: резкая боль в области грыжи, грыжевое выпячивание плотное, болезненное, невправимое, тошнота, рвота (является поводом для госпитализации в хирургическое отделение).
Дигноз: Пахово-мошоночная грыжа
Сегодня появилась боль в паховой области справа. Объективно: живот мягкий, в паховой области имеется грыжевое выпячивание, симптом «кашлевого толчка» «-»
Рожа
Интоксикация — первые 12-24 часов, поражение кожи с развитием чётко отграниченного воспалительного очага.
Формы:
1. Эритематозная. Через 6-12 часов от начала заболевания появляется чувство жжения, боль распирающего характера, затем эритема и отёк в области воспалительного очага. Эритема имеет ярко-красный цвет, края её неровные в виде языков пламени, по периферии — валик, чётко отграниченный от здоровой кожи, происходит увеличение регионарных лимфоузлов
2. Буллёзная. В области воспалительного очага образуются пузыри различных размеров, наполненные серозной жидкостью
3. Эритематозно-геморрагическая
4. Буллёзно-геморрагическая
Отморожение
Степени:
1 степень. Кожа отёчная, гиперемирована, зуд, жжение, парестезии
2 степень. На цианотичной, отёчной коже — пузыри с серозным экссудатом, интенсивные боли в местах отморожения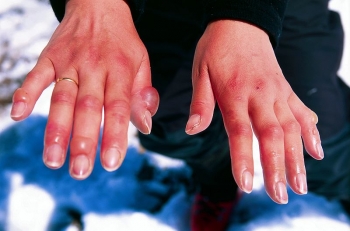
3 степень. Некроз всей кожи и подкожной клетчатки. Содержимое пузырей геморрагическое
4 степень. Омертвевают все слои кожи, мягкие ткани (до кости). Пузыри с тёмным содержимым и неприятным запахом
Выпадение прямой кишки
Степени:
1 степень. Прямая кишка выпадает только во время дефекации и самостоятельно вправляется
2 степень. Выпадение — во время акта дефекации, для вправления требуется ручное пособие
3 степень. Прямая кишка выпадает при любом увеличении внутрибрюшного давления
4 степень. Выпадение прямой кишки при сохранённом тонусе сфинктера заднего прохода может сопровождаться ущемлением выпавшего участка кишки с нарушением кровообращения в нём
Разрыв почки
Происходит в результате прямой травмы, при переломах нижних рёбер. Боль, гематурия.
Острый тромбоз геморроидальных узлов
Острое начало. Сильная боль, усиливающаяся при ходьбе, дефекации, в сидячем положении, повышение температуры тела. Дизурия. Выпавшие наружу и ущемлённые в анальном канале геморроидальные узлы резко увеличены в объёме, напряжены, резко гиперемированы. Пальпация геморроидальных узлов резко болезненна.
Тромбоэмболия артерий нижних конечностей
Острое начало. Острая боль в ноге в месте закупорки артерии тромбом, часто сопровождающаяся шоком. Затем нога холодеет и немеет, становится цианотичной. Пульсация артерии ниже уровня ТЭ исчезает. Нарушается чувствительность кожи. Рефлексы не вызываются. Парестезии.
Первая медицинская помощь: промедол — подкожно, спазмолитики.
Тромбоз глубоких вен нижних конечностей
Чаще у боьных, находящихся на постельном режиме. Выраженность клинической картины зависит от локализации и протяжённости тромба, степени окклюзии сосуда, воспаления сосудистой стенки и др. Тяжесть и распирание в голени или во всей ноге. Боль во время ходьбы. Мб цианоз ноги. Пастозность. Может быть болезненность при пальпации в области икроножных мышц и в подколенной ямке при надавливании. При тыльном сгибании стопы боль по задней поверхности голени, отдающая в подколенную ямку. При сдавлении голени манжеткой or тонометра на поражённой голени при давлении 80-100 мм рт ст возникает резкая боль, в то время, как на здоровой голени давление 150-170 мм рт ст не вызывает неприятных ощущений.
Диагноз: Острый тромбофлебит большой п/к вены левой голени.
В анамнезе: варикозное расширение вен. Жалобы на боли в области в/3 задней поверхности левой голени по ходу варикозно расширенной вены, усиливающиеся при физической нагрузке.
Объективно: на задней поверхности левой голени по ходу большой п/к вены — припухлость, кожа над которой гиперемирована; размер участка воспаления примерно 3×8 см, здесь же пальпируется плотный, болезненный инфильтрат. Незначительная отёчность голени.
Диагноз: Варикозное расширение вен н/конечностей с участками изъязвления в области левого голеностопного сустава. Последствия умеренного венозного кровотечения
В области наружной поверхности левого голеностопного сустава варикозно расширенная вена с изъязвлением диаметром примерно 1,5 см, кровотечения нет.
Эмболия плечевой артерии
В анамнезе — заболевания сердца. Внезапная резкая боль во всей руке. Затем — онемение в пальцах, которое распространяется в проксимальном направлении. Пульсация отсутствует ниже закупорки. Рука становится бледной, холодной, мраморной. Исчезает поверхностная и глубокая чувствительность. Развивается вялый паралич.
Первая медицинская помощь: эуфиллин, папаверин, госпитализация в сосудистую хирургию
Острая окклюзия мезентермальных сосудов
Причины: эмболия, тромбоз, расслаивающая аневризма брюшной аорты, травма.
Клиника:
I стадия: боль в животе, понос, шок. Характерно расхождение между тяжёлым общим состоянием б.-ного и относительно небольшими изменениями, выявляемыми при осмотре живота: вздутие его и умеренная болезненность без с.-мов раздражения брюшины. Аускультативно ослабление перистальтики кишечника.
II стадия: через 7-12 ч. боль усиливается, но перитонеальных с.-мов нет.;
III стадия: больше 12 ч. — симптоматика разлитого перитонита.
Фурункул, карбункул
Фурункул — плотный, болезненный узелок ярко красного цвета, на верхушке -гнойник.
Карбункул.
Инфильтрат. Кожа багрово-красная, в центре инфильтрата синюшная, вокруг инфильтрата отёк, болезненность, повышение температуры тела
Гангрена стопы
На тыльной поверхности стопы мацерированная поверхность с гнойным отделяемым, зловонная, размером примерно 10×15 см; прилегающие ткани отёчные, синюшные; отёк распространяется до средней трети голени. Пальпация безболезненна.
Газовая гангрена
Распирающие боли в ране. Появляется быстро нарастающий отёк конечности. В отличие от банального нагноения, нет покраснения вокруг раны; наоборот, кожа бледная, синюшная. Дно раны сухое. Окраска видимых в ране мышц напоминает варёное мясо. При пальпации крепитация в подкожной клетчатке (она хорошо определяется и при выслушивании фонендоскопом). При надавливании на края раны из тканей выделяются пузырьки газа с неприятным запахом. Интоксикация, повышение температуры тела. Может быть рвота.
Первая медицинская помощь: обезболивание, госпитализация
Диагноз: Гангрена левой нижней конечности
До средней трети бедра левой н/конечности — гангренозные изменения с распадом тканей, кровотечением, гнойным отделяемым и зловонным запахом.
Диагноз: Гангрена обеих стоп и нижней трети обеих голеней
В области обеих стоп и обоих голеностопных суставов — выраженная отёчность, гиперемия тканей; кожные покровы мокнущие с множественными изъязвлениями. Резкий гнилостный запах от конечностей. Демаркационная линия размытая.
Острый парапроктит
Гнойное воспаление околопрямокишечной клетчатки. Резкая боль в области заднего прохода или прямой кишки, повышение температуры тела. Плохое общее самочувствие. Задержка стула при отсутствии задержки газов. Местио гиперемия и припухлость кожных покровов.
Со слов больной, 25.10.04 г. получила травму правой ягодицы, обращалась в т/п и к хирургу поликлиники, где консервативно проводилось лечение. Сегодня около 10:00 утра произведено вскрытие гематомы правой ягодичной области. Жалобы на кровотечение из раны в области правой ягодицы.
Объективно: в области правой ягодицы — резаная рана с дренажом размером 4*0,5 см с ровными краями, умеренно кровоточащая, обширная гематома размером -15*15 см.
Диагноз: Абсцесс легкого, осложненный легочным кровотечением Болен 10 дней. Вначале беспокоил сильным озноб. повышение температуры тела до 39 градусов, сухой кашель, боли в груди слева, а через 1 неделю при кашле начала выделяться гнойная мокрота в большом количестве с очень неприятным запахом. Вечером отметил, что при кашле стала выделяться алая пенистая кровь в большом количестве.
Объективно: кожные покровы бледные; аускультативно в лёгких — влажные хрипы различного калибра на фоне бронхиального дыхания.
DS: Цирроз печени, осложнённый кровотечением из варикозно расширенных вен пищевода.
Жалобы на слабость, повышенную утомляемость, тяжесть в правом подреберье, кожный зуд и желтушность кожных покровов; похудел за год на < 5 кг. В последние дни заметил увеличение живота и увеличение количества суточной мочи. Сегодня 3 раза была рвота «кофейной гущей». 4 года назад перенёс вирусный гепатит.
Объективно: кожные покровы иктеричные, малиновый «печёночный» язык, ладони гиперемированы, живот увеличен в объёме, на передней поверхности живота видна сеть расширенных п/к сосудов — «голова медузы». Печень увеличена в объёме на 5 см, при пальпации болезненна. АД=90/60, Ps= 100 уд/мин.
Диагноз: Постинъекционный абсцесс правой ягодичной области
В анамнезе: инъекция магнезии 5 дней назад в правую ягодицу. Жалобы на боли в правой ягодичной области, повышение температуры тела до 38,5°.
Объективно: в верхне-наружном квадранте правой ягодичной области — припухлость и гиперемия размером примерно 8×8 см. Пальпаторно определяется резко болезненное к уплотнение, в центре его — флюктуация.
DS: Инфицированная рана н/3 внутренней поверхностич правой голени. Лимфаденит.
Жалобы на повышение температуры тела до 38°, озноб, головную боль, сильную боль в области D раны правой голени и в паху, усиливающиеся при ходьбе.
Объективно: в нижней трети внутренней поверхности правой голени — рана 3,5*4 см, окружающие ткани отёчные, гиперемия без чётких границ, скудное гнойное отделяемое. В паховой области справа — несколько округлых, подвижных, плотных, не спаянных с кожей образований размером с фасоль
Диагноз: Острый лактационный мастит справа в стадии абсцедирования
Кормящая мать жалуется на боли в правой молочной железе, озноб, головную боль, повышение температуры тела до 39°. Боли в молочной железе появились 3 недели назад, железа увеличена в объёме, кормление грудью стало болезненным. Лечилась водочными компрессами, самостоятельно пыталась сцеживать молоко.
Объективно: в больной железе пальпируется плотное образование размером 6*8 см кожа над ним синюшно-багрового цвета. Образование резко болезненно, в центре его размягчение диаметром около 2 см. Периферические Лимфоузлы не пальпируются
Источник
Острый аппендицит:
—————————-
Боли в правой подвздошной области, усиливающуюся при кашле, чихании, ходьбе. Иррадиации боли нет! Симптомы:
1. Щёткина- Блюмберга
(симптом раздражения брюшины).
2. Ситковского (усиление боли при повороте больного на левый бок).
3. Бартомье Михельсона (усиление боли при пальпации в правой подвздошной области в положении больного на левом боку).
4. Кохера — Волковича (боль вначале локализуется в эпигастрии, а затем переходит в правую подвздошную область).
5. Образцова (при пальпации в области аппендикса с вытянутой вверх ногой — резкое усиление боли).
6. Ровзинга (при толчкообразной пальпации в левой половине живота -боли справа за счёт передвижения газов).
7. Воскресенского (симптом «рубашки»). Острый холецистит:
—————————
Боли в правом подреберье, эпигастрии. Тошнота, многократная рвота желчью, не приносящая облегчения, горечь во рту.
Положительный симптом Щёткина-Блюмберга,
симптом Ортнера (поколачивание по рёберной дуге справа — резкое усиление боли),
Мерфи (симптом «прерванного вдоха» — при введении пальцев рук в правое подреберье просят больного вдохнуть при этом происходит резкое усиление
боли),
Френикус — симптом (боль в правом плече и надплечье).
Может быть повышение температуры тела до фебрильных цифр, желтуха, задержка стула, вздутие живота.
Прободная язва желудка или 12-перстной кишки:
———————————————————————-
Сильнейшая боль в эпигастрии («удар кинжалом»),
бледность, холодный пот, тахикардия, снижение артериального давления, дефанс,
положительный симптом Щёткина-Блюмберга, рвота.
Больной лежит на боку или спине с подтянутыми к животу ногами. Перкуторно — печёночная тупость отсутствует, аускультативно — отсутствие кишечных шумов.
Желудочное, желудочно-кишечное кровотечение:
————————————————————————
При язве желудка или 12-п. кишки.
Слабость, г/кружение, рвота алой кровью или типа «кофейной гущи», бледность, сухость во рту, жажда, тахикардия, снижение АД, дёгтеобразный чёрный стул (мелена), м/б
боли в эпигастрии.
Симптом Бергмана — исчезновение болей вслед за начавшимся к/течением (при язвенной болезни).
Острая кишечная непроходимость:
————————————————
Острая сильная схваткообразная боль в животе, рвота, задержка стула и газов, тахикардия, артериальная гипертензия, возможно повышение температуры тела от
субфебрильных цифр до фебрильной.
Язык сухой, обложен налётом.
Живот вздут, резко напряжён, асимметричен.
При пальпации определяется опухолевидное выпячивание, «шум плеска».
Аускультативно «шум падающей капли».
Прерывание внематочной беременности (по типу разрыва маточной трубы):
———————————————————
Анамнез: нарушение менструального цикла, задержка mensis.
Острая внезапная боль внизу живота, иррадиация в прямую кишку, лопатку (Френикус симптом), подреберье.
Тошнота. Стул — в норме. Ps, АД, t° — в норме. Язык — в норме.
«+» симптом Щёткина-Блюмберга.
Острый (обострение хр.) аднексит:
————————————————-
Анамнез: переохлаждение, гнойные бели, воспалительные заболевания придатков.
Острые боли внизу живота с иррадиацией в пах, внутреннюю поверхность бедра, поясницу, задний проход.
Стул — в норме, язык -влажный, при перитоните — сухой,
«+» симптом Щёткина-Блюмберга
ЖКБ. Печёночная колика:
————————————
Боли в правом подреберье, эпигастрии, иррадиирующие в правую лопатку, плечо.
«+» печёночные с.-мы — Ортнера, Мерфи
Острый панкреатит:
—————————
После погрешности в диете — интенсивная боль в эпигастрии, вокруг пупка, в правом и левом подреберьях.
Боль носит опоясывающий характер. Неукротимая рвота, не приносящая облегчения. М/б вздутие живота. Болезненность при пальпации в эпигастрии, вокруг
пупка.
«+» симптом Мендельсона (боль при поколачивании по левой рёберной дуге).
Острая окклюзия мезентериальных сосудов:
—————————————————————
Причины: эмболия, тромбоз, расслаивающая аневризма брюшной аорты,
травма.
На первой стадии (первые 5-7 ч.) боль в животе, понос, шок. Расхождение между тяжёлым общим состоянием больного и относительно небольшими изменениями, выявляемыми при осмотре живота: вздутие его
и умеренная болезненность без симптомов раздражения брюшины, ослабление перистальтики кишечника. М/б тестовидная опухоль между пупком и лобком.
Вторая стадия (через 7-12 ч.) — боль усиливается, но перитонеальных симптомов нет.
Третья стадия: больной кричит, мечется, не находит себе места, подтягивает ноги к животу, принимает коленно-локтевое положение.
Резкая боль в животе схваткообразного характера, вздутие живота, задержка стула и газов, перистальтика останавливается.
Кровянистый стул, шок, тахикардия, снижение артериального давления, рвота. Болезненность при пальпации в эпигастрии и вокруг пупка Ущемлённая грыжа:
—————————
Резкая боль в области грыжевою выпячивания, которое становится плотным, болезненным, не вправимым. Тошнота, рвота, сухость во рту, тахикардия, снижение
артериального давления.
Положительный симптом «кашлевого толчка».
Источник
 Наружная грыжа живота (hernia abdominalis externa) — заболевание, при котором органы брюшной полости вместе с покрывающей их париетальной брюшиной выходят через естественные или патологические отверстия в брюшной стенке под кожные покровы.
Наружная грыжа живота (hernia abdominalis externa) — заболевание, при котором органы брюшной полости вместе с покрывающей их париетальной брюшиной выходят через естественные или патологические отверстия в брюшной стенке под кожные покровы.
Ущемление является самым частым и наиболее опасным осложнением наружных грыж живота. Частота ущемления наружных грыж, по данным различных авторов, колеблется от 10 до 20%, а послеоперационная летальность составляет от 3 до 24%.
В этой связи вопросы диагностики и лечебной тактики при ущемленных на догоспитальном этапе скорой медицинской помощи являются такими же актуальными, как и вопросы хирургической тактики в стационарах.
Патологическая анатомия
Основным механизмом развития ущемленной грыжи является сдавление вышедших в грыжу органов в грыжевых воротах. В результате сдавления грыжевого содержимого в грыжевых воротах резко нарушается кровоснабжение, и быстро развиваются некротические изменения в органах и тканях, находящихся в грыжевом мешке.
При наличии в нем сегмента тонкой или толстой кишки возникает странгуляционная кишечная непроходимость — самая неблагоприятная из форм этого осложнения. Возникающие тяжелые вегетативные расстройства и эндогенная дисфункция в короткие сроки приводят к полиорганной недостаточности.
Следует помнить, что тяжесть возникающих расстройств имеет прямую зависимость от временного фактора, поэтому все лечебно-диагностические мероприятия при ущемленной грыже на догоспитальном этапе медицинской помощи должны носить неотложный характер.
В зависимости от локализации и размеров грыжи ущемлению могут подвергаться разные внутренние органы и даже их сочетания. Чаще всего в грыжевом мешке оказывается петля тонкой кишки — 63-68% случаев, сальник ущемляется в 16-20% наблюдений, а толстая кишка — в 6-8% случаев. Другие органы брюшной полости в наружных грыжах ущемляются редко.
В зависимости от преобладающего механизма сдавления грыжевого содержимого выделяют эластическое и каловое ущемление в грыже. При эластическом ущемлении сдавление грыжевого мешка и находящихся в нем органов вызывается узкими грыжевыми воротами (по типу «удавки»). Такой механизм ущемления чаще всего возникает при сильных физических нагрузках, кашле и натуживании.
При каловом ущемлении механизм сдавления обусловлен увеличением объема грыжевого мешка за счет переполнения приводящей в грыжу петли кишки химусом или каловыми массами, что наиболее характерно при невправимых грыжах. Вполне очевидно, что во многих случаях имеет место комбинированный механизм ущемления.
В зависимости от положения ущемленной кишки по отношению к ущемляющему кольцу различают полное, пристеночное (рихтеровское) и ретроградное ущемление. При ретроградном ущемлении пострадавшей является петля кишки, располагающаяся в брюшной полости и сдавленная между уходящими в грыжу двумя другими петлями кишечника.
Патологическая анатомия при ущемленной грыже обусловлена давлением ущемляющего кольца на брыжейку и стенку кишки, что приводит к расстройству крово- и лимфообращения, причем в первую очередь в стенке кишки нарушается венозный отток, вплоть до развития тромбоза вен.
Сосудистая гипертензия приводит к пропотеванию плазмы крови в полость грыжевого мешка с образованием «грыжевой воды». По мере развития некротических изменений в стенке кишки выпот может инфицироваться, что в запущенных случаях приводит к развитию гнойных осложнений в окружающих грыжу тканях и формированию флегмоны грыжевого мешка.
Классификации вентральных грыж
В научной литературе приводятся различные классификации наружных грыж живота, авторами которых были такие видные отечественные хирурги, как М. Ф. Заривчацкий, В.Ф. Яговкин, В. В. Жебровский, Ф. Н. Ильченко, А. И. Мариев и другие, в основе которых лежат анатомические, этиологические и клинические принципы.
Согласно анатомической классификации среди наружных грыж выделяют паховые, бедренные, пупочные, промежностные, поясничные грыжи, грыжи белой и спигелиевой линии живота и грыжи, выходящие через седалищное или запирательное отверстие.
Этиологическая классификация подразделяет наружные грыжи на врожденные и приобретенные грыжи. Согласно ей, выделяют предуготованные грыжи, которые возникают в типичных, так называемых «слабых», местах передней брюшной стенки (паховые, бедренные, пупочные и др. грыжи).
Выделяют также рецидивные, послеоперационные и посттравматические грыжи, возникающие вследствие различных повреждений брюшной стенки, и грыжи неврологического происхождения, образованию которых предшествуют нарушения иннервации с последующей атрофией мышц брюшной стенки.
Согласно клинической классификации выделяют неосложненные (вправимые) грыжи, при которых грыжевое содержимое легко вправляется в брюшную полость, и осложненные грыжи. Среди осложненных грыж отдельно выделяют невправимые (фиксированные) грыжи, при которых грыжевое содержимое полностью не вправляется в брюшную полость; ущемленные грыжи; грыжи, осложненные копростазом или спаечной кишечной непроходимостью в грыжевом мешке, и грыжи, осложненные воспалением.
Целесообразно отдельно представить классификацию послеоперационных вентральных грыж, предложенную в 2004 г. В. В. Жебровским и Ф. Н. Ильченко как наиболее полную классификацию послеоперационных грыж, в которой авторы выделили три наиболее часто встречающихся варианта нарушения топографии брюшной стенки при послеоперационных вентральных грыжах.
- 1-й вариант — грыжевой дефект образован разрушением белой линии живота без нарушения целостности прямых мышц.
- 2-й вариант — грыжевой дефект образован разрушением белой линии живота с нарушением целостности прямых или боковых мышц живота.
- 3-й вариант — грыжевой дефект имеет признаки обоих вариантов, но отличается обширной площадью (15×15 см и более) и неправильной формой.
С практической точки зрения при послеоперационных вентральных грыжах наиболее удобна «SWR classification» — классификация, предложенная в 2000 г. J. Р. Chevrel и А. М. Rath.
- Согласно этой классификации, послеоперационные вентральные грыжи подразделяются на срединные (М), боковые (L) и сочетанные (ML) грыжи.
- По ширине грыжевых ворот (W) их подразделяют на грыжи W1 (грыжевые ворота до 5 см), грыжи W2 (грыжевые ворота от 6 до 10 см), грыжи W3 (грыжевые ворота от 11 до 15 см) и грыжи W4 (грыжевые ворота более 15 см).
- По частоте рецидивов (R) согласно данной классификации при послеоперационных вентральных грыжах выделяют первый рецидив грыжи — R1, второй рецидив — R2, третий рецидив грыжи — R3 и т.д.
Отечественная клиническая классификация послеоперационных вентральных грыж подразделяет их на вправимые, частично вправимые и невправимые грыжи. Выделяют одиночные, множественные, рецидивные и неоднократно рецидивирующие грыжи, а также неосложненные и осложненные послеоперационные грыжи. Среди осложненных грыж выделяют грыжи, осложненные ущемлением, воспалением, флегмоной грыжевого мешка и спаечной кишечной непроходимостью.
Клиническая картина и диагностика
Клиническая картина ущемленных грыж типична. У больного, имеющего наружную грыжу брюшной стенки, внезапно появляются боли в области ранее свободно вправлявшейся грыжи, характер и интенсивность которых зависит от пострадавшего органа.
Боли, как правило, возникают после сильной физической нагрузки или эпизода резкого повышения внутрибрюшного давления (кашель, натуживание). Характерно и усиление боли в области грыжи при любой дополнительной физической нагрузке.
Возникает также невозможность вправления ранее свободно вправлявшейся грыжи. Появляется напряжение и болезненность в области грыжевого выпячивания. При осмотре такого пациента определяется отсутствие передачи «кашлевого толчка» в грыжу. Этими клиническими признаками проявляется неосложненная наружная ущемленная грыжа.
При наличии ущемленной грыжи с кишечной непроходимостью у больного к местным симптомам ущемления присоединяются симптомы острой кишечной непроходимости. Так, при наличии странгуляции у больного дополнительно появляются жажда, сухость во рту, тахикардия, возникает периодически повторяющаяся рвота. Больной жалуется на задержку отхождения газов и отсутствие стула. При обследовании такого пациента наблюдаются вздутие живота, усиление перистальтики и клинически определяется «шум плеска».
При каловом механизме ущемления клиническая картина более стертая и на первый план выступают признаки обтурационной кишечной непроходимости с характерными схваткообразными болями.
Если тяжесть общего состояния больного опережает симптомы острой кишечной непроходимости, то следует заподозрить некроз ущемленного в грыже органа. При наличии ущемленной грыжи с гангреной ущемленного органа к вышеперечисленным симптомам присоединяются симптомы эндотоксикоза, лихорадка, возникает гиперемия кожи и отек подкожной клетчатки, распространяющийся за пределы грыжевого выпячивания и свидетельствующий о развитии флегмоны грыжевого мешка. Возможно при этом и наличие крепитации в окружающих грыжевое выпячивание тканях.
Тактика врача на догоспитальном этапе
На догоспитальном этапе больной с подозрением на ущемленную грыжу, а также жалобами на боли в животе, симптомами острой кишечной непроходимости должен быть целенаправленно осмотрен на наличие грыжевых выпячиваний в типичных местах выхода наружных грыж: проекции наружных паховых колец, пупочного кольца, белой линии живота, проекции овальной ямки (область бедренного треугольника).
При наличии у больного послеоперационных рубцов должна быть выполнена детальная пальпация всей длины имеющегося у больного послеоперационного рубца на предмет определения грыжевых выпячиваний и (или) их ущемлений.
При симптомах острой кишечной непроходимости врачом скорой медицинской помощи и хирургом амбулаторного звена дополнительно должны быть осмотрены и места выхода наружных грыж редких локализаций:
- переднемедиальная сторона внутренней поверхности бедра — запирательная грыжа;
- линия, соединяющая пупок и переднюю верхнюю ость подвздошной кости, — грыжи полулунной линии (спигелиевые грыжи);
- в поясничной области треугольник Пети и пространство Грюнфельда-Лесгафта — поясничные грыжи,
- проекция большого и малого седалищного отверстия — седалищные грыжи.
Осмотр больного производится в положении как стоя, так и лежа.
Ущемленную грыжу клинически следует дифференцировать с такими заболеваниями, как пахово-бедренный лимфаденит; варикозное расширение большой подкожной вены; острый орхоэпидидимит и фуникулит; гематома мошонки, водянка оболочек яичка; новообразования пупочной области (mts), а также абсцессы и инфильтраты.
Однако на догоспитальном этапе при постановке конкурирующих с ущемленной грыжей диагнозов врачу догоспитального этапа следует помнить непреложное правило: при дифференцировке диагноза между ущемленной грыжей и другим заболеванием все сомнения должны быть решены в пользу диагноза «ущемленная грыжа». Такая установка позволяет избежать серьезных клинических ошибок, имеющих жизнеопасные последствия для пациента.
Вторым необходимым правилом для врача догоспитального этапа должно быть и то, что диагноз или обоснованное предположение (равно как и сомнения) о наличии у больного ущемленной грыжи являются основанием для немедленного направления пациента в хирургический стационар в положении лежа на носилках.
Следует подчеркнуть, что выполнение врачами догоспитального этапа скорой медицинской помощи вышеуказанных положений, даже при наличии у больного ущемления наружной грыжи, приводит к своевременной доставке больного в стационар, сокращению временного интервала до оказания хирургической помощи, а также существенно уменьшает количество осложнений, связанных с развитием острой кишечной непроходимости, флегмоны грыжевого мешка и др.
При приезде врачей догоспитального этапа на вызов к больному с подозрением на ущемленную грыжу и на амбулаторном приеме у хирурга в поликлинике, пациенту следует целенаправленно задать вопрос о времени, с которого произошло невправление ранее самостоятельно вправлявшейся наружной грыжи, и времени возникновения болевого синдрома в ней.
Данный вопрос является принципиальным, так как по времени, прошедшему с момента ущемления наружной грыжи до осмотра пациента, в сочетании с клиническими признаками, можно косвенно судить о степени произошедших изменений в ущемленных органах. Полученные данные анамнеза должны служить дополнительным фактором для принятия правильного тактического решения врачом догоспитального этапа скорой медицинской помощи, а также определять неотложность транспортировки больного в стационар для оказания ему полноценной хирургической помощи.
На догоспитальном этапе запрещается производить вправление ущемленной грыжи и вводить обезболивающие наркотические препараты. Следует помнить, что попытки вправления грыжи недопустимы, так как на практике хорошо известны случаи, когда эти действия приводили к разрыву ущемленной кишечной петли, образованию обширной гематомы ее брыжейки, отрыву шейки грыжевого мешка или мнимому вправлению грыжевого содержимого в брюшную полость.
При самостоятельном вправлении ущемленной грыжи на догоспитальном этапе больной должен быть направлен в стационар для дальнейшего динамического наблюдения, особенно если временной интервал между ущемлением грыжи и ее вправлением был велик.
При наличии ущемленной грыжи больной транспортируется в стационар только в положении лежа на носилках. При неосложненной грыже во время транспортировки ему не требуется специальных лечебных мероприятий.
При наличии признаков острой кишечной непроходимости (и)или эндотоксикоза, гиповолемии (сухой обложенный язык, тахикардия, гипотония), выраженной интоксикации (лихорадка, озноб), развитии симптомокомплекса «острого живота» (положительный симптом Щёткина-Блюмберга) на догоспитальном этапе осуществляется катетеризация периферической вены и инфузия 400 мл 5% раствора глюкозы или 400 мл изотонического раствора натрия хлорида, которая осуществляется во время транспортировки. Во время транспортировки контролируются витальные функции пациента.
Учитывая, что ущемленная грыжа является общехирургической патологией, а операции по ее устранению выполняют хирурги, имеющие опыт и навыки в хирургии органов брюшной полости, основным местом госпитализации такого пациента должен быть стационар, имеющий в своем составе отделение общей хирургии.
С учетом временного фактора, играющего принципиальную роль в развитии некротических изменений в ущемленных органах при данной патологии, следует руководствоваться скорее принципом территориальной близости такого стационара, чем его узкой специализацией.
Заключение
Результаты оперативного лечения ущемленных грыж в стационарах во многом зависят от правильных диагностических и тактических действий врачей на догоспитальном этапе скорой медицинской помощи.
Своевременная диагностика ущемленной грыжи на догоспитальном этапе позволяет вовремя доставить больного в стационар, сокращает временной интервал до операции при наличии ущемленной грыжи и устраняет возможность развития таких жизнеопасных ее осложнений, как острая кишечная непроходимость, флегмона грыжевого мешка, перитонит, полиорганная недостаточность и другие.
М. В. Ромашкин-Тиманов, И. М. Барсукова, А. А. Терешичев
2015 г.
Источник