Миниинвазивный метод лечения межпозвонковой грыжи
 Выполнение хирургической коррекции межпозвонковой грыжи при помощи микроинструментов под контролем оптической аппаратуры, позволяющей проводить манипуляции через проколы или в пределах минимальных (до 2 см.) разрезов — получило распространённое теперь название «малоинвазивные операции при грыже диска».
Выполнение хирургической коррекции межпозвонковой грыжи при помощи микроинструментов под контролем оптической аппаратуры, позволяющей проводить манипуляции через проколы или в пределах минимальных (до 2 см.) разрезов — получило распространённое теперь название «малоинвазивные операции при грыже диска».
Основные преимущества микрохирургического лечения межпозвоночных грыж:
- Минимальное повреждение мышечного аппарата позвоночника.
- Небольшая кровопотеря.
- Крайне низкая вероятность вторичной инфекции.
- Меньшая доза анестетиков сводит к минимуму их побочные действия на организм.
- Нахождение в стационаре от нескольких часов, до нескольких дней после операции.
- Низкая интенсивность послеоперационных болевых ощущений.
- Послеоперационное восстановление, с возвращением к привычному укладу жизни и рабочим нагрузкам — менее полугода.
- Непрерывный мониторинг минимизирует риск повреждения структур спинного мозга и периферических нервов во время манипуляций.
Особенности и преимущества микродискэктомии при грыже межпозвонковых дисков
- Операция может проходить под контролем интраоперационного микроскопа или же с использованием эндоскопа, выводящего изображение операционного поля на экран монитора.
- Эта манипуляция особо эффективна при коррекции грыж поясничного отдела позвоночника.
- Устраняет давление грыжи на корешок периферического нерва путём удаления мембраны (жёлтой связки), соединяющей дуги соседних позвонков, а так же небольшого фрагмента дуги позвонка.
- Этого достаточно для устранения сдавливания нерва, которому аккуратно придают обычное положение.
- Иногда на этом этапе возможно самостоятельное уменьшение размеров выпадения межпозвонковой грыжи до физиологических параметров контуров сустава.
- При остающемся выпадении диска производят удаление выпяченной части.
- Обычная физическая нагрузка возобновляется сразу после операции. Следует только в течении последующих шести недель уменьшить сгибательные движения в позвоночнике, поднятие значительных тяжестей и резкие повороты вокруг оси.
Лазерная реконструкция межпозвонковых дисков – особенности операции, восстановление после неё
- Под рентгенологическим контролем и местным обезболиванием производят проколы межпозвоночного пространства специальными иглами в зонах выпячивания грыжи.
- Через полые иглы проводят лазерные проводники.
- Производят облучение диска зелёным лучом лазера с нагреванием его в пределах до 55-60 °C.
- Действие светового луча и температур на строго ограниченном участке – вызывает стимуляцию регенераторных процессов в хряще. В результате этого, в течении 6 месяцев происходит уменьшение размеров выпячивания.
Выполнение лазерной реконструкции межпозвоночного диска возможно, как дополнение к эндоскопическим (малоинвазивным) операциям по удалению диска для профилактики рецидивов выпадения.
Деструкция фасеточных нервов – особенности операции
Суть операции – снятие выраженного болевого синдрома в поясничной части позвоночника, который значительно усиливается при разгибательных движениях.
Боль в этих ситуациях обусловлена избыточным раздражением болевых рецепторов  фасеточных (между боковыми отростками) межпозвонковых суставов.
фасеточных (между боковыми отростками) межпозвонковых суставов.
Предварительно, проводится диагностически-лечебная процедура — параартикулярная блокада. Если боль при введении анестетика проходит, то производят деструкцию фасеточных нервов.
- В зону локализации рецепторов вводят электрод.
- Производят подачу высокочастотного тока в ткань.
- В это время происходит мониторирование вторым электродом изменения температуры в зоне воздействия для исключения превышения заданных показателей.
- Процедуру повторяют на суставе с другой стороны, обрабатывая, таким образом, 3-4 позвоночных сочленения.
- Операция длится около получаса, под местным обезболиванием.
- Госпитализации не требуется.
Таким образом, снимая фасеточный синдром при малых размерах межпозвонковой грыжи, можно продолжить консервативное лечение, не прибегая к манипуляциям непосредственно на самом межпозвонковом диске. Процедуру можно повторять.
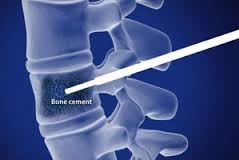
Малоинвазивная операция вертебропластики
Вертебропластика – изменение формы и плотности тела позвонка с помощью специального костного цемента.
При лечении межпозвонковых грыж, наиболее эффективна при грыжах Шморля, когда студёнистое ядро диска диффузно пропитывает тело позвонка по различным  причинам.
причинам.
- После местного обезболивания специальная полая игла вводится в тело позвонка под рентгенологическим контролем.
- Через неё начинается нагнетание специальной смеси из биологического цемента, рентгенконтрастного вещества и антибиотика.
- Через 10 минут после введения смесь затвердевает.
- Через 2-3 часа после окончания операции больной начинает активные самостоятельные движения.
Операция ламинэктомии
Ламинэктомия – операция, направленная на увеличение просвета спинномозгового канала с помощью удаления дужки позвонка при выраженных болевых приступах и нарушении функции тазовых органов.
Среди других показаний (опухоли спинного мозга, переломы и т.д.), межпозвоночная грыжа также является распространенным показанием для операции.
- Под местным обезболиванием производят минимальный разрез в проекции ущемлённого корешка выходящего из канала нерва.
- Мягкие ткани аккуратно отводятся в стороны без рассечения.
- Удаляется часть дужки позвонка.
- Производят контроль содержимого позвоночного канала.
- Удаляются опухоли, межпозвонковые грыжи, иссекаются рубцовые ткани и костные разрастания.
- Аккуратно послойно ушивают операционную рану.
В некоторых ситуациях (проведение операции нижней трети поясничного отдела позвоночника), в конце манипуляций дополнительно производят стабилизацию позвоночного столба путем укрепления между оперированными позвонками металлической или костной пластины.
Какие ещё есть методы лечения межпозвонковых грыж?
Источник
В нашем госпитале проводится малоинвазивное лечение протрузии и грыжи позвоночника методом гидронуклеопластики межпозвонковых дисков SpineJet (СпайнДжет). Это высокотехнологичная инновационная методика лечения, позволяющая избавиться от грыжи диска вообще без разреза (через прокол иглой). Вернуться домой можно в день операции или на следующие сутки, а к обычному образу жизни всего через 3-4 дня после вмешательства
Немного о протрузиях и грыжах
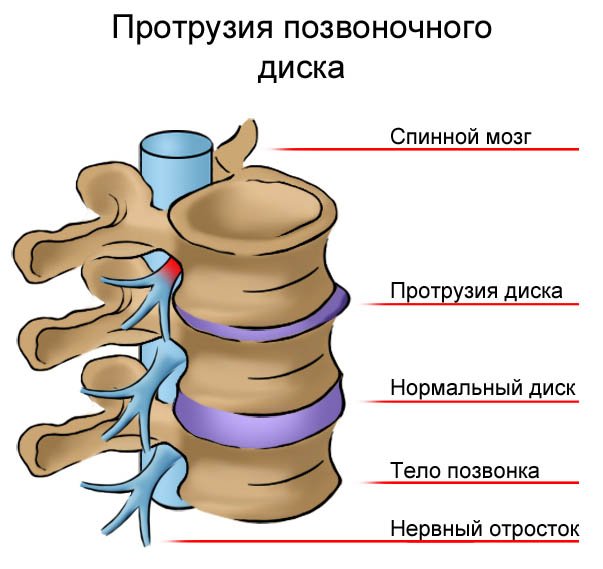
Позвонки соединяются между собой межпозвонковым диском, состоящим из фиброзного кольца, ограничивающего так называемое студенистое ядро (nucleuspulposus). В результате различных заболеваний и травм ядро может отчасти выходить за пределы фиброзного кольца через его дефекты, создавая выпячивание (протрузию) или грыжу, когда целостность кольца нарушена и выбухающая часть практически «отшнурована» от основной ткани ядра.
Радикальным методом лечения протрузии или грыжи диска является хирургическое удаление его части. Тем более, что они оказывают давление на окружающие позвоночник структуры — нервные волокна, сосуды, вызывая боли, онемение и даже нарушение кровоснабжения отдельных областей.
Описание метода SpineJet
Гидронуклеопластика межпозвонковых дисков — операция удаления измененных тканей пульпозного ядра при помощи воды с использованием комплекса SpineJet. В качестве режущего инструмента «работает» струя физиологического раствора комнатной температуры, подающегося с высокой скоростью до 900 км в час. Пораженные ткани, таким образом, выносятся с потоком жидкости. За счёт уменьшения объёма ядро возвращается к нормальным размерам, выбухание (протрузия или грыжа диска) исчезает. А поскольку при оперативном доступе всё делается через прокол, а мышцы и связки буквально раздвигаются, по окончании манипуляций фиброзное кольцо самопроизвольно смыкается, сохраняя нормальную анатомическую форму межпозвонкового соединения.
Во время операции хирурги контролируют свои действия при помощи современной системы рентген-визуализации Си-дуги фирмы Philips.
Преимущества гидронуклеопластики межпозвонковых дисков
- Физиологичный доступ к зоне манипуляций (к диску), минимальная операционная травма. Практическое отсутствие кровопотери.
- Скорость самой процедуры до 1 часа, чаще около 40 минут, и быстрое восстановление пациента.
- Возможность проведения операции под местной анестезией, реже — под кратковременным наркозом.
- Отсутствие при гидронуклеопластике термического воздействия на ткани, возникающего при лазерных технологиях, вызывающих перегрев хряща и в последующем его быструю дегенерацию.
Показания к применению гидродискэктомии
- Протрузии диска, при неэффективности консервативного лечения в течение 4 недель.
- Подсвязочные грыжи межпозвонкового диска.
- Дегидратация диска, особенно у пациентов старшей возрастной группы.
Окончательный выбор метода оперативного лечения делает специалист — ортопед и/или нейрохирург. Тем более, что данная методика не рекомендуется в целом ряде случаев. Например:
- при снижении межпозвонкового пространства более чем на 50%,
- при выраженной дегенерации диска,
- при опухолях и при стенозе позвоночного канала,
- при сдавлении нервных корешков выростами костной ткани.
Кроме того, гидронуклеопластика межпозвонковых дисков может применяться как подготовительная процедура для некоторых других микрохирургических операций.
Ход операции
Обследование и оперативное вмешательство может быть проведено в течение одного дня.
Как уже было сказано, может быть применена как местная, так и общая анестезия.
В процессе операции врач делает одиночный прокол кожи, через который вводится инструмент. Затем подается струя физиологического раствора, которой, под визуальным контролем, разрушается и вымывается ткань пораженного диска. После извлечения инструмента ткани смыкаются.
В течении 2-3 суток после гидродискэктомии рекомендуется соблюдать некоторые ограничения в двигательных нагрузках, например, долго не сидеть. Через 2-3 недели можно приступить к обычным физическим упражнениям, в том числе и с отягощением.
Доктора Клинического госпитала на Яузе в ходе квалифицированных консультаций и обследования на современной аппаратуре точно определят Ваш диагноз, подберут и проведут самое эффективное лечение и дадут вам конкретные индивидуальные рекомендации по реабилитации.
Цены на услуги Вы можете посмотреть в прайсе или уточнить по телефону, указанному на сайте.
Источник
Грыжа межпозвонкового диска (ГМП) — это смещение тканей диска (пульпозного ядра и фиброзного кольца) за пределы межпозвонкового дискового пространства. Для подтверждения данного диагноза прибегают к радиологическим исследованиям. Однако не всегда радиологическая картина соответствует клиническим симптомам.
читайте также пост: Дегенерация межпозвонкового диска (на laesus-de-liro.livejournal.com) [читать] и пост: Протрузия межпозвонкового диска (на laesus-de-liro.livejournal.com) [читать]
Основными симптомами ГМП являются корешковая боль (в т.ч. боль исходящая из спинального нерва), сенсорные аномалии (симптомы ирритации и/или выпадения) и мышечная слабость [парез/плегия] в зоне иннервации одного или нескольких пояснично-крестцовых корешков (в т.ч. спинальных нервов). Также являются показательными фокальный парез, ограниченное сгибание туловища и усиление боли в ногах при нагрузках, кашле и чихании.
[СПРАВОЧНАЯ ИНФОРМАЦИЯ — ПАТТЕРН МЕЖПОЗВОНКОВОГО ДИСКОГЕННОГО БОЛЕВОГО СИНДРОМА]Справочная информация — паттерн межпозвонкового дискогенного болевого синдрома
Патология межпозвонкового диска — причина примерно 30% случаев боли в спине. Это [!!!] основная причина хронической боли в спине у лиц молодого возраста (30 — 50 лет). В большинстве случаев поражаются 2 последних диска: L4–L5 и L5–S1, реже L3–L4. Для удобства грыжей межпозвонкового диска (МПД) называют любое выпячивание диска более 3 мм.
Грыжи МПД могут быть различны по локализации. Клиническое значение имеют задние грыжи МПД. Задние грыжи можно разделить на [1] латеральные (смещаются в сторону межпозвонкового отверстия и ущемляют заключенный в нем корешок), [2] парамедианные (или медиолатеральные), [3] срединные (прободают заднюю половину фиброзного кольца и заднюю продольную связку). [!!!] Болевые синдромы обычно вызываются задними грыжами.
На начальном этапе формирования грыжи диска возникает локальная рефлекторная боль, которая может иррадировать в крестцово-подвздошное сочленение, крестец, копчик, мошонку или промежность, в паховую область бедро, голень, стопу (склеротомные боли); на более поздней стадии появляется корешковая боль. Связь между пораженным корешком и локализацией грыжи зависит не только от уровня грыжи, но и от направления ее выпячивания. Грыжи поясничных дисков чаще всего бывают парамедианными и оказывают давление на корешок, выходящий через межпозвонковое отверстие на уровень ниже. Например, при грыже L4 — L5 чаще всего страдает корешок L5. Таким образом, исходя из клинических данных, мы можем с определенностью сказать, какой из корешков подвергся сдавлению, [!!!] но не можем определить локализацию грыжи.
При грыже диска боль часто возникает при резком движении, наклоне, подъеме тяжести, падении. Боль усиливается при движении, натуживании, подъеме тяжести, длительном пребывании в одной позе, кашле и чихании и ослабевает в покое, особенно в положении на здоровом боку с согнутой больной ногой. При осмотре отмечаются небольшой наклон тела вперед, ограничение движений, особенно кпереди и в больную сторону. Наблюдается выраженное напряжение паравертебральных мышц, уменьшающееся в положении лежа. Симптомы натяжения не являются специфичными для корешкового поражения, они могут возникать при напряжении паравертебральных мышц или задних мышц бедра и голени (гамстринг-синдром), однако при их помощи возможно оценить тяжесть и динамику болевого синдрома. Симптом Ласега проверяют, медленно поднимая прямую ногу больного вверх до появления боли в ноге по ходу седалищного нерва. При сдавлении корешков L5 — S1 боль появляется при подъеме ноги уже до 30 — 40o, а при сгибании ноги в коленном и тазобедренном суставах она проходит. Если боль возникает при подъеме ноги выше 70o, то, скорее всего, она не связана со сдавлением корешка. Если боль не проходит при сгибании ноги в коленном и тазобедренном суставах, это может свидетельствовать о патологии тазобедренного сустава или психогенном характере боли. Чтобы подтвердить корешковую природу симптома Ласега, ногу поднимают до уровня, выше которого возникает боль, а затем форсированно сгибают стопу в голеностопном суставе, что при радикулопатии вызывает иррадиацию боли по ходу пораженного корешка. При сдавлении сосудов, питающих корешок спинномозгового нерва, возникает его ишемическое повреждение, которое может привести к развитию пареза стопы. В большинстве случаев парез регрессирует на фоне консервативной терапии.
Следует помнить, что радикулопатия также может быть результатом сдавления корешка суставной фасеткой при артропатии межпозвонковых суставов, остеофитом или гипертрофированной желтой связкой, что особенно часто наблюдается у пожилых больных. В отличие от боли при грыжах боль при радикулопатии облегчается в положении сидя (при сидении). Симптом Ласега чаще отрицательный.
Некорешковая люмбоишиалгия встречается чаще, чем корешковая, и может быть обусловлена различными причинами. Такая боль может иметь дискогенный характер. Дискогенная боль, не связанная с компрессией корешка, максимально выражена в пояснице, но часто распространяется в ягодицу и бедро. Для нее характерен ряд признаков, отличающих ее от рефлекторной боли иного происхождения. Дискогенная боль бывает постоянной или перемежающейся и обычно усиливается при сгибании и сидении. При упражнениях на разгибание можно отметить феномен «централизации» боли>, которая ослабляется в ноге, но усиливается в поясничной области. Подтверждение дискогенного характера боли возможно при дискографии, проводимой под флюороскопическим контролем, при этом стимуляция пораженного диска индуцирует боль с характерной для данного пациента иррадиацией [перейти к источнику].
Существует два основных подхода к лечении ГМП — консервативный и оперативный. Консервативное лечение не всегда эффективно, поэтому многим пациентам показано хирургическое вмешательство. В ходе исследований был доказан лучший результат лечения через 1 и 2 года в группе пациентов, получавших хирургическое лечение, по сравнению с результатами у пациентов, получавших консервативную терапию. Консервативное лечение обычно включает в себя мультимодальный подход, совмещая противовоспалительные препараты, обучение и физиотерапию. Минимально инвазивные операции в хирургии (микрохирургическая дискэктомия) позвоночника появились 15 лет назад, их популярность непрерывно растет. Эти подходы обеспечивают минимальную травматизацию мягких тканей и костей, меньшие расходы на неотложную помощь, уменьшение продолжительности пребывания в стационаре, но им также сопутствует длительное обучение хирургов.
Обратите внимание! При отсутствии эффекта от консервативного лечения дегенеративно-дистрофических заболеваний пояснично-крестцового отдела позвоночника минимально инвазивные методики являются наиболее эффективными. Их применение позволяет сократить пребывание больных в специализированном стационаре, улучшает результаты лечения.
Показаниями для хирургического вмешательства являются: [1] постоянная сильная боль в пояснице и иррадиирующая боль в ноге, не поддающаяся адекватному консервативному лечению; [2] сильная боль в пояснице и боль в ногах, которая делает повседневную жизнь невозможной; или [3] тяжелый парез (моторная степень — 3 или меньше).
Грыжа пульпозного ядра является наиболее распространенным показанием для операций на поясничном отделе позвоночника. Абсолютными показаниями для дискэктомии являются неврологический дефицит, вызывающий слабость функционально важных мышц, таких как отводящие мышцы бедра, дорсифлексоры голеностопного сустава, подошвенно-флексорные мышцы голени, синдром конского хвоста и прогрессирующий неврологический дефицит, а также отсутствие эффективности консервативного лечения. Среди наиболее распространенных относительных показаний для дискэктомии — постоянная боль, не поддающаяся адекватному консервативному лечению, и боль, которая отрицательно влияет на качество жизни.
читайте также пост: Показания к оперативному лечению грыжи межпозвонкового диска (на laesus-de-liro.livejour-nal.com) [читать]
ОПЕРАТИВНЫЕ ДОСТУПЫ В МАЛОИНВАЗИВНОЙ ХИРУРГИИ
Микрохирургическая дискэктомия в настоящее время признана стандартом хирургического лечения грыжи поясничных МПД. Классической хирургической техникой при микродискэктомии является частичная гемиламинэктомия с медиальной фасетэктомией нижней поверхности пластинки (спиноламинарное соединение) или без таковой, хотя необходимая степень ламинэктомии зависит от расположения фрагмента грыжи и уровня диска. Спондилодез (Lumbar Interbody Fusion, LIF) является признанным методом лечения ряда заболеваний позвоночника, в т.ч. дегенеративных патологий, травм, инфекции и ново-образований. LIF подразумевает установку имплантата (кейджа, спейсера или структурного трансплантата) в межпозвонковом пространстве после дискэктомии и ляминотомии замыкательной пластины.
В настоящее время LIF выполняется с использованием пяти основных подходов:
[1] задний межтеловой спондилодез (Posterior Lumbar Interbody Fusion, PLIF);
[2] трансфораминальный межтеловой спондилодез (Transforaminal Lumbar Interbody Fusion, TLIF), или мини-инвазивный трансфораминальный межтеловой спондилодез (Minimally Invasive Transforaminal Lumbar Interbody Fusion, MI-TLIF);
[3] поясничный косой межтеловой спондилодез переднего поясничного отдела (oblique lateral interbody fusion, OLIF/ATP [anterior to psoas]),
[4] поясничный передний межтеловой спондилодез (Anterior Lumbar Interbody Fusion, ALIF);
[5] поясничный боковой межтеловой спондилодез (Lateral Lumbar Interbody Fusion, LLIF [ или Extreme Lateral Interbody Fusion — XLIF]).
Нет четких и убедительных доказательств превосходства какого-либо метода над другими. Эти операции также могут быть выполнены с использованием мини-открытого или минимально инвазивного (MIS) подходов, а также с применением эндоскопи-ческой техники (дискэктомии).Подробнее в следующих источниках:
статья «Малоинвазивные методы оперативного лечения грыжи поясничного отдела позвоночника» М.Т. Сампиев, Б.А. Сычеников, Н.В. Скабцовс, А.С. Лягин, И.П. Рынков; ФГАОУ ВО РУДН, Москва (РМЖ. Медицинское обозрение, №7, 2019) [читать];
клинические рекомендации «Клинические рекомендации по диагностике и лечению грыж межпозвонковых дисков пояснично-крестцового отдела позвоночника» утверждены на Пленуме Правления Ассоциации нейрохирургов России, Казань 27.11.2014 (Москва, 2014) [читать]
статья «Lumbar interbody fusion: techniques, indications and comparison of interbody fusion options including PLIF, TLIF, MI-TLIF, OLIF/ATP, LLIF and ALIF» Ralph J. Mobbs, Kevin Phan, Greg Malham, Kevin Seex, Prashanth J. Rao; NeuroSpine Surgery Research Group (NSURG), Sydney, Australia; Prince of Wales Private Hospital, Randwick, Sydney, Australia; University of New South Wales (UNSW), Sydney, Australia; Neuroscience Institute, Epworth Hospital, Richmond VIC, Australia; Neurosurgery Department, Macquarie University, Sydney, Australia (Journal of Spine Surgery, №1, 2015) [читать]
Источник


