Особенности операции при врожденной грыже
Оглавление темы «Грыжесение. Кишечные швы.»:
1. Операции при врожденной паховой грыже. Принципы операций при врожденной паховой грыже.
2. Операции при бедренной грыже. Принципы операций при бедренной грыже.
3. Операции при пупочной грыже. Пластика по Мейо. Пластика по Сапежко. Пластика по Лексеру.
4. Операции при грыже белой линии живота. Принципы операций при скользящих грыжах.
5. Грыжесечение при ущемлённых грыжах. Принципы операций при ущемлённых грыжах.
6. Лапаротомия. Доступы к органам полости живота. Лапаротомные доступы.
7. Косые лапаратомные разрезы. Поперечные лапаратомные разрезы. Комбинированные лапаратомные разрезы.
8. Осмотр брюшной полости при ранениях. Ревизия брюшинной полости при проникающих ранениях живота.
9. Кишечные швы. Кишечный шов. Требования к кишечному шву.
10. Шов Ламбера. Двухрядный шов Альберта. Шов Шмидена.
Операции при врожденной паховой грыже. Принципы операций при врожденной паховой грыже.
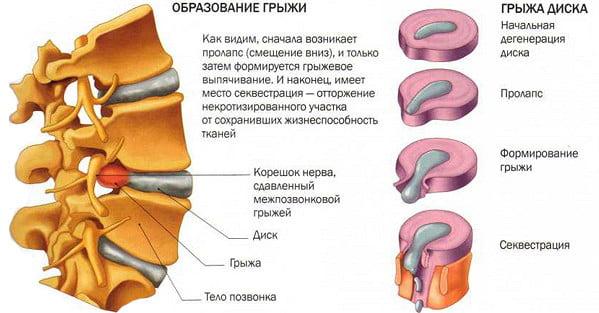
Грыжевым мешком врожденной паховой грыжи является незаросший влагалищный отросток брюшины. Семенной канатик прочно фиксирован снаружи к стенке грыжевого мешка, а яичко, покрытое брюшиной мезоперитонеально, лежит в грыжевом мешке вместе с грыжевым содержимым.
В этих случаях основная цель операции — ликвидация сообщения грыжевого мешка с брюшной полостью.
Грыжевой мешок врожденной паховой грыжи вскрывают продольно. Края грыжевого мешка разводят, взяв на зажимы.

Грыжевое содержимое врожденной паховой грыжи вправляют в брюшную полость, осматривают внутреннюю поверхность мешка. Сообщение с брюшной полостью ликвидируют либо наложением изнутри кисетного шва на шейку грыжевого мешка, либо его обычным перевязыванием. Для этого брюшину грыжевого мешка на задней стенке шейки рассекают поперечно и берут на зажимы. Слегка потягивая семенной канатик и пользуясь инфильтрацией тканей раствором новокаина, марлевым тупфером тупо, осторожно отделяют шейку грыжевого мешка от семенного канатика, лежащего снаружи. Отделив таким образом шейку грыжевого мешка, ее прошивают и перевязывают.
Указанным способом изолировать шейку грыжевого мешка врожденной паховой грыжи удается не всегда, так как элементы семенного канатика спаяны с тонким брюшинным мешком, который при выделении легко рвется. На шейку грыжевого мешка можно изнутри наложить кисетный шов с таким расчетом, чтобы семенной канатик не захватить в шов, а как бы перешагнуть через него, захватив брюшину с обеих сторон и оставляя канатик вне шва.
Отступя 1,5—2,0 см дистальнее наложенного кисетного шва, стенку грыжевого мешка врожденной паховой грыжи осторожно рассекают в поперечном направлении. Дистальный край разреза несколько мобилизуют книзу, после чего затягивают и завязывают кисетный шов. Сообщение с брюшной полостью ликвидировано.
Грыжевой мешок врожденной паховой грыжи во избежание образования в дальнейшем водянки оболочек яичка либо иссекают вдоль семенного канатика, оставляя вокруг яичка полоску брюшины в 1,5—2,0 см, либо выворачивают его и позади канатика и яичка сшивают отдельными кетгутовыми швами (операция Винкельмана). Яичко осторожно погружают на дно мошонки.
Пластику пахового канала при врожденной паховой грыже производят одним из способов, позволяющих укрепить его переднюю стенку.
Видео урок анатомии грыжи и хода грыжесечения
Другие видео уроки по топочке находятся: Здесь
— Также рекомендуем «Операции при бедренной грыже. Принципы операций при бедренной грыже.»
Источник
Ñèìïòîìû âðîæäåííûõ ãðûæ (ïàõîâîé, ïóïî÷íîé). Ïðè÷èíû èõ âîçíèêíîâåíèÿ. Àíàòîìè÷åñêèå îñîáåííîñòè áåëîé ëèíèè æèâîòà, âëèÿþùèå íà ôîðìèðîâàíèå äàííîé ïàòîëîãèè. Âíóòðèóòðîáíîå ëå÷åíèå âðîæäåííûõ äèàôðàãìàëüíûõ ãðûæ: ìåòîäèêà áàëëîííîé îêêëþçèè òðàõåè.
Ñòóäåíòû, àñïèðàíòû, ìîëîäûå ó÷åíûå, èñïîëüçóþùèå áàçó çíàíèé â ñâîåé ó÷åáå è ðàáîòå, áóäóò âàì î÷åíü áëàãîäàðíû.
Ðàçìåùåíî íà https://www.allbest.ru/
Ðàçìåùåíî íà https://www.allbest.ru/
Ìèíèñòåðñòâî çäðàâîîõðàíåíèÿ Ðåñïóáëèêè Áåëàðóñü
ÓÎ «Ãîìåëüñêèé ãîñóäàðñòâåííûé ìåäèöèíñêèé óíèâåðñèòåò»
Êàôåäðà àíàòîìèè ÷åëîâåêà ñ êóðñîì îïåðàòèâíîé õèðóðãèè è òîïîãðàôè÷åñêîé àíàòîìèè
Ðåôåðàò íà òåìó:
«Âðîæäåííûå ãðûæè. Îñîáåííîñòè èõ õèðóðãè÷åñêîãî ëå÷åíèÿ»
Ïîäãîòîâèëà:
ñòóäåíòêà ãðóïïû Ë-334
ßêèìîâè÷ Ì.È.
Ãîìåëü 2016
Ñîäåðæàíèå
Ââåäåíèå
1. Âðîæäåííàÿ ïóïî÷íàÿ ãðûæà
2. Âðîæäåííàÿ ãðûæà áåëîé ëèíèè æèâîòà
3. Ëå÷åíèå ãðûæè áåëîé ëèíèè æèâîòà
4. Âðîæäåííàÿ ïàõîâàÿ ãðûæà
5. Îïåðàöèè ïðè âðîæäåííûõ ïàõîâûõ ãðûæàõ
6. Âðîæäåííàÿ äèàôðàãìàëüíàÿ ãðûæà
7. Âíóòðèóòðîáíîå ëå÷åíèå âðîæäåííûõ äèàôðàãìàëüíûõ ãðûæ: áàëëîííàÿ îêêëþçèÿ òðàõåè
Ââåäåíèå
Âðîæäåííûå ãðûæè
Âðîæäåííûå ãðûæè æèâîòà ÷àùå îáíàðóæèâàþòñÿ ó äåòåé óæå â ðàííåì âîçðàñòå, â îòëè÷èå îò ïðèîáðåòåííûõ, íàáëþäàþùèõñÿ ÷àùå ó âçðîñëûõ è ïðîÿâëÿþùèõñÿ èç-çà ñëàáîñòè ìûøå÷íîãî ñëîÿ è ïîâûøåííîãî âíóòðèáðþøíîãî äàâëåíèÿ. Ðàçâèâàþòñÿ îíè âñëåäñòâèå íåïðàâèëüíîãî ôîðìèðîâàíèÿ ïåðåäíåé áðþøíîé ñòåíêè. Âðîæäåííûå ãðûæè, êàê ïðàâèëî, èìåþò äîñòàòî÷íî áîëüøèå âîðîòà, ïîýòîìó ðåäêî óùåìëÿþòñÿ.
Ñèìïòîìû âðîæäåííûõ ãðûæ
Ñèìïòîìû âðîæäåííîé ãðûæè æèâîòà (ïàõîâîé, ïóïî÷íîé) îáíàðóæèâàþòñÿ ñðàçó ïîñëå ïîÿâëåíèÿ ìàëûøà íà ñâåò. Íåîíàòîëîã çàìå÷àåò ïðèïóõëîñòü â ìåñòå ëîêàëèçàöèè ãðûæè, êîòîðàÿ ïðè ïëà÷å, íàòóæèâàíèè ìàëûøà óâåëè÷èâàåòñÿ â ðàçìåðàõ, èñ÷åçàåò èëè óìåíüøàåòñÿ â ðàçìåðàõ â ñïîêîéíîì ñîñòîÿíèè ðåáåíêà, â ëåæà÷åì ïîëîæåíèè.
Âûïÿ÷èâàíèå ìÿãêîå, ýëàñòè÷åñêîé êîíñèñòåíöèè, ïðè íàäàâëèâàíèè íà íåãî, ñâîáîäíî âïðàâëÿåòñÿ îáðàòíî â áðþøíóþ ïîëîñòü.
Äîêòîð ìîæåò ïàëüïèðîâàòü ãðûæåâûå âîðîòà, îïðåäåëèòü èõ ðàçìåð.
1. Âðîæäåííàÿ ïóïî÷íàÿ ãðûæà
Ïðè÷èíàìè âîçíèêíîâåíèÿ âðîæäåííîé ïóïî÷íîé ãðûæè ó íîâîðîæäåííûõ ñ÷èòàþò íàñëåäñòâåííóþ ïðåäðàñïîëîæåííîñòü è íàðóøåíèå ðàçâèòèÿ ñîåäèíèòåëüíîé òêàíè. Ïðîèñõîäèò òîðìîæåíèå îáðàçîâàíèÿ êîëëàãåíîâûõ âîëîêîí, âñëåäñòâèå ÷åãî ïðîèñõîäèò íåïðàâèëüíîå ôîðìèðîâàíèå ñòðóêòóð ïóïî÷íîãî êîëüöà.
Âðîæäåííàÿ ïóïî÷íàÿ ãðûæà âûÿâëÿåòñÿ ñðàçó æå ïîñëå ïîÿâëåíèÿ ìàëûøà íà ñâåò: â îáëàñòè ïóïêà îáíàðóæèâàþò øàðîâèäíîå îáðàçîâàíèå ñ øèðîêèì îñíîâàíèåì, êîòîðîå ïåðåõîäèò â ïóïî÷íûé êàíàòèê. Ïðè ïëà÷å è êðèêå ó ðåáåíêà îíî óâåëè÷èâàåòñÿ â ðàçìåðàõ. ×àùå âñåãî, â òå÷åíèå 1-ãî ãîäà æèçíè, òàêàÿ ãðûæà ïðîõîäèò ñàìîñòîÿòåëüíî, ëèáî åå îïåðèðóþò â ïëàíîâîì ïîðÿäêå ïîñëå 5-6 ëåò.
Ðèñ. 1 Âðîæäåííàÿ ïóïî÷íàÿ ãðûæà
2. Âðîæäåííàÿ ãðûæà áåëîé ëèíèè æèâîòà
Ïðè÷èíîé ôîðìèðîâàíèÿ äàííîé ïàòîëîãèè ñ÷èòàþò âðîæäåííóþ ñëàáîñòü ñîåäèíèòåëüíîé òêàíè áåëîé ëèíèè æèâîòà, êîòîðàÿ ïðèâîäèò ê åå èñòîí÷åíèþ, ïîÿâëåíèþ îòâåðñòèé â àïîíåâðîçå è äèàñòàçó (ðàñõîæäåíèþ) ïðÿìûõ ìûøö áðþøíîé ñòåíêè. Ñóùåñòâåííóþ ðîëü èãðàþò âðîæäåííûå àíàòîìè÷åñêèå îñîáåííîñòè áåëîé ëèíèè, çàêëþ÷àþùèåñÿ â øèðîêèõ ïðîìåæóòêàõ ìåæäó åå âîëîêíàìè.
Ðèñ. 2 Âðîæäåííàÿ ãðûæà áåëîé ëèíèè æèâîòà
3. Ëå÷åíèå ãðûæè áåëîé ëèíèè æèâîòà
Èçáàâèòüñÿ îò ãðûæè ìîæíî òîëüêî õèðóðãè÷åñêè â óñëîâèÿõ ñòàöèîíàðà. Âèäû îïåðàöèé (ãåðíèîïëàñòèêà):
1) Ïëàñòèêà ìåñòíûìè òêàíÿìè — óøèâàíèå äåôåêòà áåëîé ëèíèè æèâîòà ñ ëèêâèäàöèåé âîçìîæíîãî äèàñòàçà ïðÿìûõ ìûøö. Îäíàêî èç-çà ñëàáîñòè ñîåäèíèòåëüíîé òêàíè è çíà÷èòåëüíîé íàãðóçêè íà øâû ïîñëå îïåðàöèè â 20-40% ñëó÷àåâ âîçíèêàþò ðåöèäèâû (ïîâòîðíîå îáðàçîâàíèÿ ãðûæè).
2) Ïëàñòèêà ñ ïðèìåíåíèåì ñèíòåòè÷åñêèõ ïðîòåçîâ — óñòàíîâêà ñåòêè äëÿ çàêðûòèÿ äåôåêòà àïîíåâðîçà ïîñëå óñòðàíåíèÿ äèàñòàçà ïðÿìûõ ìûøö ïðè ãðûæå áåëîé ëèíèè æèâîòà. Âåðîÿòíîñòü ðåöèäèâà î÷åíü ìàëà. Îïåðàöèÿ âûïîëíÿåòñÿ ïîä íàðêîçîì.
Îñîáåííîñòüþ õèðóðãè÷åñêîãî ëå÷åíèÿ ãðûæ áåëîé ëèíèè æèâîòà ÿâëÿåòñÿ òî, ÷òî óñòðàíåíèÿ òîëüêî îäíîé ãðûæè íåäîñòàòî÷íî. Íåîáõîäèìî óñòðàíåíèå äèàñòàçà ïðÿìûõ ìûøö æèâîòà.
ãðûæà ïàõîâûé ïàòîëîãèÿ äèàôðàãìàëüíûé
4. Âðîæäåííàÿ ïàõîâàÿ ãðûæà
Âðîæäåííûå ïàõîâûå ãðûæè ñîñòàâëÿþò ïðèìåðíî 90% îò âñåõ ãðûæ, âñòðå÷àþùèõñÿ ó äåòåé. Ó âçðîñëûõ îíè òàêæå îáíàðóæèâàþòñÿ â 10-12% ñëó÷àåâ. ×àùå âñòðå÷àþòñÿ ó îñëàáëåííûõ è íåäîíîøåííûõ äåòåé, ó äåâî÷åê â 7 ðàç ðåæå, ÷åì ó ìàëü÷èêîâ.
Ó ìàëûøåé ìóæñêîãî ïîëà íåðåäêî åå ñî÷åòàíèå ñ êðèïòîðõèçìîì (íåîïóùåíèåì ÿè÷êà).
Ïðè âðîæäåííîé ïàõîâîé ãðûæå ïîëîñòü âëàãàëèùíîãî îòðîñòêà ñâîáîäíî ñîîáùàåòñÿ ñ ïîëîñòüþ áðþøèíû èç-çà íåïîëíîãî åãî çàðàùåíèÿ. ×åðåç ýòî îòâåðñòèå âíóòðåííèå îðãàíû âûõîäÿò âñëåä çà ÿè÷êîì ó ìàëü÷èêîâ èëè ÿè÷íèêîì ó äåâî÷êè (â ïðîöåññå èõ îïóùåíèÿ âî âíóòðèóòðîáíûé ïåðèîä ðàçâèòèÿ).
Ðèñ.3
Âðîæäåííàÿ ïàõîâàÿ ãðûæà ó äåòåé, â îòëè÷èå îò ïóïî÷íîé, íå ïðîõîäèò ñàìîñòîÿòåëüíî, îïåðàöèÿ (öåíà êîòîðîé çàâèñèò îò âèäà óñòàíàâëèâàåìîãî èìïëàíòà) ïðîâîäèòñÿ â âîçðàñòå 5-12 ìåñÿöåâ.
Ðèñ. 4 Âðîæäåííàÿ è ïðèîáðåòåííàÿ êîñûå ïàõîâûå ãðûæè
5. Îïåðàöèè ïðè âðîæäåííûõ ïàõîâûõ ãðûæàõ
Ïðè âðîæäåííûõ ïàõîâûõ ãðûæàõ â îñíîâíîì ïðèìåíÿþò äâà ñïîñîáà îïåðàòèâíûõ âìåøàòåëüñòâ — áåç âñêðûòèÿ ïàõîâîãî êàíàëà (ïî Ðó — Îïïåëþ) è ñî âñêðûòèåì ïàõîâîãî êàíàëà.
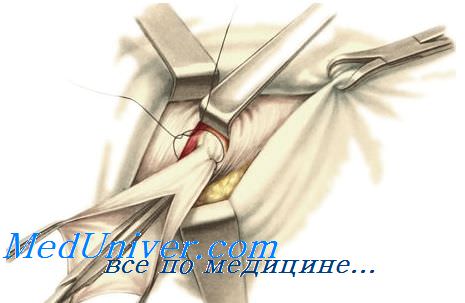
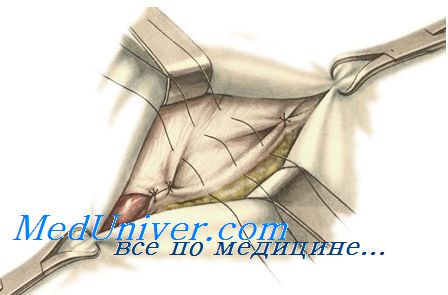
Ïî ñïîñîáó Ðó — Îïïåëÿ ïîñëå ðàññå÷åíèÿ êîæè è ïîäêîæíîé êëåò÷àòêè âûäåëÿþò è âñêðûâàþò ãðûæåâîé ìåøîê, ãðûæåâîå ñîäåðæèìîå âïðàâëÿþò â áðþøíóþ ïîëîñòü. Âûâåäåííûé â ðàíó ãðûæåâîé ìåøîê ïåðåâÿçûâàþò ó øåéêè, îòñåêàþò, êóëüòþ ïîãðóæàþò â ïðåäáðþøèííóþ êëåò÷àòêó. Äâóìÿ-òðåìÿ øåëêîâûìè ëèãàòóðàìè óøèâàþò íàðóæíîå îòâåðñòèå ïàõîâîãî êàíàëà. Óçëîâûå øâû íàêëàäûâàþò íà ïåðåäíþþ ñòåíêó ïàõîâîãî êàíàëà, çàõâàòûâàÿ â øîâ ñ îäíîé ñòîðîíû àïîíåâðîç íàðóæíîé êîñîé ìûøöû æèâîòà è ïîäëåæàùèå ìûøöû íåñêîëüêî âûøå ïàõîâîãî êàíàëà, à ñ äðóãîé — ïàõîâóþ ñâÿçêó. Ýòîò ñïîñîá ïðèìåíÿåòñÿ ïðè íåáîëüøèõ íà÷àëüíûõ ãðûæàõ, êàê âðîæäåííûõ, òàê è ïðèîáðåòåííûõ.
Ïðè ñïîñîáå ñî âñêðûòèåì ïàõîâîãî êàíàëà äîñòóï ê ãðûæåâîìó ìåøêó òîò æå, ÷òî è ïðè ïðèîáðåòåííûõ êîñûõ ïàõîâûõ ãðûæàõ. Ïî õîäó ñåìåííîãî êàíàòèêà ðàññåêàþò fascia cremasterica âìåñòå ñ âîëîêíàìè m. cremaster è fascia spermatica interna âûäåëÿþò ïåðåäíþþ ñòåíêó ãðûæåâîãî ìåøêà è âñêðûâàþò åå ó øåéêè. Ãðûæåâîå ñîäåðæèìîå âïðàâëÿþò â áðþøíóþ ïîëîñòü, çàäíþþ ñòåíêó ãðûæåâîãî ìåøêà ó øåéêè îòäåëÿþò îò ýëåìåíòîâ ñåìåííîãî êàíàòèêà, à çàòåì ðàññåêàþò â ïîïåðå÷íîì íàïðàâëåíèè. Øåéêó âûäåëåííîé ÷àñòè ãðûæåâîãî ìåøêà ïðîøèâàþò øåëêîâîé ëèãàòóðîé, ïåðåâÿçûâàþò è îòñåêàþò, â ðàíó âûâîäÿò ÿè÷êî âìåñòå ñ îñòàòêîì ãðûæåâîãî ìåøêà. Ïîñëåäíèé èññåêàþò è âûâåðòûâàþò âîêðóã ÿè÷êà è ñåìåííîãî êàíàòèêà, ñøèâ åãî ðåäêèìè óçëîâûìè øâàìè. Åñëè ãðûæåâîé ìåøîê áîëüøå; òî åãî èññåêàþò íà áîëüøîì ïðîòÿæåíèè, îñòàâëÿÿ áðþøèíó òîëüêî íà ñåìåííîì êàíàòèêå è ÿè÷êå. Ïëàñòèêà ïàõîâîãî êàíàëà ïî îäíîìó èç ñïîñîáîâ.
6. Âðîæäåííàÿ äèàôðàãìàëüíàÿ ãðûæà
Âðîæäåííàÿ äèàôðàãìàëüíàÿ ãðûæà — ýòî ïàòîëîãèÿ, ïðè êîòîðîé ÷åðåç äåôåêò (îòâåðñòèå) â äèàôðàãìå â ãðóäíóþ ïîëîñòü ïðîèñõîäèò ïåðåìåùåíèå èç áðþøíîé ïîëîñòè æåëóäêà, ïåòåëü êèøå÷íèêà, äàæå ïå÷åíè è ñåëåçåíêè, è ñäàâëèâàíèå èìè ëåãêèõ è ñåðäöà. Áîëüøàÿ ãðûæà ïðèâîäèò ê íåäîðàçâèòèþ ëåãêîãî.
Ïîñëå ðîæäåíèÿ ñîñòîÿíèå ðåáåíêà áûñòðî óõóäøàåòñÿ èç-çà ðàçâèòèÿ äûõàòåëüíîé íåäîñòàòî÷íîñòè 2-3 ñòåïåíè.
Ïðè íåáîëüøîì äåôåêòå äèàôðàãìû ñàìî÷óâñòâèå íîâîðîæäåííûõ äåòåé óäîâëåòâîðèòåëüíîå, à ñèìïòîìû íàðàñòàþò â òå÷åíèå íåñêîëüêèõ ëåò ïîñòåïåííî. Íàáëþäàþòñÿ îòñòàâàíèå ôèçè÷åñêîãî ðàçâèòèÿ, áîëè â ãðóäè, â æèâîòå, èçæîãà, îòðûæêà.
Ïðè áîëüøèõ äåôåêòàõ äèàôðàãìû ãðûæà ïðîÿâëÿåò ñåáÿ íåïîñðåäñòâåííî ïîñëå ðîæäåíèÿ ðåáåíêà ÿðêîé ñèìïòîìàòèêîé:
· ðâîòà;
· îäûøêà;
· öèàíîç êîæè è ñëèçèñòûõ;
· ãðóäíàÿ êëåòêà âûáóõàåò, îñîáåííî íà ñòîðîíå ïîðàæåíèÿ;
· æèâîò, íàîáîðîò, çàïàâøèé.
Âðîæäåííûå ãðûæè äèàôðàãìû äåëÿòñÿ íà:
1) ãðûæè ðåáåðíî-ïîçâîíî÷íîãî îòäåëà äèàôðàãìû:
· ëîæíûå,
· èñòèííûå (ãðûæè Áîãäàëåêà);.
2) ãðûæè ãðóäèííî-ðåáåðíîãî îòäåëà äèàôðàãìû:
· ëîæíûå (ôðåíîïåðèêàðäèàëüíûå),
· èñòèííûå (ãðûæè Ëàððåÿ — Ìîðãàíüè);
3) ãðûæè êóïîëà äèàôðàãìû:
· ëîæíûå,
· èñòèííûå;
Ðèñ. 5
4) àïëàçèÿ äèàôðàãìû:
· îäíîñòîðîííÿÿ,
· òîòàëüíàÿ.
Âðîæäåííûå äèàôðàãìàëüíûå ãðûæè ó äåòåé ñòàðàþòñÿ îïåðèðîâàòü êàê ìîæíî ðàíüøå. Ïðîâîäèòñÿ õèðóðãè÷åñêàÿ êîððåêöèÿ äåôåêòà äèàôðàãìû ïîñëå âïðàâëåíèÿ îðãàíîâ îáðàòíî â áðþøíóþ ïîëîñòü.  íàñòîÿùåå âðåìÿ èìåþòñÿ ñïîñîáû âíóòðèóòðîáíîãî ëå÷åíèÿ òàêèõ ãðûæ.
7. Âíóòðèóòðîáíîå ëå÷åíèå âðîæäåííûõ äèàôðàãìàëüíûõ ãðûæ: áàëëîííàÿ îêêëþçèÿ òðàõåè
 Êëèíèêå àêóøåðñòâà, ãèíåêîëîãèè è ïåðèíàòàëüíîé ìåäèöèíû óíèâåðñèòåòñêîãî ìåäöåíòðà Ìàéíöà, êîòîðóþ ñåé÷àñ âîçãëàâëÿåò äîêòîð ìåä. íàóê, ïðîôåññîð Ãåðàëüä Õîôìàíí (Prof. Dr. med. Gerald Hoffmann), îïûòíûìè ñïåöèàëèñòàìè ïðîâîäÿòñÿ óíèêàëüíûå âíóòðèìàòî÷íûå îïåðàöèè íà ïëîäàõ.  ÷àñòíîñòè çäåñü íà âûñî÷àéøåì óðîâíå âûïîëíÿþòñÿ õèðóðãè÷åñêèå âìåøàòåëüñòâà ïðè âðîæäåííûõ äèàôðàãìàëüíûõ ãðûæàõ (ñîêð. ÂÄÃ).
ÂÄà âûÿâëÿåòñÿ, ñîãëàñíî ñòàòèñòèêå, ó îäíîãî ìàëûøà íà êàæäûå äâå-÷åòûðå òûñÿ÷è æèâîðîæäåíèé, ñîñòàâëÿÿ îêîëî 8% âñåõ âðîæäåííûõ àíîìàëèé. Ïî ñóòè ýòî ïîðîê ðàçâèòèÿ äèàôðàãìû, îïèñàííûé âïåðâûå åùå â íà÷àëå âîñåìíàäöàòîãî ñòîëåòèÿ. Îäíàêî ïðè ýòîì ïðè÷èíû è ìåõàíèçìû ðàçâèòèÿ ÂÄà äî ñèõ ïîð åùå äî êîíöà íå èçó÷åíû. Òåì íå ìåíåå, ïðèíÿòî ñ÷èòàòü, ÷òî îïðåäåëåííóþ ðîëü èãðàåò òÿæåëî ïðîòåêàþùàÿ áåðåìåííîñòü, íàëè÷èå ó ìàòåðè õðîíè÷åñêèõ çàáîëåâàíèé îðãàíîâ äûõàíèÿ è çàïîðîâ, ÷ðåçìåðíûå ôèçè÷åñêèå íàãðóçêè âî âðåìÿ âûíàøèâàíèÿ áåðåìåííîñòè, à òàêæå âðåäíûå ïðèâû÷êè ó ìàòåðè.
Ñìåùåíèå âíóòðåííèõ îðãàíîâ (ïåòåëü êèøå÷íèêà, ïå÷åíè, æåëóäêà) â ãðóäíóþ ïîëîñòü, èìåþùåå ìåñòî ïðè ÂÄÃ, êðàéíå íåãàòèâíî îòðàæàåòñÿ íà ïðîöåññå ñîçðåâàíèÿ ëåãêèõ ïëîäà.  ðåçóëüòàòå ñëàáîðàçâèòûå ëåãêèå ïðè ðîæäåíèè íå ìîãóò àäåêâàòíî íàïîëíèòüñÿ âîçäóõîì è ðàçâåðíóòüñÿ, ïîýòîìó ðåáåíîê íå ñïîñîáåí ñàìîñòîÿòåëüíî äûøàòü.
 2008-ì ãîäó ïðîôåññîðîì Ìèêàýëåì ×èðèêîâûì è åãî êîìàíäîé âïåðâûå áûë óñïåøíî èñïîëüçîâàí óëüòðàòîíêèé ôåòîñêîï ñ îïòèêîé ìèíèìàëüíîãî äèàìåòðà (îäèí ìèëëèìåòð) âî âðåìÿ ïðîâåäåíèÿ îïåðàöèè áàëëîííîé îêêëþçèè òðàõåè ïðè âðîæäåííîé äèàôðàãìàëüíîé ãðûæå. Âìåøàòåëüñòâî âûïîëíÿëîñü ïðè ïîìîùè 4D- óëüòðàçâóêîâîé âèçóàëèçàöèè.
Íà ñåãîäíÿøíèé äåíü áàëëîííàÿ îêêëþçèÿ òðàõåè ïëîäà óæå ïðî÷íî âîøëà â ïðàêòèêó Óíèâåðñèòåòñêîé êëèíèêè Ìàéíöà. Ýòî ïåðñïåêòèâíûé, ýôôåêòèâíûé ìåòîä àíòåíàòàëüíîé òåðàïèè ÂÄÃ, ñóòü êîòîðîãî ñîñòîèò â òîì, ÷òî çàðîäûøó ñ äàííûì äèàãíîçîì íà 22-26-é íåäåëå áåðåìåííîñòè ÷åðåç ïëàöåíòó ìàòåðè ïî ñïåöèàëüíûì òîí÷àéøèì òðóáêàì â òðàõåþ ââîäÿò áàëëîí÷èê, ïðåïÿòñòâóþùèé âûõîäó èç ëåãêèõ ñåêðåòèðóåìîé èìè æèäêîñòè. Òàêàÿ ìàíèïóëÿöèÿ ïðèâîäèò ê ïîñòåïåííîìó óâåëè÷åíèþ ëåãêèõ ýìáðèîíà, è îíè, ðàñøèðÿÿñü, âûòàëêèâàþò ïå÷åíü è æåëóäîê èç ãðóäíîé ïîëîñòè â áðþøíóþ. Âïîñëåäñòâèè, óæå ïðè ðîäàõ ýòîò áàëëîí÷èê èç òðàõåè èçâëåêàþò, à îòâåðñòèå â äèàôðàãìå óøèâàþò.
Ñëåäóåò îòìåòèòü, ÷òî ïðèìåíåíèå ìåòîäèêè áàëëîííîé îêêëþçèè òðàõåè ïîìîãàåò áîðîòüñÿ ñ ãèïîïëàçèåé (íåäîðàçâèòèåì) ëåãêèõ è ëåãî÷íûìè ñîñóäèñòûìè àíîìàëèÿìè.  îòëè÷èå îò äðóãèõ àíòåíàòàëüíûõ îïåðàöèé, ìèíèèíâàçèâíàÿ áàëëîííàÿ îêêëþçèÿ òðàõåè ïëîäà ìîæåò îñóùåñòâëÿòüñÿ óòåðîñêîïè÷åñêè, íå òðåáóÿ ðàçðåçà ìàòêè, è çíà÷èòåëüíî ñíèæàåò ðèñê âûçâàòü ïðåæäåâðåìåííûå ðîäû.
Âîïðîñ î íåîáõîäèìîñòè ïðîâåäåíèÿ ïîäîáíîãî õèðóðãè÷åñêîãî âìåøàòåëüñòâà îñîáî îñòðî ñòîèò ïðè íàëè÷èè ó ïëîäà ïðàâîñòîðîííåé äèàôðàãìàëüíîé ãðûæè è/èëè ïðè ñìåùåíèè ïå÷åíè â ãðóäíóþ ïîëîñòü èç áðþøíîé.
 öåëîì æå, èñïîëüçîâàíèå ìèêðîèíâàçèâíîãî èíñòðóìåíòàðèÿ â ñî÷åòàíèè ñ 4D óëüòðàçâóêîâûì èññëåäîâàíèåì îòêðûâàåò ïåðåä äîêòîðàìè íîâûå ãîðèçîíòû, äàâàÿ áîëüøå âîçìîæíîñòåé ýôôåêòèâíî ïðîâîäèòü õèðóðãè÷åñêîå ëå÷åíèå äåòåé åùå â óòðîáå ìàòåðè.
Ñïåöèàëèñòàìè êëèíèêè àêóøåðñòâà è ãèíåêîëîãèè óíèâåðñèòåòñêîãî ìåäöåíòðà Ìàéíöà âåäóòñÿ àêòèâíûå èññëåäîâàíèÿ îïèñàííîé ìåòîäèêè ñ öåëüþ ðåøåíèÿ âîïðîñà îá îïòèìàëüíîé äëèòåëüíîñòè áàëëîííîé îêêëþçèè òðàõåè ïðè ÂÄÃ è âûáîðà íàèáîëåå ïðåäïî÷òèòåëüíîãî ãåñòàöèîííîãî âîçðàñòà äëÿ ïðîâåäåíèÿ äàííîé îïåðàöèè.
Ðàçìåùåíî íà Allbest.ru
Источник
Грыжевым мешком врождённой паховой грыжи является незаросший влагалищный отросток брюшины. Семенной канатик прочно фиксирован снаружи к стенке грыжевого мешка, а яичко, покрытое брюшиной мезоперитонеально, лежит в грыжевом мешке вместе с грыжевым содержимым. В этих случаях основная цель операции — ликвидация сообщения грыжевого мешка с брюшинной полостью.
Грыжевой мешок вскрывают продольно. Края грыжевого мешка разводят, взяв на зажимы. Грыжевое содержимое вправляют в брюшинную полость, осматривают внутреннюю поверхность мешка. Сообщение с брюшинной полостью ликвидируют либо наложением изнутри кисетного шва на шейку грыжевого мешка, либо его обычным перевязыванием. Для этого брюшину грыжевого мешка на задней стенке шейки рассекают поперечно и берут на зажимы. Слегка потягивая семенной канатик и пользуясь инфильтрацией тканей раствором новокаина, марлевым тупфером тупо, осторожно отделяют шейку грыжевого мешка от семенного канатика, лежащего снаружи. Отделив таким образом шейку грыжевого мешка, её прошивают и перевязывают.
Указанным способом изолировать шейку грыжевого мешка удаётся не всегда, так как элементы семенного канатика спаяны с тонким брюшинным мешком, который при выделении легко рвётся. На шейку грыжевого мешка можно изнутри наложить кисетный шов с таким расчетом, чтобы семенной канатик не захватить в шов, а как бы перешагнуть через него, захватив брюшину с обеих сторон и оставляя канатик вне шва. Отступя 1,5—2,0 см дистальнее наложенного кисетного шва, стенку грыжевого мешка осторожно рассекают в поперечном направлении. Дистальный край разреза несколько мобилизуют книзу, после чего затягивают и завязывают кисетный шов. Сообщение с брюшинной полостью ликвидировано.
Грыжевой мешок во избежание образования в дальнейшем водянки оболочек яичка либо иссекают вдоль семенного канатика, оставляя вокруг яичка полоску брюшины в 1,5—2,0 см, либо выворачивают его и позади канатика и яичка сшивают отдельными кетгутовыми швами (операция Винкельманна). Яичко осторожно погружают на дно мошонки.
Пластику пахового канала производят одним из способов, позволяющих укрепить его заднюю стенку.
Бедренные грыжи
Различают бедренный способ операций, когда доступ к грыжевому мешку и закрытие бедренного кольца производят со стороны бедра, и паховый способ. В последнем случае доступ к грыжевому мешку осуществляется через паховый канал.
Бедренный способ. Разрез кожи длиной 10—12 см ведут вертикально над грыжевым выпячиванием начиная на 2—3 см выше паховой связки. Рассекают кожу и подкожную клетчатку; лимфатические узлы и большую подкожную вену сдвигают в сторону. Обнажают грыжевой мешок и тупо выделяют его до шейки, освобождают грыжевые ворота (бедренное кольцо) со стороны бедра. Снаружи защищают бедренные сосуды во избежание их повреждения. Вскрытие грыжевого мешка, ревизию и погружение его содержимого, перевязку шейки и удаление мешка производят так же, как при паховых грыжах.
Грыжевые ворота закрывают путем подшивания паховой связки к гребенчатой. Для этого следует оттянуть паховую связку вверх, а бедренную вену кнаружи. Необходимо пользоваться круто изогнутыми иглами, чтобы глубже захватить гребенчатую связку и соединить её с паховой. Обычно накладывают 2—3 таких шва.
Наружный серповидный край, ограничивающий подкожную щель, hiatus saphenus, подшивают несколькими швами к фасции гребенчатой мышцы (способ Бассини) (рис. 7.57).
Рис. 7.57. Пластика глубокого бедренного кольца бедренным способом по Бассини:
1 — паховая связка; 2 — широкая фасция и её серповидный край; 3 — гребенчатая связка; 4 — бедренная вена; 5 — большая подкожная вена
Паховый способ. Разрез кожи, подкожной клетчатки, поверхностной фасции и апоневроза наружной косой мышцы живота производят так же, как при паховых грыжах.
После вскрытия пахового канала выделяют семенной канатик и отводят его кверху. Продольно вскрывают заднюю стенку пахового канала — поперечную фасцию. Верхний край этой фасции оттягивают кверху. Проникают в предбрюшинное пространство и в нём отыскивают шейку грыжевого мешка. Грыжу выводят в паховый канал. Освобождают от клетчатки паховую и гребенчатую связки, 2—3 шелковыми швами позади семенного канатика подшивают паховую связку к гребенчатой (способ Руджи; рис. 7.58).
Рис. 7.58. Пластика глубокого бедренного кольца паховым способом по Руджи:
1 — паховая связка; 2 — гребенчатая связка
В этом случае паховая связка несколько перемещается вниз, увеличивая высоту пахового промежутка, что создает благоприятные условия для образования в дальнейшем прямых паховых грыж. Во избежание этого к гребенчатой связке вместе с паховой связкой подшивают нижние края внутренней косой и поперечной мышц живота впереди семенного канатика, что одновременно с ликвидацией бедренного кольца устраняет и паховый промежуток (способ Парлавеччо) (рис. 7.59).
Рис. 7.59. Пластика глубокого бедренного кольца паховым способом по Парлавеччо:
1 — внутренняя косая мышца живота; 2 — семенной канатик; 3 — паховая связка; 4 — гребенчатая связка
Пупочные грыжи
Разрез кожи продольный по средней линии на несколько сантиметров выше пупка с обходом его слева и продолжающийся на 3— 4 см ниже.
У тучных больных чаще делают полулунный или овальный разрез, окаймляющий грыжевое выпячивание снизу. Кожу и подкожную клетчатку рассекают до апоневроза белой линии живота.
Отпрепаровывая кожный лоскут слева направо, отделяют кожу с подкожной клетчаткой от грыжевого мешка. Его выделяют до тех пор, пока не будут четко видны грыжевые ворота, образованные плотным апоневротическим краем пупочного кольца. Между шейкой грыжевого мешка и пупочным кольцом вводят желобоватый зонд и по нему рассекают кольцо в поперечном направлении или по белой линии вверх и вниз. Грыжевой мешок окончательно выделяют, вскрывают, вправляют содержимое, отсекают и ушивают брюшину непрерывным кетгутовым швом.
Пластика по Мейо производится тогда, когда пупочное кольцо рассечено в поперечном направлении. Накладывают П-образные швы. Верхний лоскут апоневроза прошивают шелком сначала снаружи внутрь, отступя от края на 1,5 см; затем этой же нитью делают стежок на нижнем крае апоневроза снаружи внутрь и изнутри кнаружи, отступя от края его лишь на 0,5 см, и выходят на верхнем крае на том же уровне. Таких швов обычно накладывают 3—1 в центре и 2 по бокам. При завязывании нижний край апоневроза перемещают под верхний и фиксируют в виде дупликатуры. Свободный край верхнего лоскута апоневроза подшивают к поверхности нижнего лоскута отдельными узловыми швами (второй ряд швов).
Пластика по Сапежко производится тогда, когда пупочное кольцо рассечено продольно. На зажимах Кохера ассистент оттягивает левый край апоневроза и прогибает так, чтобы максимально вывернуть его внутреннюю поверхность. К ней хирург подтягивает и подшивает отдельными узловыми или П-образными шелковыми швами правый край апоневроза, стараясь подвести его по возможности дальше. Свободный левый край апоневроза укладывают поверх правого и подшивают отдельными швами. Достигается апоневротическое удвоение брюшной стенки.
Пластика по Лексеру чаще производится у детей при небольших пупочных грыжах путем ушивания пупочного апоневротического кольца шелковым кисетным швом, поверх которого накладывают отдельные узловые швы (рис. 7.60).
1 2
Рис. 7.60. Пластика брюшной стенки при пупочной грыже по Лексеру: 1 — кисетный шов вокруг пупочного кольца; 2 — узловые швы на переднюю стенку влагалищ прямых мышц живота
Грыжи белой линии живота
Разрез кожи, обработку грыжевого мешка и грыжевых ворот ведут, как при пупочных грыжах. Края освобождённых грыжевых ворот рассекают в обе стороны в поперечном или продольном направлении. Края апоневроза сшивают поперечно край в край или производят пластику по Сапежко—Дьяконову, т. е. создают дупликатуру из лоскутов апоневроза белой линии живота в вертикальном направлении путем накладывания нескольких П-образных швов с последующим подшиванием узловыми швами края свободного лоскута апоневроза к передней стенке влагалища прямой мышцы живота.
Как и во всех других случаях наружных грыж живота, оптимальной в настоящее время является пластика синтетической сеткой.
Скользящие грыжи
Особенность оперативной техники при скользящих грыжах состоит не в отсечении грыжевого мешка, а в ушивании отверстия в брюшине и возвращении органа на место. С этой целью грыжевой мешок широко вскрывают в отдалении от органа, составляющего его стенку. Грыжевое содержимое вправляют и накладывают изнутри грыжевого мешка кисетный шов, отступая от края органа на 2—3 см. Избыток грыжевого мешка дистальнее кисетного шва отсекают. Затягивая кисетный шов, хирург или ассистент одновременно пальцами погружает грыжевое содержимое, осторожно возвращая вышедший орган или часть сальника на место, в брюшинную полость живота. После этого шов окончательно завязывают.
Пластику грыжевых ворот производят одним из указанных ранее способов в зависимости от локализации грыжи.
Источник