Пластика диафрагмальной грыжи эндопротезом
Кому необходимо хирургическое лечение при грыже пищеводного отверстия диафрагмы?
Устранение грыжи пищеводного отверстия диафрагмы необходимо пациентам с околопищеводной (параэзофагеальной) грыжей из-за риска ее ущемления вне зависимости от выраженности имеющихся симптомов, а так же пациентам со скользящей грыжей пищеводного отверстия диафрагмы, имеющей выраженные клинические проявления в виде изжоги, регургитации (срыгивания) пищей и требующей постоянного медикаментозного лечения.
Пациенты с внепищеводными симптомами диафрагмальной грыжи (рецидивы пневмонии и бронхита, ночной кашель, хронический ларингит), метаплазией Баррета, побочными эффектами от терапии кислото-снижающими препаратами так же являются кандидатами на оперативное лечение.
Рисунок — Основные виды грыжи пищеводного отверстия диафрагмы
Почему лучше выполнять операцию в центре «Гранд Медика»?
В нашем центре у подавляющего большинства пациентов используется лапароскопический доступ, который легко переносится пациентами, позволяет быстро вернуться к привычному образу жизни и физической активности. Операции выполняет эксперт высшей квалификации, специализирующийся на данной проблеме.
Проводится диагностика и лечение приобретенного короткого пищевода в сочетании с диафрагмальной грыжей. Тщательное техническое исполнение методики, зарекомендовавших себя в мире и в России является профилактикой новых патологических синдромов, связанных с операцией.
Лапароскопическая фундопликация в нашем центре выполняется в варианте полной фундопликации («короткий мягкий» Nissen, Nissen в модификации Э.А. Галлямова, симметричная полная фундопликация по А.Ф. Черноусову в модификации РНЦХ имени Б. Петровского), которые обеспечивают надежную защиту от рефлюкса и обеспечивают выздоровление.
Индивидуальный выбор методики фундопликации и способа устранения грыжи (уменьшение пищеводного отверстия диафрагмы путем его частичного ушивания) позволит избавить от имеющихся симптомов пациентов с любым типом грыжи.
Целью хирургического лечения при грыже пищеводного отверстия диафрагмы является устранение имеющихся симптомов желудочно-пищеводного рефлюкса, устранение самой грыжи, восстановление анатомического (естественного) расположения пищеводно-желудочного соединения.
Хирургическое лечение избавляет пациента от необходимости медикаментозного лечения, повышает качество жизни, устраняет угрозу тяжелых осложнений грыжи и рефлюкса в виде ущемления, развития кровотечения, сужения пищевода и т.д., устраняет воспалительный процесс в стенке пищевода и улучшает его функцию.
Пациентам, имеющим патологическое (морбидное) ожирение с индексом массы тела более 35 кг/м2 в сочетании с грыжей пищеводного отверстия диафрагмы имеющей выраженные клинические проявления, согласно существующим международным клиническим рекомендациям, целесообразно выполнение бариатрического вмешательства (гастрошунтирование либо продольная гастропластика).
Рисунок — Фундопликация по Ниссену (схема)
Результаты хирургического лечения грыжи пищеводного отверстия диафрагмы оценивают при рентгеноскопии и гастроскопии не ранее чем через 6 месяцев.
Отличные и хорошие отдаленные результаты хирургического лечения грыжи пищеводного отверстия диафрагмы, отсутствие рецидива грыжи на сроках пять и более лет наблюдают у 80-85%, отсутствие рефлюкса – у 92-94% пациентов после лапароскопической операции.
Онлайн-запись на приём.
В целях исполнения Распоряжения Правительства РФ от 12 марта 2020 г. № 597-р О мерах по обеспечению безопасности государства, защите здоровья населения и нераспространению новой коронавирусной инфекции (2019-nCoV) на территории РФ, Распоряжения Губернатора Кемеровской области от 14.03.2020 г. № 21-рг «О введении режима «Повышенной готовности» на территории Кемеровской области – Кузбасса по противодействию распространения новой коронавирусной инфекции», Распоряжения Главы города Новокузнецка от 14.03.2020 г. № 338 «О введении режима повышенной готовности», а так же Постановления Главного государственного санитарного врача РФ от 02.03.2020 № 5 «О дополнительных мерах по снижению рисков завоза и распространения новой коронавирусной инфекции (2019-nCoV)» онлайн-запись на прием к специалистам временно отключена, но вы по-прежнему можете оставить заявку на прием, и мы свяжемся с вами в ближайшее время.
Источник
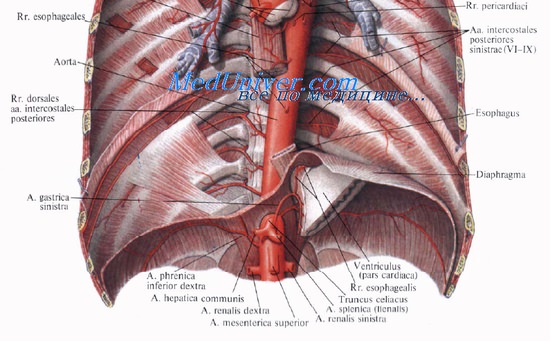
Изобретение относится к хирургии и может быть применимо для лечения повреждения диафрагмы с разрушением пищеводного отверстия диафрагмы. Из диафрагмы, прилежащей к разрушенному пищеводному отверстию, выкраивают и мобилизуют участок диафрагмы на питающей ножке, который разворачивают по оси к пищеводу и подшивают к противоположной ножке, формируя таким образом пищеводное отверстие, соответствующее диаметру пищевода. Дефект в диафрагме закрывают с помощью синтетического эндопротеза, который подшивают по всему периметру имеющегося дефекта с помощью рассасывающихся и нерассасывающихся нитей. Способ позволяет предотвратить развитие спаечного процесса между стенкой пищевода и эндопротезом. 1 пр.
Изобретение относится к медицине, а именно к хирургии, и может быть использовано при лечении больных с посттравматической гигантской грыжей и разрушением пищеводного отверстия диафрагмы.
В настоящее время при гигантских посттравматических грыжах диафрагмы с разрушением пищеводного отверстия применяют способ, при котором выполняют торакотомию на стороне грыже, органы брюшной полости, сместившиеся в плевральную полость, низводятся в брюшную полость, а затем дефект диафрагмы закрывают эндопротезом из полипропиленовой сетки. При этом из краев формируют новое пищеводное отверстие диафрагмы (1).
Недостатками способа являются развитие спаечного процесса между стенкой пищевода и эндопротезом, ограничивающего его подвижность, нарушение функции, образование стеноза в следствие сдавления извне, язвообразование.
Известен способ операции при кардиоспазме, при котором для защиты стенки пищевода после рассечения его мышечного слоя из диафрагмы выкраивается фрагмент ее стенки на ножке, который подшивается к мышечной его оболочке, прикрывая подслизистую оболочку стенки пищевода снаружи, а затем дефект в диафрагме ушивается узловыми швами (2).
Недостатком способа является развитие натяжения по краям диафрагмы по линии наложения швов с развитием их несостоятельности, с образованием в ней дефекта и рецидивом грыжи.
Целью изобретения является восстановление пищеводного отверстия диафрагмы за счет тканей диафрагмы и закрытие дефекта в ней с помощью синтетического эндопротеза.
Эта цель достигается тем, что выполняется левосторонняя торакотомия в 6 межреберье, после низведения органов брюшной полости (желудок, поперечная ободочная кишка, петли тонкой кишки и большой сальник) из плевральной полости в брюшную выделяют ножки диафрагмы, формирующие в ней пищеводное отверстие. Затем из диафрагмы, прилежащей к разрушенному пищеводному отверстию, выкраивают и мобилизуют участок диафрагмы на питающей ножке размером 4×7 см, который разворачивают по оси к пищеводу с поворотом на 90° и подшивают к противоположенной ножке с помощью рассасывающихся (викрил 2/0) нитей, формируя таким образом пищеводное отверстие, соответствующее диаметру пищевода. После этого дефект в диафрагме закрывают с помощью синтетического эндопротеза, соответствующего ему размера, который подшивают по всему периметру имеющегося дефекта с помощью рассасывающихся нитей викрил 2/0 и нерассасывающихся нитей пролен 2/0. Операцию завершают дренированием плевральной и брюшной полостей по Бюлау (учитывая негерметичность полипропиленового эндопротеза до его заполнения фибрином), расправлением легкого и ушиванием раны на грудной клетке.
Техническим результатом предлагаемого способа пластики диафрагмы является отсутствие спаечного процесса между стенкой пищевода и эндопротезом, так как исключается прямой контакт полипропиленовой сетки со стенкой пищевода, а также уменьшение риска рецидива грыжи.
Клинический пример: больной Г., 28 лет, госпитализирован в хирургическое отделение №6 ММУ «Городская больница №1 им. Н.И.Пирогова» г.о.Самара 16.12.2009. При поступлении предъявлял жалобы на боль в левой половине грудной клетки, шумное дыхание во время сна, ощущение «бульканья» и урчания в левой половине грудной клетки, отдышку при переходе в горизонтальное положение. Из анамнеза установлено, что в июле 2007 года пострадал в ДТП. Лечился в травматологическом отделении, где был выполнен интрамедуллярный остеосинтез левого бедра. В сентябре 2009 года появились вышеописанные жалобы. 8.12.2009 года в связи с повышением температуры до 39°C и появлением кашля со скудной мокротой, бригадой скорой помощи госпитализирован в пульмонологическое отделение с диагнозом: Левосторонняя пневмония, левосторонний плеврит. После рентгенологического исследования и консультации торакального хирурга выставлен диагноз: Посттравматическая диафрагмальная грыжа слева, левосторонняя пневмония. Больной был направлен в хирургическое отделение.
17.12.2009 года больной был оперирован. Торакотомия в 6 межреберье слева. В плевральной полости обнаружены весь желудок, поперечная ободочная кишка, петли тонкой кишки и большой сальник. Нижняя доля левого легкого коллабирована. При ревизии в диафрагме определяется дефект размером 10×20 см, через который органы брюшной полости и сместились в левую плевральную полость. В связи с длительностью процесса потребовалась мобилизация органов от спаек до дефекта в диафрагме, после чего они перемещены в брюшную полость. Края дефекта в диафрагме фиброзно изменены, передняя полуокружность пищеводного отверстия полностью разрушена. Абдоминальный сегмент пищевода лежит свободно. Произведена мобилизация пищевода в плевральной полости с пересечением связки Морозова. Пищевод взят на держалку и отведен кпереди. За пищеводом на правую и левую ножки диафрагмы наложены фиксирующие швы. Затем была сформирована передняя полуокружность пищеводного отверстия диафрагмы из мобилизованного на ножке участка диафрагмы размером 4×7 см с поворотом на 90°. Дефект в диафрагме был закрыт с помощью полипропиленового эндопротеза, подшитого к его краям по всему периметру дефекта с помощью рассасывающихся нитей викрил 2/0 и нерассасывающихся нитей пролен 2/0. После дренирования брюшной и плевральной полости рана грудной клетки ушита. Оба дренажа были подключены по Бюлау, учитывая, что синтетический эндопротез не является герметичным. Послеоперационное течение гладкое. Дренажи из брюшной и плевральной полостей удалены на 5 сутки. При контрольной рентгенографии расположение пищевода и желудка соответствует норме, левое легкое расправлено, подвижность левого купола диафрагмы сохранена. Выписан 31.12.2009. Осмотрен через 1 год, жалоб не предъявляет, работает по прежней специальности.
Предложенный подход при лечении больного с посттравматической диафрагмальной грыжей при использовании синтетического эндопротеза позволил исключить прямой контакт полипропиленовой сетки со стенкой пищевода, что исключает развитие возможных осложнений.
ИСТОЧНИКИ ИНФОРМАЦИИ:
1. Омаров И.Ш. Диагностика и хирургическое лечение разрывов диафрагмы при закрытой травме груди и живота. Автореферат диссертации на соискание кандидата медицинских наук, Санкт-Петербург, 2007.
2. Антология истории русской хирургии. Том IV. Б.В.Петровский. Избранные труды. — С.185-195.
Способ лечения повреждения диафрагмы с разрушением пищеводного отверстия диафрагмы, включающий торакотомию, низведение органов брюшной полости из грудной полости в брюшную, закрытие дефекта в диафрагме с помощью синтетического эндопротеза, формирующего и пищеводное отверстие, отличающийся тем, что из диафрагмы, прилежащей к разрушенному пищеводному отверстию, выкраивают и мобилизуют участок диафрагмы на питающей ножке, который разворачивают по оси к пищеводу и подшивают к противоположной ножке, формируя таким образом пищеводное отверстие, соответствующее диаметру пищевода, а дефект в диафрагме закрывают с помощью синтетического эндопротеза, который подшивают по всему периметру имеющегося дефекта с помощью рассасывающихся и нерассасывающихся нитей.
Источник
Абдоминальный и торакальный доступ при диафрагмальных грыжах. Виды операций при диафрагмальных грыжах.Не следует противопоставлять абдоминальный доступ торакальному. Доступ следует выбирать после тщательного обследования пациента, обосновывая его в каждом случае. Не следует использовать предопределенный доступ, абдоминальный или торакальный, в зависимости от предпочтения хирурга или его специальности, если это не соответствует нуждам пациента. Хирург, предпринимающий операцию по поводу грыжи пищеводного отверстия диафрагмы, должен уметь выполнять ее различными доступами. Полное обследование помогает выбрать доступ, наиболее удобный в данном случае. Важно, например, страдает ли пациент ожирением. Первая ли это антирефлюксная операция или же операция по поводу рецидива? Имеются ли другие хирургические заболевания верхнего отдела брюшной полости? Имеются ли у пациента хронические респираторные заболевания? Есть ли кровотечение из верхнего отдела желудочно-кишечного тракта, и было ли в прошлом? Имеет ли пациент тяжелый эзофагпт. фиброзную стриктуру пищевода, укорочение или изъязвление пищевода, пищевод Barrett, диффузный спазм или наддиафрагмальный дивертикул? Имеется ли недостаточность моторной функции пищевода со слабыми волнами или отсутствием перистальтики? Чаще всего при антирефлюксных операциях используют абдоминальный доступ. Его легче выполнять, он позволяет тщательно обследовать брюшную полость, предоставляет возможность провести лечение сопутствующих заболеваний, таких как желчнокаменная болезнь или язва двенадцатиперстной кишки. В некоторых случаях абдоминальный доступ позволяет исправить диагностические ошибки при недостаточном обследовании, например при раке правой половины ободочной кишки, хроническом панкреатите и т.д. Эти ошибки невозможно выявить при торакотомии. Абдоминальный доступ легче переносится пациентами с повышенным риском оперативного вмешательства, чем торакальный. Кроме того, при торакотомии боли в послеоперационном периоде более сильные, продолжительные и встречаются чаще, чем при абдоминальном разрезе. Абдоминальный доступ предпочтителен у пациентов с грыжей и кровотечением из верхних отделов желудочно-кишечного тракта, а также у пациентов с хроническими заболеваниями легких. Торакальный доступ показан пациентам, у которых желудок в вертикальном положении не опускается в брюшную полость, имеющим тяжелый эзофагит, стриктуру или укорочение пищевода, изъязвления пищевода, пищевод Barrett или при сочетании грыжи пищеводного отверстия диафрагмы с диффузным спазмом пищевода, наддиафрагмальным дивертикулом и т.д.
Торакальный доступ совершенно необходим в случаях, когда нужно мобилизовать пищевод с перевязкой левых верхней и нижней бронхиальных артерий, чтобы низвести пищеводно-желудочный переход в брюшную полость без натяжения. Мобилизация пищевода через грудную клетку безопаснее, так как она выполняется под прямым визуальным контролем. С другой стороны, если укорочение пишевода не обусловлено фиброзом, его освобождение и низведение в брюшную полость в большинстве случаев оказывается возможным. Освобождение и низведение пищевода в этих случаях через абдоминальный доступ обычно недостаточно и опасно, так как можно травмировать пищевод и повредить блуждающие нервы. Очень тучных пациентов удобнее оперировать торакальным доступом. Особые трудности возникают у пациентов с рецидивирующим рефлюксом, ранее оперированных по поводу грыжи пищеводного отверстия диафрагмы. Сначала следует установить, обусловлен ли рецидив излишней тракцией при низведении пищевода или наличием укорочения пищевода, не замеченного хирургом. У повторно оперирующихся пациентов операцию выполнять намного сложнее, что обусловлено наличием Рубцовых тканей и сниженной жизнеспособностью стенок пищевода, которые можно легко перфорировать при выделении. У пациентов, которым предстоит повторная операция по поводу рецидива грыжи пищеводного отверстия диафрагмы, наиболее подходящим доступом является торакотомия, которую часто приходится расширять на брюшную полость (торакоабдоминальный разрез). У некоторых пациентов операция может быть произведена торакотрансдиафрагмальным доступом. Некоторые хирурги, однако, предпочитают торакальный разрез с отдельным абдоминальным разрезом, без рассечения края реберной дуги.
Чаще всего при лечении грыж пищеводного отверстия диафрагмы используются три операции: Первые две операции выполняют абдоминальным доступом, тогда как операцию Belsey — торакальным. Все три операции преследуют одинаковые цели: а) реконструкция антирефлюксного барьера; б) лечение грыжи. Они имеют некоторое сходство, хотя по форме различаются. При всех этих операциях мобилизуют нижнюю часть пищевода в заднем средостении и пищеводно-желудочный переход под диафрагмой. Кроме того, при всех трех операциях повышается давление нижнего пищеводного сфинктера: операцию Nissen выполняют с фундопликапией вокруг пищевода на 360″, при операции Belsey повышение давления достигается путем фундопликации на 240″, а при операции Hill — дозированным сужением пищеводно-желудочного перехода. При операции Hill пищеводно-желудочный переход фиксируется к преаортальной фасции и медиальной дугообразной связке. — Также рекомендуем «Операция Lucius Hill — задняя гастропексия. Задняя гастропексия по Hill.» Оглавление темы «Диафрагмальные грыжи и методы их лечения.»: |
Источник