Понос из за грыжи

Пупочная грыжа — это выпячивание через пупочное кольцо внутренних органов, покрытых брюшиной. В этой части брюшной стенки практически нет жирового слоя, а само пупочное кольцо изнутри закрыто только соединительной тканью. Она, в отличие от мышечной, может растягиваться, но не сокращаться. Поэтому при длительном повышении внутрибрюшного давления пупочное кольцо становится «слабым местом», через которое начинают выпячиваться внутренние органы, обычно — стенка кишечника. У детей пупочные грыжи составляют до 15% среди всех возможных грыж1, у взрослых — около 8%2.
Классификация пупочных грыж
По происхождению:
- эмбриональные грыжи пупочного канатика — порок развития, при котором часть органов брюшной полости оказывается за пределами брюшной стенки, причем выпавшие органы покрыты оболочками пуповины;
- врожденные — вызваны недостаточным заращением пупочного кольца к моменту рождения. Обычно формирование пупочного кольца заканчивается к двум годам и грыжа зарастает самопроизвольно, но иногда приходится делать операцию;
- приобретенные — появляются у взрослых.
По состоянию пупочная грыжа может быть:
- неосложненной;
- невправимой;
- ущемленной.
Причины возникновения
Причины появления пупочной грыжи могут быть различны. Чаще всего это врожденные нарушения формирования передней брюшной стенки, когда пупочное кольцо зарастает несколько позже обычного. Про таких детей в народе говорят, что они «накричали» грыжу. Хотя на самом деле отсроченное заращение пупочного кольца не имеет никакого отношения к плачу ребенка.
У взрослых причиной паховой грыжи чаще всего бывает беременность. Увеличившаяся матка оттесняет органы брюшной полости, значительно повышается внутрибрюшное давление и «слабое место» в области пупочного кольца начинает растягиваться. Но могут сыграть роль и другие факторы:
- длительные запоры,
- хронический кашель,
- тяжелый физический труд.
Все это приводит к постоянному повышению внутрибрюшного давления, что и вызывает смещение органов в область «слабых мест».
Симптомы пупочной грыжи
Эмбриональная грыжа пупочного канатика (или омфалоцеле) становится заметна сразу после рождения. В области пуповины у ребенка находится округлое красновато-розовое образование, размеры которого могут достигать более 8 сантиметров в диаметре. Содержимое такой грыжи зависит от ее размеров: это могут быть петли кишечника, сальник, даже печень.
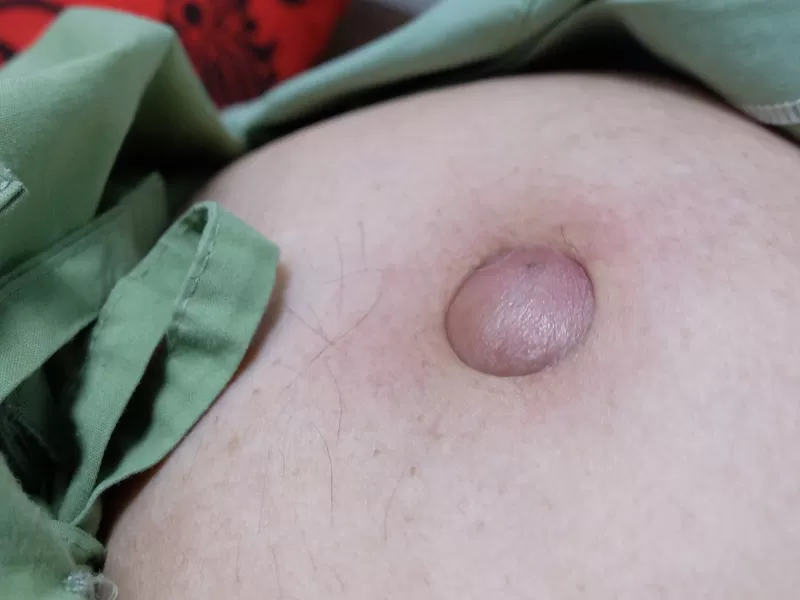
При ущемлении пупочной грыжи появляется резкая боль, меняется цвет кожи
Фото: shutterstock.com
Врожденные пупочные грыжи обычно обнаруживают родители через некоторое время после того, как у ребенка отпадает пуповина и заживает пупочная ранка. В области пупка появляется округлое выпячивание 2–3 сантиметра диаметром, совершенно безболезненное, более напряженное во время плача, мягкое в обычном состоянии. Если попытаться ввести в него палец, можно прощупать края пупочного кольца. Содержимым грыжи может быть петля кишечника или участок сальника.
У взрослых размер пупочной грыжи может разниться в зависимости от давности заболевания. Чем позже пациент обращается к врачу, тем больше становится грыжа. Как правило, в ней находятся петли кишечника и участок сальника. Если у детей грыжи безболезненны, то у взрослых могут быть боли в этой области, обычно несильные, тянущие. Резкая, острая боль в области грыжи в сочетании с покраснением, повышением температуры и невозможностью вправить грыжевое содержимое может быть признаком ущемления грыжи и требует немедленного обращения к врачу.
Диагностика пупочной грыжи
Как правило, для диагностики бывает достаточно осмотра хирурга.
Чтобы изучить состояние органов в грыжевом мешке, рекомендуют ультразвуковое исследование брюшной полости. Очень тучным пациентам вместо УЗИ может быть рекомендована КТ или МРТ, позволяющая более точно визуализировать внутренние органы и структуру грыжи.
При подготовке к операции назначают исследования для определения общего состояния пациента:
- клинический и биохимические анализы крови;
- коагулограмму;
- анализ на ВИЧ, сифилис, парентеральные гепатиты;
- ЭКГ;
- при необходимости — консультации узких специалистов.
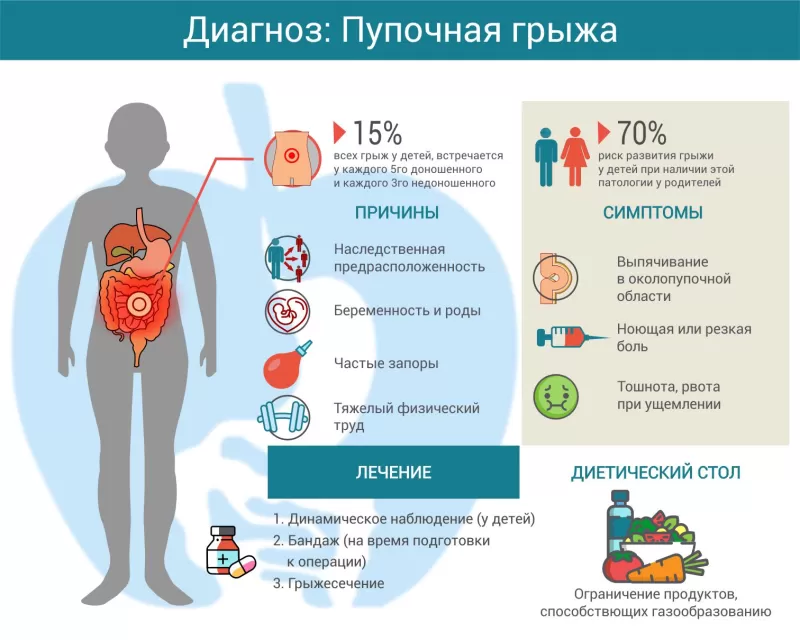
Лечение пупочной грыжи
Лечение эмбриональной грыжи пупочного канатика зависит от ее размера. Небольшие образования оперируют в первые же дни после рождения, вправляя внутренние органы и закрывая дефект брюшной стенки. Крупные образования требуют серии операций или сочетания консервативного лечения (пока брюшная стенка не подрастет и не укрепится) и последующей хирургической ликвидации дефекта.
Врожденные грыжи у детей зачастую не требуют лечения вообще и самопроизвольно исчезают в течение первых лет жизни. Если к двум годам пупочное кольцо не зарастает самопроизвольно, необходима операция, которую обычно откладывают до 5–6 лет. Врачи старой школы могут рекомендовать в первые месяцы жизни ребенка заклеивать грыжу пластырем, но в современных клинических руководствах подобная методика не упоминается.
Приобретенные пупочные грыжи у взрослых лечат только оперативно. Различного рода бандажи могут быть временной мерой при подготовке к операции, но при постоянном ношении способны вызвать спайки и превратить неосложненную грыжу в невправимую.
Во время операции излишнюю кожу грыжевого мешка удаляют, внутренние органы вправляют на место, дефект брюшной стенки устраняют либо с помощью собственных тканей пациента, либо с помощью специального синтетического протеза. По мере развития синтетических материалов пластика собственными тканями постепенно исчезает из практического применения.
Прогноз и профилактика пупочной грыжи
У детей профилактики пупочной грыжи не существует. Взрослым рекомендуется вовремя лечить запоры, кашель, на поздних сроках беременности — носить поддерживающие бандажи.
Прогноз при пупочной грыже, как правило, благоприятный, за исключением крупных эмбриональных грыж пупочного канатика, при которых прогноз серьезный. У взрослых ухудшает прогноз ущемление грыжи, которое при несвоевременном обращении к врачу может привести к гибели участка кишечника и перитониту.
[1] Грыжи передней брюшной стенки у детей. Методические рекомендации для студентов. Бишкек. 2017.
[2] С.Ю. Муравьев. Выбор метода коррекции передней брюшной стенки в зависимости от ее морфофункционального состояния у грыженосителей. Рязань. 2017.
Источник

Остеохондроз и кишечник – как влияет это коварное заболевание на пищеварительный тракт и может ли оно становится причиной развития соматических патологий, таких как колит, болезнь Крона, синдром раздраженного кишечника и т.д. Поговорим об этом в предлагаемой вашему вниманию статье.
Тесным образом между собой связаны поясничный остеохондроз и кишечник, поскольку в этом отделе позвоночника выходят корешковые нервы, отвечающие за иннервацию данного отдела пищеварительного тракта. За функционирование тонкого и толстого кишечника отвечают последний грудной (Т12) и первые два поясничных (L1-L2) корешковых нервов. Но это не означает, что только при поражении данных межпозвоночных дисков может наблюдаться нарушение работы кишечника.
Дело в том, что все корешковые нервы образуют пояснично-крестцовое нервное сплетение. Из его толщи выходят ветви, которые иннервируют слизистую, мышечную и серозную оболочки. Поэтому при развитии пояснично-крестцового остеохондроза на уровне L5-S1 могут возникать самые разнообразные нарушения работы пищеварительного тракта.
Наиболее часто при остеохондрозе поясничного отдела кишечник функционирует неправильно: происходит сбой в алгоритме перистальтики. Начинают скапливаться кишечные газы. Они расширяют внутренний просвет кишки, что в еще больше степени снижает интенсивность перистальтики. В ответ на это начинается спастическое сокращение мышечного слоя кишечника. Возникает острый болевой синдром, который провоцирует диарею. Это состояние называется синдром раздражённого кишечника. Опытные гастроэнтерологи связывают его возникновение напрямую с поражением межпозвоночных дисков в пояснично-крестцовом отделе позвоночника.
О том, какие еще нарушения в работе кишечника могут возникать при поясничном остеохондрозе и как они проявляются, можно прочитать в предлагаемом материале.
Влияет ли остеохондроз на кишечник
Для того, чтобы ответить на вопрос о том, влияет ли остеохондроз на кишечник, необходимо ознакомиться с физиологией этого отдела пищеварительного тракта. Итак, кишечник подразделяется на три условных отдела:
- тонкий – обеспечивает переработку поступивших пищевых веществ и их всасывание в кровь (здесь также вырабатываются некоторые клетки иммунной системы);
- толстый – отвечает за всасывание воды, здесь также вырабатывается витамин К, отвечающий за анаэробное дыхание полезной микрофлоры и участвующий в формировании системы свертываемости крови;
- прямая кишка – здесь происходит формирование каловых масс и их эвакуация через прямой проход.
Кишечник сформирован тремя базовыми слоями: слизистая оболочка, мышечный слой, создающий поступательные движения перистальтики и серозная оболочка, которая окружена брыжейкой.
Функционирование кишечника регулируется вегетативной нервной системой. Основное управление осуществляется через пояснично-крестцовое нервное сплетение:
- во все слои кишечника поступают нервные импульсы, которые запускают моторику и перистальтику;
- в слизистую оболочку поступает нервный импульс, запускающий процесс всасывания расщепленной на молекулы пищи;
- в толстый кишечник поступает сигнал о необходимости всасывания жидкости;
- при наполнении прямой кишки в головной мозг поступает нервный импульс, который запускает осознанную реакцию опорожнения кишечника (человек в большинстве случаев в состоянии управлять этим процессом).
Остеохондроз влияет на кишечник на той стадии развития, когда на корешковые нервы, их ответвления или нервные сплетения начинает оказываться компрессионная нагрузка.
При нормальном состоянии позвоночника межпозвоночные диски надежно защищают корешковые нервы, отходящие от спинного мозга через фораминальные отверстия в телах позвонков. Если развиваются дегенеративные дистрофические изменения в хрящевых тканях, то происходит следующее:
- хрящевая ткань фиброзного кольца межпозвоночного диска обезвоживается и начинает забирать влагу из студенистого тела пульпозного ядра;
- оно утрачивает свою массу и перестает поддерживать нормальную высоту межпозвоночного диска;
- диск выходит за пределы тел позвонков, которые он разделяет;
- начинает оказывать давление на корешковые нервы;
- запускается вторичная реакция воспаления с целью компенсировать недостаточную амортизацию;
- мышцы чрезмерно напрягаются;
- происходит сдавливание пояснично-крестцового нервного сплетения и развивается плексопатия.
Все эти патологические процессы приводят к тому, что нарушается работоспособность тонкого и толстого кишечника. Это чревато болями, вздутием, метеоризмом, нарушением всасывания питательных веществ. С течением времени может сформироваться неспецифический язвенный колит. На ранней стадии у всех пациентов с поясничным остеохондрозом случаются приступы раздраженного кишечника.
Может ли от остеохондроза болеть кишечник
Ответ на вопрос о том, может ли от остеохондроза болеть кишечник, утвердительный. Болевой синдром развивается по разным причинам:
- иррадиирущая боль, отраженная от воспаленных паравертебральных мягких тканей;
- чрезмерное напряжение мышц брюшного пресса, таким образом организм пытается снизить нагрузку на мышечный каркас спины;
- нарушение иннервации и вторичный спазм мышечной стенки кишки;
- снижение уровня перистальтики и вздутие кишечника за счет скопления кишечных газов;
- спастический или атонический запор;
- тенезмы при диарее.
Если болит кишечник при остеохондрозе, то необходимо проводить его тщательное обследование. Важно сделать ректороманоскопию – данное обследваоние позволит исключить язвенное поражение слизистой оболочки кишечника, полипы, рост злокачественных опухолей. Иногда болевые ощущения в кишечнике связаны с паразитами. Все эти патологии следует исключать, поскольку при них лечение остеохондроза не поможет избавиться от неприятных ощущений.
Расстройство кишечника при остеохондрозе
Остеохондроз на кишечник влияет следующим образом: возникают вздутие и метеоризм на фоне нарушения процесса иннервации. Продвижение пищевого комка происходит благодаря определённой моторике. Это перистальтика кишечника благодаря сокращениям его мышечной стенки. С помощью перистальтики кишечник перемещает пищевой комок по всей своей протяжённости, забирая из него питательные вещества и жидкость. После полной обработки остатки пищевого комка (балластные вещества) попадают в просвет толстой кишки. Там из них забирается остаточная жидкость и начинается формирование каловых масс.
При остеохондрозе расстройство кишечника начинается с того, что нервный импульс, поступающий к мышечной стенке кишечника, расщепляется или не доходит в полной мере. В результате этого перистальтика уменьшается, сбивается и полностью останавливается. Что происходит с пищевым комком? Он начинает разлагаться в полости тонкой кишки. Выделяется большое количество сероводорода и других видов газа. Они растягивают внутреннюю полость кишечника. Это парализует мышечную стенку. Она не может сократиться даже при прохождении нервного импульса из структур головного мозга.
Все это провоцирует атонический тип запора, после которого начинается длительная диарея. Это расстройство кишечника при остеохондрозе приводит к тому, что организм не получает питательных веществ, а также подвергается систематическому поступлению в кровь отравляющих ядов и токсинов, выделяемых разлагающейся пищей.
Запор при остеохондрозе поясничного отдела позвоночника
Если понять механизм, который описан выше, то ответ на вопрос о том, могут ли быть запоры при остеохондрозе станет очевидным. Встречаются два вида запора при остеохондрозе позвоночника:
- атонический развивается при нарушении иннервации мышечной стенки кишечника;
- спастический сопровождает синдром раздраженного кишечника при поражении пояснично-крестцового нервного сплетения.
Длительный запор при остеохондрозе поясничного отдела позвоночника может свидетельствовать о грыжевом сдавливании спинного мозга или развитии стеноза спинномозгового канала. Оба патологических состояния провоцируют паралич кишечника. Если не будет оказана своевременная медицинская помощь, то пациент может погибнуть.
Если появился запор при грыже позвоночника, нужно как можно быстрее обратиться за помощью к неврологу. Этот доктор сможет поставить точный диагноз и в случае такой необходимости отправит пациента на экстренную хирургическую операцию.
Не рекомендуем затягивать лечение до такого состояния. Если у вас присутствует остеохондроз и запоры, то поверьте, самостоятельно все это не пройдет. По мере развития дегенеративных дистрофических изменений в позвоночном столбе состояние кишечника будет только ухудшаться. Ваш организм не будет получать достаточного количества нутриентов, витаминов, микроэлементов и т.д. Начнется процесс обезвоживания. Это спровоцирует вторичные соматические заболевания. Произойдет снижение иммунитета. Организм не сможет в таком состоянии эффективно восстанавливать структуру позвоночного столба. Останется надежда только на хирургическую операцию.
Как только у вас появились первые признаки неправильной работы кишечника (чередование запоров и поноса, вздутие живота, ослабленная перистальтика, метеоризм) сразу же обратитесь на прием к гастроэнтерологу. Если патологических изменений в кишечнике не выявлено, значит эти состояния провоцируются дегенеративными дистрофическими процессами в хрящевой ткани межпозвоночных дисков.
Может ли быть понос при остеохондрозе
Попробуем популярно ответить на вопрос о том, может ли быть понос при остеохондрозе, и с чем связано это патологическое состояние. Остеохондроз вызывает диарею в следующих случаях:
- нарушается иннервация слизистой оболочки, в результате чего прекращается усвоение жидкости, что провоцирует появление жидкого стула;
- нарушается иннервация мышечного слоя, в результате чего останавливается перистальтика, пища загнивает, включается защитная реакция принудительной эвакуации пищи из кишечника;
- нарушается микрофлора, развивается условно-патогенная, это провоцирует понос.
Понос при остеохондрозе поясницы обычно возникает после длительного запора. Это проявления так называемого синдрома раздраженного кишечника. Он появляется у пациентов, страдающих дегенеративными дистрофическими изменения в межпозвоночных дисках. Полная парализация кишечника возможна также при синдроме конского хвоста, плексопатии пояснично-крестцового нервного сплетения и т.д.
Если у вас появился понос от остеохондроза, немедленно обратитесь к врачу. Лечить подобные состояния противодиарейными препаратами нельзя. Они только усугубят ваше состояние, окончательно парализуют перистальтику кишечника. Аналогичным образом не рекомендует принимать слабительные средства при развитии синдрома раздраженного кишечника на фоне поясничного остеохондроза. Откажитесь также от приема спазмолитиков. Они провоцируют снижение перистальтики и могут спровоцировать паралич кишечника.
Лечение диареи и запора при остеохондрозе может осуществлять только врач невролог или вертебролог.
Имеются противопоказания, необходима консультация специалиста.
Вы можете воспользоваться услугой бесплатного первичного приема врача (невролог, мануальный терапевт, вертебролог, остеопат, ортопед) на сайте клиники «Свободное движение». На первичной бесплатной консультации врач осмотрит и опросит вас. Если есть результаты МРТ, УЗИ и рентгена — проанализирует снимки и поставит диагноз. Если нет — выпишет необходимые направления.
Был ли полезен материал?
(30) чел. ответили полезен
Источник
