Послеоперационные вентральные грыжи лекция

Послеоперационные
грыжи образуются
в области послеоперационного рубца.
Причинами их образования являются
расхождение краев сшитого апоневроза
или оставление дефекта в нем (при
тампонировании брюшной полости),
нагноение раны, большая физическая
нагрузка в послеоперационном периоде.
Края
грыжевых ворот вначале бывают эластичные,
а затем за счет рубцевания и дегенерации
составляющих их мышц, становятся
ригидными, грубыми. При этом в них
возникают фиброзные тяжи и перемычки,
они становятся ячеистыми, а сами грыжи
— многокамерным.
В
случае если грыжевые ворота представлены
множественными дефектами апоневроза,
то грыжевой мешок может быть многокамерным.
В связи с тем, что образование грыжи
процесс длительный, между грыжевым
мешком и окружающей его клетчаткой
образуются достаточно грубые сращения
с новообразованными в них сосудами. Это
необходимо учитывать во время операции
при выделении грыжевого мешка.
Брюшина, образующая грыжевой мешок,
может быть нормальной толщины, а может,
вследствие длительной травматизации
(например, при ношении бандажа или частых
ущемлениях), быть представлена грубой
фиброзной рубцовой тканью изнутри
выстланной мезотелием.
Клиника:
боли в области грыжевого
выпячивания;невправимость грыжи;резкая
болезненность при пальпации грыжевого
выпячивания;при длительном сроке
ущемления возможны клинические и
рентгенологические признаки кишечной
непроходимости.
Диагностика:
Диагностика вентральной грыжи заключается
в определении набухания в области
послеоперационного рубца и не представляет
особой сложности.
Лечение:1)
Пластика местными тканями заключается
в ушивании дефекта апоневроза передней
брюшной стенки нерассасывающимися
нитками. При этом возможно создание
дубликатуры апоневроза (его удвоение).
Пластика местными тканями без значительного
их натяжения возможна лишь при небольшом
размере дефекта апоневроза, менее 5 см.
При устранении малых вентральных грыж
допустимо местное обезболивание, в
остальных ситуациях операция выполняется
под наркозом.
2)
Пластика с применением синтетических
протезов. При этом не возникает натяжения
собственных тканей организма пациента,
протез прорастает прочной
соединительно-тканной капсулой, в
послеоперационном периоде. Практически
отсутствуют боли в зоне операции,
наступает более ранняя трудовая
реабилитация пациента, вследствие
значительного укрепления брюшной
стенки.
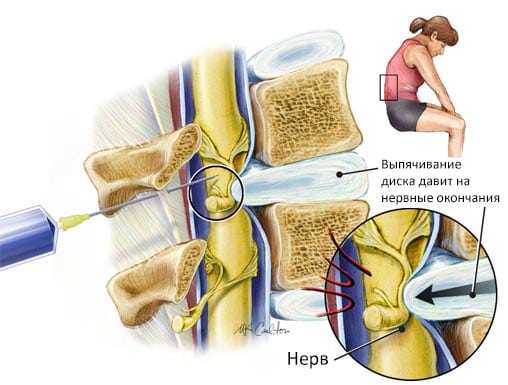
Возможно
расположение сетки над апоневрозом
(как представлено на рисунке) способ —
ONLAY, между листками апоневроза способ
— INLAY, под апоневрозом способ — SUBLAY, изнутри
брюшной полости способ — INTRAABDOMINAL.
3)
Лапароскопическая герниопластика.
практически не используется для
устранения послеоперационных вентральных
грыж, т.к. подобные грыжи, как правило,
вызывают образование большого количества
спаек внутри живота которые затрудняют
работу с эндоскопическим оборудованием
49. Прикрытая перфоративная язва. Клиника, эндоскопическая и видеолапароскопическая картина, особенности лечения.
Клиническая
картина прикрытой ПЯ
(закрытие отверстия в желудке и ДПК
соседними органами, фибрином, частицей
пищевых масс) бывает менее выраженной,
атипичной. После характерного острого
начала происходит прикрытие отверстия
и ограничение процесса от свободной
брюшной полости. В свободную брюшную
полость попадает сравнительно небольшое
количество жидкости и воздуха. Боль и
напряжение мышц бывают не столь
выраженными и постепенно уменьшаются,
состояние больного улучшается. В подобных
случаях мы имеем дело не с разлитым, а
имеющим нетипичное течение, «прикрытым»
внутрибрюшным гнойником, что создаст
значительные трудности в диагностике.
Характерной клинической особенностью
прикрытой ПЯ является длительное стойкое
напряжение мышц брюшной стенки в правом
верхнем квадранте живота при общем
хорошем состоянии больного (симптом
Райнера—Виккера). Иногда состояние
больных становится настолько
удовлетворительным,. Этот обманчивый
период часто маскирует клиническую
картину заболевания и может стать
причиной запоздалой диагностики.
Диагностика таких ПЯ бывает трудной,
поэтому при подозрении на прикрытую ПЯ
показано неотложное оперативное
вмешательство.
Нередко в диагностике
ПЯ, особенно прикрытых и атипичных,
неотложная гастродуоденоскопия
приобретает очевидное преимущество
перед другими методами налетом.
При
атипичной клинике ПЯ желудка и ДПК
(прикрытие, прободение в малый сальник
или в полый орган), при сочетании ПЯ с
другими атипично протекающими
заболеваниями органов брюшной полости
показана срочная лапароскопия.
Лапароскопическая картина Чаще всего
прободная язва прикрывается печенью,
желчным пузырем, сальником и редко
петлей тонкой кишки. Если перфоративная
язва прикрыта печенью, то при лапароскопии
обнаруживают инфильтрированную стенку
желудка, к которой тесно прилегает
печень. Капсула печени на этом участке
отечна, имеет фибринозные наслоения.
При разъединении лапароскопом печени
и желудка в подпеченочном пространстве
определяется мутный выпот с хлопьями
фибрина и слизью. При прободении язвы
двенадцатиперстной кишки выпот окрашен
желчью.
В
начале осложнения признаки ПЯ в свободную
брюшную полость типичны (боль в
эпигастральной области, «доскообразное»
напряжение мышц передней брюшной стенки
живота). Через некоторое время острые
явления стихают в связи с отграничением
воспалительного процесса. Наличие
умеренного напряжения мышц в правом
верхнем квадранте живота, предшествовавший
приступ острой боли в эпигастральной
области у людей с анамнезом ЯБ дают
основание думать о прикрытой ПЯ желудка
и ДПК. Диагноз подтверждается РИ и
эндоскопией. При РИ удается выявить
небольшое количество газа под диафрагмой.
Если с момента прободения прошло не
менее 2 сут, для подтверждения диагноза
больному рекомендуется дать глоток
водорастворимого контрастного вещества.
Если состояние больного удовлетворительное
и с момента ПЯ прошло более 2 сут, от дачи
контрастного вещества следует отказаться
В диагностике ПЯ важен анамнез.
С
целью диагностики используется
фиброгастродуоденоскопия, при этом
определяется перфорационное отверстие,
из которого то появляются, то исчезают
пузырьки газа
Лечение.
При прикрытой перфорации язвы также
показана срочная операция, так как
прикрытие нельзя считать надежной
защитой от поступления содержимого
желудка в свободную брюшную полость.
В
зависимости от тяжести состояния
больного, стадии развития перитонита,
длительности язвенной болезни и условий
для проведения операции применяют
ушивание язвы, иссечение язвы с
пилоропластикой в сочетании с
ваготомией, экономную резекцию желудка
(антрумэктомию) в сочетании со стволовой
ваготомией.
Ушивание
язвы выполняют при распространенном
перитоните, высокой степени
операционного риска (тяжелые сопутствующие
заболевания, преклонный возраст
больного), при перфорации стрессовых и
лекарственных язв. Отверстие ушивают
в поперечном направлении по отношению
к продольной оси желудка или
двенадцатиперстной кишки отдельными
се-розно-мышечными швами, вводя иглу
вне зоны инфильтрата. Края язвы по
возможности экономно иссекают. Линию
швов прикрывают прядью большого
сальника, которую фиксируют несколькими
швами.
Приэкстренной
операции предпочтение отдают стволовой
ваготомии с пилоропластикой. Язву
экономно иссекают, продлевают разрез
(до 6—7 см) напривратник и антральный
отдел желудка. Затем производят
пилоропластику по Гейнеке—Микуличу.
Ваготомия
с дренирующей желудок операцией является
малотравматичным вмешательством,
адекватно снижающим желудочную секрецию
и дающим стойкое излечение в большинстве
случаев
Заключительным
этапом операции по поводу перфоративной
язвы должен быть тщательный туалет
брюшной полости: аспирация экссудата
и гастродуоденального содержимого,
промывание растворами антисептиков
Соседние файлы в предмете Факультетская хирургия
- #
- #
- #
- #
03.10.20171.98 Mб118Острый холецистит.pptx
- #
Источник
 Послеоперационной или вентральной грыжей называется любой дефект передней брюшной стенки, который образовался на месте рубца после проводимого ранее вмешательства на органах брюшной полости. Данное осложнение встречается в 10% случаев после проведения лапаротомных оперативных вмешательств.
Послеоперационной или вентральной грыжей называется любой дефект передней брюшной стенки, который образовался на месте рубца после проводимого ранее вмешательства на органах брюшной полости. Данное осложнение встречается в 10% случаев после проведения лапаротомных оперативных вмешательств.
- Причины появления послеоперационных грыж
- Разновидности вентральных грыж
- Лечение вентральных грыж
- Цены на оперативное лечение грыжи
- Хирурги, выполняющие операции
- Запись на консультацию
Причины появления послеоперационных грыж
Основными факторами несостоятельности послеоперационного рубца являются ошибки в ушивании лапаротомной раны, а также присоединение раневой инфекции в послеоперационном периоде. В группу риска развития вентральных грыж входят пациенты с сопутствующей патологией: сахарным диабетом, избыточной массой тела, дыхательной и почечной недостаточностью, онкологическими заболеваниями, асцитом и длительными запорами. Также заболеванию может способствовать прием гормональных препаратов и курение. В группу риска включены пациенты, которые имеют болезни, связанные с нарушением продукции коллагена – основного элемента соединительной ткани. Заболевание чаще встречается у мужчин, чем у женщин, а также преимущественно у лиц пожилого возраста.
Сформировавшаяся небольшая грыжа постепенно увеличивается за счет постоянного внутрибрюшного давления, в связи с чем, в просвет грыжи выходит все больший объем внутренних органов. В зависимости от локализации, содержимым грыжевого мешка может стать участок кишечника, сальника, круглая связка печени, желчный пузырь и т.д.
Разновидности вентральных грыж
Классифицируют вентральные грыжи по нескольким параметрам. По размеру, их разделяют следующим образом:
- Малая (размер выпячивания до 4 см).
- Средняя (от 4 до 10 см).
- Большая или гигантская (размер грыжи более 10 см).
По локализации грыжи могут быть:
- Подгрудинными.
- Эпигастральными.
- Пупочными.
- Подпупочными.
Грыжи, расположенные на боковой поверхности, делятся на подреберную, боковую, поясничную и подвздошную. Кроме того, выделяют первичные и рецидивные вентральные грыжи.
При клиническом обследовании, у пациентов выявляется дефект апоневроза и грыжевое выпячивание, которое на начальных стадиях заболевания определяется только при напряжении мышц живота, однако позже, вследствие развития спаечного процесса, присутствует постоянно. Наиболее хорошо дефект заметен в положении стоя. В зависимости от ущемленного органа, клиника может быть самой разнообразной: тошнота, задержка отхождения стула и газов, чувство тяжести в животе. Практически всегда присутствует болевой синдром в области грыжевого выпячивания.
Основную опасность представляет ущемление грыжи. В клинической картине практически всегда присутствует выраженная боль и другие специфические симптомы, которые зависят от локализации грыжи и органа, который был ущемлен.
Лечение вентральных грыж
Наличие вентральной грыжи является показанием к проведению плановой операции. В данном случае хирургическое лечение направлено на предупреждение ущемления содержимого грыжевого мешка, устранение боли и дискомфорта в области живота.
 Среди возможных вариантов оперативных вмешательств можно отметить:
Среди возможных вариантов оперативных вмешательств можно отметить:
- Операция при малой и средней послеоперационной грыже (легкая форма).
- Операция при малой и средней послеоперационной грыже (сложная форма).
- Операция при большой послеоперационной грыже.
- Операция при большой послеоперационной грыже в инфицированных условиях.
- Операция при гигантской послеоперационной грыже.
- Операция при гигантской послеоперационной грыже в инфицированных условиях.
- Оперативное лечение послеоперационной грыжи с использованием сетчатых имплантов.
- Операция при большой послеоперационной грыже с использованием видеоэндоскопических технологий.
- Операция при гигантской послеоперационной грыже с использованием видеоэндоскопических технологий.
- Операция при большой послеоперационной грыже с использованием сетчатых имплантов.
- Операция при гигантской послеоперационной грыже с использованием сетчатых имплантов.
При малой и средней послеоперационной вентральной грыже возможно укрытие дефекта местными тканями. Лапароскопическая техника вмешательства возможна только при небольших (до 10 см) размерах дефекта. При больших грыжах оптимальным методом хирургического лечения является имплантация сетки. Устанавливаться она может несколькими способами. Методика установки сетчатого импланта Onlay подразумевает его фиксацию над дефектом фасции. При технике Sublay сетка устанавливается под мышечным слоем. Методика IPOM состоит в том, что протез устанавливается внутрибрюшинно с подшиванием к передней брюшной стенке. Техника Inlay подразумевает подшивание сетки к краям дефекта фасции в виде мостика, но при этом хорошей фиксации протеза не происходит и высок риск рецидива.
Цены на оперативное лечение грыжи
| Лапароскопическая операция при пупочной грыже, вентральной грыже, грыже белой линии живота (вкл.материалы), 1 категория | 68500 руб. |
| Лапароскопическая операция при пупочной грыже, вентральной грыже, грыже белой линии живота (вкл.материалы), 2 категория | 78500 руб. |
| Лапароскопическая операция при пупочной грыже, вентральной грыже, грыже белой линии живота (вкл.материалы), 3 категория | 89500 руб. |
| Оперативное лечение пупочной грыжи, вентральной грыжи, грыжи белой линии живота (вкл.материалы), 1 категория | 55000 руб. |
| Оперативное лечение пупочной грыжи, вентральной грыжи, грыжи белой линии живота (вкл.материалы), 2 категория | 65000 руб. |
| Оперативное лечение пупочной грыжи, вентральной грыжи, грыжи белой линии живота (вкл.материалы), 3 категория | 75000 руб. |
Хирурги, выполняющие операции

Терехин Алексей Алексеевич
Хирург
Кандидат медицинских наук


Иванов Николай Александрович
Хирург, онколог
Кандидат медицинских наук


Садовников Станислав Вячеславович
Хирург
Кандидат медицинских наук


Черноусов Фёдор Александрович
Хирург-гастроэнтеролог
Врач высшей категории, доктор медицинских наук, профессор


Аболмасов Алексей Валерьевич
Хирург, эндоскопист
Врач высшей категории, кандидат медицинских наук, доцент

Источник
Лечением заболевания Послеоперационная вентральная грыжа занимается хирург
Само название указывает на то, что данная грыжа возникает
после ранее выполненной операции на органах брюшной полости и расположена в области послеоперационного рубца.
Грыжевое выпячивание может появиться сразу после операции или спустя какое то время, иногда через несколько лет. Частота возникновения этого вида грыж после открытых операций на органах брюшной полости по данных разных авторов достигает 10–20%.
Симптомы послеоперационной вентральной грыжи
В зависимости от своего расположения, размеров и содержимого, она проявляется различными симптомами – от незначительного чувства дискомфорта до выраженных болей при небольших физических нагрузках, тошноты, запоров и рвоты. Самым грозным осложнением грыжи является ущемление расположенных в ней органов.
Причин возникновения послеоперационных грыж несколько. Чаще всего это инфекция в ране после операции, препятствующая нормальному заживлению тканей. Немаловажное значение имеют наличие
генетических дефектов в формировании соединительной ткани и сопутствующих заболеваний, таких как сахарный диабет, ожирение, хроническая болезнь легких (ХОБЛ) и др.
Кроме того, к появлению грыжи могут приводить большие физические нагрузки в раннем послеоперационном периоде. Редко к образованию грыжи могут приводить технические дефекты ушивания раны при первичной операции или некачественный шовный материал.
Диагностика послеоперационной вентральной грыжи
Диагностируется послеоперационная грыжа при осмотре пациента врачом. Как правило этого бывает достаточно. Однако в сомнительных случаях или для выбора характера операции используются
дополнительные методы обследования – УЗИ, КТ, МРТ. Реже применяются рентгеноконтрастные исследования желудочно-кишечного тракта – рентгенография желудка и ирригоскопия
(контрастирование толстой кишки). Они позволяют уточнить размеры ворот грыжевого мешка, определить его содержимое и выявить другие дефекты в рубце,
что в конечном итоге может повлиять на объем оперативного вмешательства.
Лечение послеоперационной вентральной грыжи
Операция при послеоперационной грыже, как и при любой другой, заключается в ликвидации грыжевого выпячивания с вправлением содержимого в брюшную полость и закрытии дефекта брюшной стенки.
Грыжевой мешок может быть иссечен, если он большой, либо вправлен в брюшную полость вместе с содержимым при малых размерах.
Закрытие дефекта осуществляется либо собственными тканями, либо с помощью сетки. Согласно рекомендациям Европейского и Российского обществ герниологов предпочтение следует отдавать протезирующим операциям, т.е. с использованием сетки. Это связано с тем, что число рецидивов после пластики собственными тканями значительно больше.
Существует два подхода к имплантации сетки – открытый и с применением видеоэндоскопической техники.
Выбор способа операции зависит от нескольких причин: это размеры грыжевых ворот, количество ранее перенесенных операций на брюшной полости, наличие сопутствующих заболеваний, личный опыт хирурга и оснащенность клиники. Хирурги клиники Рассвет имеют опыт выполнения всех видов операций.
Следует отметить, что реабилитационный период после операций по поводу послеоперационной грыжи в большинстве случаев более длительный в сравнении с другими грыжами.
Это связано с большей травматичностью вмешательства.
Лечением заболевания Послеоперационная вентральная грыжа занимается хирург
Источник
Оглавление темы «Прямая паховая грыжа. Скользящая грыжа. Надпузырная грыжа. Бедренные грыжи. Послеоперационные вентральные грыжи.»:
1. Прямая паховая грыжа. Классификация прямых паховых грыж.
2. Скользящая грыжа. Что такое скользящие грыжи?
3. Надпузырная грыжа. Наружные и внутренние надпузырные грыжи.
4. Классификация грыж. Комбинированные грыжи паховой области. Рецидивная паховая грыжа.
5. Бедренные грыжи : надсосудистая грыжа, грыжа Гессельбаха, грыжа Клоке, грыжа Серафини, грыжа Купера.
6. Послеоперационные вентральные грыжи. Послеоперационные грыжи.
Послеоперационные вентральные грыжи. Послеоперационные грыжи.
Послеоперационные вентральные грыжи являются следствием выполненной ранее лапаротомии. Грыжевые ворота при этом возникают вследствие расхождения мышечно-апоневротических слоев брюшной стенки по ходу разреза. Края грыжевых ворот вначале бывают эластичные, а затем за счет рубцевания и дегенерации составляющих их мышц, становятся ригидными, грубыми. При этом в них возникают фиброзные тяжи и перемычки, они становятся ячеистыми, а сами грыжи — многокамерными. Исключение составляют так называемые невропатические грыжи, при которых нет четко выраженных грыжевых ворот, но вследствие нарушения иннервации на большом протяжении истончается, атрофируется и расслабляется мышечный слой, а выраженных апоневротических структур, способных противостоять внутрибрюшному давлению, в этой зоне нет. Тогда вся эта часть брюшной стенки начинает выпячиваться. Наиболее часто эти грыжи возникают после люмботомии.
Размеры грыжевых ворот при послеоперационных грыжах весьма вариабельны и могут составлять от нескольких сантиметров до нескольких десятков сантиметров.
В случае если грыжевые ворота представлены множественными дефектами апоневроза, то грыжевой мешок может быть многокамерным. В связи с тем, что образование грыжи процесс длительный, между грыжевым мешком и окружающей его клетчаткой образуются достаточно грубые сращения с новообразованными в них сосудами. Это необходимо учитывать во время операции при выделении грыжевого мешка. Брюшина, образующая грыжевой мешок, может быть нормальной толщины, а может, вследствие длительной травматизации (например, при ношении бандажа или частых ущемлениях), быть представлена грубой фиброзной рубцовой тканью изнутри выстланной мезотелием.
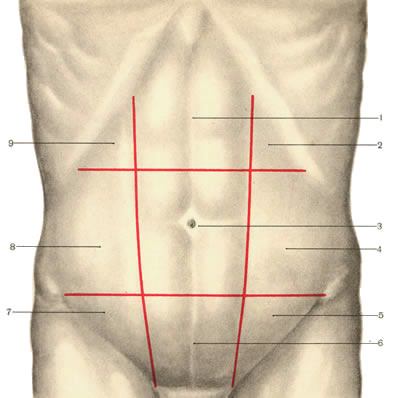
Области живота.
1 — regio epigastrica;
2 — regio hypochondriaca sinistra;
3 — regio umbilicalis;
4 — regio lateralis sinistra;
5 — regio inguinalis sinistra;
6 — regio pubica;
7 — regio inguinalis dextra;
8 — regio lateralis dextra;
9 — regio hypochondriaca dextra.
Содержимым грыжевого мешка могут быть практически все органы брюшной полости. Независимо от локализации грыжи наиболее частым содержимым являются петли тонкой кишки и большой сальник. При длительно существующих, невправимых, или часто ущемляющихся грыжах органы брюшной полости, расположенные в грыжевом мешке связаны с его стенками спайками, иногда очень плотными и массивными.
До настоящего времени нет — классификации послеоперационных грыж. Мы пользуемся модифицированной классификацией Тоскина К.Д. Размеры грыж и их локализация определяется по отношению к областям живота.
По размерам послеоперационные грыжи передней брюшной стенки делятся на малые (занимающие одну область живота), средние (занимающие две области) большие (занимающие три области) и гигантские (занимающие более трех областей живота). Локализация грыж определяется по их соотношению с областями живота. Если грыжа занимает более одной области, то ее локализация определяется по той области, где находится ее большая часть.
Другим, возможно более правильным вариантом, является определение размеров грыжи в процентах от площади передней брюшной стенки. Грыжи, занимающие более 50 % площади, считаются гигантскими.
— Вернуться в оглавление раздела «Грыжи. Определение грыж. Классификация грыж. Диагностика грыж. Лечение грыж. Пластика грыжевых ворот.»
Источник