Позвоночная и корешковая грыжа

Основная нагрузка на скелете человека ложится на пояснично-крестцовый отдел позвоночника. Во время объективных изменений в организме хрящи в данной области тела разрушаются, и, таким образом, нарушается подвижность позвоночника.
Отложения солей, интенсивные физические нагрузки, нарушение обмена веществ и другие процессы приводят к развитию остеохондроза, который может привести к неприятным для спины последствиям.
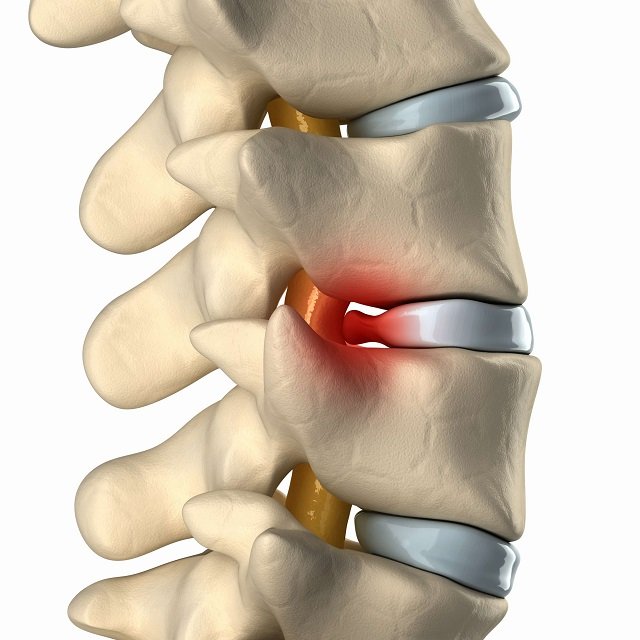
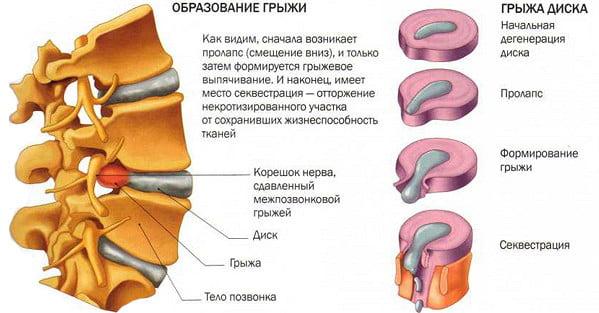
В частности, разрушение хрящей и выпячивание межпозвоночных дисков приводит к последовательному образованию грыжи в пораженном участке.
Суть проблемы
Нервные корешки при этом выходят из спинного мозга на уровне грыжи и происходит их сдавливание. Так, подобное заболевание получило название «грыжа позвоночника с корешковым синдромом».
Нервные окончания, расположенные в поясничной области, отвечают за чувствительность и движение ног.
Поэтому при поражении межпозвонковых дисков в районе позвонка L5 и крестца S1 возникают специфические симптомы, которые могут привести к серьезному заболеванию и даже инвалидности, если своевременно не обратиться к врачу.
Из основных симптомов корешковой грыжи поясничного отдела следует обратить внимание на такие:
- Сильная боль в поясничной области, приобретающая более интенсивный характер при дополнительной нагрузке. Мышцы в пояснице напрягаются и человеку проще находиться в полусогнутом состоянии;
- В зоне выпячивания грыжевого мешка возникают прострелы, отдающие в боковую поверхность бедра, ягодиц, голени, ступни и под коленками. В этом случае человеку очень больно наступать на ногу;
- На задней части голени могут возникать судороги и чувство онемения. Иногда ощущаются мурашки или покалывания в пальцах ног (особенно это заметно на мизинцах);
- Происходит ослабление задней группы мышц ног. В этом случае больной не может привстать на носочки или совершить другие простые действия;
- Мышцы в области икры существенно ослабевают, из-за чего может измениться походка. Создается впечатление, что пациенту трудно передвигаться и он тянет ноги.
При межпозвоночной грыже с корешковым синдромом симптомы наиболее ярко выражены, поскольку этот диск имеет нетипичное расположение суставов.
Крестец и нижний поясничный позвонок L5 находятся по отношению друг к другу под небольшим углом. Поэтому хрящевая пластинка имеет специфическую выгнутую форму.
Важные аспекты
Грыжа L5-S1 – данная аббревиатура буквально означает следующее:
- L — люмбар. Переводится как поясничный отдел позвоночника;
- S — сакрум. Крестцовый отдел позвоночника;
- Цифры указывают на порядковый номер межпозвонковых дисков. L5 расположен в самой нижней части спины, а S1 — в верхней части ягодиц.
Выпячивание корешковой грыжи поясничного отдела проявляется следующими симптомами:
- Боли различной степени интенсивности в указанном отделе спины, отдающие в одну из ног, или сразу в обе;
- Чувство онемения нижних конечностей. При этом снижается температурная чувствительность. Кожа становится сухой, нарушается механизм выделения пота, на ощупь нога холоднее других участков тела;
- Ослабление мышц в области стопы. Тестом на проверку служит отсутствие ахиллова рефлекса. Невропатологи часто применяют прием с постукиванием специальным молоточком по сухожилию в области стопы, которая должна в этот момент сгибаться;
- Снижение или полное отсутствие сокращения икроножных мышц. Встать на носок в этом случае больной практически не может.
При корешковом синдроме грыжи L5-S1 боль от спины распространяется по задней поверхности ног вплоть до стопы.
Если неприятные ощущения появляются ниже колен, то это свидетельствует о том, что грыжа достигла достаточно крупных размеров и начала своё разрушительное действие на нервный корешок.

Боли носят различный характер. Это могут быть ощущения прострела, удара током, выкручивания мышц, подергивания, судороги, тянущие боли и другие. Единственное, что их объединяет, — это необходимость принимать удобное положение, чтобы уменьшить болевой порог.
Подтвердить диагноз грыжи позвоночника поясничного отдела с корешковым синдромом стоит после консультации с нейрохирургом, который обязательно назначит проведение магнитно-резонансной томографии (МРТ) в нижней части спины.
В ходе приема врач учитывает индивидуальные особенности расположения грыжи по отношению к нервным окончаниям корешка.
При грыже позвоночника корешковой может быть назначен обычный курс терапии, включающий обезболивающие блокады, хондропротекторы, противовоспалительные препараты, массаж и ЛФК либо хирургическое вмешательство.
Распространенный среди обывателей миф о повреждении спинного мозга при корешковой грыже не имеет под собой оснований, поскольку сам мозг заканчивается за несколько сантиметров до позвонка L1.
Поэтому во время операции при корешковом синдроме грыжи позвоночника повредить центральную нервную систему невозможно физически.
Отличным способом избавиться от постоянной боли и поддерживать мышечный корсет в тонусе поможет лечебная физкультура от Александры Бониной.
Если вы хотите получить больше подобной информации от Александры Бониной, посмотрите материалы по ссылкам ниже.

Отказ от ответственности
Информация в статьях предназначена исключительно для общего ознакомления и не должна использоваться для самодиагностики проблем со здоровьем или в лечебных целях. Эта статья не является заменой для медицинской консультации у врача (невролог, терапевт). Пожалуйста, обратитесь сначала к врачу, чтобы точно знать причину вашей проблемы со здоровьем.
Я буду Вам очень признательна, если Вы нажмете на одну из кнопочек
и поделитесь этим материалом с Вашими друзьями 🙂
« Психосоматика и поясничная грыжа – все болезни от нервов Допустимы ли тренировки в зале с грыжей поясничного отдела »
Источник
Боли в пояснице, позвоночнике всегда вызывают опасения.
Но не многие люди знают, что они могут быть спровоцированы опасными заболеваниями, которые требуют немедленного хирургического вмешательства. Так, грыжа пояснично-крестцового отдела позвоночника, симптомы которой имеют разнообразный характер, является следствием травмы позвоночного столба или остеохондроза. В большинстве случаев крестцовая грыжа появляется у мужчин трудоспособного возраста в диапазоне 30-50 лет.
Но в медицинской практике есть множество случаев, когда грыжа в крестцовом отделе позвоночника развивалась даже у детей. Причин возникновения грыжи – огромное множество, так как спровоцировать рост грыжи может подъем тяжестей, нездоровый образ жизни и многое другое.
Грыжа крестцового отдела позвоночника: симптомы
Основными проявлениями грыжи в позвоночном столбе являются:
- болезненные ощущения в спине;
- радиокулопатия;
- корешковый, позвоночный синдром;
- распространяющаяся боль в ягодицах, бедрах и голенях;
- нарушения функции опорно-двигательного аппарата.
Корешковый синдром характеризуется переходом болей от спины и поясницы к другим частям тела и органам. Например, болеть могут нижние конечности, тазобедренные суставы, шея. При этом болезненные ощущения имеют ноющий или стреляющий характер. Такое состояние медицинские работники называют ишалгией.
Возникающие боли могут быть спровоцированы травмирующим фактором. Например, падением, ударом в области позвоночника. Диагностировать заболевание может только специалист с помощью рентгенографии позвоночного столба. Для того чтобы определить размеры и стадию развития грыжи, используют МРТ, компьютерную томографию.
Острая фаза грыжи сопровождается сильнейшими болями и общим недомоганием. При этом необходим пастельный режим и полный покой. Лечат грыжу медикаментозной терапией, которая включает в себя обезболивающие, противовоспалительные и общеукрепляющие препараты. Помимо лекарственных средств назначают лечебный массаж и физические упражнения, которые способствуют укреплению мышечных тканей поясничного отдела.
Пояснично-крестцовая грыжа, симптомы которой имеют индивидуальный характер, в каждом отдельном случае проявляется по-разному. Один больной может испытывать стреляющие боли, а другой – неприятные ощущения и упадок сил.
Болезненные ощущения в позвоночнике
Грыжа в первую очередь проявляется в виде боли. Она может менять характер, степень, локализацию. При этом она может сопровождаться другими симптомами. На ранней стадии наблюдаются боли в области поясницы, поврежденного диска. Неприятные ощущения усиливаются при резких движениях, нагрузках, а также при нахождении больного в одном положении. Временно избавиться от них можно только в том случае, когда человек принимает лежачее положение.
Именно на начальной стадии можно полностью излечиться от грыжи, если изменить образ жизни человека. Лечение грыжи пояснично-крестцового отдела позвоночника осуществляется только медикаментозным способом и физическими упражнениями. Если лечить заболевание самостоятельно, то возможны опасные последствия. Поэтому необходимо обратиться за медицинской помощью к специалисту, так как возможно ухудшение состояния и прогрессивное течение болезни.
Когда крестцовая грыжа начинает увеличиваться в размерах, наблюдается синдром сдавливания корешков, оболочек головного мозга. При этом боль может увеличиваться, если больной наклоняет голову. Чтобы выявить недуг, врач обычно простукивает по отросткам позвонком. Если диск поврежден, то пациент чувствует острую боль.
Позвоночный синдром
Грыжа пояснично-крестцового отдела позвоночника сопровождается позвоночным синдромом. При постоянных болях мышечные ткани позвоночного столба находятся в спазмированном состоянии. При этом больной может чувствовать сильные боли и не может нормально сгибать, разгибать спину. Кроме того, нарушается осанка, координация, а походка становится шатающейся и неуверенной.
Грыжа чаще всего возникает в нижних отделах позвоночного столба. Чтобы уменьшить позвоночный синдром, необходимо принять удобное положение, избегать перенагрузки.
Корешковый синдром
Мышечные ткани позвоночника не получают необходимое количество питательных веществ в том случае, если происходит сдавливание корешков спинного мозга. Кроме того, данный процесс может привести к отмиранию клеток мозга и значительно ухудшить состояние больного. В большинстве случаев могут наблюдаться боли в нижних конечностях. Например, резко заболеть стопы, голень или бедро.
Поэтому может развиться их атрофия. Конечности истончаются и слабеют, а также нарушаются их основные функции. Более того, у больного может появиться асимметрия фигуры. Чаще всего врачи назначают специальный комплекс упражнений, который облегчает симптоматику пояснично-крестцовой грыжи. Упражнения необходимо выполнять каждый день, но ни в коем случае нельзя перенагружать организм.
Помимо этого может наступить онемение конечностей, пальцев, а также нарушиться чувствительность кожных покровов. Больной может почувствовать повышенную потливость, сухость кожи в области больного места. При запущенной стадии грыжи может наступить паралич. Но такое встречается крайне редко. Если долго не обращаться к врачу, то возможны ограничения в движении, а иногда и полная инвалидность.
По мере роста грыжи происходит сдавливание ствола спинного мозга. Постоянные нагрузки или резкие движения приводят к полному сдавливанию. А такой процесс становится причиной тяжелого паралича или может привести к осложнениям, которые несовместимы с жизнью человека.
Симптоматика грыжи на последней стадии характеризуется:
- эректильной дисфункцией;
- нарушением чувствительности кожных покровов в области локализации образования;
- перемещающейся хромотой;
- нарушением функций малого таза и мочеполовых органов.
Иногда пациент может столкнуться с таким проявлением, как люмбалгия, которая характеризуется прострелами в пояснице. Болезненное состояние может длиться 2-3 недели. Если человек не обратится к специалисту, то возможны неприятные последствия.
Основные причины развития заболевания
Стать источником появления грыжи могут многие факторы, как внешние, так и внутренние. Основными причинами развития позвоночной грыжи являются:
- резкие, усиленные физические нагрузки;
- недостаточная физическая активность;
- сидячий образ жизни;
- неправильно, несбалансированное питание;
- генетическая предрасположенность;
- наличие других заболеваний позвоночного столба.
Так как позвоночный диск не обладает собственными кровеносными сосудами, поэтому его питание осуществляется с помощью диффузии. Когда человек начинает двигаться, то в позвоночнике образуется гидростатическое давление, которое доставляет все необходимые питательные вещества в ткани диска.
Если человек мало двигается, то позвоночный диск теряет свою прочность, а значит, возможен его разрыв. Но и чрезмерные нагрузки могут негативно сказаться на позвоночнике, так как происходит истирание или разрушение позвонков. Такое явление может продолжаться длительное время, а иногда может быть более 2-3 лет.
Грыжа пояснично-крестцового отдела, симптомы которой начинаются резко и болезненно, требует обязательного хирургического вмешательства. Так как человек, страдающий грыже, практически теряет свою нормальную трудоспособность. Он не может нормально ходить, бегать. Даже во время сидения больной может ощущать неприятные ощущения. На последней стадии грыжи боли могут проявляться при чихании или кашле.
Способы лечения
Межпозвоночная грыжа пояснично-крестцового отдела позвоночника, лечение которой должно носить комплексный характер, чаще всего проходит без операции. Консервативное лечение в 90% случаях является эффективным и результативным.
Традиционное лечение
Лечение грыжи пояснично-крестцового отдела осуществляется в несколько этапов. На первом этапе пациенту назначается постельный режим, который длится 3-4 дня. При этом обеспечивается полный покой и ограничение физической активности. В лечебном учреждении больной проходит медикаментозную терапию, которая борется с проявлениями недуга.
Грыжа крестцового отдела лечится нестероидными препаратами. Они снимают отеки и воспалительные процессы, что способствует уменьшению компрессии нервных окончаний и улучшению состояния пациента. Основным недостатком подобных лекарственных средств являются нарушения в работе желудочно-кишечного тракта. Следовательно, во время лечения пациент может столкнуться с поносом или запорами. Именно поэтому лечащий врач назначает своим пациентам дозы лекарств, которые будут эффективны и с наименьшими последствиями.
Когда боли нестерпимые, назначают обезболивающие средства. Но они не лечат заболевание, а устраняют симптоматику. При этом больной может почувствовать облегчение и начать повышенную двигательную активность, что ведет к дополнительным проблемам.
Иногда могут применяться:
- хондопротекторы;
- миорелаксанты;
- физиотерапевтические процедуры;
- лечебно-физкультурная гимнастика;
- массаж.
Миорелаксанты снимают спазмы в мышечных тканях, а хондопротекторы защищают межпозвонковые суставы от дальнейшего разрушения. Грыжа пояснично-крестцового отдела позвоночника лечится чаще всего на ранней стадии. Если грыжа стала большой и уже нарушена двигательная активность, координация, то без хирургического вмешательства тут не обойтись.
Дополнительные процедуры в лечении недуга играют большую роль, так как они способствуют адаптации организма больного к изменившейся обстановке. На данном этапе происходит выработка совершенно нового двигательного стереотипа.
После лечения межпозвоночная грыжа пояснично-крестцового отдела позвоночника полностью не исчезает, поэтому больному предстоит научиться жить с данной проблемой. Она может уменьшиться, перестать давать о себе знать, но удалить ее полностью можно только оперативным путем.
Народные средства
Для лечения грыжи в домашних условиях можно использовать специальные массажеры, которые продаются в аптеке. Они бывают различных размеров и конфигураций, но при начальной стадии недуга они являются очень эффективными. Но выполнять процедуры можно только после консультации с лечащим врачом.
Также в домашних условиях можно принимать общеукрепляющие препараты, витаминные комплексы. Не рекомендуется постоянно принимать анальгетики, так как они могут вызвать привыкание, тем более они не лечат, а маскируют боли и неприятные ощущения в спине, пояснице.
Помочь могут и такие процедуры, как гирудотерапия, рефлексотерапия или мануальная терапия. Они улучшают состояние больного и позволяют устранить симптомы, проявления болезни. Проводить данные манипуляции должен квалифицированный специалист. Самостоятельно применять их нельзя, так как неправильные действия могут причинить непоправимый вред.
Профилактические мероприятия
Чтобы не допустить возникновение грыжи, следует вести здоровый образ жизни. Кроме того, нужно правильно питаться. Если человек занимается спортом, то ему необходимо научиться распределять физические нагрузки равномерно. При появлении первых признаков недуга, нужно обратиться к терапевту, который назначит необходимое обследование и анализы. Самодиагностикой заниматься нельзя, так как она может еще больше навредить.
Межпозвоночная грыжа пояснично-крестцового отдела позвоночника является серьезным заболеванием, которое доставляет множество проблем и неприятностей. Чтобы исключить его появление, нельзя поднимать тяжести. Данное правило распространяется на детей и женщин. Также нужно укреплять позвоночный столб и его мышцы и принимать витаминный комплекс.
Источник

Корешковый синдром — симптомокомплекс, формирующийся в результате различных по своей этиологии поражений спинального корешка и проявляющийся симптомами раздражения (боль, мышечное напряжение, анталгическая поза, парестезии) и выпадения (парезы, снижение чувствительности, мышечные гипотрофии, гипорефлексия, трофические расстройства). Диагностируется корешковый синдром клинически, его причина устанавливается по результатам рентгенографии, КТ или МРТ позвоночника. Лечение чаще консервативное, по показаниям проводится хирургическое устранение фактора компрессии корешка.
Общие сведения
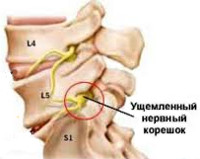
Корешковый синдром — распространенный вертеброгенный симптомокомплекс, имеющий вариабельную этиологию. Ранее в отношении корешкового синдрома использовался термин «радикулит» — воспаление корешка. Однако он не совсем соответствует действительности. Последние исследования показали, что воспалительный процесс в корешке зачастую отсутствует, имеют место рефлекторные и компрессионные механизмы его поражения. В связи с этим в клинической практике стал употребляться термин «радикулопатия» — поражение корешка. Наиболее часто корешковый синдром наблюдается в пояснично-крестцовом отделе позвоночного столба и связан с поражением 5-го поясничного (L5) и 1-го крестцового (S1) позвонков. Реже встречается шейная радикулопатия, еще реже — грудная. Пик заболеваемости приходится на среднюю возрастную категорию — от 40 до 60 лет. Задачами современной неврологии и вертебрологии является своевременное выявление и устранение фактора, вызывающего компрессию корешка, поскольку длительное сдавление влечет за собой дегенеративные процессы в корешке с развитием стойкой инвалидизирующей неврологической дисфункции.
Корешковый синдром
Причины
С двух сторон от позвоночного столба человека отходит 31 пара спинномозговых нервов, которые берут свое начало в спинальных корешках. Каждый спинальный (спинномозговой) корешок образован выходящими из спинного мозга задней (сенсорной) и передней (моторной) ветвью. Из позвоночного канала он выходит через межпозвоночное отверстие. Это наиболее узкое место, где чаще всего и происходит сдавление корешка. Корешковый синдром может быть обусловлен, как первичной механической компрессией самого корешка, так и его вторичным сдавлением вследствие отека, развивающегося в результате компрессии корешковых вен. Сдавление корешковых сосудов и расстройство микроциркуляции, возникающее при отеке в свою очередь становятся дополнительными факторами поражения корешка.
Наиболее распространенной причиной, провоцирующей корешковый синдром, выступает остеохондроз позвоночника. Снижение высоты межпозвоночного диска влечет за собой уменьшение диаметра межпозвоночных отверстий и создает предпосылки для ущемления проходящих через них корешков. Кроме того, фактором компрессии может являться формирующаяся как осложнение остеохондроза межпозвоночная грыжа. Корешковый синдром возможен при компрессии корешка образующимися при спондилезе остеофитами или измененными вследствие спондилоартроза частями дугоотростчатого сустава.
Травматическое повреждение спинального корешка может наблюдаться при спондилолистезе, травмах позвоночника, подвывихе позвонка. Воспалительное поражение корешка возможно при сифилисе, туберкулезе, спинальном менингите, остеомиелите позвоночника. Корешковый синдром неопластического генеза встречается при опухолях спинного мозга, невриноме спинномозгового корешка, опухолях позвонков. Нестабильность позвоночника, влекущая за собой смещение позвонков, также может выступать причиной корешкового синдрома. Способствующими развитию радикулопатии факторами выступают:
- чрезмерные нагрузки на позвоночник,
- гормональные сбои,
- ожирение,
- гиподинамия,
- аномалии развития позвоночника,
- переохлаждение.
Симптомы
Клиника корешкового сидрома складывается из различных сочетаний симптомов раздражения спинального корешка и выпадения его функций. Выраженность признаков раздражения и выпадения определяется степенью сдавления корешка, индивидуальными особенностями расположения, формы и толщины спинальных корешков, межкорешковыми связями.
Симптомы раздражения включают болевой синдром, двигательные нарушения по типу крампи или фасцикулярных мышечных подергиваний, сенсорные расстройства с виде ощущения покалывания или ползания мурашек (парестезии), локального чувства жара/холода (дизестезии). Отличительными особенностями корешковой боли является ее жгучий, пекучий и стреляющий характер; появление только в зоне, иннервируемой соответствующим корешком; распространение от центра к периферии (от позвоночника к дистальным отделам руки или ноги); усиление при перенапряжении, резком движении, смехе, кашле, чихании. Болевой синдром обуславливает рефлекторное тоническое напряжение мышц и связок в области поражения, которое способствует усилению боли. Для уменьшения последней пациенты принимают щадящее положение, ограничивают движения в пораженном отделе позвоночника. Мышечно-тонические изменения более выражены на стороне пораженного корешка, что может привести к перекосу туловища, в шейном отделе — к формированию кривошеи, с последующим искривлением позвоночника.
Симптомы выпадения появляются при далеко зашедшем поражении корешка. Они проявляются слабостью иннервируемых корешком мышц (парезом), снижением соответствующих сухожильных рефлексов (гипорефлексией), уменьшением чувствительности в зоне иннервации корешка (гипестезией). Участок кожи, за чувствительность которого отвечает один корешок, называется дерматом. Он получает иннервацию не только от основного корешка, но и частично от выше- и ниже- лежащего. Поэтому даже при значительной компрессии одного корешка наблюдается лишь гипестезия, тогда как при полирадикулопатии с патологией нескольких рядом распложенных корешков отмечается полная анестезия. Со временем в иннервируемой пораженным корешком области развиваются трофические нарушения, приводящие к мышечной гипотрофии, истончению, повышенной ранимости и плохой заживляемости кожи.
Симптомы поражения отдельных корешков
Корешок С1. Боль локализуется в затылке, зачастую на фоне боли появляется головокружение, возможна тошнота. Голова находится в положении наклона в пораженную сторону. Отмечается напряжение подзатылочных мышц и их пальпаторная болезненность.
Корешок С2. Боль в затылочной и теменной области на стороне поражения. Ограничены повороты и наклоны головой. Наблюдается гипестезия кожи затылка.
Корешок С3. Боль охватывает затылок, латеральную поверхность шеи, область сосцевидного отростка, иррадиирует в язык, орбиту, лоб. В этих же зонах локализуются парестезии и наблюдается гипестезия. Корешковый синдром включает затруднения наклонов и разгибания головы, болезненность паравертебральных точек и точки над остистым отростком С3.
Корешок С4. Боль в надплечье с переходом на переднюю поверхность груди, доходящая до 4-го ребра. Распространяется по задне-латеральной поверхности шеи до ее средней 1/3. Рефлекторная передача патологической импульсации на диафрагмальный нерв может привести к появлению икоты, расстройству фонации.
Корешок С5. Корешковый синдром этой локализации проявляется болью в надплечье и по латеральной поверхности плеча, где также наблюдаются сенсорные расстройства. Нарушено отведение плеча, отмечается гипотрофия дельтовидной мышцы, понижен рефлекс с бицепса.
Корешок С6. Боль от шеи распространяется через область бицепса на наружную поверхность предплечья и доходит до большого пальца. Выявляется гипестезия последнего и наружной поверхности нижней 1/3 предплечья. Наблюдается парез бицепса, плечевой мышцы, супинаторов и пронаторов предплечья. Снижен рефлекс с запястья.
Корешок С7. Боль идет от шеи по задней поверхности плеча и предплечья, достигает среднего пальца кисти. Ввиду того, что корешок С7 иннервирует надкостницу, данный корешковый синдром отличается глубинным характером боли. Снижение мышечной силы отмечается в трицепсе, большой грудной и широчайшей мышце, флексорах и экстензорах запястья. Понижен трицепс-рефлекс.
Корешок С8. Корешковый синдром на этом уровне встречается достаточно редко. Боль, гипестезия и парестезии распространяются на внутреннюю поверхность предплечья, безымянный палец и мизинец. Характерна слабость флексоров и экстензоров запястья, мышц-разгибателей пальцев.
Корешки Т1-Т2. Боль ограничена плечевым суставом и областью подмышки, может распространяться под ключицу и на медиальную поверхность плеча. Сопровождается слабостью и гипотрофией мышц кисти, ее онемением. Типичен синдром Горнера, гомолатеральный пораженному корешку. Возможна дисфагия, перистальтическая дисфункция пищевода.
Корешки Т3-Т6. Боль имеет опоясывающий характер и идет по соответствующему межреберью. Может быть причиной болезненных ощущений в молочной железе, при локализации слева — имитировать приступ стенокардии.
Корешки Т7-Т8. Боль стартует от позвоночника ниже лопатки и по межреберью доходит до эпигастрия. Корешковый синдром может стать причиной диспепсии, гастралгии, ферментной недостаточности поджелудочной железы. Возможно снижение верхнебрюшного рефлекса.
Корешки Т9-Т10. Боль из межреберья распространяется в верхние отделы живота. Иногда корешковый синдром приходится дифференцировать от острого живота. Бывает ослабление среднебрюшного рефлекса.
Корешки Т11-Т12. Боль может иррадиировать в надлобковую и паховую зоны. Снижен нижнебрюшной рефлекс. Корешковый синдром данного уровня может стать причиной дискинезии кишечника.
Корешок L1. Боль и гипестезия в паховой области. Боли распространяются на верхненаружный квадрант ягодицы.
Корешок L2. Боль охватывает переднюю и внутреннюю поверхность бедра. Отмечается слабость при сгибании бедра.
Корешок L3. Боль идет через подвздошную ость и большой вертел на переднюю поверхность бедра и доходит до нижней 1/3 медиальной части бедра. Гипестезия ограничена расположенной над коленом областью внутренней поверхности бедра. Парез, сопровождающий этот корешковый синдром, локализуется в четырехглавой мышце и аддукторах бедра.
Корешок L4. Боль распространяется по передней поверхности бедра, коленному суставу, медиальной поверхности голени до медиальной лодыжки. Гипотрофия четырехглавой мышцы. Парез большеберцовых мышц приводит к наружной ротации стопы и ее «прихлопыванию» при ходьбе. Снижен коленный рефлекс.
Корешок L5. Боль иррадиирует от поясницы через ягодицу по латеральной поверхности бедра и голени в первые 2 пальца стопы. Зона боли совпадает с областью сенсорных расстройств. Гипотрофия большеберцовой мышцы. Парез экстензоров большого пальца, а иногда и всей стопы.
Корешок S1. Боль в нижнем отделе пояснице и крестце, отдающая по заднелатеральным отделам бедра и голени в стопу и 3-5-й пальцы. Гип- и парестезии локализуются в области латерального края стопы. Корешковый синдром сопровождает гипотония и гипотрофия икроножной мышцы. Ослаблены ротация и подошвенное сгибание стопы. Понижен ахиллов рефлекс.
Корешок S2. Боль и парестезии начинаются в крестце, охватывает заднюю часть бедра и голени, подошву и большой палец. Зачастую отмечаются судороги в аддукторах бедра. Рефлекс с ахилла обычно не изменен.
Корешки S3-S5. Сакральная каудопатия. Как правило, наблюдается полирадикулярный синдром с поражением сразу 3-х корешков. Боль и анестезия в крестце и промежности. Корешковый синдром протекает с дисфункцией сфинктеров тазовых органов.
Диагностика
В неврологическом статусе обращает на себя внимание наличие триггерных точек над остистыми отростками и паравертебрально, мышечно-тонические изменения на уровне пораженного сегмента позвоночника. Выявляются симптомы натяжения корешков. В шейном отделе они провоцируется быстрым наклоном головы противоположно пораженной стороне, в поясничном — поднятием ноги в горизонтальном положении на спине (симптом Ласега) и на животе (симптомы Мацкевича и Вассермана). По локализации болевого синдрома, зон гипестезии, парезов и мышечных гипотрофий невролог может установить, какой именно корешок поражен. Подтвердить корешковый характер поражения и его уровень позволяет электронейромиография.
Важнейшей диагностической задачей является выявление причины, спровоцировавшей корешковый синдром. С этой целью проводят рентгенографию позвоночника в 2-х проекциях. Она позволяет диагностировать остеохондроз, спондилоартроз, спондилолистез, болезнь Бехтерева, искривления и аномалии позвоночного столба. Более информативным методом диагностики является КТ позвоночника. Для визуализации мягкотканных структур и образований применяют МРТ позвоночника. МРТ дает возможность диагностировать межпозвоночную грыжу, экстра- и интрамедуллярные опухоли спинного мозга, гематому, менингорадикулит. Грудной корешковый синдром с соматической симптоматикой требует дополнительного обследования соответствующих внутренних органов для исключения их патологии.
Лечение корешкового синдрома
В случаях, когда корешковый синдром обусловлен дегенеративно-дистрофическими заболеваниями позвоночника, используют преимущественно консервативную терапию. При интенсивном болевом синдроме показан покой, обезболивающая терапия (диклофенак, мелоксикам, ибупрофен, кеторолак, лидокаино-гидрокортизоновые паравертебральные блокады), купирование мышечно-тонического синдрома (метилликаконитин, толперизон, баклофен, диазепам), противоотечное лечение (фуросемид, этакриновая кислота), нейрометаболические средства (витамины гр. В). С целью улучшения кровообращения и венозного оттока назначают эуфиллин, ксантинола никотинат, пентоксифиллин, троксерутин, экстракт каштана конского. По показаниям дополнительно используют хондропротекторы (экстракт хряшей и мозга телят с витамином С, хондроитинсульфат), рассасывающее лечение (гиалуронидазу), препараты для облегчения нейрональной передачи (неостигмин).
Длительно протекающий корешковый синдром с хронической болью является показанием к назначению антидепрессантов (дулоксетина, амитриптилина, дезипрамина), а при сочетании боли с нейротрофическими расстройствами — к применению ганглиоблокаторов (бензогексония, ганглефена). При мышечных атрофиях применяют нандролона деканоат с витамином Е. Хороший эффект (при отсутствии противопоказаний) оказывает тракционная терапия, увеличивающая межпозвонковые расстояния и тем самым уменьшающая негативное воздействие на спинальный корешок. В остром периоде дополнительным средством купирования боли может выступать рефлексотерапия, УВЧ, ультрафонофорез гидрокортизона. В ранние сроки начинают применять ЛФК, в период реабилитации — массаж, парафинотерапию, озокеритолечение, лечебные сульфидные и радоновые ванны, грязелечение.
Вопрос о хирургическом лечении возникает при неэффективности консервативной терапии, прогрессировании симптомов выпадения, наличии спинальной опухоли. Операция проводится нейрохирургом и имеет целью устранение компрессии корешка, а также удаление ее причины. При грыжах межпозвонковых дисков возможна дискэктомия, микродискэктомия, при опухолях — их удаление. Если причиной корешкового синдрома является нестабильность, то производится фиксация позвоночника.
Прогноз
Прогноз радикулопатии зависит от основного заболевания, степени компрессии корешка, своевременности лечебных мероприятий. Длительно протекающие симптомы раздражения могут привести к формированию сложно купируемого хронического болевого синдрома. Вовремя не устраненное сдавление корешка, сопровождающееся симптомами выпадения, со временем обуславливает развитие дегенеративных процессов в тканях спинального корешка, приводящих к стойкому нарушению его функций. Результатом становятся инвалидизирующие пациента необратимые парезы, тазовые расстройства (при сакральной каудопатии), нарушения чувствительности.
Источник