Признаки грыжи на узи плода
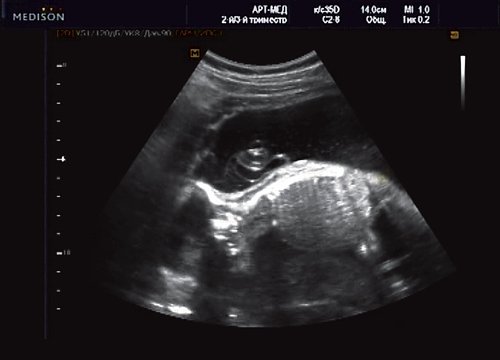
Дородовая диагностика врожденной диафрагмальной грыжи. УЗИ диагностика диафрагмальной грыжи.
Главным методом дородового выявления диафрагмальной грыжи является эхография. При ультразвуковом исследовании подозрение на этот порок возникает при аномальном изображении органов грудной клетки. Одним из основных эхографических признаков ДГ является смещение сердца (вправо при левосторонней грыже и влево при правостороннем поражении диафрагмы), а также появление в грудной клетке патологических анэхогенных образований — желудка и петель тонкого кишечника. В некоторых случаях эхография позволяет обнаружить смещение в грудную полость плода доли печени.
Очень сложными для пренатальной диагностики являются случаи двусторонней диафрагмальной грыжи. Это очень редкая аномалия развития, которая всегда приводит к летальному исходу. Основная трудность пренатального выявления заключается в том, что положение сердца практически не меняется, что не позволяет своевременно заподозрить порок развития. В последние годы опубликовано несколько случаев диагностики двусторонней ДГ. Наиболее интересными, по нашему мнению, являются публикации D. Eroglu и соавт. и М. Song и соавт.. В обоих случаях при ультразвуковом исследовании во II триместре беременности была выявлена левосторонняя ДГ. При динамическом контроле после 30 нед в обоих случаяхбыла отмечена «положительная» динамика, т.е. отсутствие смещения органов средостения. При тщательном исследовании авторам удалось заподозрить двустороннюю ДГ в связи с обнаружением смещения кишечника, печени и желудка. Интересно, что в обоих случаях была выявлена гипоплазия обеих легочных артерий (диаметр в пределах 2-2,5 мм). Самопроизвольные роды произошли в 37 и 38 нед. Оба ребенка умерли через несколько часов. На аутопсии диагноз был подтвержден.
Анализ этих наблюдений показал, что при изучении эхографи ческой структуры легких следует обращать внимание на все нетипичные образования в их паренхиме. Крометого, следует помнить, что нормальное положение сердца не исключает наличие диафрагмальной грыжи. Оценка легочных артерий может дать дополнительную информацию при подозрении на двустороннее поражение.
Диагностика диафрагмальной грыжи возможна уже с конца I триместра. Наиболее раннее выявление этого порока в 12 нед было зарегистрировано Y. Lam и соавт. В отечественной литературе было опубликовано сообщение о диагностике ДГ в 14 нед беременности. Однако чаще эта аномалия выявляется только в конце II триместра в связи с отсутствием выраженных ультразвуковых признаков в ранние сроки беременности. По данным многих исследований и по собственным наблюдениям, средний срок пренатальной диагностики ДГ составляет 26-27 нед.
Анализ причин столь поздней пренатальной диагностики диафрагмальной грыжи в условиях российских пренатальных центров показал, что только 38,1% пациенток с ДГ у плода были направлены врачами женских консультаций на II уровень для уточнения диагноза. Таким образом, средний срок обследования беременных в центрах II уровня и соответственно средний срок диагностики ДГ в этой группе составил 31,9 нед. Следует подчеркнуть, что подавляющее большинство этих пациенток проходили ультразвуковые исследования на I уровне в скрининговые сроки, но ДГ не была выявлена. Точность диагностики ДГ в женских консультациях составила только 25%.
Оставшиеся 61,9% беременных не были обследованы на I уровне, а обратились сразу в региональные диагностические центры. Средний срок диагностики ДГ в этой группе составил 23,6 нед, а точность диагностики -84,6%. Этот показатель соответствует данным литературы. В исследованиях P. Betremieux и соавт. он составил 90%.
Причинами низкого показателя выявляемости диафрагмальной грыжи на I уровне служат недостаточная подготовка специалистов и невысокое качество используемого ультразвукового оборудования. Изменить ситуацию может реорганизация пренатальной службы, т.е. обязательное обследование всех беременных на II уровне в оптимальные скрининговые сроки (20-24 нед).
Помимо тщательной эхографии у плода с диафрагмальной грыжей в комплекс обследования следует включать и другие методы пренатальной диагностики. Как уже указывалось выше, вероятная связь ДГ с врожденными и наследственными заболеваниями диктует необходимость проведения пренатального кариотипирования, апри обнаружении сочетанных аномалий и возникновении подозрения на наследственный синдром у плода — консультацию синдромолога. При генетическом консультировании семьи особое внимание следует уделять возможным формам наследования, прогнозу для жизни и здоровья и риску повторения порока. Эмпирический риск повторения ДГ для сибсов при изолированной заднелатеральной ДГ составляет 1-2%.
Учитывая, что методы хирургической коррекции изолированной диафрагмальной грыжи хорошо разработаны, этот порок по всем критериям можно отнести к группе пороков совместимых с жизнью. Тем не менее пренатальное консультирование беременных с ДГ у плода — очень ответственный и сложный процесс, поскольку точность прогноза для жизни и здоровья невысока. Несмотря на возможность своевременной диагностики и лечения ДГ, по данным детских хирургов, выживаемость новорожденных с этим пороком развития низка, а смертность достигает 73-86%. Большинство исследователей неблагоприятный прогноз для жизни связывают с сопутствующей гипоплазией легких, легочной гипертензией и сочетанными аномалиями. Даже при изолированной ДГ, поданным зарубежных исследователей, выживаемость после операции составляет не более 50-60% при условии рационального ведения новорожденных в неонатальном периоде.
Источник
Девушки, кому ставили на узи плоду 11 недель эмбриональную физиологическую грыжу? Рассосется ли она? Чем чревато?

Многие годы пытаетесь вылечить СУСТАВЫ?
Глава Института лечения суставов: «Вы будете поражены, насколько просто можно вылечить суставы принимая каждый день средство за 147 рублей…
Читать далее »
оно мне тоже говорили такое чуть ли не на аборт посылали, у ребёнка все хорошо просто кишечник ещё не вошел в животик ещё это нормально на таком сроке, у меня уже 23 неделя и все замечательно пинается во всю)))
НАШИ ЧИТАТЕЛИ РЕКОМЕНДУЮТ!
Для лечения суставов наши читатели успешно используют Sustalaif. Видя, такую популярность этого средства мы решили предложить его и вашему вниманию.
Подробнее здесь…
У меня 36 недель у нас грыжа. Называется Омфолацелле. Ну как бы это не очень хорошо очень тщательно сдавайте анализы и ходите регулярно на узи. Как бы я не хотела вас утешить. Нам будут делать кс и сразу оперировать.
Если вам интересно что да как мы можем поговорить по ватсапу. Потому что я уже все в доль и поперек перечитала по этому поводу. Роды назначили на 9 февр кс.
Bantik, у неё же физиологическая грыжа, не омфолоцеле .
Bantik, спасибо, будут дальше вопросы свяжусь с вами. Но пока ставят физиологическую эмбриональную грыжу. То есть физиологическая,я так понимаю, в пределах нормы это еще на таком сроке.
главное не нервничать и дождаться 16 недель там уже будут смотреть отклонения с животиком, я все таки надеюсь что все у вас хорошо, просто узисты некоторые пугают зачем то, когда по идее это в норме.
OksanaOrlova23n, спасибо, я тоже надеюсь только на хорошее, иначе никаксрок по месячным ставят 11 недель, а узистка 10. Типа маленький, назначили повторно через 2 недели узи. Я думаю маленький потому чтт предположительно овуляция произошла позднее.
тем более на 10 неделе вообще это не считается грыжей. я все сама узнавала, не волнуйтесь!!
В 10 недель на УЗИ тоже показало. как раз на этом сроке формируется желудок и кишечник, это норма. Опасно, если после 13 недель останется. Просто не все делают в 10-11 недель, вот и не знают, что такое бывает) идите на скрининг, все будет хорошо☺️☺️☺️
До 12 недели часть кишечника выпадает в пуповину и это не патология а норма! В 12 недель все встает на свои места)
Сроки УЗИ при беременности
На протяжении всего периода вынашивания ребенка женщине три раза назначают прохождение ультразвукового исследования в точно оговоренные сроки:
- 10-14 недели;
- 20-24 недели;
- 30-34 недели.
Несмотря на то, что безопасность ультразвукового исследования подтверждена, гинекологи не рекомендуют «увлекаться» этой процедурой — беременным целесообразно проходить ее не более 4 раз за весь период беременности, хотя могут быть назначены и дополнительные посещения УЗИ-диагноста.
Симптоматика и признаки проявления опухоли
Для того чтобы обнаружить шейный ганглий у плода, будущей маме следует постоянно обследоваться у доктора и проводить ультразвуковые исследования, которые помогут увидеть внутриутробное состояние будущего ребенка. Выявить признаки гигромывозможно благодаря тому, что на экране аппарата УЗИ, врач может заметить тонкостенное патологическое образование в области шеи. Это является первым и главным показателем лимфангиомы.
В таком случае для женщины сразу же назначается курс специальных анализов и исследований. На ранних стадиях беременности, когда период составляет не более 15 недель, обследование и лечебные меры по устранению новообразования являются наиболее эффективными. Дело в том, что чаще всего в этот период опухоль имеет небольшие размеры: до 4 мм. Своевременное обнаружение кистозной гигромы является определяющим фактором для дальнейшего ее лечения.
Следует также отметить, что при проведении УЗИ очень важен показатель толщины воротникового пространства (ТВП). ТВП – это промежуток между внутренним кожным покрытием шеи плода и внешней оболочкой мягких тканей, покрывающей шейный позвоночный отдел. Нормальное состояние этой области на разных стадиях беременности должно составлять от 0,8 до 2,7 мм. Когда проявляется патология, ширина ТВП увеличивается до 4-9 мм.
Немаловажен также фактор чистоты измерения и точности проведения исследовательских процедур.
На эти показатели влияет множество обстоятельств, наиболее важными из них являются:
- условия проведения замеров (качество, уровень аппаратуры и профессионализм врача);
- подробность изображения плода (снимок по размеру должен быть не меньше 2/3 от полной картины эхографии);
- положение плода внутри утроба (головка должна быть в нейтральном положении либо прижата к грудной клетке).
Стоит обратить внимание на то, что гигрома чаще всего образуется на задней части шейной области с левой стороны и может прогрессировать. Если вы столкнулись с подобной проблемой, главное, не паникуйте и поинтересуйтесь у компетентных людей относительно того, что делать в подобной ситуации.
Вернуться к оглавлению
Разновидности

Так как причины патологий у плода могут быть обусловлены генетикой или внешними факторами, различаются врождённые и приобретённые отклонения. Первые присутствуют с самого момента зачатия и диагностируются чаще всего на ранних сроках, тогда как вторые могут появиться у ребёнка и быть выявлены врачами на любом этапе беременности.
Врождённые
Врождённые, генетические патологии плода в медицине называются трисомиями. Это отклонение от нормы хромосом ребёнка, которое появляется на самых ранних этапах его внутриутробного формирования.
Патологии, обусловленные неправильным числом хромосом:
- синдром Дауна — проблемы с 21-й хромосомой; признаки — слабоумие, специфическая внешность, задержка роста;
- синдром Патау — нарушения с 13-й хромосомой; проявления — множественные пороки развития, идиотия, многопалость, проблемы с половыми органами, глухота; больные дети редко доживают до 1 года;
- синдром Эдвардса — патологии 18-й хромосомы; симптомы — маленькие нижняя челюсть и рот, узкие и короткие глазные щели, деформированные ушные раковины; 60% детей не доживают до 3 месяцев, только 10% дотягивают до 1 года.
Болезни, продиктованные неправильным числом половых хромосом:
- синдром Шерешевского-Тёрнера — отсутствие у девочки Х-хромосомы; признаки — низкорослость, бесплодие, половой инфантилизм, соматические нарушения;
- полисомия по Х-хромосоме проявляется незначительным снижением интеллекта, психозами и шизофренией;
- полисомия по Y-хромосоме, симптомы схожи с предыдущей патологией;
- синдром Клайнфельтера поражает мальчиков, признаки — на теле ослабленный рост волос, бесплодие, половой инфантилизм; в большинстве случаев — умственная отсталость.
Патологии, причина которых — полиплоидия (одинаковое количество хромосом в ядре):
- триплоидии;
- тетраплоидии;
- причина — генные мутации плода;
- летальны до рождения.
Если причины патологии плода при беременности носят генетический характер, их уже нельзя исправить, такие болезни неизлечимы. Ребёнку придётся жить с ними всю свою жизнь, и родителям придётся пожертвовать многим, чтобы вырастить его. Конечно, и среди больных синдромом Дауна, например, встречаются талантливые, даже одарённые люди, прославившиеся на весь мир, но нужно понимать, что это единицы, счастливые исключения из правил.
Приобретённые
Бывает и так, что эмбрион может быть абсолютно здоровым генетически, но приобретает отклонения в процессе своего утробного развития под влиянием самых различных неблагополучных факторов. Это могут быть заболевания матери, которые она перенесла во время беременности, плохая экологическая обстановка, неправильный образ жизни и т. д.
Приобретённая патология плода при беременности может затронуть самые различные органы и системы. Среди наиболее распространённых можно отметить следующие:
- деформация или отсутствие (полное, частичное) внутренних органов (чаще всего страдает головной мозг) или частей тела (конечностей, например);
- анатомические дефекты лицевого скелета;
- пороки сердца;
- незаращение спинномозгового канала;
- мозговая гиповозбудимость (перинатальная) проявляется после рождения малыша в виде низкого тонуса мышц, вялости, сонливости, нежелания сосать грудь, отсутствия плача, но такая патология поддаётся лечению;
- мозговая гипервозбудимость (перинатальная) тоже успешно лечится, симптоматика — сильная напряжённость, дрожание подбородка, долгий плач, крик;
- гипертензионно-гидроцефальный синдром характеризуется увеличенным объёмом головы, выпиранием родничка, диспропорциями между лицевой и мозговой долями черепа, задержки в развитии.
В особую группу можно выделить также отклонения от нормального внутриутробного развития, причины которых определить очень сложно. Так распорядилась природа, и ничего с этим не поделаешь. К ним относятся:
- выявляемая на разных этапах беременности патология пуповины плода: она может быть слишком длинной или очень короткой, выпадение её петель, узлы, аномальное прикрепление, тромбоз и кисты — всё это может привести к гипоксии и гибели ребёнка;
- многоплодность (в том числе и сиамские близнецы);
- много- и маловодие;
- патологии плаценты: гиперплазия (её слишком большой вес) и гипоплазия (если её масса составляет менее 400 гр), инфаркт, хориоангиома, трофобластическая болезнь, плацентарная недостаточность;
- неправильное предлежание плода некоторые врачи тоже называют патологией.
Каждое из этих отклонений требует от врачей и родителей особого отношения к вынашиваемому ребёнку, предельной внимательности, а самое главное — сохранения спокойствия. Чтобы не услышать от врача неутешительный диагноз, нужно попытаться исключить из своей жизни все факторы, которые могут стать причиной приобретённых патологий плода. Это — в силах каждой женщины, ожидающей ребёнка.
Звёзды с синдромом Дауна. Люди с синдромом Дауна могут быть одарёнными. Среди знаменитостей с такой врождённой патологией — художник Раймонд Ху, чемпионка по плаванию Мария Ланговая, адвокат Паула Саж, актёры Паскаль Дюкенн и Макс Льюис, музыкант и композитор Рональд Дженкинс.
Источник
Spina bifida — дефект развития нервной трубки, представляющий собой расщепление спинномозгового канала (спинальный дизрафизм), часто с формированием грыж спинного мозга.
Центральная нервная система формируется из эктодермы на 3-й неделе эмбрионального развития. Длина эмбриона в этот период составляет всего 15 мм. Листки эктодермы сближаются и формируют невральный желобок, а затем, сблизившись, нервную трубку (рис. 1). Вокруг формируется костное кольцо. В норме закрытие невральной трубки происходит к 28-му дню гестации. Однако при нарушениях закрытия формируются такие ее дефекты, как анэнцефалия, энцефалоцеле и spina bifida (рис. 2).
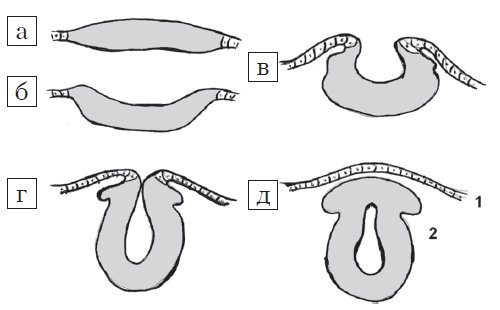
Рис. 1. Стадии эмбриогенеза нервной трубки: поперечный схематических разрез.
а) Медуллярная пластинка.
б, в) Медуллярная бороздк.
г, д) Нервная трубка: 1 — роговой листок (эпидермис); 2 — нейральные гребни.
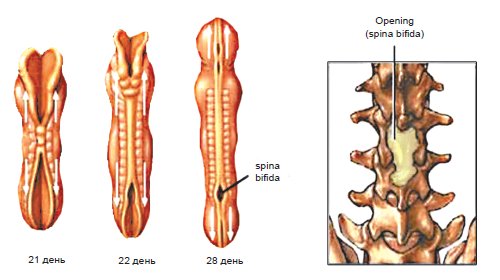
Рис. 2. Формирование дефекта нервной трубки.
Типичным для всех видов и форм спинальных дизрафий является их заднее расположение с дефектом заднего полукольца позвоночного канала. Крайне редко (менее 1% случаев) незаращение формируется на переднебоковой поверхности канала, и возникают передние спинномозговые грыжи.
Передняя и задняя расщелины позвонка могут проходить по срединной линии, а также располагаться асимметрично. В ряде случаев щель располагается косо. Если расщепление позвонков происходит по срединной линии, то деформация позвоночника может быть незначительной или вовсе не выражена. Однако при асимметричном и косом расположении щели в сочетании с другими аномалиями развития позвонков (например, односторонней микроспондилией половины позвонка, аномалией суставных отростков) развивается выраженная деформация позвоночника.
Наиболее часто (до 70% случаев) spina bifida локализуется в пояснично-крестцовой области, в 21% — в грудном отделе и в 9% — прочей локализации [1].
Выделяют три варианта spina bifida
- Spina bifida occulta. Этот вариант еще называют «скрытым», так как видимого наружного дефекта нет. Скрытые незаращения позвоночника обычно локализуются в пояснично-крестцовой области и, как правило, клинически ничем не проявляются. Часто они являются случайной «находкой» при рентгенологическом исследовании позвоночника или МРТ. Анатомическая сущность скрытой расщелины позвоночника состоит в неполном заращении дужки позвонка. Это наиболее благоприятный вариант spina bifida. Иногда в области дефекта имеются «маркеры» или кожные стигмы в виде липом, кистозных и/или солидных масс, участков аномального оволосения, гиперпигментации. При закрытых дефектах также встречаются аномалии позвонков, деформации стоп и аномально низкорасположенный конус. Закрытый вариант spina bifida не сопровождается синдромом Арнольда Киари II, вентрикуломегалией и другими интракраниальными изменениями [2].
- Meningocele. Менингоцеле представляет собой расщепление позвоночника с выпячиванием в дефект твердой мозговой оболочки, но без вовлечения в процесс нервных структур (рис. 3). Содержимое грыжевого мешка — мозговые оболочки и ликвор, форма его — обычно стебельчатая с суженной ножкой. Костный дефект захватывает обычно два-три позвонка. Клинические проявления заболевания вариабельны и колеблются от бессимптомного течения до нарушения функции тазовых органов, двигательных и чувствительных расстройств. Данный вариант spina bifida встречается редко.
- Myelomeningocele. Это наиболее тяжелая форма spina bifida, с вовлечением в грыжевой мешок оболочек, спинного мозга и его корешков. Костный дефект обычно широкий и протяженный, захватывает от 3 до 6-8 позвонков. Степень неврологического дефекта всегда тяжелая параплегия нижних конечностей, чувствительные расстройства, нейрогенный мочевой пузырь и парез кишечника. Именно эта форма спинномозговых грыж встречается наиболее часто — около 75% всех форм [3-5]. Почти во всех случаях миеломенингоцеле сочетается с синдромом Арнольда — Киари II. Таким образом, обнаружение признаков аномалии Арнольда — Киари II у плода является маркером наличия spina bifida. Кроме того, в 70-80% случаев у плода развивается гидроцефалия [5, 6].
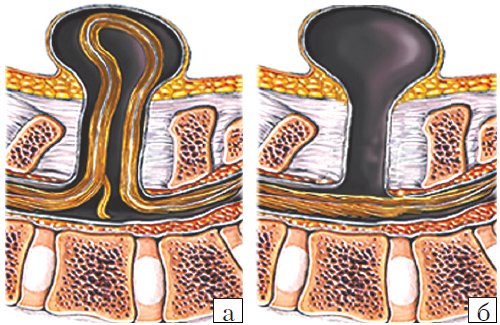
Рис. 3. Схема дефектов позвоночника плода.
а) Meningomyelocele.
б) Meningocele.
Представляем клинические наблюдения, демонстрирующие возможности эхографии в диагностике дефектов позвоночника плода.
Клиническое наблюдение 1
Пациентка К., 26 лет, обратилась в клинику в 23 нед беременности. Беременность первая. Исследование проводилось на аппарате Accuvix-XQ (Samsung Medison) с использованием режима поверхностной объемной реконструкции 3D/4D. Показатели фетометрии полностью соответствовали сроку беременности. В процессе сканирования позвоночника во фронтальной и сагиттальной плоскостях выявлена угловая деформация позвоночника в грудном отделе, протяженностью около трех позвонков. В поперечной плоскости сканирования нарушения структур и целостности тканей не было обнаружено. В режиме 3D/4D реконструкции было выявлено асимметричное расхождение ребер правой и левой стороны грудной клетки (рис. 4).
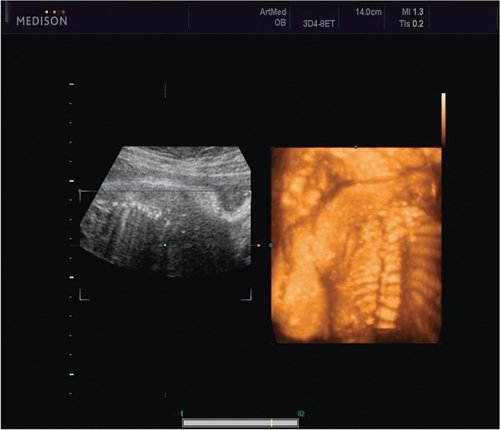
Рис. 4. Эхографическая картина асимметрии ребер в режиме 3D реконструкции.
Ребра левой стороны были сближены, межреберные промежутки уменьшены по сравнению с противоположной стороной (рис. 5, 6). Другой патологии у плода не было выявлено. Заподозрен врожденный сколиоз, основой которого является наличие боковых полупозвонков (hemivertebrae) или боковых клиновидных позвонков. В 26 нед ультразвуковая картина сохранялась. При проведении трехмерной эхографии получено отчетливое изображение асимметрии реберных дуг и сколиотическая деформация позвоночника.
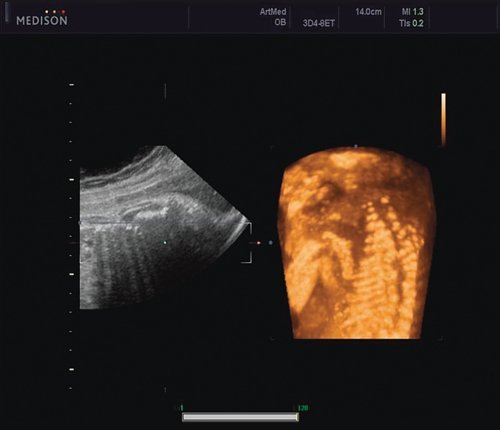
Рис. 5. Асимметрия межреберных промежутков в режиме 3D реконструкции.
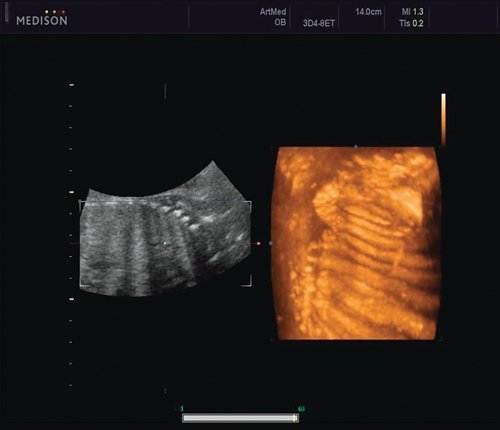
Рис. 6. Асимметрия межреберных промежутков в режиме 3D реконструкции.
В 30 нед фетометрические показатели плода соответствовали сроку беременности. Сколиотическая деформация позвоночника сохранялась. Дополнительно выявлена оболочечная грыжа, исходящая из грудного отдела позвоночника, в области деформированных позвонков. Грыжа представляла собой стебельчатой формы образование с суженной ножкой (рис. 7, 8). Концевая часть ее была расширена в виде петли и заполнена анэхогенным содержимым (ликвором), которое отчетливо дифференцировалось на фоне «мутных» околоплодных вод (рис. 9). Таким образом, диагноз был уточнен: spina bifida — менингоцеле.
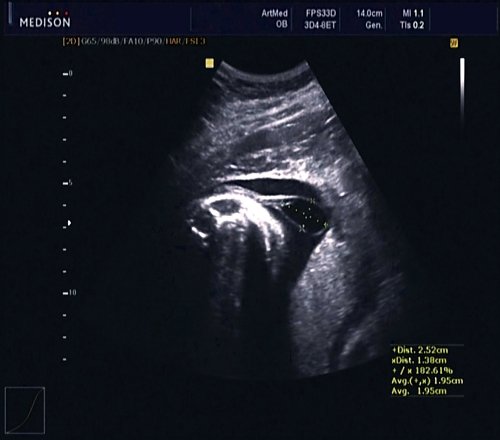
Рис. 7. Беременность 30 нед. Стебельчатая форма менингоцеле.
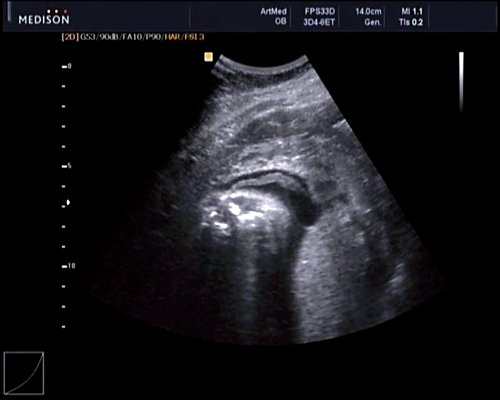
Рис. 8. Место выхода мозговой оболочки.
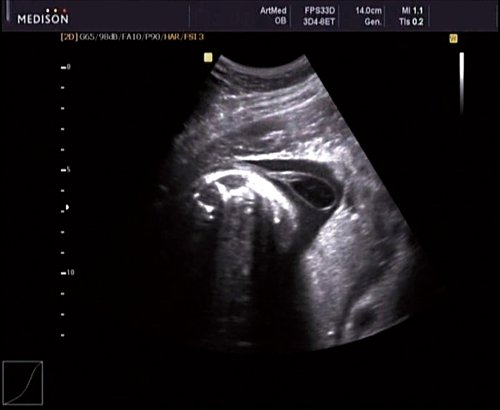
Рис. 9. Беременность 30 нед. Эхогенность ликвора ниже эхогенности околоплодных вод.
Дальнейшее наблюдение не выявило значительной динамики обнаруженных изменений.
После рождения диагноз spina bifida — менингоцеле подтвержден. Ребенок успешно оперирован, у него отсутствуют какие-либо неврологические расстройства.
В данном случае, локальная угловая деформация позвоночника в грудном отделе и асимметрия ребер явились начальными ультразвуковыми признаками открытой формы spina bifida — менингоцеле во II триместре беременности. Манифестация грыжи возникла только в III триместре.
Клиническое наблюдение 2
Беременная М., 21 года. Впервые обратилась в клинику в срок 20 нед беременности. Исследование проводилось на аппарате SonoAce-R7 (Samsung Medison) с использованием режима поверхностной объемной реконструкции 3D/4D. При изучении позвоночника плода в трех плоскостях костных деформаций не выявлено. В грудном отделе позвоночника обнаружено тонкостенное кистозное образование с анэхогенным содержимым, стебельчатой формы (рис. 10-12). Степень «прозрачности» содержимого была выше околоплодных вод, что позволяло идентифицировать его как ликвор. В проекции грыжевого выпячивания располагалась петля пуповины, дифференциальную диагностику которой без труда удалось провести с помощью ЦДК (рис. 13).
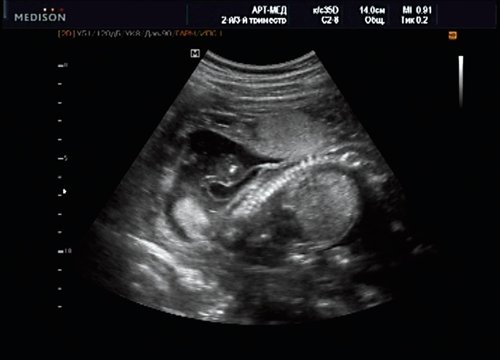
Рис. 10. Беременность 20 нед. Менингоцеле: типичное кистозное образование стебельчатой формы.

Рис. 11. Беременность 20 нед. Менингоцеле.
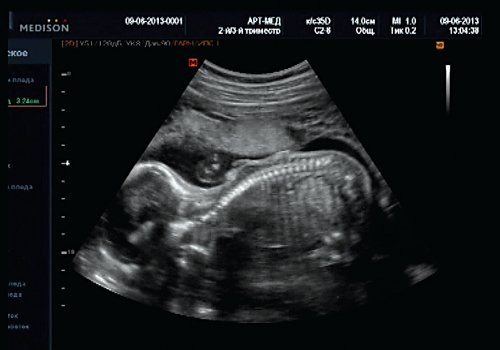
Рис. 12. Менингоцеле. В сагиттальном срезе видна неровность кожи в проекции расщелины.
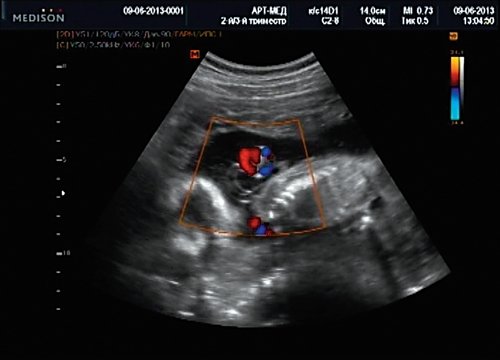
Рис. 13. Петля пуповины в режиме ЦДК.
У плода наблюдалась выраженная гидроцефалия, обусловленная синдромом Аронольда — Киари II (рис. 14, 15).
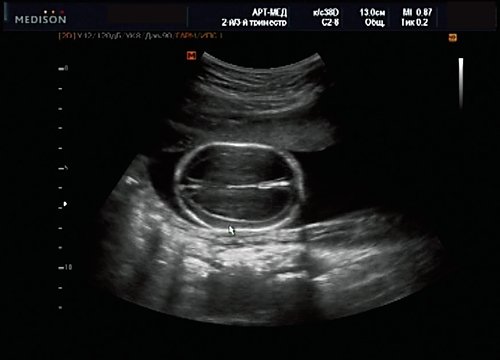
Рис. 14. Беременность 20 нед. Гидроцефалия.
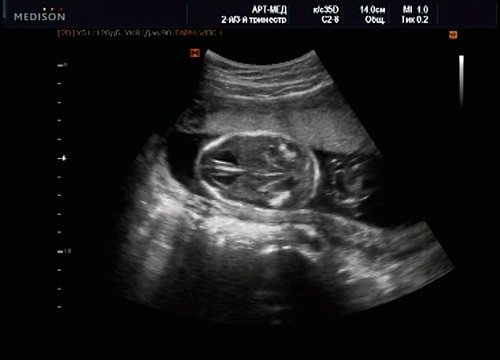
Рис. 15. Беременность 20 нед. Удлинение ножек мозга и вклинение мозжечка в затылочное отверстие при синдроме Арнольда — Киари II.
Учитывая типичную форму грыжевого выпячивания и отсутствие элементов нервной ткани, было высказано предположение о наличии у плода менингоцеле (рис. 16). Женщина приняла решение о прерывании беременности.
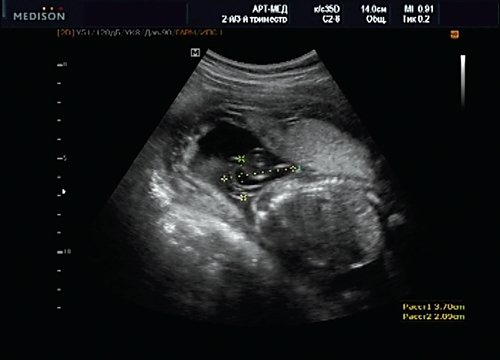
Рис. 16. Беременность 20 нед. Менингоцеле размером 37х21 мм.
Клиническое наблюдение 3
Беременная 27 лет, обратилась в клинику в 18 нед. При эхографии обнаружен синдром Арнольда — Киари II, умеренно выраженная гидроцефалия (рис. 17).
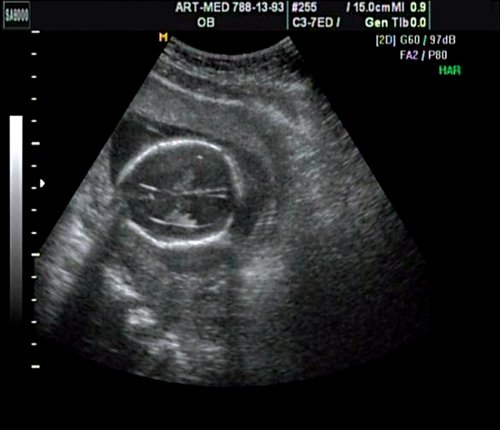
Рис. 17. Беременность 18 нед. Гидроцефалия.
В крестцовом отделе позвоночника выявлена spina bifida cysticа (рис. 18).
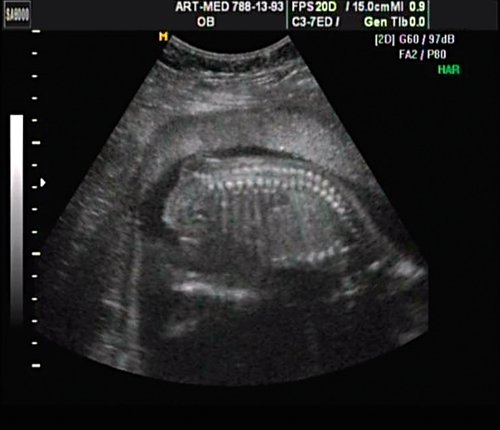
Рис. 18. Беременность 18 нед. Spina bifida в крестцовом отделе.
Женщиной принято решение о прерывании беременности.
Клиническое наблюдение 4
Беременная 25 лет, обратилась в клинику в срок 18 нед. При эхографии выявлена грубая кифотическая деформация позвоночника в поясничном отделе (рис. 19).
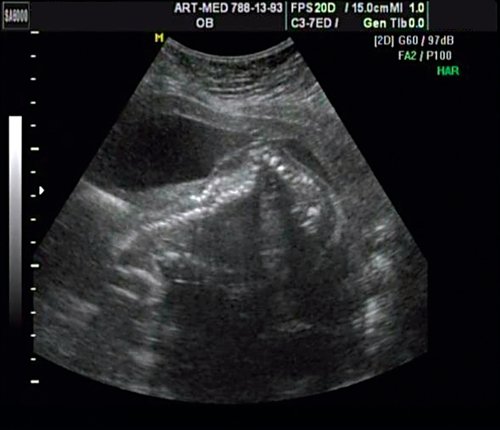
Рис. 19. Деформация позвоночника.
В проекции деформации определяется миеломенингоцеле (рис. 20).
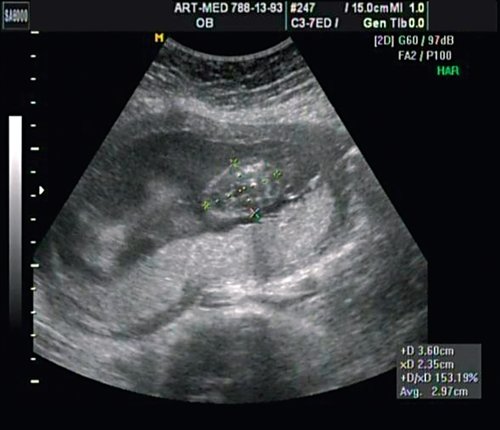
Рис. 20. Миеломенингоцеле.
Обнаружение типичных эхографических признаков позволило установить диагноз миеломенингоцеле.
Женщиной принято решение о прерывании беременности.
Заключение
Диагностика открытых форм spina bifida не является трудной задачей во II триместре беременности. Обнаружение таких изменений, как синдром Арнольда — Киари II и дефект позвоночника с формированием грыжевого выпячивания не оставляют сомнений в диагнозе. Исключение составляют лишь те случаи, когда ультразвуковая манифестация порока представлена только деформацией позвоночника. В настоящее время наибольший интерес представляет выявление данного порока в I триместре беременности. Изучаются такие ультразвуковые критерии, как отсутствие интракраниальной «прозрачности» (intracranial translucency), сглаженность угла ствола мозга, уменьшение бипариетального размера ниже 5-го процентиля и т.д. Таким образом, диагностика spina bifida остается важной задачей пренатальной диагностики.
Литература
- Amari F., Junkers W., Djalali S., Hartge D.R. et al. Fetal spina bifida — prenatal course and outcome in 103 cases // J. Ultrasound in Obstetrics & Gynecology. 2009. N 34. P. 82.
- Pugash D., Irwin B., Lim K., Thiessen P., Poskitt K., Cochrane D. Prenatal diagnosis of closed spinal dysraphism // J Ultrasound in Obstetrics & Gynecology. 2006. N 28. P. 547.
- Tortori-Donati P., Rossi A., Cama A. Spinal dys-raphism: a review of neuroradiological features with embryological correlations and proposal for a new classification // Neuroradiology. 2000. N 42. P. 471-491.
- Van den Hof M.C., Nicolaides K.H., Campbell J., Campbell S. Evaluation of the lemon and banana signs in one hundred thirty fetuses with open spina bifida // Am J Obstet Gynecol. 1990. N 162. P. 322-327.
- Ghi T., Pilu G., Falco P., Segata M., Carletti A., Cocchi G., Santini D., Bonasoni P., Tani G., Rizzo N. Prenatal diagnosis of open and closed spina bifida.Ultrasound Obstet Gynecol. 2006. N. 28. P. 899-903.
- D’Addario V., Rossi A.C., Pinto V., Pintucci A., Di Cagno L. Comparison of six sonographic signs in the prenatal diagnosis of spina bifida // J Perinat Med. 2008. N 36. P. 330-334.

УЗИ сканер HS60
Профессиональные диагностические инструменты. Оценка эластичности тканей, расширенные возможности 3D/4D/5D сканирования, классификатор BI-RADS, опции для экспертных кардиологических исследований.
Источник


