Удаление грыжи в кировограде


Весной у многих начинает «хандрить» спина. Не удивительно, ведь как только распогодится после зимы и пригреет первое робкое солнышко, мы перестаем тепло одеваться и забываем беречься от сквозняков. А ведь наш позвоночник очень любит тепло, и малейшее его переохлаждение может закончиться обострением остеохондроза, предостерегают нейрохирурги Запорожской областной больницы.
Дальше – больше: развивается межпозвонковая грыжа. Дело в том, что при остеохондрозе нарушается обмен веществ и кровоснабжение в позвоночнике. Поэтому межпозвонковые диски теряют прочность, трескаются и их внутренняя часть выпячивается, сдавливая нервные окончания и вызывая боль.
С болью в спине, наверное, хотя бы раз в жизни сталкивался каждый. Другое дело, насколько сильно и как долго она беспокоит человека. При остеохондрозе и межпозвонковой грыже, например, боль не дает покоя ни днем, ни ночью. Так продолжается несколько месяцев, а то и лет! Из-за больного позвоночника страдают все органы: грыжу в шейном отделе сопровождают головные боли, головокружения и шум в ушах, защемление в грудном отделе сказывается на работе органов дыхания, а проблемы в поясничном отделе влияют на почки, мочеполовую систему и пищеварение.
Если «прихватило» спину, боль отдает в ногу, а проверенные способы желаемого облегчения не приносят – больному позвоночнику поможет лазерное выпаривание, простая щадящая операция, которую проводят нейрохирурги Запорожской областной больницы.
В нейрохирургии подобные операции – новая веха. Для их проведения необходимо современное оборудование и опытные квалифицированные специалисты. Такие условия в Украине обеспечены только в Киеве, Днепропетровске и Запорожье, в областной больнице. Здесь межпозвоночные грыжи успешно удаляют лазером уже более 10 лет, с 2005 года.

«Лазерная дискэкстомия или лазерная вапоризация сегодня один из передовых методов лечения остеохондроза. Раньше при межпозвоночной грыже пациенту предстояло сложное вмешательство открытым доступом – травматичное и с большим разрезом. После лазерного выпаривания у пациента на теле не остается и следа от операции. На операционном столе он избавляется от боли, а на следующий день уходит домой совершенно здоровым человеком», — комментирует Сергей Тяглый, заведующий нейрохирургическим отделением Запорожской областной больницы, главный внештатный нейрохирург ДОЗ ЗОГА.
По своей структуре межпозвонковый диск на 80% состоит из воды. При лазерной вапоризации в поврежденный хрящ без разреза кожи вводится пункционная игла. Под воздействием диодного лазера «Лика-Хирург», которым оснащено отделение нейрохирургии Запорожской областной больницы, грыжа высушивается на несколько миллиметров. Этого достаточно, чтобы выпячивание перестало давить на нерв, и боль прошла навсегда. Как рассказывает Юрий Зайцев, нейрохирург отделения, подобная операция длится около 40 минут, проводится под наркозом. «В это время пациент себя комфортно чувствует, его ничего не беспокоит. Вечером он уже может вставать, а утром – идти домой. Через месяц щадящих нагрузок все радости жизни снова становятся для него доступными – занятия спортом, активный образ жизни. Это огромное преимущество при современном ритме, ведь многие дорожат работой и не хотят надолго «выпадать» из привычного графика», — отмечает Юрий Владимирович.
Остеохондроз – одна из самых распространенных «позвоночных» проблем. Особенно сейчас, когда большую часть дня люди проводят за компьютером в одной позе. В такой неприятной ситуации можно долгое время с переменной успешностью лечиться консервативно, а можно обратиться в отделение нейрохирургии Запорожской областной больницы, специалисты которого с помощью уникальной методики «высушивают» грыжу позвоночника лазером.
Источник
Грыжа межпозвонкового диска – это заболевание позвоночника, при котором наблюдается выпячивание диска между позвонками. Деформация приводит к сдавливанию нервных корешков, сосудов и спинного мозга. Как следствие – нарушение функционирования позвоночника и кровообращения, постоянные боли, ограничение движения. Патология требует немедленного лечения, так как в запущенной стадии приводит к опасным последствиям.
Причины образования межпозвоночной грыжи
Главный фактор развития патологии – это остеохондроз. При поражении позвоночника остеохондрозом диски обезвоживаются и утрачивают эластичность. Размер диска уменьшается, поэтому он не выдерживает нагрузки и смещается. Помимо остеохондроза к образованию грыжи могут привести такие заболевания, как сколиоз, чрезмерный кифоз или лордоз. Смещение диска часто является следствием травмы позвоночника.
Факторы, способствующие появлению межпозвоночной грыжи:
- лишний вес;
- заболевания, связанные с нарушением обмена веществ (сахарный диабет);
- врожденные аномалии позвоночника;
- высокий рост (выше 170 см);
- чрезмерные физические нагрузки;
- переохлаждение;
- сидячий образ жизни, неправильная осанка;
- постоянное вождение автомобиля.
В группе риска находится каждый человек, перешедший границу 30-летнего возраста. Чаще всего грыжи образуются у женщин, так как у них менее развита мускулатура, поддерживающая позвонки.
Виды и симптомы
Данный вид патологии можно разделить на несколько групп в зависимости от локации:
- грыжа в пояснице;
- грыжа шейного отдела,
- в пояснично-крестцовом отделе;
- в области грудной клетки.
К основным признакам развития межпозвоночной грыжи в шейном отделе относятся:
- болевой синдром;
- головокружения;
- повышенное давление;
- онемение пальцев рук;
- шум в ушах.
Если грыжа формируется в грудном или поясничном отделе, основными симптомами будет только боль. Сначала ощущения носят тупой характер, обострение происходит при статических и динамических нагрузках. Облегчение наступает только в положении лежа. Затем наблюдается напряжение в соседних мышцах, постепенное ограничение движений. Вскоре боль учащается, становится постоянной. Если не остановить развитие грыжи на данном этапе, патология приведет к серьезным осложнениям.
Диагностика заболевания
Самостоятельно определить наличие патологии невозможно. При проявлении признаков заболевания необходимо сразу же обратиться в клинику. Чтобы поставить верный диагноз, врач изучит историю болезни и выслушает жалобы пациента. Затем проводится ряд обследований.
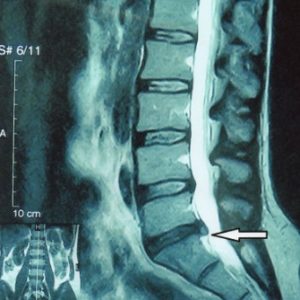
Обычное рентгеновское обследование позволяет выявить наличие искривления, остеохондроза и многие другие патологии. Однако распознать грыжу на рентгеновском снимке очень трудно. Для диагностики применяется МРТ и КТ позвоночника. Первый метод более эффективен, так как дает лучшую визуализацию мягких тканей. На снимках МРТ видна стадия развития грыжи, ее характер и локализация. Если провести томография невозможно (из-за наличия противопоказаний) – специалисты рекомендуют контрастную миелографию.
Если межпозвоночная грыжа была обнаружена в шейном отделе, необходимо обследование сосудов: РЭГ, УЗДГ позвоночных артерий. Обследование, как правило, проводят с функциональными пробами (повороты и наклоны головы). Если грыжа обнаружена в грудном отделе, это может повлиять на функционирование различных органов. В зависимости от ситуации врач может направить на консультацию к кардиологу, гастроэнтерологу и т.п.
Консервативное лечение межпозвоночной грыжи
Как избавиться от межпозвоночной грыжи без операции? Если заболевание находится на первых стадиях развития, применяется комплекс консервативных методик:
- остеопатия;
- массаж;
- гимнастика, лечебные упражнения;
- физиотерапия;
- диета;
- медикаментозное лечение.
Эти методы являются наиболее предпочтительными на ранних стадиях заболевания. Они эффективны только в том случае, если применяются комплексно. Медикаментозное лечение направлено на устранение болевого синдрома, снятие воспаления и мышечного напряжения. Пациенту назначают витаминные комплексы и специальную диету, направленную на обогащение нервной ткани. Если боль интенсивная, применяют кортикостероиды и местные анестетики. На начальных стадиях развития грыжи эффективны хондропротекторы.
В острый период протекания болезни применяют УВЧ, ультрафонофорез, электрофорез. Часто применяется тракционная терапия, которая позволяет увеличить расстояние между позвонками. Также показывают свою эффективность мануальная терапия.
Главная составляющая консервативного лечения – это лечебная гимнастика. Пациент должен регулярно выполнять комплекс рекомендуемых упражнений. Благодаря специальным движениям можно достичь вытяжения позвоночника, укрепления мышц спины, улучшения кровообращения. Важное условие – регулярное выполнение ЛФК. Отличным дополнением к физкультуре становится курс массажа и занятия в бассейне. Основная цель – укрепление мышечного каркаса настолько, чтобы исключить возможность рецидива. Данные процедуры необходимо проходить регулярно.
Хирургическое лечение межпозвоночной грыжи
Как лечить грыжу, если консервативные методы не привели к желаемому результату? Если болевой синдром не прекращается, а развитие грыжи продолжается, единственный выход – хирургическое вмешательство. Операция позволит остановить прогрессирование болезни. Проведение вмешательств на позвоночнике – деликатная и сложная процедура, доверить которую стоит только опытному специалисту.
Операции такого рода могут преследовать две цели:
- декомпрессия позвоночного канала;
- удаление грыжи.
В первом случае производится ламинэктомия, во втором — открытая или эндоскопическая дискэктомия. Если в ходе операции хирург полностью удаляет диск, то для стабилизации позвоночника необходима фиксация (для чего устанавливается имплант).
Операции на позвоночнике — деликатная и сложная процедура, поэтому методы ее выполнения совершенствуются с каждым годом. Сегодня в прогрессивных клиниках, как MedinUa, применяется лазерная вапоризация и прочие инновационные методики.
Реабилитация после удаления грыжи
Важнейший этап выздоровления — это постоперационный период. Во время реабилитации большое значение имеет ограничение движения пациента с постепенным наращиванием нагрузки на позвоночник. Весь срок восстановления должен проходит под контролем специалистов-реабилитологов и неврологов.
Пациенту назначается медикаментозная терапия и ЛФК. Режим нагрузок на позвоночник определяется индивидуально. Активный период восстановления начинается с4-6 недели после операции. Длительность реабилитации зависит от типа операции и состояния пациента.
После вмешательства пациент должен строго придерживаться рекомендаций врача. Первые 4-6 недель нельзя сидеть или наклоняться. В период восстановления нельзя поднимать вещи весом свыше 4-х кг, делать резкие движения. Необходимо ходить в специальном фиксирующем корсете. В течение 2-3 месяцев противопоказано долго ездить в сидячем положении в транспорте.
Лечение межпозвоночной грыжи в клинике MedinUa
Если вас беспокоит боль в позвоночнике – обратитесь к профессионалам. Чем раньше проблема будет выявлена, тем эффективнее окажется помощь врачей.
Медицинский центр MedinUa предлагает комплекс услуг по лечению межпозвоночной грыжи. Преимущества нашей клиники:
- квалифицированные врачи с опытом работы в зарубежных клиниках;
- современное оборудование;
- надежный и вежливый персонал;
- контроль состояния пациентов 24/7;
- собственное реабилитационное отделение;
- наличие лаборатории на территории центра;
- гарантии конфиденциальности;
- возврат стоимости лечения, если пациента не удовлетворит результат;
- подписание официального договора.
Хотите решить проблему со здоровьем раз и навсегда? Вернуть привычный образ жизни и больше не чувствовать боль и дискомфорт? Тогда запишитесь на прием в клинику прогрессивной ортопедии и травматологии им. академика Лоскутова!
Принимаем заявки и отвечаем на все вопросы по телефону: (067) 795- 02-35
Записаться на консультацию
Источник
Причины: из-за чего возникают паховые грыжи
Это такое заболевание, когда внутренности или их части выпячиваются из того места, где им положено быть и при этом являют собой вздутое образование. Грыжа может возникать на разных местах, в области желудка или живота, но чаще всего она появляется в области паха. Это очень неприятно, потому что при такой грыже нельзя поднимать тяжести и у вас могут быть постоянные ноющие боли в области от живота до паха.
Эта болезнь на самом деле очень распространена. Она может быть как врожденной, так и приобретенной. Когда ваша генетика передала вам слишком слабые мышцы живота, которые не могут удержать давление внутренних органов, из-за чего происходит такой дефект. Также данная болезнь очень легко приобретается. Вам стоит только долгое время носить непосильные тяжести и стенки живота значительно ослабнут от перезагрузок и сильного давления, вследствие чего внутренние органы вылезут наружу.
Также важно учитывать ваш вес. Очень много людей с лишним весом страдает данной болезнью. Если вы женщина и очень часто переносите роды, то грыжа вам обеспечена. Есть еще много причин, по которым она может возникнуть, но названные выше являются наиболее часто встречаемыми.
Признаки и симптомы паховой грыжи
Косая грыжа может быть:
- на начальной стадии;
- канальной;
- пахово-мошоночной.
Если у больного начинает развиваться косая паховая грыжа, то на первых этапах ее не заметно, так как грыжевое выпячивание идет не наружу, а между мышц. Определяется не округлое выпячивание, обычно характерное для грыжи, а овальное в глубине мышц передней брюшной стенки. В завершающей стадии грыжа опускается в мошонку, при этом мошонка увеличивается, грыжа становится хорошо заметна.
Любая грыжа, и паховая в том числе, может быть вправимой и невправимой.
До тех пор пока грыжевой мешок подвижен и хирург может вправить его, грыжа считается вправимой. Это самая благоприятная ситуация. Но со временем в грыжевых воротах образуются спайки, и самостоятельно погрузить содержимое грыжевого мешка в брюшную полость уже не получается.
Грыжевой мешок может содержать в себе петли кишки, мочевой пузырь или ткани сальника. Клиника заболевания зависит от:
- вида грыжи;
- ее размера;
- содержимого грыжевого мешка.
Грыжи на начальной стадии обычно не причиняют беспокойства, не болят. Косые паховые грыжи при этом практически и не видны. Диагностировать такую грыжу можно только при прицельной пальпации паховой области. Прямые грыжи выглядят, как округлое выпячивание, в паховой области.
Но по мере прогрессирования заболевания у пациента возникают боли в паховой области, которые иррадиируют (отдают) в поясницу. Если в грыже находится петля кишки, характерны запоры, а если мочевой пузырь — резь в мочеиспускательном канале, частое мочеиспускание небольшими порциями.
Если грыжа уже стала пахово-мошоночной, мошонка со стороны грыжевого выпячивания сильно увеличена.
Классификация и виды паховых грыж
- Паховая грыжа может быть врожденной: яички на своем пути из брюшной полости в мошонку «прихватывают» за собой брюшину.
- Приобретенная паховая грыжа диагностируется чаще всего у взрослых. Для ее появления необходима непомерная физическая нагрузка и врожденная слабость связочного аппарата.
Также паховая грыжа делится на 2 типа.
- Косая грыжа — проходит вдоль пахового канала.
- Прямая паховая грыжа — выходит через медиальную паховую ямку. Грыжа выходит через заднюю стенку канала. Проходит как бы поперек этого анатомического образования.
Операции по поводу одной и другой грыжи различаются в деталях, но это актуально только для оперирующего хирурга.
Осложнения при паховых грыжах
Если не оперировать грыжу, то в дальнейшем будет существовать риск развития ущемления. Момент его начала нельзя определить, поэтому оно может случиться в любое время. Любые осложнения грыжи всегда легче предупредить, чем потом лечить. Ущемление появляется в момент, когда грыжевые ворота настолько передавливают содержимое грыжевого мешка, что возникает некроз тканей. Ущемление сопровождается интенсивной болью.
Осмотр показывает, что грыжа не вправляется внутрь, болезненна, кашлевой толчок не передается. Иногда возникают трудности в диагностике: например, у лиц женского пола ущемление паховой грыжи клинически протекает легко, но при этом может незаметно развиться некроз яичника.
В любом случае ущемление паховой грыжи требует немедленного оперативного вмешательства, поэтому даже если есть сомнения в диагнозе, но имеется вероятность ущемления, стоит обратиться к хирургу.
Операция по удалению ущемленной паховой грыжи может быть условно разделена на два этапа.
- Осмотр содержимого грыжевого мешка, определение жизнеспособности органов, удаление омертвевших тканей.
- Ушивание дефекта и пластика стенки брюшной полости.
Операция при ущемлении проводится вне зависимости от общего соматического состояния: это оперативное вмешательство по экстренным показаниям, оно направлено на спасение жизни пациента.
Операции при паховой грыже
Удаление паховой грыжи — простая и непродолжительная операция. Если ее провести вовремя, качественно ушить дефект передней брюшной стенки, то рецидивов не случится, проблема будет решена. Со временем грыжа увеличивается, грыжевые ворота все больше расширяются. Результативность операции при большой грыже будет уже не так велика.
Есть метод, который получил название от имени первого врача, открывшего данный путь к лечению, а именно способ лечения Лихтенштейна. Он состоит в том, что сначала удаляется грыжевый мешочек из паховой области, а затем укрепляется стенки живота и того места, где недавно была сама болячка. В это место транспортируют участки кожи, чтобы укрепить его, иногда туда вставляют трансплантат из полипропилена, чтобы также укрепить его. Хирурги проводят данную операцию под сильным наркозом и обезболивающим.
Существуют также и другие методы натяжной герниопластики (по Мартынову, по Жирару, по Бассини, по Спасокукоцкому, по Кимбаровскому). Герниопластику без натяжения с использованием сеток проводят по методикам Лихтенштейна, Трабукко и прочих авторов.
Источник
Грыжа межпозвонкового диска — одна из частых причин болей в спине, а от периодических спинальных болей в пояснично-крестцовой области страдает от 60 до 80% взрослого населения Земли[1]. Лечение грыж межпозвонковых дисков чаще всего длительное и консервативное, но при отсутствии эффекта можно прибегнуть к хирургическому вмешательству.
Наиболее распространенной в настоящее время является операция с удалением пораженного диска — дискэктомия. Также в процессе операции могут быть удалены участки связок, остеофиты, фрагменты тел или дуги позвонков (ламинэктомия). Для уменьшения давления на нервные корешки производится укрепление соседних позвонков с помощью специальных вставок или стержней. Все эти операции выполняются при открытом доступе, то есть с разрезом кожи.
Более современная версия дискэктомии — микродискэктомия. Это операция, проводимая с помощью мощного микроскопа. Использование микроскопа позволяет проводить сложные высокоточные операции, меньше повреждать окружающие ткани и уменьшить выполняемый разрез.
Еще одним направлением развития спинальной хирургии являются малоинвазивные операции, без разрезов. В этом случае сокращается период восстановления после операции и достигается хороший эстетический эффект. Все виды операций по удалению грыжи позвоночника имеют свои показания и противопоказания. Но если раньше не было никаких альтернатив, кроме открытой операции, то теперь у пациента и нейрохирурга есть выбор.
Виды малоинвазивных операций по удалению грыжи позвоночника
Все подобные вмешательства можно разделить на две группы: эндоскопические операции по удалению грыжи межпозвонкового диска и нуклеопластика.
Эндоскопическая дискэктомия
В настоящее время это один из самых востребованных методов операции по удалению грыжи позвоночника.
Преимущества эндоскопических операций:
- визуальный контроль уменьшает вероятность повреждения нервного корешка;
- минимальное повреждение тканей — для операции нужен разрез около десяти миллиметров;
- отсутствует необходимость удалять участки позвонков или связок для облегчения доступа, а значит, сохраняется естественная стабилизация позвоночно-двигательного сегмента;
- уменьшается боль в период восстановления, пациент может быть выписан из клиники уже на следующий день.
Недостатки:
- некоторые виды грыж анатомически не подходят для эндоскопии: например, медианные грыжи в шейном сегменте позвоночника чаще требуют операцию с открытым передним доступом.
Эндоскопическая дискэктомия выполняется с использованием эндоскопа, при помощи которого хирург видит область операции. Для введения эндоскопа нужен разрез около 10 мм — этого достаточно, чтобы специальными инструментами удалить то, что сдавливает нерв. Вмешательство проводится под общим наркозом, длительность операции — около часа.
Практикуется также микроэндоскопическая дискэктомия — сочетание эндоскопической техники и микрохирургических манипуляций. Разрез при этом составляет 12 мм.
Показания к эндоскопической операции по удалению грыжи позвоночника:
- грыжа межпозвонкового диска, подтвержденная МРТ;
- болевой синдром более 4 недель;
- отсутствие эффекта от консервативной терапии.
Противопоказания:
- нестабильность в позвоночно-двигательном сегменте;
- остеофиты, спондилолистез, сужение позвоночного канала;
- повторные грыжи межпозвонковых дисков.
Как образуется грыжа межпозвонкового диска?
Межпозвонковый диск состоит из плотной фиброзной оболочки и эластичного пульпозного ядра. Упругое ядро распределяет давление на позвонок при нагрузках. При сочетании нескольких провоцирующих факторов происходит дегенерация и разрушение фиброзного кольца, и в этой области пульпозное ядро под давлением выходит за пределы своей оболочки. Сначала образуется небольшое выбухание, или протрузия. Так как диск продолжает испытывать ежедневную нагрузку, то постепенно на этом месте формируется грыжевое выпячивание. Основную опасность представляет не сама грыжа, а ее давление на спинной мозг и корешки спинномозговых нервов.
Нуклеопластика
Это операция, при которой не требуется удалять диск целиком. Мишенью для нуклеопластики является только ядро межпозвонкового диска.
Цель нуклеопластики — уменьшить давление в пульпозном ядре межпозвонкового диска. При этом уменьшается выбухание фиброзного кольца, и в результате прекращается сдавление нервного корешка. Существуют различные виды нуклеопластики в зависимости от типа действующей силы:
- холодная плазма;
- гидропластика (жидкость под давлением);
- механическое воздействие;
- радиочастотная абляция;
- лазерное излучение.
Лазерное воздействие, или вапоризация, вызывает резкое повышение температуры, при этом происходит испарение ядра. Однако этот метод нередко приводит к осложнениям — ожогам окружающей ткани, что ухудшает заживление.
Наиболее распространенным методом является действие холодной плазмы, или коблация (сокращение от cold ablation, холодное разрушение). В отличие от лазерного или радиочастотного воздействия коблация не обжигает ткани. Применение холодной плазмы в медицине началось еще в 80-х годах, а первый прибор на основе холодной плазмы был предложен в 1995 году. С этого момента метод коблации активно развивался.
Процедура нуклеопластики проводится под местным обезболиванием. Точность обеспечивается постоянным рентгенологическим контролем. Через прокол 2–3 мм к ядру диска подводится игла с электродом, через который на ядро воздействует холодная плазма. В результате уменьшается размер пульпозного ядра, фиброзное кольцо больше не сдавливает нервный корешок. Вся операция занимает полчаса, госпитализация пациента не требуется.
Показания к нуклеопластике:
- наличие грыжи или протрузии межпозвонкового диска;
- выраженный болевой синдром;
- отсутствие эффекта от консервативного лечения в течение трех–четырех недель.
В 70–80% случаев применения нуклеопластики наблюдается положительный результат.
Однако не всегда расположение или строение грыжи позволяет применять малоинвазивные технологии. При некоторых видах грыж предпочтение отдается операциям открытого типа.
Классификация межпозвоночных грыж
Грыжи межпозвонкового диска можно распределить по уровню их расположения в позвоночнике, по положению грыжи в диске, а также по особенностям строения самой грыжи.
По локализации, или уровню расположения, можно выделить:
- грыжи пояснично-крестцового отдела позвоночника, самые часто встречающиеся, более 80% случаев радикулита связаны именно с грыжей диска[2];
- грыжи шейного отдела встречаются гораздо реже, около 4% от всех дегенеративно-дистрофических поражений позвоночника[3];
- грыжи грудного отдела позвоночника являются самыми редкими.
Расположение грыжи определяет наиболее подходящий тип операции. Так, при операциях в грудном отделе позвоночника обычно не требуется укрепление позвоночного сегмента штифтами, так как грудные позвонки наименее подвижно сцеплены друг с другом. Также на разных уровнях отличается содержимое позвоночного канала. Если на уровне шеи и груди в позвоночнике расположен спинной мозг, то на уровне 1–2 поясничного позвонка он переходит в «конский хвост» — пучок нервов. Поэтому в области шеи в некоторых случаях проще подойти к позвоночнику спереди, провести операцию с открытым доступом, хотя используются и эндоскопические операции.
Симптомы грыжи межпозвонкового диска
- В шейном отделе: головная боль, головокружение; боль в шее, отдающая в ключицу, руку или под лопатку; онемение рук.
- В грудном отделе: нарушение осанки, боли в грудной клетке.
- В пояснично-крестцовом отделе: боли в пояснице, отдающие в крестец, в область таза или в ноги; онемение и слабость в ногах; нарушение работы органов таза, проблемы с потенцией.
По расположению грыжи относительно средней оси позвоночника можно выделить такие виды, как:
- срединные (медианные, центральные) — грыжи, которые расположены по центру относительно середины позвонка, могут сдавливать половину спинного мозга или полностью;
- парамедианные — грыжи, которые смещены от центральной оси; опасность данного вида грыжи — сдавление спинного мозга с одной из сторон;
- боковые (латеральные) — грыжи, которые растут вбок и прилежат к дужкам позвонков;
- фораминальные — грыжи, проникающие в межпозвонковое отверстие, в котором проходят нервные корешки; особенность этих грыж — сильная боль.
Грыжи межпозвонкового диска различаются также по стадиям образования:
- небольшое выпячивание диска — 2–3 мм;
- протрузия — выпячивание размером более 5 мм;
- экструзия — практически все ядро выступает за пределы межпозвонкового диска.
Заключительным этапом будет постепенное разрушение диска и срастание соседних позвонков между собой.
В отдельный тип выделена секвестрированная грыжа. Она возникает, когда от грыжевого выпячивания отделяется участок ядра и попадает в спинномозговой канал.
Пять факторов риска развития грыжи:
- Наследственность — существуют гены, отвечающие за прочность соединительной ткани, в том числе и в межпозвонковом диске.
- Малоподвижный образ жизни, длительное нахождение в одном положении приводят к плохому кровоснабжению позвоночника и преждевременному износу тканей.
- Чрезмерная нагрузка, особенно неправильно распределенная, приводит к повреждению межпозвонковых дисков.
- Дефицит воды, которая очень важна для эластичности тканей, а также недостаток белка, витаминов и микроэлементов.
- Травмы позвоночника, в том числе спортивные и те, которые не были вовремя пролечены.
Операция по удалению грыжи: основные этапы
Независимо от выбранного метода удаления грыжи позвоночника, процесс лечения включает в себя три этапа:
- подготовку к операции (проведение обследования, консервативное лечение при необходимости);
- непосредственно хирургическое вмешательство;
- восстановительный период после операции.
Подробнее рассмотреть каждый из этапов можно на примере эндоскопического удаления грыжи диска позвоночника, так как эта операция широко применяется и хорошо себя зарекомендовала.
Подготовка к операции
Перед эндоскопической операцией врач проводит осмотр пациента, анализирует предыдущее лечение. Операция назначается только в том случае, если консервативная терапия проводилась в адекватном объеме в течение четырех месяцев и не принесла результата. Также перед операцией может потребоваться проведение МРТ позвоночника с продольными срезами. Врач оценивает результаты обследования, обсуждает с пациентом возможные исходы. Если операция проводится под общим наркозом, то пациент также встречается с анестезиологом.
Проведение операции
Операция проводится в положении пациента на боку или на животе. С помощью небольшого надреза хирург формирует канал для доступа к грыже. При этом ткани обычно не разрезаются, а аккуратно раздвигаются, в результате ускоряется восстановление после операции. В созданный канал вводится специальный эндоскоп, который позволяет хирургу увидеть область операции и аккуратно удалить все, что привело к сдавлению нервного корешка. После удаления хирург извлекает все инструменты и накладывает небольшой внутрикожный шов на место разреза. Процедура длится около часа.
Восстановление после операции
Обычно через два часа после эндоскопической операции пациенту разрешают вставать, а если все прошло хорошо, то уже через 12–24 часа выписывают домой. В некоторых случаях хирург может назначить прием нестероидных противовоспалительных средств. Также необходимо избегать нагрузок, в частности наклонов и поворотов, особенно в первые недели после процедуры.
Благодаря современным малоинвазивным операциям пациенты могут избавиться от проблем, вызванных грыжей диска, и быстрее вернуться к обычной жизни. К сожалению, даже самые современные методы не дают 100% гарантии излечения. Также бывают случаи рецидива грыж, особенно при несоблюдении рекомендаций специалиста. Поэтому для успешного лечения очень важно взвешенно выбирать врача и тип операции.
Источник