Гигантская грыжа брюшная фото
Хирургия абдоминальных грыж > Послеоперационные грыжи живота – Гигантская
ГРЫЖА ЖИВОТА (абдоминальная грыжа) – это выхождение внутренних органов, покрытых брюшиной, через естественные или приобретенные отверстия из брюшной полости под кожу или в соседние полости.
Согласно общепринятой классификации, все грыжи живота специалисты разделяют на две большие группы.
Первая — это наружные (лат. hemiae abdominales externae), вторая — внутренние, (лат. herniae abdominales internae), которые выходят в карманы брюшины либо в отверстия внутри брюшной полости.
Внутренние грыжи составляют примерно 25%, а наружные, соответственно – 75%.
НАРУЖНЫЕ ГРЫЖИ ЖИВОТА (hernia abdominalis externa) — относятся к числу самых распространённых хирургических заболеваний и представляют собой выхождение внутренних органов, покрытых париетальным (пристеночным) листком брюшины, из брюшной полости через естественные (щели в белой линии живота, пупочное кольцо, треугольник Пети, промежуток Гринфельта-Лесгафта) либо патологические, то есть приобретенные вследствие травм, операций или болезней дефекты в мышечно-апоневротическом слое брюшной стенки. Причём обязательным условием здесь является целостность кожных покровов, в противном случае говорят об эвентерации.
Формироваться вентральные грыжи могут абсолютно в любом возрасте (включая младенческий), но чаще всего с ними сталкиваются у дошкольников, пожилых лиц и стариков.
Грыжи живота бывают врождёнными, а могут возникать от усилия — на фоне резкого повышения уровня внутрибрюшного давления, от слабости — при атрофии мышц и снижении эластичности брюшной стенки и, как уже было отмечено выше, после хирургических вмешательств и травм. Также существует и такое понятие, как искусственные грыжи.
Анатомически различают паховую, бедренную, пупочную грыжи, а также грыжи белой линии живота. Гораздо реже встречаются грыжи спигелевой линии и мечевидного отростка, поясничные, седалищные, промежностные и диафрагмальные грыжи.
Наиболее часто согласно статистике лечения лечение наружной грыжи живота образуются паховые грыжи (75%), бедренные (8%), пу¬почные (4%), а также послеоперационные (12%). Все прочие виды грыж составляют около 1%. У мужчин чаще встречаются паховые грыжи, у жен¬щин — бедренные и пупочные.
ПОСЛЕОПЕРАЦИОННАЯ ГРЫЖА ЖИВОТА – это состояние, при котором органы брюшной полости (кишечник, большой сальник) выходят за пределы брюшной стенки в области рубца, образовавшегося после хирургической операции.
Послеоперационные грыжи появляются в тех анатомических областях, где проводились типовые операционные разрезы, обеспечивающие доступ к органам брюшной полости.
В большинстве случаев послеоперационной грыжей осложняются хирургические вмешательства, проводимые в экстренном порядке. Такие ситуации исключают возможность проведения адекватной предоперационной подготовки органов ЖКТ, что после операции приводит к нарушению моторики кишечника (метеоризму, замедлению пассажа кишечных масс), повышению внутрибрюшного давления, ухудшению дыхательной функции, кашлю и в итоге – к ухудшению условий для формирования послеоперационного рубца.
Определенную роль в образовании послеоперационной грыжи играют дефекты операционной техники и послеоперационные осложнения – использование некачественного шовного материала, чрезмерное натяжение местных тканей, воспаление, гематомы, нагноение, расхождение швов. Часто послеоперационные грыжи формируются после длительной тампонады или дренирования брюшной полости.
Послеоперационные грыжи нередко образуются при нарушениях режима самим пациентом: повышенной физической нагрузке после операции, несоблюдении рекомендуемой диеты, отказе от ношения бандажа и др.
Другие факторы, повышающие риск осложнений после операции:
Сахарный диабет
Ожирение
Изменения структуры соединительной ткани
Хронические заболевания лёгких
Чем больше размер шва, тем выше вероятность появления грыжевого дефекта.
КЛАССИФИКАЦИЯ ПОСЛЕОПЕРАЦИОННОЙ ГРЫЖИ ЖИВОТА
По анатомотопографическому делению различают медиальные послеоперационные грыжи (срединные, верхние срединные и нижние срединные) и латеральные (верхние боковые, нижние боковые – лево- и правосторонние).
По величине послеоперационного дефекта грыжи могут быть:
малыми (не изменяющими конфигурацию живота),
средними (занимающими часть отдельной области брюшной стенки),
обширными (занимающими отдельную область брюшной стенки),
гигантскими (занимающими 2-3 и более областей).
Также послеоперационные грыжи делятся на вправимые и невправимые, одно- и многокамерные.
Отдельно рассматриваются рецидивные послеоперационные грыжи, в т. ч. и многократно рецидивирующие.
А также ущемленные грыжи.
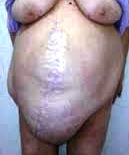
ГИГАНТСКАЯ ПОСЛЕОПЕРАЦИОННАЯ ГРЫЖА ЖИВОТА – эта послеоперационная грыжа, которая занимает 2-3 и более областей и значительно деформирует живот больного, мешает ходьбе и движениям.

Гигантские послеоперационные грыжи являются серьёзной хирургической проблемой. Предрасполагает к их возникновению целый ряд факторов, основными из которых специалисты считают инфекции и ожирение, препятствующие нормальному процессу заживления.
Гигантские послеоперационные грыжи приводят к парадоксальным дыхательным движениям брюшной стенки, наподобие так называемой «флотирующей» грудной клетки. Диафрагма теряет способность нормально функционировать, её сокращения становятся недолгими, вследствие чего внутренние органы выталкиваются в грыжевой мешок и меняют своё привычное месторасположение.
При таких длительно существующих гигантских послеоперационных грыжах происходит образование второй, патологической брюшной полости. В данной ситуации вправление внутренностей, выполняемое в ходе банального хирургического вмешательства, вполне может послужить причиной летального исхода вследствие компрессии (сдавливания) нижней полой вены и дыхательной недостаточности на фоне форсированного поднятия и иммобилизации диафрагмы и, что очень важно, резкого повышения внутрибрюшного давления.
При гигантских послеоперационных грыжах наложение пневмоперитонеума, сопровождающегося постепенным увеличением объёма инсуффлируемого (вдуваемого) воздуха в свободную брюшную полость, служит своеобразной мерой профилактики развития вышеуказанных осложнений и рекомендуется к проведению в рамках подготовки данной категории пациентов к герниопластике. Искусственно увеличенный таким образом объём брюшной полости не только способствует возвращению внутренних органов на их естественные позиции, но и облегчает устранение интраабдоминальных спаек и позволяет улучшить функцию диафрагмы.
Согласно статистике, гигантские послеоперационные грыжи с дефектом апоневроза более десяти сантиметров в диаметре рецидивируют приблизительно в пятидесяти случаях из ста.
В типичных случаях диагностика гигантских послеоперационных грыж не представляет затруднений.
ЛЕЧЕНИЕ ГИГАНТСКОЙ ПОСЛЕОПЕРАЦИОННОЙ ГРЫЖИ
Лечение гигантской послеоперационной грыжи необходимо проводить хирургическим методом.
Операции по поводу послеоперационных грыж технически более сложные и требуют высокой квалификации специалиста, т.к. хирургическое вмешательство проводится в рубцовоизмененных тканях.
Закрыть большие дефекты с помощью собственных тканей намного сложнее из-за возможных нарушений кровообращения, повышения внутрибрюшного давления и риска возникновения дыхательной недостаточности. Поэтому лечение послеоперационных грыж больших размеров проводятся с использованием сетчатого имплантанта, когда к тканям, окружающим место выхода грыжи пришивается специальная «заплата». Сетчатый имплантант после операции быстро прорастает собственными тканями, становясь надежной защитой брюшной стенки.
В последнее время для успешного устранения таких больших образований и всех рецидивирующих (повторных) послеоперационных грыж используют особые методики протезирования, например, способ R. Stoppa и J. Rives, обеспечивающий надёжное завершение герниопластики при всех типах абдоминальных послеоперационных грыж.
Подход по Stoppa-Rives предполагает применение обширного протеза, который имплантируется глубоко в мышцы брюшного пресса на верхнюю часть задней поверхности сухожильного влагалища прямой мышцы живота либо на брюшину. Такой протез распространяется далеко за пределы дефекта (грыжевых ворот) и надёжно закрепляется благодаря внутрибрюшному давлению, а впоследствии — фиброзному прорастанию. По сути, перитонеальная эвентрация в этом случае предотвращается за счёт создания нерастяжимого висцерального мешка, а также уплотнения и консолидации передней брюшной стенки.
Иногда успешному закрытию срединной линии противостоит большее натяжение, возникающее в связи с тем, что протез, не являясь линией швов, объединяет брюшную стенку. Однако, если необходимо, оно вполне может быть уменьшено при помощи вертикальных послабляющих разрезов на влагалище прямой мышцы живота.
+7 (495) 545-17-44 — эффективное лечение грыжи живота в Москве и за рубежом
Источник
Любое, даже самое успешное хирургическое вмешательство, проведенное на брюшной стенке, чревато появлением еще одной серьезной проблемы – развитием послеоперационной грыжи. Грыжи брюшной стенки — одна из самых частых хирургических патологий. Операции по этому поводу проводятся практически в любом хирургическом отделении, а зачастую, и в условиях дневного стационара. Несмотря на это, послеоперационные грыжи больших размеров опасны для здоровья и жизни пациента и являются серьезной проблемой для хирурга.
Можно ли жить с грыжей?
Можно. Но плохо, а в некоторых случаях и недолго. Сколько вы можете носить на себе «рюкзак», доставляющий огромный дискомфорт и зачастую угрожающий жизни? Под тяжестью этого груза нарушается нормальный процесс дыхания, ухудшается работа сердца, страдает пищеварение, болит спина, нарушается осанка, становится трудно ходить. Согласитесь, ситуация безрадостная. Но самое главное – высокий риск ущемления грыжи и кишечная непроходимость. А это уже реальная опасность. Именно поэтому грыжи необходимо оперировать.
Ждать нельзя лечить
Многие из вас долго не решаются обращаться за медицинской помощью, изо дня в день откладывая визит к врачу. И напрасно. Затягивать с операцией мы категорически не рекомендуем! Чем дольше вы не можете расстаться с «любимой» ношей, тем сильнее будут деформироваться мышцы и сухожилия брюшной стенки. Постепенно боковые мышцы живота сокращаются, расходятся в стороны, а мышечные волокна замещаются соединительной тканью. Мышцы теряют эластичность и растяжимость, а объем брюшной полости уменьшается настолько, что она уже не вмещает внутренние органы, которые до развития грыжи естественным образом располагались там. Теперь же они находятся в грыжевом мешке, который внешне выглядит как большое и неэстетичное выпячивание, сильно снижающее качество жизни человека. Не забудем и о том, что это опасно.
В этих случаях попытка просто «зашить грыжу» или даже «поставить сетку» обречены на неудачу и крайне опасны, так как после удаления грыжевого мешка и вправления внутренних органов в брюшную полость проведение обычной герниопластики (установки сетки, закрывающей грыжевые ворота) может привести к развитию абдоминального компартмент-синдрома – состояния, при котором внутренние органы сдавливаются, поскольку их объем не соответствует объему брюшной полости. В результате этого нарушается их питание, развивается почечная и дыхательная недостаточность, есть риск развития некроза внутренних органов и др. На фото – большая послеоперационная грыжа.
Куда обращаться с этой проблемой?
Если операции по поводу небольших брюшных (вентральных) грыж отработаны уже давно, процент рецидивов невелик и во многих случаях такую операцию можно выполнить даже в условиях дневного стационара. Но в отношении больших и гигантских грыж ситуация иная. Существует не только риск рецидива развития послеоперационной грыжи, но и вероятность развития осложнений как в ходе операции, так и после нее. Именно поэтому по поводу большой или гигантской грыжи вам следует обращаться в медицинские учреждения, где есть специализированные отделения, занимающиеся хирургическим лечением именно этого вида грыж.
Вы правильно сделаете, если обратитесь к нам
В нашем отделении накоплен значительный опыт хирургического лечения послеоперационных грыж с применением самых современных сетчатых материалов и уникальных методик лечения больших и гигантских вентральных грыж.
Мы знаем, как восстановить объем брюшной полости и в совершенстве умеем это делать! Используемые нами методики сепарационной герниопластики, в применении которых мы являемся лидерами в России, позволяют добиться увеличения объема брюшной полости за счет разделения мышц брюшной стенки на слои. Смещая эти слои относительно друг друга, хирург достигает цели: объем брюшной полости существенно увеличивается. Только после этого в брюшную стенку устанавливается сетчатый протез. Причем вид протеза, его размер и места крепления устанавливаются на дооперационном этапе по данным динамического МРТ брюшной стенки с учетом размера грыжи, состояния мышц и сухожилий. На фото – пациентка после операции.
В своем отделении мы выполнили несколько десятков таких операций с прекрасным эффектом. И каждый из наших пациентов был далеко не «простым клиническим случаем».
Мы рады, что смогли помочь нашим больным в тяжелой ситуации, избавить их от опасного заболевания и вернуть к полноценной жизни.
Мы помогли многим. Мы готовы помочь и вам.
КСТАТИ
В последнее время наиболее частым видом сепарационной пластики, применяемым в отделении, является технология – TAR technique. Она основана на отделении поперечной мышцы живота от своего места крепления от других боковых мышц живота. Основные достоинства этой методики заключаются в возможности существенно увеличить объем брюшной полости, а также отсутствие эффекта «лягушачьего живота в послеоперационном периоде». На Европейском конгрессе герниологов в 2014 году работа американских хирургов, предложивших этот вид сепарационной пластики, была признана вехой, кардинально изменившей подходы к хирургическому лечению больших и гигантских грыж.
Источник
- Консервативная терапия
Вентральная грыжа – это выход органов за пределы брюшной полости в области послеоперационного дефекта. Термин «вентральная грыжа» в последнее время используют все реже, чаще такие образования называют послеоперационными, что больше отражает механизм развития патологии. Чтобы избавиться от патологии понадобится операция (герниопластика).
Вентральная грыжа образуется как одно из поздних послеоперационных осложнений
Почему возникает
Послеоперационная (вентральная) грыжа – это выход брюшины и внутренних органов за границы брюшной полости в области послеоперационного рубца. Органы выходят не через естественное отверстие, а через послеоперационный дефект передней брюшной стенки.
Это частое осложнение лапаротомических операций – удаления аппендикса, желчного пузыря, матки и других внутренних органов. В большинстве случаев выпячивание формируется в восстановительном периоде после экстренных операций, реже – после плановых.
Единственной причины, которая бы приводила к развитию патологии, не существует. Играет роль комбинация факторов – местных и общих.
Местные причины
Местные факторы связаны с изменениями в области послеоперационной раны:
- нерациональный выбор оперативного доступа (большой разрез);
- некачественное ушивание раны (недостаточное сопоставление краев, избыточное натяжение, неправильный выбор шовного материала);
- постановка дренажей;
- инфицирование раны;
- снижение регенерации.
Общие причины
На развитие болезни влияют и общие факторы, которые связанные с состоянием пациента:
- отягощенная наследственность;
- патологические состояния, которые приводят к повышению внутрибрюшного давления – хронические запоры, длительный кашель, беременность;
- ожирение;
- заболевания, при которых снижаются регенераторные способности тканей (заживление) – сахарный диабет, сердечно-сосудистая патология, авитаминоз, гипопротеинемия, анемия.
На развитие болезни может влиять как один фактор, так и сразу несколько. Причем сочетание нескольких факторов повышает вероятность несостоятельности швов и формирования выпячивания.
Лечение
Если после врачебного обследования диагностирована послеоперационная грыжа брюшной полости что делать? Алгоритм действий зависит от многих факторов – размеров грыжи, наличия ущемления и состояния близлежащих тканей, общего состояния здоровья пациента.
Самым радикальным и эффективным способом лечения послеоперационной грыжи является проведение повторной операции (герниопластики), направленной на укрепление брюшной стенки в области рубца. Подобный способ предотвратит рецидивы и избавит от возможных осложнений в будущем.
Виды операции герниопластики
Ушивание грыжевого отверстия
Самая простая и быстрая операция для устранения вентральной грыжи – это ушивание дефекта путем наложения внахлест мышц, расположенных по краям отверстия. Перед ушиванием проводят обязательное вправление грыжевого содержимого в брюшную полость. Операция проводится только если размер грыжевых ворот не превышает 5 см, в области раны нет воспалительных и иных патологических изменений. Метод имеет недостаток – возможность повторного возникновения грыжи в том же месте (появление рецидива).
Послеоперационная грыжа брюшной полости операция герниопластики без натяжения
Метод используется в большинстве случаев вентральных грыж. Ткани в области грыжевого отверстия дублируют сетчатым имплантом. Материал не вызывает аллергических реакций. Лоскут импланта необходимого размера, как заплатка, подшивается к тканям вокруг грыжи (мышцам, апоневрозу). Благодаря своей структуре, имплант крепко срастается с окружающими тканями и значительно увеличивает прочность брюшной стенки там, где ранее была грыжа. Применение сетки позволяет избежать излишнего натяжения брюшной стенки в области рубца, что способствует лучшему заживлению и позволяет избежать рецидивов в дальнейшем.
Лапароскопическая герниопластика
Это операция, при которой хирурги подводят сетчатый имплант к грыжевому дефекту через 2-3 мини-разреза, длиной всего в пару сантиметров. Данная модификация герниопластики обладает всеми преимуществами лапароскопии: быстрое восстановление больного после операции, минимальные рубцы после вмешательства и малая травматичность.
Квалифицированные хирурги нашей клиники всегда правильно и адекватно подберут самые оптимальные способы лечения послеоперационной грыжи или же дадут подробные рекомендации по лечению послеоперационной грыжи без операции. Такие безоперационные способы есть в арсенале врачей и, в ряде случаев, они способны временно улучшить состояние пациента и предотвратить осложнения и прогрессирование заболевания. Но навсегда вылечиться от вентральной грыжи поможет только операция герниопластики.
Лечение без операции
Если доктор принимает решение по каким-либо причинам отложить операцию герниопластики, для предотвращения увеличения грыжи и появления осложнений пациентам рекомендуются следующие мероприятия:
- Ношение бандажа – это временная мера. Бандаж (широкая лента из эластичной ткани снимет часть нагрузки с мышц брюшного пресса) применим только в начальных стадиях развития грыж.
- Избегать физических нагрузок, так как при них увеличивается внутрибрюшное давление и происходит увеличение грыжевого дефекта и размера выпячивания.
- Следить за функциями кишечника, избегать запоров и метеоризма (вздутия кишечника), так как они тоже увеличивают давление внутри брюшной полости.
Послеоперационная грыжа: диета предусматривает ограничение по количеству одновременно принимаемой пищи (есть нужно малыми порциями, но чаще). Нельзя есть продукты, вызывающие повышенное газообразование – капусту, бобовые, жирную, пряную и острую пищу, газированные и алкогольные напитки. Также следует избегать продуктов, способствующих возникновению запоров – мучных и хлебобулочных изделий из муки высшего сорта, кондитерских изделий, насыщенных мясных бульонов, риса, крепкого чая и кофе, вяжущих фруктов и ягод.
Классификация
Вентральные грыжи характеризуются разнообразными размерами, формой, локализацией. Клиническая картина отличается в зависимости от наличия осложнений, состава грыжевого содержимого. Наличие такого большого разнообразия патологии затрудняет создание единственной классификации. Различают следующие разновидности патологии:
- По локализации: срединные (нижние, верхние) и боковые (правосторонние и левосторонние, нижние и верхние).
- По величине: малые, средние, обширные, гигантские.
- По составу грыжевого мешка: петли тонкого кишечника, большой сальник, желудок, мочевой пузырь.
- По наличию осложнений: ущемленная, перфорирующая, с признаками острой кишечной непроходимости.
- По вправимости: вправимая, невправимая.
Общая информация
Краткое описание
Одобрен Объединенной комиссией по качеству медицинских услуг Министерства здравоохранения Республики Казахстан от «29» марта 2019 года Протокол №60
Грыжа брюшной стенки – это врожденный или приобретенный дефект мышечно-апоневротической целостности брюшной стенки, который дает возможность для выпячивания через него любого образования, которое в нормальных условиях здесь не происходит.
Название протокола: Вентральная грыжа
Код(ы) по МКБ 10:
| МКБ-10 | |
| Код | Название |
| К43 | Грыжа передней брюшной стенки. Включены: грыжа надчревная, послеоперационная. Исключена: паховая грыжа (40) |
| К43.0 | Грыжа передней брюшной стенки с непроходимостью без гангрены. |
Грыжа передней брюшной стенки: (вызывающая непроходимость, ущемленная, невправимая) без гангрены. Странгуляционная грыжа.
Дата разработки / пересмотра протокола: 2013 год (пересмотр 2020 г.)
Сокращения, используемые в протоколе:
| К43.1 | Грыжа передней брюшной стенки с гангреной. Гангренозная грыжа передней брюшной стенки. |
| К43.9 | Грыжа передней брюшной стенки без непроходимости или гангрены. |
| ВГ | – | вентральная грыжа |
| ГПБС | – | грыжа передней брюшной стенки |
| КТ | – | компьютерная томография |
| МРТ | – | магнитно-резонансная томография |
| ПГ | – | послеоперационная грыжа |
| СИАГ | – | синдром интраабдоминальной гипертензии (компартмент синдром) |
| УЗИ | – | ультразвуковое исследование |
| IPOM | – | intraperitoneal onlay mesh |
| CST | – | component separation technique |
Пользователи протокола: хирурги.
Категория пациентов: взрослые.
Шкала уровня доказательности:
| А | Высококачественный мета-анализ, систематический обзор РКИ или крупное РКИ с очень низкой вероятностью (++) систематической ошибки результаты которых могут быть распространены на соответствующую популяцию. |
| В | Высококачественный (++) систематический обзор когортных или исследований случай-контроль или Высококачественное (++) когортное или исследований случай-контроль с очень низким риском систематической ошибки или РКИ с невысоким (+) риском систематической ошибки, результаты которых могут быть распространены на соответствующую популяцию. |
| С | Когортное или исследование случай-контроль или контролируемое исследование без рандомизации с невысоким риском систематической ошибки (+). Результаты, которых могут быть распространены на соответствующую популяцию или РКИ с очень низким или невысоким риском систематической ошибки (++ или +), результаты которых не могут быть непосредственно распространены на соответствующую популяцию. |
| D | Описание серии случаев или неконтролируемое исследование или мнение экспертов. |
| GPP | Наилучшая клиническая практика. |
Клинические проявления
В большинстве случаев единственный симптом патологии – наличие выпячивания в области послеоперационного рубца на передней стенке живота. Такое образование имеет следующие характеристики:
- локализуется в месте шва;
- увеличивается в положении стоя;
- увеличивается при кашле, натуживании, физической нагрузке;
- уменьшается или исчезает в горизонтальном положении;
- при неосложненном течении легко вправляется обратно.
Второй по частоте встречаемости признак болезни – боль. Поначалу боль имеет ноющий и тянущий характер, усиливается при физической нагрузке. Со временем боль может становиться резкой и постоянной, особенно при невправимости.
Остальные симптомы развиваются реже и зависят от того, какой орган входит в содержимое грыжевого мешка.
| Содержимое грыжевого мешка | Дополнительные симптомы |
| Петли кишечника | Боль носит ограниченный характер, появляется запор и метеоризм. При длительном течении болезни могут развиваться признаки интоксикации. |
| Желудок | Характерно появление изжоги и отрыжки, периодической рвоты, чувства тяжести после еды. |
| Большой сальник | Боль менее интенсивная, распространяется на всю переднюю стенку живота. |
| Мочевой пузырь | Помимо выпячивания появляются дизурические симптомы (учащенное или болезненное мочеиспускание). |
Послеоперационный период
Благодаря современным методам лечения реабилитационный период после лапароскопической операции значительно сокращен, срок пребывания в клинике составляет 1-6 дней. Однако уже в первые сутки пациент может ходить, ему разрешается принимать жидкую пищу. И хотя восстановительный период зависит от множества факторов, пациент, как правило, через неделю может возвратиться к привычному образу жизни. Нужно учесть, что после проведенной операции больной должен носить специальный бандаж, тем более после иссечения послеоперационной грыжи большого размера. Также от пациента требуется неукоснительное соблюдение рекомендаций по питанию, разумная физическая активность, нормализация веса.
Как поставить диагноз
При выявлении выпячивания нужно обратиться к хирургу. Постановка диагноза обычно не вызывает трудностей, учитывается клиническая картина и анамнез (проведенное ранее оперативное вмешательство). При физикальном обследовании врач обращает внимание на следующие изменения:
- послеоперационный рубец;
- выпячивание – его размер, форму, вправимость;
- состояние кожи вокруг рубца (могут быть признаки дерматита);
- консистенция грыжевого содержимого, края грыжевых ворот и размер грыжи (при пальпации);
- симптом кашлевого толчка.
В большинстве случаев этого достаточно для постановки диагноза.
Иногда показано проведение дополнительного обследования – ультразвукового исследования (УЗИ), обзорной и контрастной рентгенографии. Эти методы назначаются не только для подтверждения диагноза, но и для исключения других заболеваний.
Вентральная грыжа: операция лапароскопическим методом
Для проведения вмешательства хирург производит несколько проколов брюшной стенки. Для этого делаются небольшие разрезы, которые не травмируют мышечную часть, а только кожу. Этот факт благоприятно влияет на послеоперационный период, значительно сокращая его, и не доставляет болевых ощущений, что особенно важно для всех пациентов.
Проколы производятся хирургом специальным инструментарием – троакаром. По нему вводится в брюшную полость лапароскоп, к которому подключен источник света и передатчик изображения на монитор. Таким образом, специалист наблюдает за своими движениями изнутри тела.
С помощью дополнительных троакаров вводятся инструменты для выполнения операции. Через один троакар проводится зажим для захвата ткани, которым устанавливается сетчатый имплантат. Другим – закрепляется синтетическая сетка швами или специальными скобками.
Операция длится около 1 часа под общим наркозом. Пациент находится в стационаре 1-2 дня под полным контролем медицинского персонала во избежание непредвиденных осложнений и реакций организма.
Как лечить патологию
Основной метод лечения – оперативное удаление грыжи с последующей пластикой. При наличии противопоказаний к операции применяется консервативное лечение. Оно направлено не столько на излечение от болезни, как на профилактику осложнений.
Консервативная терапия
Консервативное лечение проводится при отказе пациента от операции или наличии противопоказаний. Противопоказанием к хирургическому лечению может быть беременность, тяжелые заболевания сердца, дыхательной системы, нарушение свертывания крови.
В чем заключается консервативное лечение:
- Ношение специального высокого бандажа.
- Укрепление мышц пресса (лечебная физкультура).
- Исключение тяжелой физической нагрузки.
- Нормализация массы тела при ожирении.
- Соблюдение диеты, направленной на предотвращение запоров (употребление клетчатки и злаковых, 1,5 л воды в день).
- Лечение заболеваний, которые проявляются хроническим кашлем.
Консервативное лечение может применяться в качестве подготовки к операции.
Хирургическое вмешательство
Проведение операции по удалению грыжи показано всем пациентам при отсутствии противопоказаний. При неосложненном течении назначается плановое хирургическое вмешательство (через 6–12 месяцев после развития патологии).
При ущемлении грыжи или развитии острой кишечной недостаточности проводится ургентная операция.
Операция может быть открытой или лапароскопической. Выбор тактики зависит от вправимости грыжи, ее размера, наличия воспалительных изменений. В большинстве случаев хирургическое вмешательство проводится под наркозом, редко под местной анестезией (при небольшом размере выпячивания).
Операция состоит из двух этапов:
- Иссечение грыжевого мешка.
- Закрытие дефекта местными тканями или синтетическим протезом.
3Диагностические мероприятия
Диагностирует заболевание хирург, проводится внешний осмотр. Врач осматривает паховую зону. В правой или левой части (реже в обеих) обнаруживается выпячивание. Оно может быть небольшого размера, у детей младенцев обнаружить его не всегда легко из-за маленьких размеров и развитого подкожного жира.
Выпячивание плотное, при пальпации возникают болевые ощущения. При изменении положения или кашле, грыжа не меняет своей формы, кроме того, при поворотах она может уплотняться. В области грыжи могут быть покраснения или припухлость.
Ущемление паховой грыжи не поддается вправлению.
Затруднения диагностирования могут возникнуть, если в грыжевом мешке оказываются яичник или маточная труба (это встречается при ущемлении у женщин и девочек). Эти органы очень быстро поддаются некротизации (в течение нескольких часов). Из-за этого при прикосновении возникает резкая боль. По этой причине представительниц женского пола сразу отправляют на операцию.
Диагностика маленьких детей тоже имеет свои особенности. При осмотре они испытывают резкую боль, вследствии чего громко плачут, могут испытывать болевой шок, сучат ножками. Это происходит из-за особенностей физиологии. У маленьких детей ускоренный кровоток в кишечнике, из-за чего при пальпации болевой синдром сильней, чем у взрослых.
Возможные осложнения и последствия
Наличие послеоперационной грыжи крайне отрицательно сказывается на качестве жизни человека. Эта патология также становится причиной снижения трудовой деятельности. Послеоперационная или парастомальная грыжа представляет собой не только косметический дефект, но и опасную патологию. Без своевременного и грамотного лечения она грозит развитием серьезных осложнений.
- ущемление;
- копростаз – затвердение и скопление каловых масс в кишечнике;
- непроходимость кишечника;
- перфорация – образование отверстий во внутренних органах.
Ущемление грыжевого мешка после оперативного вмешательства, пожалуй, самая опасная и тяжелая патология, которая относится к экстренным случаям и требует немедленной операции. Грыжа, заключенная между воротами, невправимая, в мешке заключены части внутренних органов, которые плохо снабжены кровью.
Информация
Источники и литература
- Протоколы заседаний Объединенной комиссии по качеству медицинских услуг МЗ РК, 2018
- 1. Tanaka E. Y. et all. A computerized tomography scan method for calculating the hernia sac and abdominal cavity volume in complex large incisional hernia with loss of domain. Hernia.February 2010, Volume 14, Issue 1, pp 63-69. 2. Kharitonov S.V., Kuznetsov N.A., Aronov L.S., Gafarov U.O., Povarikhina O.A. Abdominal compartment syndrom in hernia surgery // Bulletin of the International Scientific Surgical Association. – Vol. 2, N.1, – 2007. – P. 110-112. 3. Pring CM, Tran V, O’Rourke N, Martin IJ. Laparoscopic versus open ventral hernia repair: a randomized controlled trial. Australian and New Zealand Journal of Surgery 2008;78(10):903-6. Sauerland S, Walgenbach M, Habermalz B, Seiler CM, Miserez M. Laparoscopic versus open surgical techniques for ventral or incisional hernia repair. Cochrane Database of Systematic Reviews 2011, Issue 3. Art. No.: CD007781. 4. Sauerland S, Walgenbach M, Habermalz B, Seiler CM, Miserez M. Laparoscopic versus open surgical techniques for ventral or incisional hernia repair. Cochrane Database of Systematic Reviews 2011. 5. Muysoms, F. E. M. Miserez, F. Berrevoet et all. >
Источник


