Грыжа колеса по научному
В первую очередь пациентам назначают консервативное лечение, которое выявляется достаточно эффективным при условии своевременного начала. Дополнительно больному рекомендуется мануальная терапия, лечебная физкультура, физиотерапевтическая терапия. Такой комплексный подход гарантирует предотвращение хирургического вмешательства при шейной грыже.
Изначально врач определяет точную локацию, размеры шейной грыжи, поэтому самолечение неуместно. Далее назначается медикаментозное лечение, основная цель которого блокировать развитие воспалительного процесса, устранение болевого синдрома, что нарушает нормальную жизнедеятельность. После этого назначаются препараты для восстановления поврежденной грыжей хрящевой ткани и стабилизации кровообращения.
- Снятие воспалительного процесса. Для этого назначают препараты из нестероидной группы (Мовалис, Кетопрофен, Ибупрофен). Их воздействие направлено на снятие болевого синдрома, устранения скованности в мышцах конечностей, снятия отека тканей позвоночника. Однако применять данные препараты следует с осторожностью, поскольку длительный прием может привести к язвенной болезни.
- Препарат Ибупрофен
- Для понижения мышечной возбудимости. Используют лекарственные средства из группы миорелаксантов. Одним из самых эффективных считается Мидокалм. Прием данного препарата можно сочетать с нестероидной терапией.
- Аппликации для снятия болевого синдрома. Готовятся данные средства из двух препаратов Димексид, Новокаин. Как альтернативный вариант аппликации можно принимать спазмолитики – Сирдалудом, Спазмалгон. Дозировка всех препаратов определяется по индивидуальной схеме врачом.
- Восстанавливающая терапия для поврежденной хрящевой ткани. В данном случае рекомендован прием хондропротекторов – Глюкозамина, Хондроитина. Средства активно восстанавливают уже поврежденную ткань и выступают превентивной мерой для ее дальнейшего разрушения.
Обратите внимание! В период лечения шейной грыжи рекомендовано принимать минерально-витаминный комплекс, благотворно влияющий на состояние околопозвоночных тканей. Необходимо принимать комплексы, что содержат витамин D, E, A, C.
Одним из последствий шейной грыжи является проблема с неврологическим состоянием пациента, поэтому прописывается курс успокоительных препаратов (Феназепам), а для стимуляции деятельности головного мозга и восстановления памяти применяют Глицин.
Рекомендация! В период активного лечения больному необходимо придерживаться постельного режима и избегать резких движений и активной деятельности.
Как помогает физиотерапия?
После того, как будет купирован болевой синдром можно приступать к дополнительной консервативной терапии (две-три недели). Основным действенным методом является мануальная терапия, которая предусматривает массажные движения с воздействием на определенные точки шейного отдела. Применяется она в случае осложнений в виде смещения межпозвонковых суставов.
Уже спустя два сеанса массажных действий больные отмечают значительное улучшение самочувствия. Особенно важно применять мануальную терапию в комплексе с медикаментозным лечением, тогда последние сеансы будут носить окончательный закрепляющий оздоровительный результат.
Эффективность мануальной терапии заключается в том, что происходит вправка правильного положения позвонка, благодаря чему околопозвоночные мышцы расслабляются. Таким образом, устраняется тревожный спазм. Данные манипуляции способны снизить давление на поврежденный диск и устранить нервное защемление.
Иглорефлексотерапия
Одним из подвидов физиотерапии остается иглоукалывание, которое воздействует на кожные рецепторы посредством их раздражения. Рецепторы в свою очередь связаны с определенными внутренними органами и системами. Особенно востребован метод иглоукалывания при лечении остеохондроза.
Ортопедические воротники
Воротник Шанца – именно такой бандаж показан при шейной грыже. Однако несмотря на положительный эффект, носить ортопедический воротник необходимо не длительное время, поскольку это чревато атрофированными шейными мышцами. Если у больного наблюдается мозговая грыжа либо остеохондроз, то носить воротник специалист рекомендует до устранения болевого синдрома.
Шина надевается на шею на определенный период времени и не снимается на период сна. Характеризуются воротники следующими показателями:
- ношение воротника не приводит к раздражениям на коже, поскольку последние выполнены из хлопчатобумажной тканевой конструкции;
- форма шины не доставляет больному дискомфорта, поскольку делается под заказ с учетом всех индивидуальных показателей;
- исключает повышенное потоотделение из-за имеющейся вентиляции (более дорогие воротники).
Ортопедический воротник для лечения грыжи
Внимание! Ношение ортопедического воротника приписывает только врач исходя из индивидуальных особенностей больного.
Хирургическое лечение
Консервативное лечение проходит максимально на протяжении двенадцати недель, если за этот период времени врач не замечает никакой положительной динамики, то рекомендовано оперативное устранение проблемы. То есть необходимо удалить поврежденный диск. Вторым показанием к применению операции является большой размер грыжевого образования или осложнения в виде неврологический нарушений, что приводят к самопроизвольному мочеиспусканию.
Настоятельно рекомендую ознакомиться с эффективным методом лечения суставов, которое можно применять в домашних условиях. Если интересно, вот ссылка.
Источник
Задние грыжи дисков являются опасной патологий. Они могут провоцировать стеноз спинномозгового канала и часто приводят к параличу нижних конечностей. В пояснице задняя грыжа межпозвонкового диска может появиться вследствие подъема и переноса тяжестей, неправильного поведения в период беременности, после травмы спины и т.д.
В большинстве случаев (до 80 %) задняя грыжа позвоночника появляется только у лиц, имеющих серьёзные дистрофические дегенеративные изменения в хрящевых тканях межпозвоночных дисков. Они развиваются у лиц, ведущих малоподвижный образ жизни и обусловлены особенностями анатомии и физиологии позвончого столба.
Позвоночник человека представляет собой столб, состоящий из отдельных тел позвонков, разделенных между собой хрящевыми межпозвоночными дисками. Они призваны равномерно распределять амортизационную и физическую нагрузку и устранять риск компрессии корешковых нервов, отходящих через боковые отверстия в телах позвонков от спинного мозга. Внутри позвоночго столба находится спинной мозг. Он окружен дуральными оболочками, внутри которых находится ликвор. Спинномозговая жидкость обеспечивает передачу нервного импульса от разных частей тела к структурам головного мозга и обратно. Таким образом осуществляется работа вегетативной нервной системы.
Межу телами позвонков находится короткие поперечные связки. Они обеспечивают стабильность положения тел позвонков и в тоже время позволяют осуществлять различные движения. Продольные длинные связки позвончого столба фиксируют всю конструкцию, обеспечивая её прочность и гибкость. В том случае, если происходит протрузия межпозвоночного диска, длина связочного аппарата не меняется. В результате этого возникает патологическая подвижность (ротация) тела позвонка. Он начинает смещаться или скручиваться, оказывая негативное влияние на все окружающие ткани. При этом происходит неравномерное распределение амортизационной нагрузки с усилением в отдельных сегментах дисков.
Протрузия является второй стадией остеохондроза – дегенеративного дистрофического заболевания позвончого столба. При нем происходит нарушение диффузного питания фиброзного кольца, внутри которого располагается пульпозное ядро:
- на начальной стадии фиброзное кольцо обезвоживается и утрачивает свою эластичность;
- затем оно начинает забирать жидкость из расположенного внутри него пульпозного ядра;
- оно сжимается и перестает обеспечивать физиологическую высоту межпозвоночного диска – это и есть стадия протрузии.
Если на стадии протрузии не начать проводить лечение остеохондроза, то при любой экстремальной физической нагрузке (например, при подъеме тяжести), возникает риск чрезмерного напряжения фиброзного кольца. Оно лопается и через разрыв выходит часть пульпозного ядра.
Задняя грыжа поясничного отдела по-научному называется дорзальная. Она определяется внутри спинномозгового канала и может вызывать его стеноз. При этом появляются неврологические признаки, такие как слабость нижних конечностей, онемение участков тела, нарушение работы кишечника и мочевого пузыря и т.д.
При появлении клинических признаков, которые описаны в предлагаемой вашему вниманию статье, необходимо как можно быстрее обратиться на прием к неврологу или вертебрологу. Эти специалисты смогут поставить точный диагноз и рекомендовать адекватное и безопасное лечение. Не занимайтесь самостоятельно диагностикой и терапией. Как показывает практика, самолечение в 100 % случаев приводит пациента на хирургический операционный стол. Не рискуйте своим здоровьем и активностью, обращайтесь к врачу для проведения лечения при любых болях в области позвоночного столба.
Причины развития задней грыжи позвоночника
Основная причина развития задней грыжи позвоночника – остеохондроз. Это дегенеративное дистрофическое заболевание хрящевых тканей межпозвоночных дисков в настоящее время диагностируется даже у молодых людей в возрасте 20 – 25 лет. Это связано с тем, что люди ведут малоподвижный образ жизни. Между тем позвоночный столб устроен таким образом, что без регулярных и адекватных физических нагрузок на паравертебральные мышцы спины он начинает рассыпаться и разрушаться.
Основные факторы риска развития остеохондроза и его осложнений в виде задней позвоночной грыжи:
- дефицит нутриентов в повседневном рационе питания (при недостатке определённых веществ происходит дегенерация хрящевых тканей и костной ткани);
- малоподвижный образ жизни, при котором нарушается процесс микроциркуляции крови в паравертебральных мышцах спины и они утрачивают способность обеспечивать полноценное диффузное питание хрящевых тканей межпозвоночных дисков;
- нарушение осанки и искривление позвончого столба (в том числе и в грудном отделе позвоночника) – приводит к нарушению процесс равномерного распределения амортизационной нагрузки и провоцирует склероз замыкательных пластинок, обеспечивающих больше половины диффузного питания фиброзного кольца межпозвонкового диска;
- тяжелый физический труд и занятия тяжёлой атлетикой (любые подъем тяжестей создают избыточное давление на задние сегменты межпозвоночных дисков и провоцируют разрывы фиброзных колец);
- употребление алкоголя и курение являются факторами нарушения кровоснабжения за счет сужения капиллярной кровеносной сети;
- опухоли и инфекции нарушают обмен веществ в мягких тканях, провоцируют воспалительные реакции, протекающие с выраженным отеком тканей;
- неправильная постановка стопы и разрушение крупных суставов нижних конечностей могут спровоцировать неправильное распределение амортизационной нагрузки и быстрое разрушение межпозвоночных дисков.
Среди потенциальных причин можно назвать сахарный диабет и возникающую при нем диабетическую ангиопатию, сколиоз, спондилоартроз, болезнь Бехтерева, системную красную волчанку и ряд других, менее распространенных заболеваний. Необходимо следить за своим весом, правильно организовывать свое спальное и рабочее место, уделять внимание выбору подходящей обуви для повседневной носки и занятий спортом.
Клинические симптомы задней грыжи поясничного отдела
Часто диагностируется задняя грыжа L5-S1, поскольку этот межпозвоночный диск является условным центром тяжести человеческого тела. На него приходится максимальная физическая нагрузка при совершении любого движения тела человека. Если развивается задняя грыжа диска L5-S1, клинические симптомы появляются мгновенно. Это острая, простреливающая боль. После выпадения задней межпозвонковой грыжи пи попытке поднять тяжести, человек не может самостоятельно разогнуться или согнуться. У него быстро начинает нарастать слабость в мышцах нижних конечностей. В момент разрыва фиброзного кольца может произойти непроизводное мочеиспускание или акт дефекации.
Задняя грыжа диска L4 возникает реже. При её появлении могут развиваться следующие клинические симптомы:
- острая боль, распространяющаяся по боковой поверхности бедра и передней стенке живота;
- ощущение жжения в области разрыва межпозвоночного диска;
- поражение мышечной стенки кишечника, что проявляется в снижении уровня перистальтики и развитии атонического запора в ближайшие часы после эксцесса;
- онемение части бедра или голени;
- парестезии по боковой поверхности нижней конечности;
- нарастание мышечной слабости в обеих ногах, что обусловлено оказываемым давлением со стороны грыжи на дуральные оболочки спинного мозга.
Задняя грыжа L4-L5 может давать повышение температуры тела. Дело в том, что белки пульпозного ядра являются сильнейшим раздражающим веществом, которое может спровоцировать аутоиммунный процесс воспаления. Организм распознает их как чужеродные и включает механизм активной защиты. Повышается температура тела, человек ощущает общее недомогание, сильные головные и мышечные боли.
Задняя грыжа диска L4-L5 приводит к существенному ограничению подвижности. При больших размерах грыжевого выпячивания пациент не может самостоятельно передвигаться по причине выраженной мышечной слабости нижних конечностей. Могут наблюдаться непроизвольные мочеиспускания или их отсутствие в течение нескольких дней. При неблагоприятном прогнозе может потребоваться экстренная хирургическая операция.
Для диагностики задней межпозвоночной грыжи поясничного отдела позвоночного столба лучше всего посетить врача невролога или вертебролога. В городской поликлинике рекомендуем записаться на прием к невропатологу. Участковый терапевт не сможет адекватно оценить ваше состояние и поставить точный диагноз с помощью клинических диагностических тестов и оценки сухожильных рефлексов. Опытный невролог сможет заподозрить заднюю грыжу позвоночника уже в ходе первичного осмотра пациента.
Затем он назначает рентгенографические снимки, на них видно характерное снижение высоты межпозвоночного диска в том или ином сегменте. Затем показано проведение МРТ обследования. Оно позволяет локализовать грыжевое выпячивание и оценить точно его размеры. Контрастная миелография позволяет оценить степень оказываемого компрессионного давления на дуральные оболочки спинного мозга. В зависимости от результатов обследования назначается хирургическая операция или консервативное лечение.
Лечение задних грыж межпозвоночных дисков
Задние межпозвоночные грыжи – это прямая угроза работоспособности любого человека. Поэтому лечение должно начинаться незамедлительно. Существует несколько современных подходов к решению данной проблемы со здоровьем. Первый – фармакологический. Назначаются миорелаксанты, нестероидные противовоспалительные препараты (при выраженном болевом синдроме), сосудорасширяющие, витамины группы В, хондропротекторы. В качестве вспомогательных мер используются физиопроцедуры, массаж и лечебная гимнастика. Этот подход дает крайне слабые положительные результаты. Пациент испытывает лишь временное облегчение боли. Но размеры грыжи продолжают увеличиваться.
В таком случае используется второй распространённый подход – назначается хирургическая операция, в ходе которой пораженный сегмент межпозвоночного диска удаляется. В результате этого ускоряется процесс разрушения соседних дисков и пациент неизбежно возвращается к существующей проблеме.
Третий подход заключается в том, что на первый план выходит мануальная терапия, лечебная гимнастика, остеопатия, физиотерапия. С помощью мануального вытяжения позвоночного столба опытный специалист сможет устранить полностью давление на пораженный диск. Остеопат восстановит целостность фиброзного кольца и вправит грыжевое выпячивание, чем устранит риск стеноза спинномозгового канала. Массажист сможет запустить процесс восстановления работоспособности паравертебральных мышц.
Затем используется комплекс лечебной гимнастки, кинезиотерапии, физиотерапии и рефлексотерапии. Все это вместе запускает мощный процесс регенерации поврежденных тканей межпозвоночных дисков в кратчайшие сроки. Поэтому настоятельно рекомендуем подыскать клинику мануальной теории по вашему месту жительства для проведения эффективного и безопасного лечения задней грыжи межпозвоночных дисков.
Имеются противопоказания, необходима консультация специалиста.
Вы можете воспользоваться услугой бесплатного первичного приема врача (невролог, мануальный терапевт, вертебролог, остеопат, ортопед) на сайте клиники «Свободное движение». На первичной бесплатной консультации врач осмотрит и опросит вас. Если есть результаты МРТ, УЗИ и рентгена — проанализирует снимки и поставит диагноз. Если нет — выпишет необходимые направления.
Был ли полезен материал?
(3) чел. ответили полезен
Источник
Ðàññìîòðèì òàêóþ ñèòóàöèþ. Ó ÷åëîâåêà çàáîëåëà ñïèíà. Îäèí ðàç ïðèõâàòèëî, äðóãîé ðàç. Ñòðàäàëåö ñî çíàêîìûìè ïîîáùàëñÿ, ê âðà÷ó â ïîëèêëèíèêó ñõîäèë. ×òî äàëüøå? Êîíå÷íî ÌÐÒ ñäåëàåò. Ïîëó÷èò îïèñàíèå ñíèìêîâ íà ðóêè. Ãëÿíåò òóäà, à òàì Ïîëíî ãðûæ. 3-4 ìì. Áîëüøå. 6 ìì. Ïðîòðóçèè. Îñòåîõîíäðîç. Åùå êàêèå-òî ñòðàøíûå ñëîâà. ×òî äåëàòü-òî? Íàäî ñðî÷íî ýòè ãðûæè, ïðîòðóçèè ëå÷èòü Íà÷èíàåòñÿ õîæäåíèå ïî âðà÷àì è èíòåðíåòàì. Âûÿñíÿåòñÿ, ÷òî èíôîðìàöèè êó÷à. Ïëàòíûå êëèíèêè ïðåäëàãàþò ÷óäî-ìåòîäû ëå÷åíèÿ ìåæïîçâîíî÷íûé ãðûæ áåç îïåðàöèè. Õèðîïðàêòèêè îáåùàþò âîññòàíîâèòü ìûøå÷íûé áàëàíñ, êîòîðûé êàê âûÿñíÿåòñÿ íàðóøåí ÷óòü ëè íå ó êàæäîãî ïåðâîãî. Íåéðîõèðóðãè õèùíî âçèðàþò íà ñíèìêè è ïîòèðàþò ðóêè. Ïðèáàâüòå ê ýòîìó ïîñòîÿííóþ áîëü è íåõâàòêó ôèíàíñîâûõ ñðåäñòâ. Îò âñåãî ýòîãî âîçíèêàåò îò÷àÿíèå è ñòðåññ.
ß ïîñòàðàþñü âíåñòè íåìíîãî ÿñíîñòè è íàïèøó î ãðûæàõ ïîÿñíè÷íîãî îòäåëà, ïîòîìó ÷òî îíè íàèáîëåå ÷àñòî âñòðå÷àþòñÿ.  øåéíîì è ãðóäíîì îòäåëàõ ïðèíöèïèàëüíî âñå òîæå ñàìîå, íî òàì åñòü ñâîè òîíêîñòè.
Íå áóäó ïðåòåíäîâàòü íà âñåîáëåìëþùåå îïèñàíèå ðàçâèòèÿ ãðûæè, èíôîðìàöèè äîñòàòî÷íî â èíòåðíåòå. Áóäó âûñêàçûâàòü òî÷êó çðåíèÿ ñî ñòîðîíû õèðóðãè÷åñêîé ïðàêòèêè, ÷òî, âîçìîæíî, áóäåò íàêëàäûâàòü ñâîé îòïå÷àòîê íà òåêñò.
Íåñìîòðÿ íà òî, ÷òî ïèñàòü ÿ áóäó î ãðûæàõ, ñëåäóåò ïîìíèòü, ÷òî î÷åíü ÷àñòî íåâîçìîæíî îãðàíè÷èòü ïðè÷èíó áîëè òîëüêî íàëè÷èåì ãðûæè. Èíîãäà îíà ïðîâîöèðóåò ðàçâèòèå ïàòîëîãè÷åñêèõ ïðîöåññîâ â ïîçâîíî÷íèêå, à èíîãäà ÿâëÿåòñÿ èõ ñëåäñòâèåì. Ïîýòîìó áîëüøåé ÷àñòüþ ïîñò ïîñâÿùåí îñòðûì ãðûæàì (êîãäà ñèëüíàÿ áîëü âîçíèêëà ðåçêî). Î ãðûæàõ, êàê ÷àñòè äåãåíåðàòèâíûõ èçìåíåíèé ïîçâîíî÷íèêà óïîìÿíó â êîíöå.
***
Ïðåæäå âñåãî íàäî ïîçàíóäñòâîâàòü íà òåìó òîãî, êàê óñòðîåí ïîçâîíî÷íèê. Áåç ýòîãî áóäåò ñëîæíî ïîíÿòü ÷òî ê ÷åìó.
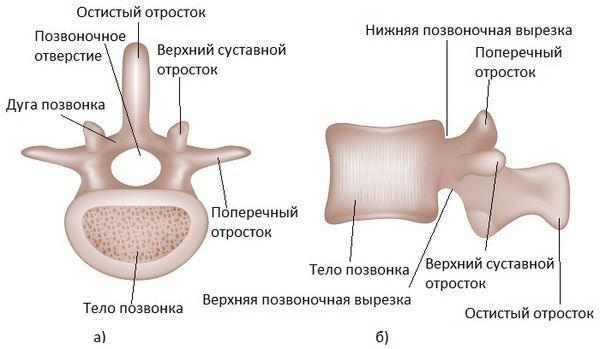
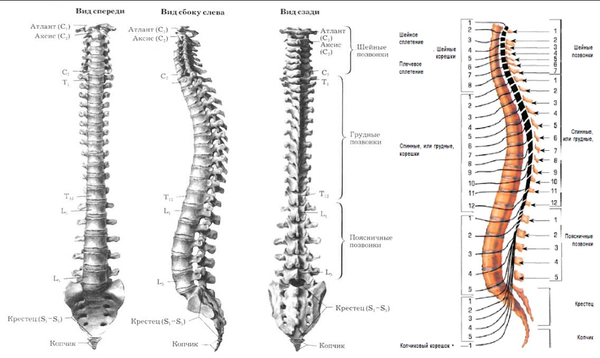
Íàø ïîçâîíî÷íèê ñîñòîèò èç ïîçâîíêîâ: íåáîëüøèõ êîñòåé, êîòîðûå ñâîèìè îòðîñòàìè îáðàçóþò êîëüöà. Åñëè ïîñòàâèòü ïîçâîíêè äðóã íà äðóãà, îíè ñâîèìè êîëüöàìè îáðàçóþò ïîçâîíî÷íûé êàíàë.  ýòîì êàíàëå íà óðîâíå øåéíîãî è ãðóäíîãî îòäåëîâ ïðîõîäèò ñïèííîé ìîçã, à â ïîÿñíè÷íîì è êðåñòöîâîì îòäåëàõ ïðîõîäÿò íåðâû.
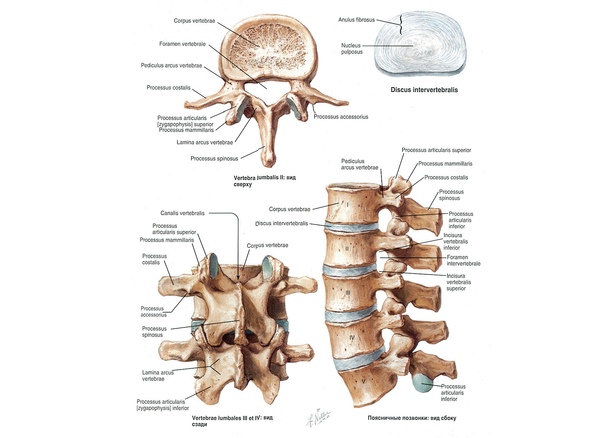
Êàæäûé ïîçâîíîê ñîåäèíåí ñ ñîñåäíèì òðåìÿ ñóñòàâàìè: (1) ìåæïîçâîíî÷íûé äèñê, êîòîðûé ñîåäèíÿåò òåëà ïîçâîíêîâ, (2,3) ôàñåòî÷íûå (ìåæïîçâîíî÷íûå èëè äóãîîòðîñ÷àòûå) ñóñòàâû, êîòîðûå ðàñïîëîæåíû ñçàäè ñ äâóõ ñòîðîí. Ìåæäó ôàñåòî÷íûìè ñóñòàâàìè ïðîñòðàíñòâî çàêðûòî ñâÿçêàìè, à ìåæäó ìåæïîçâîíî÷íûì äèñêîì è ôàñåòêàìè åñòü îòâåðñòèÿ (ôîðàìèíû èëè ìåæïîçâîíî÷íûå îòâåðñòèÿ), ÷åðåç êîòîðûå âûõîäÿò íåðâû.
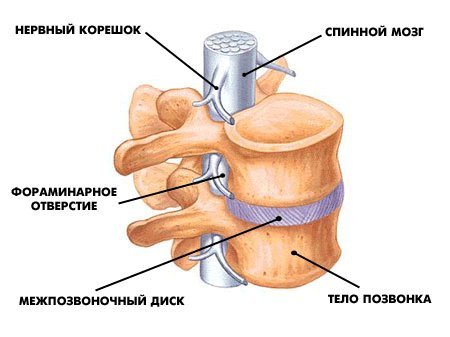
 èòîãå ïîçâîíî÷íûé êàíàë çàùèùàåò íåðâû è îäíîâðåìåííî â íåêîòîðûõ ñèòóàöèÿõ ñîçäàåò ïðîáëåìû äëÿ ýòèõ íåðâîâ èç-çà ñâîåãî îãðàíè÷åííîãî ïðîñòðàíñòâà.
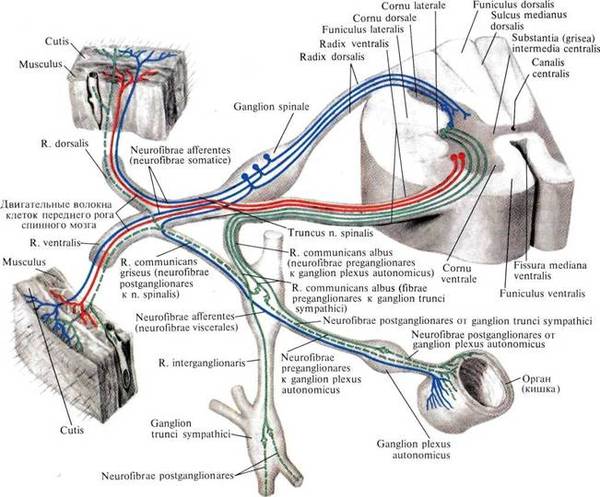
Ñïèííîìîçãîâûå íåðâû, êîòîðûå âûõîäÿò ÷åðåç ìåæïîçâîíî÷íûå îòâåðñòèÿ ìåæäó êàæäîé ïàðîé ñìåæíûõ ïîçâîíêîâ, — ýòî ïðîâîäà, ïî êîòîðûì èäóò ñèãíàëû (êîìàíäû) ê íàøèì ìûøöàì è âíóòðåííèì îðãàíàì. Ïî ýòèì æå ïðîâîäàì èäåò îòâåòíàÿ èíôîðìàöèÿ (ïðèêîñíîâåíèå, áîëü è ò.ï.). Ïðåäñòàâüòå: òåëî êëåòêè íàõîäèòñÿ â ñïèííîì ìîçãå (÷òî â ïîçâîíî÷íîì êàíàëå), à åå îòðîñòîê èäåò äî ìûøöû, êîòîðàÿ íàõîäèòñÿ ê ïðèìåðó íà ñòîïå. Òî åñòü ýòè êëåòêè ìîãóò áûòü äëèííîé îêîëî 1 ìåòðà, ïîòîìó ÷òî èõ îòðîñòêè-ïðîâîäà íå ïðåðûâàþòñÿ. Íàøè íåðâû ñîñòîÿò èç îãðîìíîãî êîëè÷åñòâà òàêèõ êëåòîê. È åñëè ïðîâîä ïîâðåäèòü íà êàêîì-òî èç óðîâíåé ê íàì â ìîçã ïðèéäåò èíôîðìàöèÿ î íàðóøåíèè ðàáîòû ó÷àñòêà òåëà (áîëü, îíåìåíèå, ðàññòðîéñòâî äâèæåíèé), çà êîòîðûé îòâå÷àë òîò íåðâ (íàïðèìåð ñòîïà èëè ãîëåíü)
Ìåæïîçâîíî÷íûé äèñê óñòðîåí â âèäå êîíôåòû Ìåëëåð: ñíàðóæè ïëîòíàÿ îáîëî÷êà (ôèáðîçíîå êîëüöî), êîòîðàÿ óäåðæèâàåò â ñåáå óïðóãîå ÿäðî (ïóëüïîçíîå ÿäðî).
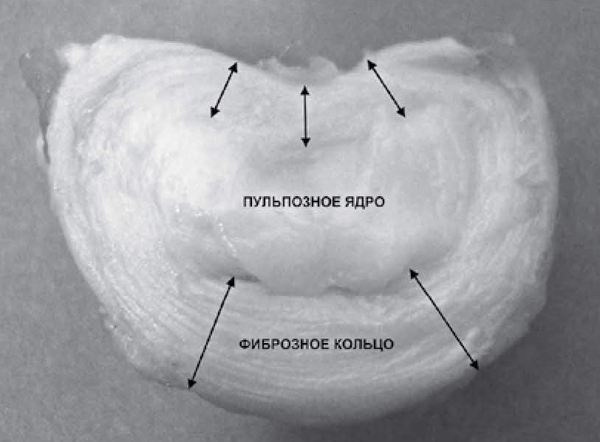
Ïðè âîçíèêíîâåíèè ãðûæè íàðóæíàÿ ÷àñòü ëîïàåòñÿ è âíóòðåííåå ïóëüïîçíîå ÿäðî âìåñòå ñ êóñêàìè íàðóæíîãî ôèáðîçíîãî êîëüöà âûâàëèâàåòñÿ íàðóæó. Ïî çàêîíó ïîäëîñòè ñàìîå ñëàáîå ìåñòå ôèáðîçíîãî êîëüöà — çàäíÿÿ ÷àñòü. Êàê ðàç òàì, ãäå íàõîäèòñÿ ñàìîå öåííîå â ïîçâîíî÷íèêå — ïîçâîíî÷íûé êàíàë ñ íåðâàìè. Ðàçðûâû ìîãóò áûòü áîëüøèìè è ìàëåíüêèìè, îò ýòîãî çàâèñèò âåëè÷èíà ÷àñòè äèñêà, êîòîðàÿ ñìåñòèòñÿ â ñòîðîíó ïîçâîíî÷íîãî êàíàëà.
Ïî÷åìó ýòî ïðîèñõîäèò?
Óñëîâíî âûäåëþ äâå ïðè÷èíû:
1. Ïîäíÿòèå áîëüøîé òÿæåñòè, îñîáåííî â íåïðàâèëüíîì ïîëîæåíèè òåëà (äëÿ òðåíèðîâàííîãî ÷åëîâåêà âåñ áóäåò áîëüøå, òàê êàê ðàçâèòûå ìûøöû ïîìîãàþò ïîçâîíî÷íèêó ñïðàâëÿòüñÿ).
2. Íåîáû÷íûå, áûñòðûå, ðåçêèå äâèæåíèÿ.
Íî è ýòî íàâåðíÿêà íå âñå, ñóùåñòâóþò ðàçëè÷íûå ïðåäïîñûëêè îò ïðåñëîâóòîãî ïðÿìîõîæäåíèÿ äî âðîæäåííîé ñëàáîñòè ñîåäèíèòåëüíîé òêàíè, âëèÿíèÿ èíôåêöèè (áûëè ïóáëèêàöèè î âëèÿíèè ãåðïåñà) è ïðîñòî ñòàðîñòè. Ñëîâîì â âîïðîñàõ ãðûæ íå âñå òàê ïðîñòî. Ïî áîëüøîìó ñ÷åòó íàø ïîçâîíî÷íèê åùå íåäîñòàòî÷íî ñîâåðøåíåí (à ìîæåò è âñå òåëî). Ó íåãî åñòü óÿçâèìûå ìåñòà. ×òî æå äî ïðîôèëàêòèêè: ïðåäóïðåæäåí, çíà÷èò âîîðóæåí. Ïîääåðæèâàòü ôèçè÷åñêóþ ôîðìó è íå óâëåêàòüñÿ áîëüøèìè âåñàìè.
Ñåêâåñòðèðîâàííàÿ ãðûæà
Åñëè ñëó÷èëàñü òàêàÿ áåäà è äèñê ëîïíóë, òî âàðèàíòîâ ðàçâèòèÿ íåñêîëüêî.
Ñåêâåñò (÷àñòè äèñêà, êîòîðûå âûâàëèëèñü â ïîçâîíî÷íûé êàíàë) äàâèò íà íåðâ.  òàêîì ñëó÷àå âû ìîæåòå îùóùàòü ðåçêóþ áîëü èëè ïðîãðåññèðóþùóþ ñëàáîñòü â íîãå (íîãàõ), èëè ÷óâñòâî îíåìåíèÿ (êàê áóäòî îòëåæàëè). Íàøè íåðâíûå òêàíè êðàéíå áîëåçíåííî ðåàãèðóþò íà ðåçêîå ñæàòèå, ïîýòîìó òàêîå ñîñòîÿíèå ãðîçèò ïîòåðåé ôóíêöèè íåðâà. Èíûìè ñëîâàìè íîðìàëüíî õîäèòü íå ïîëó÷èòñÿ.
Âíèçó íà ÌÐÒ æåëòûì îòìå÷åí ìåæïîçâîíî÷íûé äèñê è ñòðóêòóðû ïîçâîíî÷íîãî êàíàëà, êðàñíûì îòìå÷åíû ñïèííîìîçãîâûå íåðâû L5.
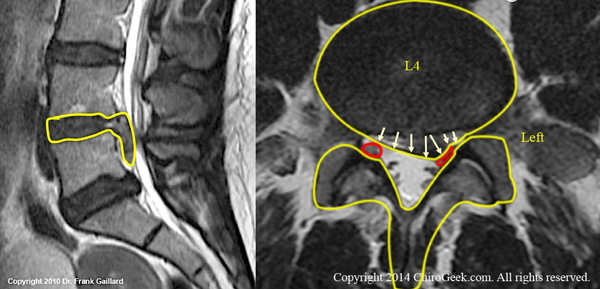
 ñëó÷àå âûøåóêàçàííûõ ñèìïòîìîâ ñëåäóåò ðàññìîòðåòü îïåðàòèâíûé âàðèàíò ëå÷åíèÿ.
 ñëó÷àå, êîãäà ñåêâåñòð íå äàâèò íà íåðâ, ìîæíî ñêàçàòü, ÷òî ïîâåçëî. Ìåñòíûé îòåê â êîíå÷íîì ñ÷åòå óìåíüøèòñÿ, à ãðûæà çàðóáöóåòñÿ â êàíàëå è óìåíüøèòñÿ â îáúåìå. Òàêàÿ ñèòóàöèÿ íå âñåãäà î÷åâèäíà, ïîòîìó ÷òî äî ìîìåíòà ðóáöåâàíèÿ ñåêâåñòð ìîæåò è ñìåñòèòüñÿ. Ïîêîé è ìåñòíûå èíúåêöèè âîçìîæíî ðàññìîòðåòü êàê àëüòåðíàòèâó îïåðàöèè. Âàæíî ïîíèìàòü, ÷òî ðåøåíèå â òàêèõ ñëîæíûõ ñèòóàöèÿõ ëó÷øå ïðèíèìàòü âìåñòå ñî ñïåöèàëèñòîì.  ëþáîì ñëó÷àå äèñê óæå ñêîìïðîìåòèðîâàí (îí ïîòåðÿë ñâîþ ôóíêöèþ) è äàëüíåéøàÿ ñóäüáà ýòîãî ñåãìåíòà ïîçâîíî÷íèêà íåáëàãîïðèÿòíàÿ.
Îïåðàöèÿ
Ñóòü îïåðàöèè â òîì, ÷òî áû óáðàòü ôðàãìåíòû äèñêà èç ïîçâîíî÷íîãî êàíàëà. Ñåé÷àñ òàêèå îïåðàöèè äåëàþò ÷åðåç î÷åíü ìàëåíüêèå ðàçðåçû (îáðàçíî íàçûâàþò çàìî÷íûå ñêâàæèíû) è èñïîëüçóþò óâåëè÷èòåëüíûå ïðèáîðû, ëèáî âèäåîêàìåðû (ýíäîñêîïû). Îáû÷íî õèðóðãè ïðåäëàãàþò òåõíîëîãèè ê êîòîðûì ó íèõ åñòü äîñòóï, è êîòîðûìè îíè ÷àùå ïîëüçóþòñÿ. Ïðèíöèïèàëüíûõ îòëè÷èé ìåæäó ìåòîäèêàìè íåò. Âîññòàíîâëåíèå ïîñëå òàêèõ îïåðàöèé áûñòðîå (âûïèñàòüñÿ èç êëèíèêè ìîæíî õîòü íà ñëåäóþùèé äåíü). Áîëü îáû÷íî ïðîõîäèò ñðàçó ïîñëå îïåðàöèè.
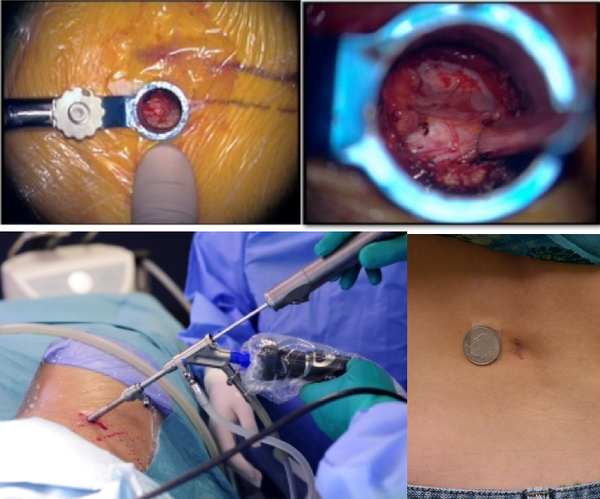
×òî áûâàåò ïîñëå òàêèõ îïåðàöèé? Âåäü ìíîãèå ñëûøàëè èëè ÷èòàëè î áîëüøîì êîëè÷åñòâå îñëîæíåíèé Îïèøó íàèáîëåå ÷àñòûå ñèòóàöèè.
Áîëåâîé ñèíäðîì îñòàëñÿ:
1. Âîçíèêëî íàðóøåíèå ïèòàíèÿ (êðîâîñíàáæåíèÿ) íåðâà èç-çà äîëãîãî ñäàâëåíèÿ ãðûæåé (îïåðàöèÿ íå âñåãäà âûïîëíÿåòñÿ ñâîåâðåìåííî)
2. ×ðåçìåðíîå ñìåùåíèÿ íåðâà ïðè ïîïûòêå âûêîâûðÿòü ñåêâåñòð õèðóðãîì. Êàæäûé îðãàíèçì èíäèâèäóàëåí è çàïàñ «ïðî÷íîñòè» ó âñåõ ñâîé. Ñèòóàöèè ïðè êîòîðûõ íå óáèðàþò ÷àñòü ãðûæè î÷åíü ðåäêè.
Áîëåâîé ñèíäðîì âåðíóëñÿ, à íà ÌÐÒ íîâàÿ ãðûæà:
1. Áîëüøîé ðàçðûâ â äèñêå èç êîòîðîãî âûâàëèëñÿ íîâûé êóñî÷åê
2. Íå óäàëîñü ïðîâåñòè ïîëíóþ ðåâèçèþ è ïî÷èñòèòü äèñê îò ñâîáîäíûõ ôðàãìåíòîâ.  èäåàëüíîì âàðèàíòå, â ñëó÷àå áîëüøèõ ñåêâåñòðîâ è äåôåêòîâ ñòåíêè äèñêà ñëåäóåò ñòàáèëèçèðîâàòü ñåãìåíò èìïëàíòàìè.
Áîëåâîé ñèíäðîì â ñïèíå (â ñî÷åòàíèè ñ áîëüþ â íîãå èëè áåç) ÷åðåç íåñêîëüêî ëåò:
Åñëè ÷àñòü äèñêà âûâàëèëàñü â êàíàë, òî äèñê óìåíüøèëñÿ â îáúåìå è â âûñîòå. Ïðè ýòîì óâåëè÷èëàñü íàãðóçêà íà ôàñåòî÷íûå ñóñòàâû (ñì àíàòîìèþ âûøå).  òàêîé ñèòóàöèè ðàçâèâàåòñÿ àðòðîç (ïîðàæåíèå ñóñòàâîâ). Òî åñòü áîëüíîé äèñê — áîëü â áóäóùåì.
Ìàëûå ãðûæè
Ïðè íåáîëüøèõ ïîâðåæäåíèÿõ ãðûæà ìîæåò íåìíîãî çàäåâàòü íåðâ. Èç-çà òàêîãî ðàçäðàæåíèÿ âîêðóã íåðâà ðàçâèâàåòñÿ îòåê. Ó âàñ êîãäà-íèáóäü çàêëàäûâàëî íîñ? Âîò òîæå ñàìîå ïðîèñõîäèò è â ìåæïîçâîíî÷íîì îòâåðñòèè, íåðâ ñäàâëèâàåòñÿ îêðóæàþùèìè òêàíÿìè.
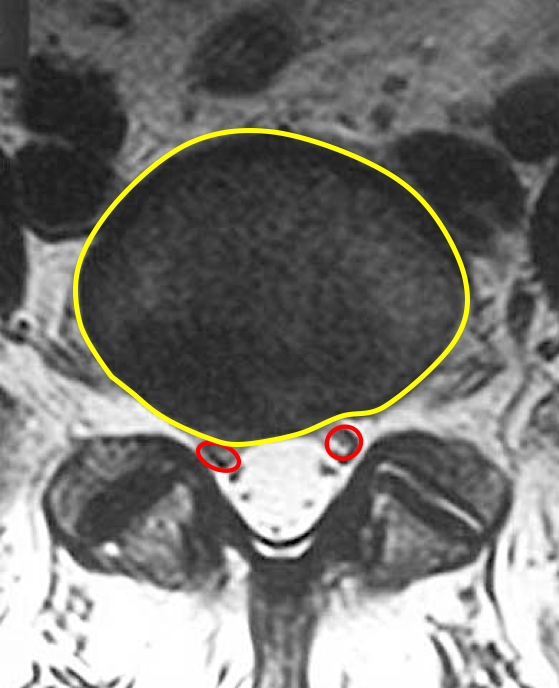
 òàêîé ñèòóàöèè ïðèåì îáåçáîëèâàþùèõ èëè ìåñòíûå èíúåêöèè, êîòîðûå ñíèìàþò îòåê, ÷àñòî áûâàåò ýôôåêòèâåí. Áîëü áûñòðî óõîäèò.
Ýòè íåáîëüøèå ãðûæè, ïîæàëóé, è ÿâëÿþòñÿ ïðåäìåòîì ñïîðîâ. Ìåòîäèê ëå÷åíèÿ î÷åíü ìíîãî. Ïî ñóòè âñåì ìåòîäû ëå÷åíèÿ ñâîäÿòñÿ ê íåñêîëüêèì: (1) óáðàòü ÷àñòü äèñêà, ÷òî áû îí ìåíüøå âûïèðàë (äëÿ ýòîãî èñïîëüçóåòñÿ ðàçëè÷íûå ëàçåðû, ïëàçìû, ìåõàíè÷åñêèå ñèñòåìû è ò.ï.), (2) ñòàáèëèçèðîâàòü ñåãìåíò ïîçâîíî÷íèêà, ÷òî áû íå ïðîèñõîäèëî «ðàçäðàæàþùèõ» äâèæåíèé â ïîðàæåííîì ñåãìåíòå è íå âîçíèêàë îòåê (ôèçêóëüòóðà, ìàíóàëüíàÿ òåðàïèÿ, êîðñåòû).
Íî çäåñü î÷åíü âàæíî ïîíèìàòü, ÷òî ñåãîäíÿ íèêòî íå ïîêàçàë î÷åâèäíûõ äîêàçàòåëüñòâ âîññòàíîâëåíèÿ ñòðóêòóðû ìåæïîçâîíî÷íûõ äèñêîâ (îïûòû íà êðûñàõ â àìåðèêàíñêèõ ëàáîðàòîðèÿõ íå â ñ÷åò). Íèêòî íå ìîæåò ãàðàíòèðîâàòü, ÷òî ðàçðûâû ôèáðîçíîãî êîëüöà çàðàñòóò òàê, ÷òî âíóòðåííÿÿ ÷àñòü äèñêà ñîõðàíèò ñâîå ñîäåðæèìîå, äèñê íå ïîòåðÿåò ñâîþ âûñîòó è ôóíêöèè.
***
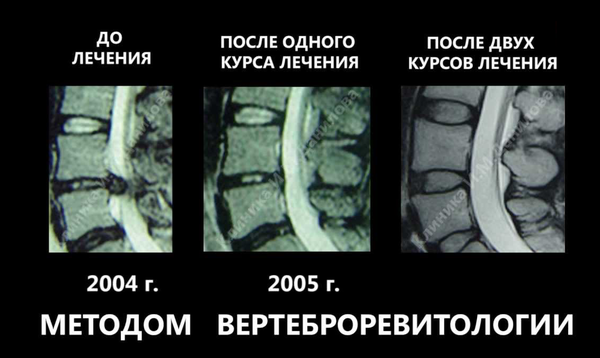
Ñòîëü ðàñïðîñòðàíåííîå çàáîëåâàíèå îòêðûâàåò îãðîìíûé ïðîñòîð äëÿ «áèçíåñà».

Ê ïðèìåðó, íà êàðòèíêå âûøå ðåêëàìà îäíîé èç ÷àñòíûõ êëèíèê, êîòîðàÿ ïðåäëàãàåò «èííîâàöèîííûé ìåòîä ëå÷åíèÿ». Êàðòèíêà ìíå ïîïàëàñü ñîâåðøåííî ñëó÷àéíî ïðè ïîèñêå â Google. Îíà èíòåðåñíà ôàëüñèôèêàöèåé ðåçóëüòàòîâ ëå÷åíèÿ. Ïîñìîòðèòå íà ñåêâåñòðèðîâàííóþ ãðûæó (2004 ãîä). Âïîëíå âîçìîæíà ñèòóàöèÿ, êîãäà ñåêâåñòð óìåíüøàåòñÿ â îáúåìå è ðóáöóåòñÿ ñàìîñòîÿòåëüíî, ÷òî ïîêàçàíî íà âòîðîé êàðòèíêå (2005 ãîä). Õîòÿ è ñîõðàíÿåòñÿ îùóùåíèå, ÷òî óäàëèëè ñåêâåñòð îáû÷íûì îïåðàòèâíûì ïóòåì. Íî òî, ÷òî ïðåäñòàâëåíî íà òðåòüåé êàðòèíêå íå ïîääàåòñÿ íèêàêîìó îáúÿñíåíèþ âîîáùå. Ýòî ñíèìîê äðóãîãî ÷åëîâåêà. Äåëî â òîì, ÷òî íà òðåòüåé êàðòèíêå ïîêàçàíî íå ïðîñòî âîññòàíîâëåíèå âûñîòû ìåæïîçâîíî÷íûõ äèñêîâ (îíè äàæå âûøå, ÷åì íà ïåðâîé êàðòèíêå), ÷óäåñíûì îáðàçîì ïîâûñèëàñü ñïîñîáíîñòü äèñêîâ óäåðæèâàòü æèäêîñòü (ãèäðîôèëüíîñòü). Ïîçâîíî÷íèê âûãëÿäèò êàê ó ìîëîäîãî ÷åëîâåêà. Âäîáàâîê óøëè èçìåíåíèÿ çàìûêàòåëüíûõ ïëàñòèíîê ïîçâîíêîâ, êîòîðûå áûëè íà ïåðâîé êàðòèíêå. Ïîçâîíî÷íûé êàíàë óâåëè÷èëñÿ â øèðèíå, ÷òî óæå ñîâñåì ôàíòàñòèêà.
Ê ñîæàëåíèþ, ïîäîáíûõ øàðëàòàíîâ êðàéíå ìíîãî â íàøåé ñòðàíå. Îíè íå ïîêàæóò ðåçóëüòàòû èññëåäîâàíèé, êîòîðûå áûëè îïóáëèêîâàíû â ðåöåíçèðóåìûõ æóðíàëàõ. Íî ïîñòàðàþòñÿ êàê ìîæíî äîëüøå çàòÿíóòü «ýôôåêòèâíîå ëå÷åíèå» äëÿ âûêà÷èâàíèÿ äåíåã èç áîëüíîãî ÷åëîâåêà, êîòîðûé êîíå÷íî æå íàäååòñÿ íà ÷óäî è õî÷åò áûòü ñíîâà ìîëîäûì è çäîðîâûì.
***
Ãðûæè è ïðîòðóçèè
Ðàçëè÷èå ìåæäó ýòèìè âåùàìè áîëüøå ðàäèîãðàôè÷åñêîå. Ñ÷èòàåòñÿ, ÷òî ïðè ïðîòðóçèè íå âîçíèêàåò ðàçðûâà ôèáðîçíîãî êîëüöà (ëèáî êðàéíå ìàëûå ðàçðûâû), ìåæïîçâîíî÷íûé äèñê ïðîñòî ñòàíîâèòñÿ áîëåå ïëîñêèì è âûáóõàåò. Ïðè ãðûæå ðàçðûâ ïðîèñõîäèò. Íà ñíèìêàõ ýòè èçìåíåíèÿ â êëàññèêå îïèñûâàþò êàê øèðîêîå îñíîâàíèå (ïðîòðóçèÿ) è ïî òèïó ãðèáíîé øëÿïêè (ãðûæà).  øèðîêîì ñìûñëå ïðîòðóçèè è ãðûæè ìîæíî âñòðåòèòü ó âñåõ ëþäåé ñòàðøå 20 ëåò. Åñëè âçÿòü 1000 ÷åëîâåê ñ óëèöû è ñäåëàòü èì ÌÐÒ, ó 999 âûÿâÿòñÿ òå èëè èíûå ïðèçíàêè èçìåíåíèé ìåæïîçâîíî÷íûõ äèñêîâ (ïðèñëîâóòûå ãðûæè ïî ñêîëüêî-òî ìì). ×òî êîíå÷íî æå íå ïîâîä íà÷àòü áåãàòü ïî âðà÷àì.
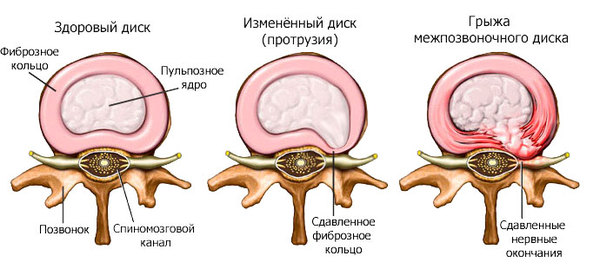
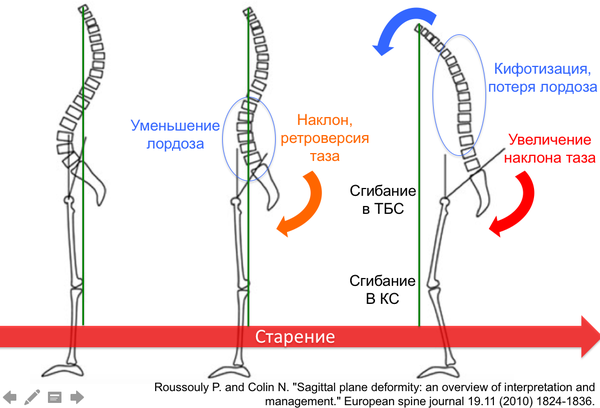
Ìåæïîçâîíî÷íûå ãðûæè — ýòî îäèí èç ÷àñòíûõ ñëó÷àåâ îáùåãî ñòàðåíèÿ ïîçâîíî÷íèêà. Ñ âîçðàñòîì ãðûæè è ñíèæåíèå ñïîñîáíîñòè äåðæàòü æèäêîñòü â ïóëüïîçíîì ÿäðå ïðèâîäÿò ê ñíèæåíèþ âûñîòû ìåæïîçâîíî÷íîãî äèñêîâ è óìåíüøåíèþ ðàññòîÿíèÿ ìåæäó òåëàìè ïîçâîíêîâ. Ïðè òàêîé ñèòóàöèè ïðîèñõîäèò íåñêîëüêî âåùåé: (1) óâåëè÷èâàåòñÿ íàãðóçêà íà çàäíèå îïîðíûå ñòðóêòóðû (ôàñåòî÷íûå ñóñòàâû), íåðàâíîìåðíàÿ íàãðóçêà ïðèâîäèò ê èõ ñòàðåíèþ è ðàçâèòèþ áîëè; (2) óìåíüøåíèå â ðàçìåðàõ ïåðåäíåé ÷àñòè ïîçâîíî÷íèêà ïðèâîäèò ê òîìó, ÷òî ïîçâîíî÷íûé ñòîëá íàêëîíÿåòñÿ âïåðåä (À -> B íà ðèñóíêå), íàðóøàþòñÿ ôèçèîëîãè÷åñêèå èçãèáû è áàëàíñ ïîçâîíî÷íèêà. Ýòè èçìåíåíèÿ çàïóñêàþò êàñêàä èçìåíåíèé áèîìåõàíèêè, î ÷åì ÿ áóäó ïèñàòü â ñëåäóþùèõ ïîñòàõ.
Ïðåäâèäÿ ïîÿâëåíèå ïåðåïå÷àòîê çàêëþ÷åíèé ÌÐÒ è âîïðîñîâ «ó ìåíÿ áîëèò ñïèíà, ÷òî äåëàòü?», çàìå÷ó, ÷òî ëó÷øå âñåãî ñ ýòèì îáðàòèòüñÿ î÷íî ê ñîîòâåòñòâóþùåìó äîêòîðó. Ìíå íå õî÷åòñÿ ïðåâðàùàòü êîììåíòàðèè â âèðòóàëüíóþ ïðèåìíóþ. Ê òîìó æå ó ìåíÿ íå õâàòèò âðåìåíè, òåðïåíèÿ è âíèìàíèÿ âñå ïîñìîòðåòü.
ß ïîíèìàþ, ÷òî îñâåòèë òåìó êðàéíå ïîâåðõíîñòíî, ïîýòîìó åñëè áóäóò óòî÷íÿþùèå âîïðîñû, ïîñòàðàþñü íà íèõ îòâåòèòü. Âîçìîæíî, êòî-íèáóäü âûñêàæåò ñâîå ìíåíèå íà ñ÷åò ãðûæ, ïîòîìó ÷òî òåìà âåñüìà îáøèðíà èç-çà ðàñïðîñòðàíåííîñòè è ïîäõîäû áûâàþò ðàçíûìè.
Áëîã î õèðóðãè ïîçâîíî÷íèêà
Источник