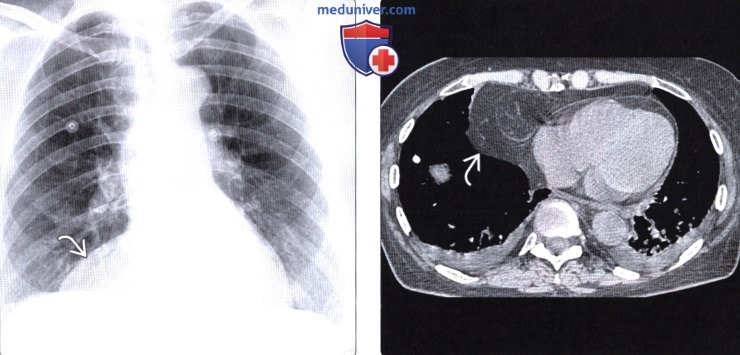
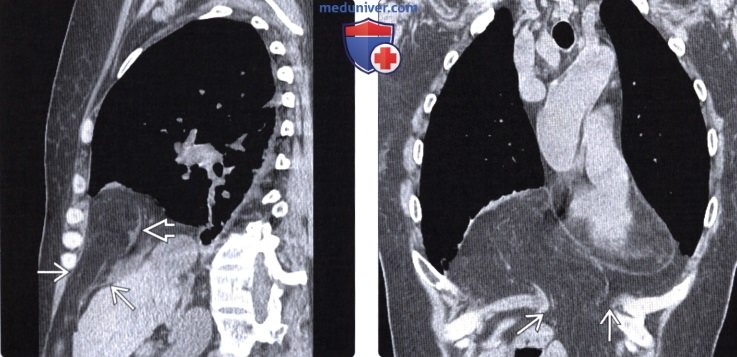
Грыжа морганьи на кт

Лучевая диагностика грыжи Морганьиа) Терминология: б) Визуализация грыжи Морганьи: • Рентгенография: • КТ и МРТ:
в) Дифференциальная диагностика: г) Клинические особенности: — Вернуться в оглавление раздела «Лучевая медицина» Редактор: Искандер Милевски. Дата публикации: 23.1.2020 |
Источник
Что важно знать о грыже диафрагмы
- Больные с грыжей пищеводного отверстия диафрагмы (более чем 10% лиц старше 50 лет) составляют отдельную группу.
- Существует принципиальное различие между врожденными грыжами диафрагмы, которые встречаются у 0,04% новорожденных, и травматическими диафрагмальными грыжами, которые возникают у 1% пострадавших от тупой травмы грудной клетки и живота (чаще)
- Врожденные диафрагмальные грыжи образуются в тех случаях, когда имеется врожденный дефект диафрагмы типичной локализации: грыжа Бохдалека (грыжа реберно-позвоночного треугольника) составляет 85-90% диафрагмальных грыж
- Грыжа Морганьи образуется в грудино-реберном треугольнике (щель Ларрея) и составляет 1-2% грыж
- При гипоплазии диафрагмы происходит эвентрация (5% случаев)
- Причиной образования грыжи пищеводного отверстия диафрагмы является слабость диафрагмы вокруг пищеводного отверстия
- Пожилой возраст и ожирение способствуют образованию грыж.
Какой метод диагностики грыжи диафрагмы выбрать: МРТ, КТ, рентген
Методы выбора
- Рентгенография,
- КТ.
Информативны ли рентген и КТ грудной полости при грыже диафрагмы
Грыжа пищеводного отверстия диафрагмы:
- объемное образование, содержащее воздух, с уровнем жидкости или без него, располагающееся в ретрокардиальном пространстве
- Более чем в 90% случаев речь идет об осевой скользящей грыже (кардиальный отдел желудка располагается в грудной полости)
- Менее чем в 5% случаев наблюдается параэзофагеальная грыжа пищеводного отверстия (кардиальный отдел желудка расположен в брюшной полости)
- Комбинированная грыжа
- «Желудок, перевернутый вверх дном», является вариантом грыжи пищеводного отверстия диафрагмы, при котором более 2/3 желудка выпячивается в грудную полость.
Грыжи Бохдалека и Морганьи:
- у взрослых обычно имеют вид объемного образования с ровными контурами, расположены заднелатерально или переднемедиально парастернально над диафрагмой
- Эти грыжи обычно содержат жировую ткань и поэтому имеют небольшую плотность.
Отличительные признаки
Грыжа пищеводного отверстия диафрагмы:
- объемное образование, содержащее воздух, с уровнем жидкости или без него, располагающееся в ретрокардиальном пространстве.
Грыжи Бохдалека и Морганьи:
- куполообразное выпячивание диафрагмы на КТ, соответствующее по плотности жировой ткани.
Грыжа пищеводного отверстия диафрагмы у мужчины 65 лет. На обзорных рентгенограммах грудной клетки как в проекции сердца, так и позади него (на снимке в боковой проекции) видно широкое куполообразное просветление с ровными краями и двумя уровнями жидкости, напоминающее «перевернутый вверх дном желудок». Под диафрагмой виден газовый пузырь.
Клинические проявления
Типичные симптомы диафрагмальной грыжи и грыжи пищеводного отверстия диафрагмы:
- Обычно грыжа не беспокоит больного, и ее обнаруживают случайно
- Иногда в зависимости от степени грыжа пищеводного отверстия диафрагмы проявляется дисфагией, болью в эпигастральной области, симптомами желудочно-пищеводного рефлюкса, ощущением распирания или полноты, а у некоторых больных приводит также к развитию анемии.
Тактика лечения диафрагмальной грыжи и грыжи пищеводного отверстия диафрагмы
- Если грыжа беспокоит больного, прибегают к хирургической коррекции (пластика пищеводного отверстия диафрагмы, фундопликация) — операция диафрагмальной грыжи и/или грыжи пищеводного отверстия диафрагмы.
Течение и прогноз
- Прогноз благоприятный
- При грыже по типу «желудка, перевернутого вверх дном», существует опасность заворота желудка.
Что хотел бы знать лечащий врач
- Установить тип грыжи (скользящая осевая или параэзофагеальная либо комбинированная)
- Подтвердить диагноз при подозрении на грыжу Бохдалека или Морганьи.
Какие патологии имеют симптомы, схожие с грыжей диафрагмы
Грыжа пищеводного отверстия диафрагмы
— Расширение вен пищевода у больного с диагностированным циррозом печени и портальной гипертензией
— Энтерогенная или бронхогенная киста
— Секвестрация легкого — проявляется в раннем детском возрасте, легочный секвестр кровоснабжается из артерий большого круга
Грыжа Морганьи
— Жировое образование в плевральной полости или полости перикарда
— Киста перикарда
Грыжа Бохдалека
— Нейрогенная опухоль
Источник
Диафрагмальная грыжа — перемещение брюшных органов в грудную полость через врожденные или приобретенные дефекты. Различают врожденные, приобретенные и травматические грыжи. Ложные грыжи не имеют брюшинного грыжевого мешка. Их разделяют на врожденные и приобретенные. Врожденные грыжи образуются в результате незаращения в диафрагме существующих в эмбриональном периоде со общений между грудной и брюшной полостью. Значительно чаще встречаются травматические приобретенные ложные грыжи. Они возникают при ранениях диафрагмы и внутренних органов, а также при изолированных разрывах диафрагмы размером 2—3 см и более как в сухожильной, так и в мышечной ее частях. Истинные грыжи имеют грыжевой мешок, покрывающий выпавшие органы. Они возникают при повышении внутрибрюшного давления и выхож-дении брюшных органов через существующие отверстия: через грудиноре- берное пространство (парастернальные грыжи — Ларрея, Морганьи) или непосредственно в области слаборазвитой грудинной части диафрагмы (ретростернальная грыжа), диафрагмальная грыжа Бохдалека — через пояснично-реберное пространство. Содержимым грыжевого мешка как при приобретенной, так и при врожденной грыже могут быть сальник, поперечная ободочная кишка, предбрюшинная жировая клетчатка (парастернальная липома). Истинные грыжи атипичной локализации встречаются редко и отличаются от релаксации диафрагмы наличием грыжевых ворот, а следовательно, возможностью развития ущемления.
Клиническая картина и диагностика. Степень выраженности симптомов диафрагмальных грыж зависит от вида и анатомических особенностей перемещенных брюшных органов в плевральную полость, их объема, степени наполнения содержимым, сдавления и перегиба их в области грыжевых во рот, степени коллапса легкого и смещения средостения, размеров и формы грыжевых ворот. Некоторые ложные грыжи (пролапс) могут протекать бессимптомно. В других случаях симптомы можно условно разделить на желудочно-кишечные, легочно-сердечные и общие. Больные жалуются на чувство тяжести и боли в подложечной области, грудной клетке, подреберьях, одышку и сердцебиение, возникающие после обильного приема пищи; часто отмечают бульканье и урчание в грудной клетке на стороне грыжи, усиление одышки в горизонтальном положении. После еды бывает рвота принятой пищей. При завороте желудка, сопровождающемся перегибом пищевода, развивается парадоксальная дисфагия (твердая пища проходит лучше жидкой). При ущемлении диафрагмальной грыжи возникают резкие приступообразные боли в соответствующей половине грудной клетки или в эпигастральной области и симптомы острой кишечной непроходимости. Ущемление полого органа может привести к некрозу и перфорации его стенки с развитием пиопневмоторакса. Заподозрить диафрагмальную грыжу можно при наличии в анамнезе травмы, перечисленных выше жалоб, уменьшении подвижности грудной клетки и сглаживании межреберных промежутков на стороне поражения. Характерны также западение живота при больших длительно существующих грыжах, притупление или тимпанит над соответствующей половиной груд ной клетки, меняющие интенсивность в зависимости от степени наполнения желудка и кишечника. При аускультации выслушиваются перистальтические шумы кишечника или шум плеска в этой зоне при одновременном ослаблении или полном отсутствии дыхательных шумов. Отмечается смешение тупости средостения в непораженную сторону. Окончательный диагноз устанавливают при рентгенологическом исследовании и более информативной компьютерной томографии. При выпадении желудка в плевральную полость виден большой горизонтальный уровень жидкости в левой половине грудной клетки. При выпадении петель тонкой кишки на фоне легочного поля определяют отдельные участки просветления и затемнения. Перемещение селезенки или печени дает затемнение в соответствующем отделе легочного поля. У некоторых больных хорошо видны купол диафрагмы и брюшные органы, расположенные выше него. При контрастном исследовании пищеварительного тракта определяют характер выпавших органов (полый или паренхиматозный), уточняют локализацию и размеры грыжевых ворот на основании картины сдавления вы павших органов на уровне отверстия в диафрагме (симптом грыжевых во рот). Некоторым больным для уточнения диагноза целесообразно произвести торакоскопию или наложить пневмоперитонеум. При ложной грыже воздух может пройти в плевральную полость (рентгенологически определя ют картину пневмоторакса).
Лечение. В связи с возможностью ущемления грыжи показана операция. При правосторонней локализации грыжи операцию производят через трансторакальный доступ в четвертом межреберье; при парастернальных грыжах лучшим доступом является верхняя срединная лапаротомия; при левосторонних грыжах показан трансторакальный доступ в седьмом-восьмом межреберьях. После разделения сращений, освобождения краев дефекта в диафрагме перемещенные органы низводят в брюшную полость и ушивают грыжевые ворота (дефект в диафрагме) отдельными узловыми швами с образованием дубликатуры. При больших размерах дефекта диафрагмы его закрывают синтетической сеткой (лавсан, тефлон и др.). При парастернальных грыжах (грыжа Ларрея, ретростернальная грыжа) перемещенные органы низводят из грудной полости, выворачивают грыже вой мешок и отсекают его у шейки. Накладывают и последовательно завязывают П-образные швы на края дефекта диафрагмы и задний листок влагалища брюшных мышц, надкостницу грудины и ребер. При грыжах пояснично-реберного пространства дефект диафрагмы ушивают отдельными швами с образованием дубликатуры. При ущемленных диафрагмальных грыжах выполняют трансторакальный доступ. После рассечения ущемляющего кольца исследуют содержимое грыжевого мешка. При сохранении жизнеспособности выпавшего органа его вправляют в брюшную полость, при необратимых изменениях — резецируют. Дефект в диафрагме ушивают.
Источник
Анатомической основой парастернальной диафрагмальной грыжи, или грыжи Морганьи (ГМ), является дефект развития диафрагмы с образованием «слабой» зоны в области грудинореберного треугольника, лишенной мышечных волокон [1, 3, 9, 25]. Частота ГМ составляет 1 на 1 млн населения. Тематические публикации немногочисленны и основаны на небольшом количестве наблюдений [5, 7, 8, 34]. Еще более редко встречается сочетание ГМ с хирургическими заболеваниями сердца [10, 19, 21, 29]. Представлено наблюдение левосторонней ГМ в сочетании с послеоперационной вентральной грыжей, дефектом и аневризмой межпредсердной перегородки и аномальным впадением венозного коллектора из поперечной ободочной кишки в правое предсердие.
Больная А., 55 лет, поступила с жалобами на одышку, тянущие боли за грудиной, тяжесть в эпигастральной области и отрыжку после приема пищи. Росла и развивалась нормально.
В возрасте 35 лет был выявлен порок сердца — дефект межпредсердной перегородки без клинических проявлений. Перечисленные жалобы появились в 2010 г. По месту жительства сначала была заподозрена релаксация левого купола диафрагмы, а затем — грыжа пищеводного отверстия диафрагмы. Только при КТ, проведенной в федеральной клинике, заподозрена ГМ. Несмотря на большие размеры грыжи и наличие жалоб, от хирургического вмешательства воздержались в связи с имеющимся дефектом межпредсердной перегородки. В 1991 г. больной выполнили пластику брюшной стенки местными тканями по поводу пупочной грыжи. Через год наступил ее рецидив.
При поступлении состояние удовлетворительное. В легких дыхание везикулярное, ослаблено слева в нижних отделах. Тоны сердца приглушены. Во втором межреберье слева от грудины систолический шум средней интенсивности. В области срединного послеоперационного рубца передней брюшной стенки определяется грыжевое выпячивание размером 6×6 см, содержимое которого свободно вправляется в брюшную полость. Печень не увеличена. Периферических отеков нет. ЭКГ: синусовая брадикардия, отклонение электрической оси сердца вправо, гипертрофия правого желудочка. ЭхоКГ: лоцируется аневризма межпредсердной перегородки размером 17×27 мм, где при допплерографии отмечен сброс крови слева направо. Чреспищеводная ЭхоКГ: фестончатая аневризма межпредсердной перегородки с множественными дефектами от 2 до 8 мм в диаметре. МСКТ (рис. 1): Рисунок 1. Мультиспиральная компьютерная томограмма. Грыжа Морганьи. в левой половине грудной клетки ретростернально, прилегая к передней грудной стенке, оттесняя левое легкое краниально, а сердце дорсально, визуализируется сегмент толстой кишки, окруженный жировой тканью (сальник и брыжейка толстой кишки). В передних отделах диафрагмы определяется дефект размером 5,1×9,0 см. Сердце увеличено за счет правых отделов. В центральной части межпредсердной перегородки визуализируется аневризма размером 16×27 мм со сбросом крови слева направо через отверстия в аневризме (рис. 2).
Рисунок 1. Мультиспиральная компьютерная томограмма. Грыжа Морганьи. в левой половине грудной клетки ретростернально, прилегая к передней грудной стенке, оттесняя левое легкое краниально, а сердце дорсально, визуализируется сегмент толстой кишки, окруженный жировой тканью (сальник и брыжейка толстой кишки). В передних отделах диафрагмы определяется дефект размером 5,1×9,0 см. Сердце увеличено за счет правых отделов. В центральной части межпредсердной перегородки визуализируется аневризма размером 16×27 мм со сбросом крови слева направо через отверстия в аневризме (рис. 2). Рисунок 2. Мультиспиральная компьютерная томограмма сердца. Аксиальный срез: в центральной части межпредсердной перегородки визуализируется аневризма (стрелки) размером 16×27 мм со сбросом крови слева направо через отверстия в аневризме (по данным серии срезов). В правое предсердие впадает венозный ствол диаметром до 8 мм, отходящий от сегмента толстой кишки, расположенного в грыжевом мешке (рис. 3).
Рисунок 2. Мультиспиральная компьютерная томограмма сердца. Аксиальный срез: в центральной части межпредсердной перегородки визуализируется аневризма (стрелки) размером 16×27 мм со сбросом крови слева направо через отверстия в аневризме (по данным серии срезов). В правое предсердие впадает венозный ствол диаметром до 8 мм, отходящий от сегмента толстой кишки, расположенного в грыжевом мешке (рис. 3). Рисунок 3. Мультиспиральная компьютерная томограмма сердца. а — объемные реконструкции сердца.
Рисунок 3. Мультиспиральная компьютерная томограмма сердца. а — объемные реконструкции сердца. Рисунок 3. Мультиспиральная компьютерная томограмма сердца. б — объемные реконструкции сердца.
Рисунок 3. Мультиспиральная компьютерная томограмма сердца. б — объемные реконструкции сердца. Рисунок 3. Мультиспиральная компьютерная томограмма сердца. в — MIP-реконструкция: в правое предсердие впадает венозный ствол, отходящий от толстой кишки, расположенной в грыжевом мешке.
Рисунок 3. Мультиспиральная компьютерная томограмма сердца. в — MIP-реконструкция: в правое предсердие впадает венозный ствол, отходящий от толстой кишки, расположенной в грыжевом мешке.
Поставлен диагноз: врожденный порок сердца, аневризма межпредсердной перегородки с множественными дефектами. Диафрагмальная ГМ. Рецидивная вентральная грыжа. Аномальный венозный сосуд брыжейки толстой кишки, впадающий в правое предсердие.
01.09.11 больная оперирована. Верхнесрединная лапаротомия. В области левого реберно-грудинного треугольника выявлен дефект овальной формы размером 10×5 см, через который в переднее средостение проникает поперечная ободочная кишка с большим сальником. Грыжевое содержимое плотно фиксировано в области ворот множественными спайками. После адгезиолизиса сальник резецирован, петля кишки низведена в брюшную полость. Выполнена срединная стернотомия. Грыжевой мешок, расположенный на передней поверхности перикарда, резецирован. Полость перикарда запаяна. Сердце частично выделено из сращений. При этом между диафрагмой и правым предсердием выявлено мышечное сращение диаметром до 1,5 см, содержащее аномальный венозный сосуд. Подключен аппарат искусственного кровообращения. Разрез стенки правого предсердия. В области овальной ямки аневризма межпредсердной перегородки с дефектами от 2 до 9 мм. Аневризма иссечена и произведена пластика аутоперикардом. Кардиохирургический этап завершен послойным ушиванием стернотомического разреза с фиксацией распила грудины 4 скобами из никелида титана. Лоскут левого купола диафрагмы подшит к реберной дуге и реберно-грудинному сочленению отдельными П-образными швами лавсаном. На всем протяжении лапаротомной раны, включая область грыжевых ворот, мобилизованы края апоневроза шириной 5 см и ушиты край в край. Линия первичного шва укреплена полипропиленовым сетчатым эндопротезом размером 30×10 см по типу on lay, который по периметру фиксирован обвивным швом. Послойное ушивание раны.
Послеоперационный период протекал удовлетворительно. Операционная рана зажила первичным натяжением. Пациентка обследована через 1 год после операции. Рецидива грыжи нет. Внутрисердечного сброса крови нет, правые полости сердца уменьшились в размерах.
В 1761 г. G. Morgagni опубликовал наблюдение выявленной на аутопсии грыжи с выходом содержимого брюшной полости в грудную через правую грудинореберную щель [37]. D. Larrey в 1824 г. осуществил хирургический доступ в полость перикарда через дефект в области левого стернокостального треугольника диафрагмы. Грыжи этой области получили название Морганьи или Ларрея (как ретростернальные, так и ретрокостостернальные) и, согласно отечественной традиции, объединены в группу истинных парастернальных грыж слабых зон диафрагмы [4, 7].
ГМ — редкое заболевание, его доля составляет от 2 до 6% всех грыж диафрагмы [16, 25, 28]. Возможна их комбинация с другими видами диафрагмальных грыж [15]. ГМ может быть врожденной [1, 30], однако от 80 до 100% таких грыж имеют хорошо сформированный грыжевой мешок (брюшина и плевра) и являются приобретенными [5, 7, 13, 25].
Тематическая литература преимущественно второй половины XX века содержит относительно небольшое число наблюдений [7, 34]. Л.Д. Линденбратен [4] приводит описание 23, Б.В. Петровский и соавт. [7] — 9, К.Т. Овнатанян и Л. Г. Завгородний [6] — 10, И.Х. Рабкин и А.А Акпербеков [8] — 11, С.М. Луценко [5] — 9 наблюдений. В отечественной литературе к 1966 г. имелось 60 описаний этой разновидности диафрагмальных грыж [7].
T. Comer и O. Clagett [13] представили опыт лечения 50 больных в разных клиниках. Современные авторы P. Minneci и соавт. [25] за 15-летний период наблюдали 12 больных, Y. Karamustafaoglu и соавт. [20] за 10 лет — 13 больных.
Мнения о возрастном составе больных ГМ противоречивы. Так, J. Barut и соавт. [11], S. Dutta, C. Albanese [14] сообщают о преимущественной диагностике ГМ в детском возрасте. По другим данным, возраст больных был от 30 до 65 лет [7, 8, 25]. ГМ чаще встречается у женщин (от 70 до 90%) [13, 20].
В представленном нами наблюдении ГМ клинически проявилась у женщины старше 50 лет и имела хорошо выраженный грыжевой мешок, что свидетельствовало о приобретенном характере заболевания. По-видимому, у этой больной имеется врожденный дефект соединительной ткани, что подтверждает пупочная грыжа в анамнезе с ее рецидивом после пластики местными тканями и аневризма межпредсердной перегородки с множественными отверстиями.
Преимущественная локализация ГМ в области правого грудинореберного треугольника [4, 8, 13, 25, 27]. Некоторые авторы наблюдали и двустороннюю парастернальную грыжу [1, 4, 6, 13, 19]. В нашем наблюдении была редкая левосторонняя локализация грыжи. Наиболее часто содержимым грыжи является большой сальник и поперечная ободочная кишка [7, 8, 12], реже — желудок (до 12%), еще реже — селезенка, почка, надпочечник или содержимого может не быть [13, 17, 25].
Заболевание чаще протекает бессимптомно и является случайной находкой [4, 7, 23]. Симптомы, обусловленные обструкцией или сдавлением дислоцированных органов брюшной полости или компрессией легкого, отмечают у 28-50% больных [13, 20, 25]. Тогда заболевание проявляется одышкой, изжогой, периодической тошнотой и рвотой, вздутием живота [7, 26]. Первым проявлением ГМ может стать недостаточность кровообращения по большому кругу, легочная гипертензия вследствие сдавления легкого и даже сердечная тампонада [24, 32, 36].
Провоцирует возникновение ГМ высокое интраабдоминальное давление вследствие травмы, беременности или ожирения [34]. Отмечено, что у тучных больных доминируют симптомы со стороны желудочно-кишечного тракта, у худощавых — респираторные проблемы [31]. Этот факт подтверждает и наше наблюдение. Больная была повышенного питания, и клиническая симптоматика отмечалась преимущественно со стороны пищеварительного тракта.
Точный диагноз ГМ базируется, главным образом, на данных рентгенологических методов исследования [4, 7-9]. В боковой проекции петля поперечной ободочной кишки располагается позади грудины и впереди печени, при этом отчетливо виден симптом «сдавления» или «перетяжки», свидетельствующий о наличии грыжевых ворот. При парастернальных грыжах, содержащих только сальник, в кардиодиафрагмальном углу обнаруживается округлое, гомогенное образование. Более информативна КТ [17, 25]. Однако и здесь при выявлении над диафрагмой массы с плотностью жира могут возникать трудности дифференциальной диагностики с липомой или липосаркомой [8, 17, 25, 27, 33]. Представленное наблюдение иллюстрирует трудности диагностики ГМ. Грыжа развивалась в течение 5-10 лет на фоне сопутствующих заболеваний: рецидивной вентральной грыжи и дефекта межпредсердной перегородки, симптомы которых маскировали клинические проявления диафрагмальной грыжи. Одышку при нагрузке, тяжесть и неясные боли за грудиной, диспепсические нарушения длительное время относили именно к проявлению сопутствующих заболеваний. Только в последние годы после рентгенографии органов грудной клетки было высказано предположение о наличии грыжи диафрагмы, а диагноз парастернальной грыжи установлен лишь при КТ.
Точная верификация диагноза важна для выбора оптимальной тактики лечения. Большинство хирургов едины во мнении, что грыжесечение необходимо проводить сразу после установления диагноза ГМ из-за реальной опасности ущемления органов брюшной полости или развития непроходимости [1, 2, 5, 7, 18, 22, 25, 35, 37]. Тем не менее в приведенном наблюдении, несмотря на выраженную симптоматику, больной было отказано в операции в двух центральных лечебных учреждениях из-за наличия у нее сопутствующего дефекта межпредсердной перегородки.
Крайне редки наблюдения сочетания ГМ с хирургическими заболеваниями сердца. Описаны единичные наблюдения ГМ, случайно выявленной во время кардиохирургических операций [21]. M. Huang и J. Young [19] провели протезирование аортального клапана, аортокоронарное шунтирование и пластику правосторонней ГМ у больной 76 лет. V. Saplacan и соавт. [29] сообщили об одномоментном грыжесечении и протезировании восходящей аорты у больного с синдромом Марфана. Мы нашли лишь одно сообщение о сочетании ГМ и дефекта межпредсердной перегородки у взрослого человека [10]. В нашем наблюдении необходимо было провести хирургическое лечение аневризмы межпредсердной перегородки в сочетании с множественными дефектами, большой левосторонней ГМ, рецидивной вентральной грыжей. Также необходимо было учитывать наличие аномального венозного дренажа из участка толстой кишки непосредственно в правое предсердие. Точная дооперационная диагностика позволила разработать оптимальный план оперативного вмешательства.
ГМ в большинстве наблюдений предпочтительно оперировать, используя трансабдоминальный доступ, менее травматичный, чем трансторакальный [1, 2, 5, 7, 18, 20, 37]. Объем вмешательства при ГМ стандартный. Содержимое грыжи выделяют и низводят в брюшную полость, мешок иссекают. При невозможности низведения сальника производят его резекцию. Дефект диафрагмы ликвидируют, подшивая ее край к грудной клетке или влагалищу прямой мышцы отдельными нерассасывающимися швами [5, 7, 23, 27]. При больших размерах грыжевых ворот ставят заплату из полипропиленовой сетки [12, 19, 21, 27]. Описаны варианты пластики через срединную стернотомию. Этот доступ выбирают при подозрении на опухоль переднего средостения или при сочетании ГМ с хирургическими заболеваниями сердца [10, 19, 21, 29]. У оперированной нами больной по данным КТ поперечная ободочная кишка плотно прилегала к грудине. Во избежание повреждения грыжевого содержимого, а также учитывая наличие рецидивной вентральной грыжи, первый этап операции провели, используя трансабдоминальный доступ с мобилизацией и низведением грыжевого содержимого в брюшную полость. Далее осуществили срединную стернотомию. Внутрисердечный этап операции протекал стандартно, хотя были определенные сложности при подключении аппарата искусственного кровообращения из-за наличия выраженного спаечного процесса в полости перикарда и аномального венозного сосуда, впадающего в правое предсердие. Несмотря на относительно большой дефект диафрагмы размером 10×5 см, нам удалось сшить края грыжевых ворот без существенного натяжения, тогда как повторная пластика брюшной стенки была выполнена с укреплением шва апоневроза сетчатым эндопротезом по типу on lay.
Таким образом, точная дооперационная диагностика всего комплекса анатомических нарушений позволила разработать и успешно провести одномоментное хирургическое вмешательство при редком сочетании диафрагмальной и вентральной грыж с хирургическими заболеваниями сердца.
Источник