Грыжа в субарахноидальное пространство
Осложнения межпозвоночной грыжи
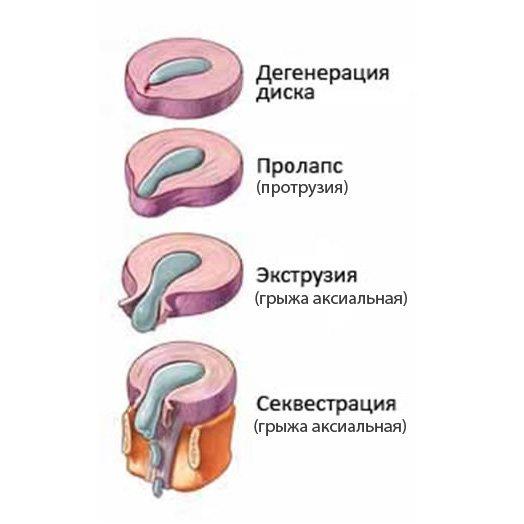
Основными причинами грыжи межпозвоночного диска являются остеохондроз, статические нагрузки (долго сидеть или стоять) и динамические нагрузки (поднятие тяжести, резкие наклоны, повороты и другие травмы). Если целостность наружных волокон фиброзного кольца сохранена, выбухание диска обозначается, как «выпячивание, или протрузия диска». Со временем выступающая часть диска подвергается фиброзной перестройке, истончается и при нагрузке приводит к выпадению грыжи диска в позвоночный канал.
По направлению выпадения межпозвоночные грыжи подразделяют на передне-боковые, которые располагаются за пределами передней полуокружности тел позвонков, отслаивают и прободают переднюю продольную связку, задне-боковые грыжи дисков прободают заднюю половину фиброзного кольца по средней линии (медианные позвоночные грыжи грыжи), близ неё (парамедианные) или сбоку (латеральные). Задне-боковые межпозвонковые грыжи представляют наибольшую угрозу содержимому позвоночного канала, сдавливая спинной мозг, сосуды и нервы с развитием нижних парезов и параличей.

Срединные (медианные) грыжи позвоночника часто имеют большие размеры, нередко прободают заднюю продольную связку, располагаясь эпидурально, могут проникать через твёрдую мозговую оболочку в субарахноидальное пространство. Медианные грыжи дисков сдавливают дуральный мешок и спинной мозг на шейном и грудном уровнях и конский хвост на поясничном, что служит причиной тетрапареза (паралич с уровня шейного отдела) и парапареза (паралич с уровня пояснично- крестцового отдела) с тазовыми расстройствами, такими, как задержка или недержание мочи и кала, седловидная анестезия половых органов с развитием импотенции у мужчин или снижения тонуса вплоть до опущения стенок влагалища. Сексуальные расстройства в виде снижения эрекции с ранней эякуляцией у мужчин, а у женщин снижение тонуса влагалища с развитием семейных сексуальных дисгамий могут возникать и на ранних стадиях развития позвоночной протрузии и грыжи.
Грыжа диска позвоночника в большинстве случаев осложняется асептическим воспалительным процессом в эпидуральном и субарахноидальном пространствах с хроническим болевым синдромом и полиморфными неврологическими симптомами выпадения функций.
Типичные парамедианные грыжи позвоночника двух нижних поясничных дисков вызывают компрессию соответственно корешков L5 и S1 в местах их выхода из дурального мешка. Крупные парамедианные грыжи являются причиной двухстороннего болевого синдрома с поражением ниже расположенных корешков и конского хвоста с развитием, иногда в течение нескольких часов, паралича нижних конечностей.
Чисто боковые (фораминальные) грыжи дисков располагаются в межпозвонковом отверстии и ущемляют заключённый в нём корешок , сдавливая крупную переднюю корешковую артерию, что приводит к острому нарушению кровообращения спинного мозга, развитию радикуломиелоишемии вплоть до инфаркта спинного мозга и глубокой инвалидизации.
Грыжа позвоночника проявляется целым комплексом симптомов и определяется не как отдельное заболевание, а как целая группа вертеброгенных (точнее дискогенных) расстройств. Сложность этиопатогенеза позвоночной грыжи и многообразие симптоматики требует высокой квалификации и практического опыта врача-вертебролога в лечении этой сложной патологии.
Специальной проблемой дегенеративных поражений межпозвонковых дисков являются грыжи тел позвонков (грыжи Шморля), которые возникают вследствие внедрения пульпозного ядра в губчатую ткань площадок тел позвонков через дефекты в гиалиновых пластинках в результате их конституциональной неполноценности. Центральные и боковые грыжи Шморля редко вызывают деформации позвоночника и протекают бессимптомно. Часто они диагносцируются лишь при возникновении патологического перелома поражённого грыжей Шморля позвонка. Передние грыжи Шморля образуются на верхних площадках второго и третьего поясничных позвонков и приводят к ограничению объёма движений и хроническим болям в пояснице.
Задние грыжи Шморля могут за счёт отслоения задней продольной связки, её утолщения и обызвествления способствовать развитию стеноза позвоночного канала с неврологическими двигательными нарушениями нижней половины туловища.
Срединные (медианные) грыжи шейного отдела позвоночника вызывают компрессию вентральной поверхности спинного мозга и расположенной здесь передней спинальной артерии. Чаще грыжи возникают в нижне-шейном отделе позвоночника, хотя есть наблюдения сдавливания спинного мозга грыжей на уровне зубовидного отростка с летальным исходом. Считается, что в этих случаях происходит перемещение грыжевого материала в краниальном направлении под задней продольной связкой.
При значительном пролабировании секвестров диска в позвоночный канал подостро развивается синдром псевдомиелорадикулополиневрита. Преобладает болевой синдром с локализацией боли в шейно — грудном отделе позвоночника, в руках и ногах. Боли усиливаются при движении, наклонах и разгибании головы. Отмечается снижение глубокой чувствительности пальцев рук. Снижена вибрационная чувствительность в ногах. Течение, как правило, прогрессирующее. Такая картина заболевания обусловлена реактивным эпидуритом и арахноидитом спинного мозга.
Синдром рассеянного склероза при грыжах дисков проявляется слабостью и скованностью в ногах. Это вариант характерен для высоких грыж дисков, течение неблагоприятное, через несколько месяцев или лет присоединяются парезы рук, не грубые тазовые расстройства (слабость сфинктеров, снижение эрекции) и атаксия.
Грыжи дисков шейного отдела позвоночника часто являются причиной сдавливания или окклюзии позвоночной артерии на уровне C2-C6, что может привести к острому нарушению мозгового кровообращения головного мозга и инсульту. Особенно показательна в плане осложнений грыжа шейного отдела позвоночника с локализацией грыжи между третьим и четвертым шейными позвонками.При выпадении грыжи этой локализации происходит поражение за счет компрессии нервного корешка, контролирующего тонус диафрагмы.Вследствие этого происходит релаксация диафрагмы, ателектаз легкого на стороне поражения, кишечник «выдавливается» в грудную полость со смещением органов средостения и развитием сердечно-сосудистых осложнений.
Грыжи дисков грудного отдела позвоночника чаще бывают срединные или парамедианные. Предрасполагающие факторы- это юношеский кифосколиоз, старческий кифоз, травмы позвоночника, занятие тяжёлой атлетикой или контактными видами спорта. Симптомом межпозвонковой грыжи у половины больных может быть тупая, плохо локализованная боль в спине, которая может быть с одной стороны , двухстороняя или опоясывающая. Боль умеренно выраженная, нарастает при движении, облегчается лежа. Вскоре появляется онемение в ногах, парестезии стоп, голеней и бёдер. Некоторые больные испытывают ощущения «обруча» или «пояса», боли в сердце или желудке. В большинстве случаев слабость в ногах нарастает постепенно, присоединяются тазовые нарушения, отёки на ногах, выраженный спастический паралич наблюдается на второй-пятый год заболевания. Полное выздоровление наступает крайне редко, но в 10-15% случаев наступает длительная стабилизация процесса.
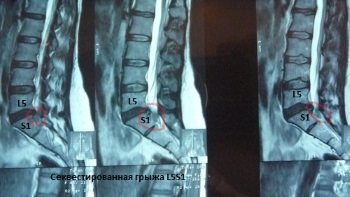
Грыжи поясничного отдела позвоночника в большинстве случаев возникают, как задне-боковые (парамедианные). Особо опасна секвестированная грыжа L5S1 с каудально (направленная вниз в крестцовый канал) расположенным фрагментом, вызывающая компрессию конского хвоста с развитием в течение нескольких часов нарушений мочеиспускания и дефекации. При краниально расположенном секвестре грыжи L5S1 так же быстро может развиться ущемление корешка L4 или L5 с развитием паралича стопы и, так называемой, «конской стопы», именуемой в народе «шлёп-ногой».
Довольно часто грыжи поясничного отдела позвоночника осложняются острыми нарушениями кровообращения в корешке или нижних отделах спинного мозга. Типичным примером ишемии спинного мозга может служить так называемый паралитический ишиас, когда у больного исчезает боль в ноге (например после мануальной терапии), а наступает паралич разгибателей стопы и возможные тазовые расстройства.
Вызванный грыжами дисков длительный спазм корешковых артерий, венозный застой с хронической ликворной гипертензией могут стать причиной миелопатии (поражения спинного мозга) со слабостью в ногах, нарушением глубокой чувствительности и атаксией.
Лечение грыжи позвоночника, во избежание осложнений, обязательно должно быть своевременным. Не редки случаи, когда вопрос о качестве жизни на многие годы решается в первые дни и недели после возникновения симптомов и постановки диагноза межпозвоночной грыжи.
Источник
Грыжа диска l4 l5 – это патология, которая локализируется в поясничном отделе позвоночника, и характеризуется разрывом или выпадением содержимого диска за его пределы в межпозвоночное пространство. Этому могут предшествовать хронические заболевания или острое травматическое повреждение.
Симптоматическая картина
Грыжа диска имеет типичную симптоматическую картину и всегда сопровождается болевым синдромом. Ее локализация предполагает следующий набор признаков:
- периодические непостоянные болевые ощущения в области поясничного отдела;
- кожа приобретает мраморный оттенок и возникает повышенная потливость – вегетативный симптомокомплекс;
- больной с этой патологий теряет ровную осанку и постоянно горбиться во время ходьбы;
- пальпация пораженного участка вызывает болезненные ощущения;
- с развитием патологии болезненные ощущения усиливаются, это связанно с компрессией корешка диска и деформацией позвонков;
- зависимо от того, диффузная это грыжа или локализированная возникает отечность.
При этом диффузная медианная и парамедианная грыжа диска имеет три основных симптома.
- Боль, которая иррадиирует в нижние конечности.
- Онемение или паралич нижних конечностей.
- Слабость при сгибании и разгибании стопы.
Также диффузная грыжа отличается методом терапевтического воздействия, и ее лечение проводится за принципом комплексного устранения симптомов и признаков.
Типы позвоночных грыж
Грыжи нижнего отдела позвоночника имеет несколько видов течения, зависимо от локализации и тяжкости процесса:
- фораминальная;
- секвестрированная;
- дорзальная медианная;
- дорзальная парамедианная.
Наиболее опасной среди всех является медианная (дорзальная) грыжа, так как несвоевременное лечение может привести к тяжким осложнениям. К тому же медианная грыжа наиболее распространенная. Дорзальная патология встречается предпочтительней у мужчин в старшем возрасте, нежели у женщин, когда организм в самом расцвете сил, а костная ткань уже начинает снашиваться и физиологически стареть. Медианная или парамедианная грыжа – это выпадение кольца фибры и секвестра, которая определяется по локализации болезненных ощущений.
Чем же она так опасна? Случается и такое, что грыжа разрывается и содержимое попадает в субарахноидальное пространство. Также при больших размерах она сдавливает спинной мозг. Опасно это тем, что вызывает парапарез и тазовые заболевания, что сказывается на нормальном функционировании.
Медианная и парамедианная грыжа в процессе своего патологического развития повреждает спинномозговой канал, именно это и является причиной осложнений заболевания. Размеры, такой вид парамедианной патологии может иметь разный, вначале процесса не больше горошины, но затем увеличивается – тогда ее и диагностируют.
Кроме медианной может быть фораминальная грыжа. Фораминальная отличается невыносимыми болезненными ощущениями, которые практически невозможно снять. Больной не в состоянии самостоятельно совершать движения и ему сложно шевелится. Фораминальная форма патологии требует немедленное лечение с госпитализацией.
Другая форма такая, как секвестрированная протекает в виде выпадения содержимого диска, которое направленно внутрь спинномозгового канала. Происходит разрывание фиброзного колечка и выпадение сегмента. Симптоматика острая, фораминальная форма дает о себе знать во время резких поворотов и при поднимании тяжести.
Дорзальная парамедианная сопровождается выпячивание содержимого диска в позвоночный канал и характеризуется сильной болью в поясничной области, ногах, органах таза и суставах. Иногда наблюдается онемение конечностей, что со временем утрудняет ходьбу больного.
Лечение патологии
Лечение каждой из видов происходит терапевтическим путем, а в случае разрыва кольца применяют хирургическое лечение с последующими восстановительными мерами.
На сегодня есть несколько эффективные способов воздействия на грыжу поясничного отдела на ранней и запущенной стадии. Используют лечение нестероидными противовоспалительными препаратами, спазмолитические вещества, и параллельно – физиотерапевтическое лечение.
В первую очередь больному обеспечивается полный покой – постельный режим на протяжении недели с момента начала развития острой стадии. Покой позволяет уменьшить болевой синдром патологии, путям снятия давления на нервные окончания.
Затем в ход идет медикаментозное лечение для снятия отечности тканей и воспаления, которое провоцирует медианная и парамедианная грыжа. И как закрепляющий метод, включается лечение физиотерапевтическое – мануальное, гимнастическое, а также иглоукалывание.
Источник
Лучевая диагностика идиопатической грыжи спинного мозга
а) Терминология:
1. Синонимы:
• Вентральная грыжа спинного мозга
2. Определения:
• Грыжевое выпячивание спинного мозга через вентральный дефект твердой мозговой оболочки
б) Визуализация:
1. Общие характеристики идиопатической грыжи спинного мозга:
• Наиболее значимый диагностический признак:
о Фокальное вентральное смещение спинного мозга с расширением дорзального отдела субарахноидального пространства
• Локализация:
о Типично для среднегрудного отдела позвоночника:
— Уровень Т2-Т8
— Дефект вентрального листка твердой мозговой оболочки
о Дефект обычно располагается на уровне или вблизи межпозвонкового диска
• Морфология:
о S-образно или дугообразно деформированный и истонченный спинной мозг
2. МРТ при идиопатической грыже спинного мозга:
• Т1-ВИ:
о Фокальная деформация спинного мозга
о Спинной мозг смещен кпереди и прилежит к задней поверхности тела позвонка
о Расширение дорзального отдела субарахноидального пространства
• Т2-ВИ:
о Фокальное расширение дорзального ликворного пространства на уровне грыжи
о Фокальное вентральное смещение спинного мозга
о Изгиб или S-образная деформация спинного мозга
• T2*GRE:
о АналогичныеТ2-ВИ изменения
• Т1-ВИ с КУ:
о Применяется для исключения экстрадуральных опухолей
3. Несосудистые рентгенологические вмешательства:
• Миелография:
о Фокальная деформация спинного мозга и субарахноидального пространства
о Может отмечаться экстрадуральное накопление контраста
4. Другие методы исследования:
• КТ с интратекальным контрастированием (постмиелографическое исследование):
о Вентральное смещение спинного мозга:
— Смещенный вентрально в дефект твердой мозговой оболочки спинной мозг на аксиальных изображениях
— Часть деформированного спинного мозга может располагаться за пределами дурального мешка
о Фокальная деформация спинного мозга на уровне смещения
о Расширенное дорзальное субарахноидальное пространство
о Может отмечаться вторичное накопление контраста в экстрадуральном пространстве
5. Рекомендации по визуализации:
• Наиболее оптимальный метод диагностики:
о Постмиелографическая КТ или МРТ
• Протокол исследования:
о Тонкосрезовая КТ:
— Сагиттальные реконструкции
— Отсроченное исследование, позволяющее увидеть накопление контраста в экстрадуральном пространстве
о Тонкосрезовая МРТ для выявления деформации спинного мозга и исключения других объемных образований

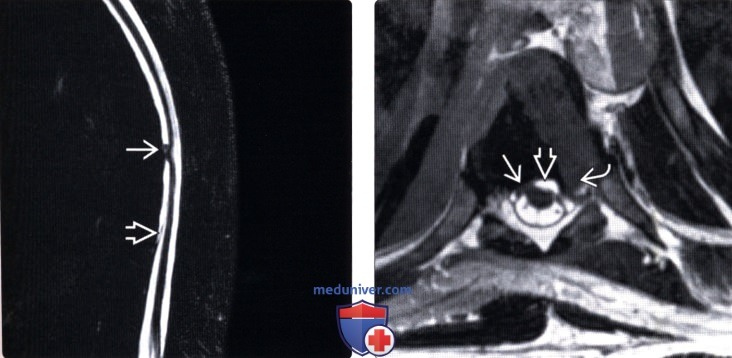
(Слева) На Т2 МР-миелограмме отмечается фокальная деформация и изгиб грудного отдела спинного мозга. Обратите внимание на смещение края дурального мешка, свидетельствующее об экстрадуральном накоплении контраста, связанном с наличием дефекта твердой мозговой оболочки.
(Справа) На Т2 CISS МР-И определяется пролаби-рование спинного мозга через дефект твердой мозговой оболочки, а также экстрадуральное скопление жидкости вдоль вентральной поверхности дурального мешка. Обратите внимание на наличие также грыжи межпозвонкового диска.
в) Дифференциальная диагностика идиопатической грыжи спинного мозга:
1. Арахноидальная киста:
• При дорзальной локализации могут быть аналогичные грыже спинного мозга изменения
• Четкая деформация спинного мозга обычно отсутствует
• Может сочетаться с грыжей спинного мозга (на фоне сращений паутинной оболочки)
2. Эпидермоидная киста:
• Неравномерность Т1- и Т2-сигнала из-за наличия в содержимом кисты белкового компонента
• Дорзальное не накапливающее контраст объемное образование с вентральным смещением спинного мозга
• Ограничение диффузии
3. Сращения:
• Внешне может напоминать арахноидальную кисту
• Грыжа спинного мозга обычно всегда сопровождается формированием спаек
4. Эпидуральная гематома:
• Может становиться причиной фокального смещения спинного мозга
• Подострые гематомы характеризуются высокоинтенсивным сигналом в Т1-режиме
• Обычно отличается более распространенной локализацией
5. Эпидуральный абсцесс:
• Обычно более распространенный и не ограничен уровнем межпозвонкового диска
• Контрастное усиление Т1 -сигнала
• Сочетанное инфекционное поражение межпозвонкового диска
6. Кистозная шваннома:
• Дорзальное объемное образование с вентральным смещением спинного мозга
• Периферическое или узелковое контрастное усиление
• Отсутствие ограничения диффузии
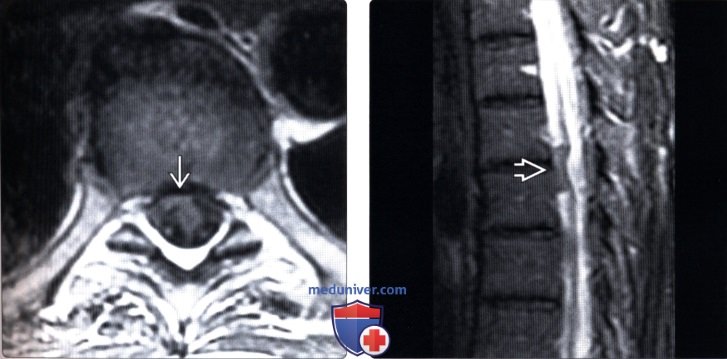
(Слева) Т1-ВИ, аксиальная проекция: деформация и вентральное смещение спинного мозга. Во время операции у данного пациента, у которого наблюдался прогрессирующий нижний парапарез, было подтверждено наличие дефекта дурального мешка.
(Справа) Т2-ВИ, сагиттальная проекция: фокальная деформация и вентральное смещение спинного мозга, достигающего задней поверхности тела позвонка. Дифференциальный диагноз включает заднюю арахноидальную кисту и грыжу спинного мозга.
г) Патология:
1. Общие характеристики идиопатической грыжи спинного мозга:
• Этиология:
о Несколько предполагаемых механизмов развития:
— Врожденная недостаточность волокон вентрального листка твердой мозговой оболочки
— Повреждение вентрального листка твердой мозговой оболочки грыжей диска или другими механизмами:
Грыжа межпозвонкового диска или задние спондилофиты, приводящие к одномоментному или постепенному повреждению вентрального листка твердой мозговой оболочки
— Патологические сращения спинного мозга с передним листком твердой мозговой оболочки, приводящие к прогрессирующему ее истончению и в конечном итоге к формированию грыжи спинного мозга
— Постепенное истончение твердой мозговой оболочки, связанное с пульсацией ликвора
• Эпидемиология:
о Редкая патология
о Литературные данные включают лишь публикации наблюдений отдельных клинических случаев или исследования с очень небольшим объемом выборки (менее 10 пациентов)
• Наиболее типичный путь формирования грыжи:
о Дефект или дивертикул вентрального листка твердой мозговой оболочки, в которые пролабирует спинной мозг
2. Макроскопические и хирургические особенности:
• Вентральный дефект или дивертикул дурального мешка
• Грыжа спинного мозга в область дефекта
• Сращения и спайки
• Может формироваться арахноидальная киста
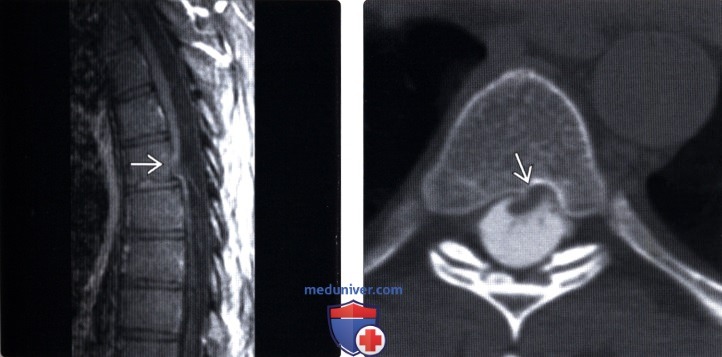
(Слева) Т1-ВИ, сагиттальная проекция: патогномоничная картина идиопатической трансдуральной грыжи верхнегрудного отдела спинного мозга с фокальной угловой его деформацией и вентральным смещением в дефект твердой мозговой оболочки.
(Справа) На аксиальной КТ-миелограмме типичная картина грыжи спинного мозга с вентральным его смещением до задней поверхности тела позвонка.
д) Клинические особенности:
1. Клиническая картина идиопатической грыжи спинного мозга:
• Наиболее распространенные симптомы/признаки:
о Хронический болевой синдром в нижних конечностях
о Слабость мышц нижних конечностей
о Другие симптомы/признаки:
— Синдром Броун-Секара:
Моторные нарушения и нарушение проприоцептивной чувствительности на стороне поражения, болевой и температурной чувствительности на противоположной стороне
— Спастический парапарез
— Нарушение функции тазовых органов
• Внешний вид пациента:
о Необъяснимый хронический прогрессирующий болевой синдром в нижних конечностях, дебют клиники миелопатии
2. Демография:
• Возраст:
о Большинство описанных в литературе случаев касаются лиц среднего возраста
о Может варьировать в широких пределах, от 20 до 80 лет, средний возраст — 50 лет
• Пол:
о Ж > М
• Этническая предрасположенность:
о Отсутствует
3. Течение заболевания и прогноз:
• Прогрессирование неврологической симптоматики до тех пор, пока не будет выявлена причина этой симптоматики
4. Лечение идиопатической грыжи спинного мозга:
• Варианты, риски, осложнения:
о Хирургическое лечение:
— Восстановление дефекта твердой мозговой оболочки
— Устранение смещения спинного мозга или вправление пролабирующего его сегмента
— Иссечение арахноидальной кисты при ее наличии
— Также может быть эффективно расширение дефекта дурального мешка и освобождение спинного мозга от спаек
• После операции симптоматика в большинстве случаев частично или полностью разрешается:
о 88% — положительная динамика
о 24% — отсутствие динамики
о 9% — отрицательная динамика
е) Диагностическая памятка:
1. Следует учесть:
• Любое фокальное смещение спинного мозга или деформацию субарахноидального пространства следует рассматривать как возможную грыжу спинного мозга
• Это достаточно редкая, но требующая диагностики патология, поскольку она является потенциально обратимой причиной развития миелопатии
2. Советы по интерпретации изображений:
• Отсроченное экстрадуральное накопление контраста после КТ-миелографии в сочетании с фокальным дефектом наполнения в области контура спинного мозга = грыжа
ж) Список использованной литературы:
1. Haber MD et al: Differentiation of idiopathic spinal cord herniation from CSF-iso-intense intraspinal extramedullary lesions displacing the cord. Radiographics 34(2):313-29, 2014
2. Brus Ramer M et al: Idiopathic thoracic spinal cord herniation: retrospective analysis supporting a mechanism of diskogenic dural injury and subsequent tamponade. AJNR Am J Neuroradiol. 33(1):52—6, 2012
3. Ghostine S et al: Thoracic cord herniation through a dural defect: description of a case and review of the literature. Surg Neurol. 71(3):362-6, discussion 366-7 2009
4. Groen RJ et al: Operative treatment of anterior thoracic spinal cord herniation: three new cases and an individual patient data meta-analysisof 126 case reports. Neurosurgery. 64(3 Suppl): ons145-59; discussion ons1 59-60, 2009
5. Hassler W et al: Spontaneous herniation of the spinal cord: operative technique and follow-up in 10 cases. J Neurosurg Spine. 9(5):438—43, 2008
6. Sasaoka R et al: Idiopathic spinal cord herniation in the thoracic spine as a cause of intractable leg pain: case report and review of the literature. J Spinal Disord Tech. 16(3):288-94, 2003
7. Barbagallo GM et al: Thoracic idiopathic spinal cord herniation at the vertebral body level: a subgroup with a poor prognosis? Case reports and review of the literature. J Neurosurg. 97(3 Suppl):369-74, 2002
8. Aizawa T et al: Idiopathic herniation of the thoracic spinal cord: report of three cases. Spine. 26(20): E488-91, 2001
9. Eguchi T et al: Spontaneous thoracic spinal cord herniation — case report. Neurol Med Chir (Tokyo). 41(10):508-12, 2001
10. Miyaguchi M et al: Idiopathic spinal cord herniation associated with intervertebral disc extrusion: a case report and review of the literature. Spine. 26(9): 1090-4, 2001
11. Pereira Pet al: Idiopathic spinal cord herniation: case report and literature review. Acta Neurochir (Wien). 143(4):401—6, 2001
12. Watanabe M et al: Surgical management of idiopathic spinal cord herniation: a review of nine cases treated by the enlargement of the dural defect. J Neurosurg. 95(2 Suppl):169-72, 2001
13. Ewald Cetal: Progressive spontaneous herniation of the thoracic spinal cord: case report. Neurosurgery. 46(2):493-5; discussion 495-6, 2000
14. Tekkok IH: Spontaneous spinal cord herniation: case report and review of the literature. Neurosurgery. 46(2):485-91; discussion 491-2, 2000
15. Wada E et al: Idiopathic spinal cord herniation: report of three cases and review of the literature. Spine. 25(15): 1984—8, 2000
16. Marshman LA et al: Idiopathic spinal cord herniation: case report and review of the literature. Neurosurgery. 44(5): 1129-33, 1999
17. Vallee В et al: Ventral transdural herniation of the thoracic spinal cord: surgical treatment in four cases and review of literature. Acta Neurochir (Wien). 141 (9):907-13, 1999
18. Dix JE et al: Spontaneous thoracic spinal cord herniation through an anterior dural defect. AJNR Am J Neuroradiol. 19(7): 1345—8, 1998
19. Baur A et al: Imaging findings in patients with ventral dural defects and herniation of neural tissue. Eur Radiol. 7(8): 1259-63, 1997
20. Henry A et al: Tethered thoracic cord resulting from spinal cord herniation. Arch Phys Med Rehabil. 78(5):530—3, 1997
21. Sioutos P et al: Spontaneous thoracic spinal cord herniation. A case report. Spine. 21(14)1710-3, 1996
22. Kumar R et al: Herniation of the spinal cord. Case report. J Neurosurg. 82(1): 131-6, 1995
— Также рекомендуем «Рентгенограмма, КТ, МРТ центрального спинномозгового синдрома»
Редактор: Искандер Милевски. Дата публикации: 6.8.2019
Источник