Грыжа вентральная у детей
Грыжа у детей — разновидности и способы лечения
Грыжей называют выход внутренних органов из полости, где они должны находиться в норме. У детей грыжи встречаются довольно часто. И хотя, как правило, они не вызывают никакого дискомфорта и боли, это серьезный повод обратиться к врачу.
Грыжи у маленьких детей могут быть 3 видов:
— пупочная;
— паховая;
— диафрагмальная.
Пупочная грыжа — ниболее распространеный вид грыжи у малышей, так как у них пупочное кольцо слабое. По статистике, пупочную грыжу врачи обнаруживают у каждого 5-го доношенного ребенка и у каждого 2-го недоношенного малыша. С вероятностью 70% у малыша возникнет пупочная грыжа, если она была у его родителей в детстве. Недоношенные дети в 5 раз чаще болеют грыжей, чем доношенные.
При пупочной грыжи в области пупка появляется небольшой бугорок, который становится заметным, когда малыш плачет, тужится или кашляет. Как правило, этот вид грыжи легко вправляется, если нажать на нее пальцем. Ведь пупочная грыжа — это выход петли кишечника в пространство между мышцами живота. Поэтому когда на нее слегка надавливают, она возвращается на своё место. Диагностируют пупочную грыжу обычно в первый месяц жизни новорожденного.
У детей постарше пупочная грыжа может появиться из-за поднятия тяжести.
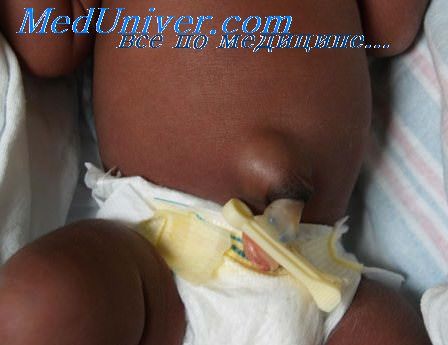
Пупочная грыжа у ребенка
Учитывая тот факт, что пупочная грыжа, редко причиняет боль, при лечении ее педиатры выбирают выжидательную позицию. Обычно небольшие пупочные грыжи размером не более 1,5 см сами по себе проходят к возрасту 3-5 лет. В качестве консервативного лечения врач может предложить пользоваться специальным пластырем, который клеится на пупочное кольцо.
Самое неприятное, что может быть показанием к срочной госпитализации и операции пупочной грыжи — это защемление петли кишечника и некроз тканей, развившейся вследствие этого. К счастью, такое защемление у маленьких детей встречается крайне редко. Также без хирургического лечения не обойтись в случае, если грыжа не заросла самостоятельно или размеры ее больше 1,5 см.
Паховая грыжа может быть как врожденной, так и приобретенной. Этот вид грыжи у новорожденных составляет лишь 5% от всех грыж, а встречается он у мальчиков 10 раз чаще, чем у девочек. При паховой грыжи происходит выпячивание грыжевого мешка в паховую область вместе с органами брюшной полости. В этом случае грыжа прощупывается у малыша в паху. У мальчиков она может опуститься в мошонку, в этом случае ее называют пахово-мошоночной.
Часто паховую грыжу сопровождают другие болезни, например, водянка яичка, аномалии в развитии позвоночника, дисплазия тазобедренных суставов, заболевания соединительной ткани (синдром Марфана). При паховой грыжи также, как и при пупочной, ребенок не испытывает боли и дискомфорта. Но оставлять паховую грыжу без внимания нельзя. Её ущемление может привести к нарушению кровоснабжения репродуктивной системы и, как следствие, к бесплодию в дальнейшем.
Паховую грыжу консервативными методами не лечат, выход в этом случае один — операция. Проводится она через небольшое отверстие лапароскопическим способом, поэтому считается не сложной, а после операции больших шрамов на месте разреза не остается. Там где недоступен эндоскопический метод, выполняется операция открытым способом этапы и техника которой описаны в этой статье.

Диафрагмальная грыжа встречается у маленьких детей довольно редко, ее диагностируют у одного новорожденного из 2000. Причины ее возникновения наследственная предрасположенность и многоводие при беременности. При диафрагмальной грыжи возникает отверстие в диафрагме — в мышце, с помощью которой человек дышит. Опасность этого вида грыжи состоит в том, что если через отверстие «выйдут» в грудную клетку внутренние органы брюшной полости, то возникнут помехи в работе сердца и лёгких, из-за чего малышу будет трудно дышать.
Если диафрагмальную грыжу у плода удалось выявить во время беременности, то могут сделать внутриутробную операцию между 26-й и 28-й неделями беременности. Делается она также лапароскопическим методом — через небольшое отверстие в трахею ребёнка устанавливается специальный баллон для стимуляции развития лёгких. Извлекают баллон после родов.
Если же диагноз диафрагмальная грыжа был установлен только после родов, новорожденному сразу делают операцию, после которой он несколько дней находится под колпаком на искусственной вентиляции лёгких.
— Также рекомендуем посетить сам раздел «Статей по хирургии.»
Автор: Искандер Милевски. Дата публикации: 9.1.2019
Источник
Заведующий кафедрой
В.И.Ковальчук
План лекции
I.
Грыжи передней брюшной стенки.
II.
Поясничные
грыжи.
III.Бедренная
грыжа
IV.
Грыжа пупочного канатика
V.
Диафрагмвльные грыжи
I. Грыжи передней брюшной стенки.
Пупочная грыжа– дефект развития передней брюшной
стенки характеризующийся незаращением
апоневроза пупочного кольца, через
которое выпячивается брюшина в виде
грыжевого мешка содержащего сальник
либо петли тонкой кишки.
Чаще выявляется
уже в периоде новорождённости. Встречается
с частотой 1:6 детей.
Клиника
Проявляется
округлым или овальным выпячиванием и
имеет вид значительно увеличенного
пупка. В положении лёжа выпячивание
самостоятельно или при лёгком надавливании
вправляется в брюшную полость.
Пупочное кольцо
имеет различные размеры – от 0,5 до 1,5-2
см. При грыжах больших размеров кожа
над ней растянута и истончена. Такие
грыжевые выпячивания могут вызывать
беспокойство ребёнка вследствие
возможного натяжения брыжейки кишки
или сальника, входящих в состав содержимого
грыжевого мешка.
Лечение
Если диаметр
внутреннего фасциального кольца 0,5 см
и меньше — наблюдается спонтанное
закрытие его в возрасте до трех месяцев.
При диаметре от
0,5-1.5 см — спонтанное закрытие дефекта
апоневроза продолжается до 3-4 лет.
Грыжи с внутренним
диаметром от 1,5 см и более самостоятельно
не закрываются.
Если спонтанное
закрытие не наступает, то рекомендуют
оперативное лечение в плановом порядке
в возрасте 4-5 лет.
Показание к срочной
операции – ущемление.
Поскольку в
показаниях к операции существуют
различные мнения, то возникает
необходимость формирования четких
показаний:
Фасциальный
дефект менее
1 см –
операция производится в возрасте 4-5
лет.Фасциальный
дефект больше
1 см –
операция производится в возрасте 3-4
года.Фасциальный
дефект большой (более
2 см) и, как
результат, хоботообразная грыжа –
операция производится в возрасте 1-2
лет.
Техника операции:
разрез в области нижнеумбиликальной
кожной складки, вскрытие и иссечение
грыжевого мешка до фасции и послойное
ушивание в поперечном направлении
брюшины, фасции и кожи. При малом грыжевом
мешке его не вскрывают, вворачивают в
брюшную полость и ушивают фасцию.
Грыжа белой
линии живота
Грыжи возникают
на месте дефектов в зоне апоневроза по
средней линии (белая линия) между пупком
и мечевидным отросткам, их еще называют
эпигастральными.
Нередко располагаются
непосредственно над пупком —
параумбиликальные.
Обычно они небольшие,
при этом через фасциальный дефект
пролабируют дольки предбрюшинного
жира. Грыжа белой линии живота, в отличие
от пупочной грыжи, встречается
преимущественно у детей старшего
возраста.
Клиника
При осмотре
определяются небольшие пальпируемые
опухолевидные образования, невправимые,
расположенные под кожей по средней
линии или рядом. Иногда проявляется
болью или болезненностью при пальпации,
что связанно с вовлечением в дефект
апоневроза париетальной брюшины,
образующей грыжевый мешок.
Лечение
Только оперативное.
Операция заключается в выделении краёв
дефекта и его ушивание узловыми швами
в поперечном направлении.
Спигелиева
грыжа
Спигелиева фасция
расположена между латеральным краем
влагалища прямой мышцы и полулунной
линией. Дефект в апоневрозе, по мнению
некоторых авторов, возникает вследствие
врожденных сегментарных перетяжек
внутренней косой и поперечной мышц
живота.
Клиника
Грыжа проявляется
в виде опухолевидного образования в
нижнебоковом отделе живота. Содержимым
грыжевого мешка могут быть органы
брюшной полости. Спигелиева грыжа может
осложниться ущемлением.
Лечение
— только оперативное.
Выделяют грыжевой
мешок, удаляют его и производят пластику
апоневроза.
Вентральная
грыжа
Чаше является
следствием консервативного лечения
грыжи пупочного канатика или 1 этапа их
оперативного лечения. Реже вентральная
грыжа является осложнением после других
операций и травм брюшной стенки.
Классификация:
Соседние файлы в предмете [НЕСОРТИРОВАННОЕ]
- #
- #
- #
- #
- #
- #
- #
- #
- #
- #
- #
Источник
- Консервативная терапия
Вентральная грыжа – это выход органов за пределы брюшной полости в области послеоперационного дефекта. Термин «вентральная грыжа» в последнее время используют все реже, чаще такие образования называют послеоперационными, что больше отражает механизм развития патологии. Чтобы избавиться от патологии понадобится операция (герниопластика).
Вентральная грыжа образуется как одно из поздних послеоперационных осложнений
Почему возникает
Послеоперационная (вентральная) грыжа – это выход брюшины и внутренних органов за границы брюшной полости в области послеоперационного рубца. Органы выходят не через естественное отверстие, а через послеоперационный дефект передней брюшной стенки.
Это частое осложнение лапаротомических операций – удаления аппендикса, желчного пузыря, матки и других внутренних органов. В большинстве случаев выпячивание формируется в восстановительном периоде после экстренных операций, реже – после плановых.
Единственной причины, которая бы приводила к развитию патологии, не существует. Играет роль комбинация факторов – местных и общих.
Местные причины
Местные факторы связаны с изменениями в области послеоперационной раны:
- нерациональный выбор оперативного доступа (большой разрез);
- некачественное ушивание раны (недостаточное сопоставление краев, избыточное натяжение, неправильный выбор шовного материала);
- постановка дренажей;
- инфицирование раны;
- снижение регенерации.
Общие причины
На развитие болезни влияют и общие факторы, которые связанные с состоянием пациента:
- отягощенная наследственность;
- патологические состояния, которые приводят к повышению внутрибрюшного давления – хронические запоры, длительный кашель, беременность;
- ожирение;
- заболевания, при которых снижаются регенераторные способности тканей (заживление) – сахарный диабет, сердечно-сосудистая патология, авитаминоз, гипопротеинемия, анемия.
На развитие болезни может влиять как один фактор, так и сразу несколько. Причем сочетание нескольких факторов повышает вероятность несостоятельности швов и формирования выпячивания.
Лечение
Если после врачебного обследования диагностирована послеоперационная грыжа брюшной полости что делать? Алгоритм действий зависит от многих факторов – размеров грыжи, наличия ущемления и состояния близлежащих тканей, общего состояния здоровья пациента.
Самым радикальным и эффективным способом лечения послеоперационной грыжи является проведение повторной операции (герниопластики), направленной на укрепление брюшной стенки в области рубца. Подобный способ предотвратит рецидивы и избавит от возможных осложнений в будущем.
Виды операции герниопластики
Ушивание грыжевого отверстия
Самая простая и быстрая операция для устранения вентральной грыжи – это ушивание дефекта путем наложения внахлест мышц, расположенных по краям отверстия. Перед ушиванием проводят обязательное вправление грыжевого содержимого в брюшную полость. Операция проводится только если размер грыжевых ворот не превышает 5 см, в области раны нет воспалительных и иных патологических изменений. Метод имеет недостаток – возможность повторного возникновения грыжи в том же месте (появление рецидива).
Послеоперационная грыжа брюшной полости операция герниопластики без натяжения
Метод используется в большинстве случаев вентральных грыж. Ткани в области грыжевого отверстия дублируют сетчатым имплантом. Материал не вызывает аллергических реакций. Лоскут импланта необходимого размера, как заплатка, подшивается к тканям вокруг грыжи (мышцам, апоневрозу). Благодаря своей структуре, имплант крепко срастается с окружающими тканями и значительно увеличивает прочность брюшной стенки там, где ранее была грыжа. Применение сетки позволяет избежать излишнего натяжения брюшной стенки в области рубца, что способствует лучшему заживлению и позволяет избежать рецидивов в дальнейшем.
Лапароскопическая герниопластика
Это операция, при которой хирурги подводят сетчатый имплант к грыжевому дефекту через 2-3 мини-разреза, длиной всего в пару сантиметров. Данная модификация герниопластики обладает всеми преимуществами лапароскопии: быстрое восстановление больного после операции, минимальные рубцы после вмешательства и малая травматичность.
Квалифицированные хирурги нашей клиники всегда правильно и адекватно подберут самые оптимальные способы лечения послеоперационной грыжи или же дадут подробные рекомендации по лечению послеоперационной грыжи без операции. Такие безоперационные способы есть в арсенале врачей и, в ряде случаев, они способны временно улучшить состояние пациента и предотвратить осложнения и прогрессирование заболевания. Но навсегда вылечиться от вентральной грыжи поможет только операция герниопластики.
Лечение без операции
Если доктор принимает решение по каким-либо причинам отложить операцию герниопластики, для предотвращения увеличения грыжи и появления осложнений пациентам рекомендуются следующие мероприятия:
- Ношение бандажа – это временная мера. Бандаж (широкая лента из эластичной ткани снимет часть нагрузки с мышц брюшного пресса) применим только в начальных стадиях развития грыж.
- Избегать физических нагрузок, так как при них увеличивается внутрибрюшное давление и происходит увеличение грыжевого дефекта и размера выпячивания.
- Следить за функциями кишечника, избегать запоров и метеоризма (вздутия кишечника), так как они тоже увеличивают давление внутри брюшной полости.
Послеоперационная грыжа: диета предусматривает ограничение по количеству одновременно принимаемой пищи (есть нужно малыми порциями, но чаще). Нельзя есть продукты, вызывающие повышенное газообразование – капусту, бобовые, жирную, пряную и острую пищу, газированные и алкогольные напитки. Также следует избегать продуктов, способствующих возникновению запоров – мучных и хлебобулочных изделий из муки высшего сорта, кондитерских изделий, насыщенных мясных бульонов, риса, крепкого чая и кофе, вяжущих фруктов и ягод.
Классификация
Вентральные грыжи характеризуются разнообразными размерами, формой, локализацией. Клиническая картина отличается в зависимости от наличия осложнений, состава грыжевого содержимого. Наличие такого большого разнообразия патологии затрудняет создание единственной классификации. Различают следующие разновидности патологии:
- По локализации: срединные (нижние, верхние) и боковые (правосторонние и левосторонние, нижние и верхние).
- По величине: малые, средние, обширные, гигантские.
- По составу грыжевого мешка: петли тонкого кишечника, большой сальник, желудок, мочевой пузырь.
- По наличию осложнений: ущемленная, перфорирующая, с признаками острой кишечной непроходимости.
- По вправимости: вправимая, невправимая.
Общая информация
Краткое описание
Одобрен Объединенной комиссией по качеству медицинских услуг Министерства здравоохранения Республики Казахстан от «29» марта 2019 года Протокол №60
Грыжа брюшной стенки – это врожденный или приобретенный дефект мышечно-апоневротической целостности брюшной стенки, который дает возможность для выпячивания через него любого образования, которое в нормальных условиях здесь не происходит.
Название протокола: Вентральная грыжа
Код(ы) по МКБ 10:
| МКБ-10 | |
| Код | Название |
| К43 | Грыжа передней брюшной стенки. Включены: грыжа надчревная, послеоперационная. Исключена: паховая грыжа (40) |
| К43.0 | Грыжа передней брюшной стенки с непроходимостью без гангрены. |
Грыжа передней брюшной стенки: (вызывающая непроходимость, ущемленная, невправимая) без гангрены. Странгуляционная грыжа.
Дата разработки / пересмотра протокола: 2013 год (пересмотр 2020 г.)
Сокращения, используемые в протоколе:
| К43.1 | Грыжа передней брюшной стенки с гангреной. Гангренозная грыжа передней брюшной стенки. |
| К43.9 | Грыжа передней брюшной стенки без непроходимости или гангрены. |
| ВГ | – | вентральная грыжа |
| ГПБС | – | грыжа передней брюшной стенки |
| КТ | – | компьютерная томография |
| МРТ | – | магнитно-резонансная томография |
| ПГ | – | послеоперационная грыжа |
| СИАГ | – | синдром интраабдоминальной гипертензии (компартмент синдром) |
| УЗИ | – | ультразвуковое исследование |
| IPOM | – | intraperitoneal onlay mesh |
| CST | – | component separation technique |
Пользователи протокола: хирурги.
Категория пациентов: взрослые.
Шкала уровня доказательности:
| А | Высококачественный мета-анализ, систематический обзор РКИ или крупное РКИ с очень низкой вероятностью (++) систематической ошибки результаты которых могут быть распространены на соответствующую популяцию. |
| В | Высококачественный (++) систематический обзор когортных или исследований случай-контроль или Высококачественное (++) когортное или исследований случай-контроль с очень низким риском систематической ошибки или РКИ с невысоким (+) риском систематической ошибки, результаты которых могут быть распространены на соответствующую популяцию. |
| С | Когортное или исследование случай-контроль или контролируемое исследование без рандомизации с невысоким риском систематической ошибки (+). Результаты, которых могут быть распространены на соответствующую популяцию или РКИ с очень низким или невысоким риском систематической ошибки (++ или +), результаты которых не могут быть непосредственно распространены на соответствующую популяцию. |
| D | Описание серии случаев или неконтролируемое исследование или мнение экспертов. |
| GPP | Наилучшая клиническая практика. |
Клинические проявления
В большинстве случаев единственный симптом патологии – наличие выпячивания в области послеоперационного рубца на передней стенке живота. Такое образование имеет следующие характеристики:
- локализуется в месте шва;
- увеличивается в положении стоя;
- увеличивается при кашле, натуживании, физической нагрузке;
- уменьшается или исчезает в горизонтальном положении;
- при неосложненном течении легко вправляется обратно.
Второй по частоте встречаемости признак болезни – боль. Поначалу боль имеет ноющий и тянущий характер, усиливается при физической нагрузке. Со временем боль может становиться резкой и постоянной, особенно при невправимости.
Остальные симптомы развиваются реже и зависят от того, какой орган входит в содержимое грыжевого мешка.
| Содержимое грыжевого мешка | Дополнительные симптомы |
| Петли кишечника | Боль носит ограниченный характер, появляется запор и метеоризм. При длительном течении болезни могут развиваться признаки интоксикации. |
| Желудок | Характерно появление изжоги и отрыжки, периодической рвоты, чувства тяжести после еды. |
| Большой сальник | Боль менее интенсивная, распространяется на всю переднюю стенку живота. |
| Мочевой пузырь | Помимо выпячивания появляются дизурические симптомы (учащенное или болезненное мочеиспускание). |
Послеоперационный период
Благодаря современным методам лечения реабилитационный период после лапароскопической операции значительно сокращен, срок пребывания в клинике составляет 1-6 дней. Однако уже в первые сутки пациент может ходить, ему разрешается принимать жидкую пищу. И хотя восстановительный период зависит от множества факторов, пациент, как правило, через неделю может возвратиться к привычному образу жизни. Нужно учесть, что после проведенной операции больной должен носить специальный бандаж, тем более после иссечения послеоперационной грыжи большого размера. Также от пациента требуется неукоснительное соблюдение рекомендаций по питанию, разумная физическая активность, нормализация веса.
Как поставить диагноз
При выявлении выпячивания нужно обратиться к хирургу. Постановка диагноза обычно не вызывает трудностей, учитывается клиническая картина и анамнез (проведенное ранее оперативное вмешательство). При физикальном обследовании врач обращает внимание на следующие изменения:
- послеоперационный рубец;
- выпячивание – его размер, форму, вправимость;
- состояние кожи вокруг рубца (могут быть признаки дерматита);
- консистенция грыжевого содержимого, края грыжевых ворот и размер грыжи (при пальпации);
- симптом кашлевого толчка.
В большинстве случаев этого достаточно для постановки диагноза.
Иногда показано проведение дополнительного обследования – ультразвукового исследования (УЗИ), обзорной и контрастной рентгенографии. Эти методы назначаются не только для подтверждения диагноза, но и для исключения других заболеваний.
Вентральная грыжа: операция лапароскопическим методом
Для проведения вмешательства хирург производит несколько проколов брюшной стенки. Для этого делаются небольшие разрезы, которые не травмируют мышечную часть, а только кожу. Этот факт благоприятно влияет на послеоперационный период, значительно сокращая его, и не доставляет болевых ощущений, что особенно важно для всех пациентов.
Проколы производятся хирургом специальным инструментарием – троакаром. По нему вводится в брюшную полость лапароскоп, к которому подключен источник света и передатчик изображения на монитор. Таким образом, специалист наблюдает за своими движениями изнутри тела.
С помощью дополнительных троакаров вводятся инструменты для выполнения операции. Через один троакар проводится зажим для захвата ткани, которым устанавливается сетчатый имплантат. Другим – закрепляется синтетическая сетка швами или специальными скобками.
Операция длится около 1 часа под общим наркозом. Пациент находится в стационаре 1-2 дня под полным контролем медицинского персонала во избежание непредвиденных осложнений и реакций организма.
Как лечить патологию
Основной метод лечения – оперативное удаление грыжи с последующей пластикой. При наличии противопоказаний к операции применяется консервативное лечение. Оно направлено не столько на излечение от болезни, как на профилактику осложнений.
Консервативная терапия
Консервативное лечение проводится при отказе пациента от операции или наличии противопоказаний. Противопоказанием к хирургическому лечению может быть беременность, тяжелые заболевания сердца, дыхательной системы, нарушение свертывания крови.
В чем заключается консервативное лечение:
- Ношение специального высокого бандажа.
- Укрепление мышц пресса (лечебная физкультура).
- Исключение тяжелой физической нагрузки.
- Нормализация массы тела при ожирении.
- Соблюдение диеты, направленной на предотвращение запоров (употребление клетчатки и злаковых, 1,5 л воды в день).
- Лечение заболеваний, которые проявляются хроническим кашлем.
Консервативное лечение может применяться в качестве подготовки к операции.
Хирургическое вмешательство
Проведение операции по удалению грыжи показано всем пациентам при отсутствии противопоказаний. При неосложненном течении назначается плановое хирургическое вмешательство (через 6–12 месяцев после развития патологии).
При ущемлении грыжи или развитии острой кишечной недостаточности проводится ургентная операция.
Операция может быть открытой или лапароскопической. Выбор тактики зависит от вправимости грыжи, ее размера, наличия воспалительных изменений. В большинстве случаев хирургическое вмешательство проводится под наркозом, редко под местной анестезией (при небольшом размере выпячивания).
Операция состоит из двух этапов:
- Иссечение грыжевого мешка.
- Закрытие дефекта местными тканями или синтетическим протезом.
3Диагностические мероприятия
Диагностирует заболевание хирург, проводится внешний осмотр. Врач осматривает паховую зону. В правой или левой части (реже в обеих) обнаруживается выпячивание. Оно может быть небольшого размера, у детей младенцев обнаружить его не всегда легко из-за маленьких размеров и развитого подкожного жира.
Выпячивание плотное, при пальпации возникают болевые ощущения. При изменении положения или кашле, грыжа не меняет своей формы, кроме того, при поворотах она может уплотняться. В области грыжи могут быть покраснения или припухлость.
Ущемление паховой грыжи не поддается вправлению.
Затруднения диагностирования могут возникнуть, если в грыжевом мешке оказываются яичник или маточная труба (это встречается при ущемлении у женщин и девочек). Эти органы очень быстро поддаются некротизации (в течение нескольких часов). Из-за этого при прикосновении возникает резкая боль. По этой причине представительниц женского пола сразу отправляют на операцию.
Диагностика маленьких детей тоже имеет свои особенности. При осмотре они испытывают резкую боль, вследствии чего громко плачут, могут испытывать болевой шок, сучат ножками. Это происходит из-за особенностей физиологии. У маленьких детей ускоренный кровоток в кишечнике, из-за чего при пальпации болевой синдром сильней, чем у взрослых.
Возможные осложнения и последствия
Наличие послеоперационной грыжи крайне отрицательно сказывается на качестве жизни человека. Эта патология также становится причиной снижения трудовой деятельности. Послеоперационная или парастомальная грыжа представляет собой не только косметический дефект, но и опасную патологию. Без своевременного и грамотного лечения она грозит развитием серьезных осложнений.
- ущемление;
- копростаз – затвердение и скопление каловых масс в кишечнике;
- непроходимость кишечника;
- перфорация – образование отверстий во внутренних органах.
Ущемление грыжевого мешка после оперативного вмешательства, пожалуй, самая опасная и тяжелая патология, которая относится к экстренным случаям и требует немедленной операции. Грыжа, заключенная между воротами, невправимая, в мешке заключены части внутренних органов, которые плохо снабжены кровью.
Информация
Источники и литература
- Протоколы заседаний Объединенной комиссии по качеству медицинских услуг МЗ РК, 2018
- 1. Tanaka E. Y. et all. A computerized tomography scan method for calculating the hernia sac and abdominal cavity volume in complex large incisional hernia with loss of domain. Hernia.February 2010, Volume 14, Issue 1, pp 63-69. 2. Kharitonov S.V., Kuznetsov N.A., Aronov L.S., Gafarov U.O., Povarikhina O.A. Abdominal compartment syndrom in hernia surgery // Bulletin of the International Scientific Surgical Association. – Vol. 2, N.1, – 2007. – P. 110-112. 3. Pring CM, Tran V, O’Rourke N, Martin IJ. Laparoscopic versus open ventral hernia repair: a randomized controlled trial. Australian and New Zealand Journal of Surgery 2008;78(10):903-6. Sauerland S, Walgenbach M, Habermalz B, Seiler CM, Miserez M. Laparoscopic versus open surgical techniques for ventral or incisional hernia repair. Cochrane Database of Systematic Reviews 2011, Issue 3. Art. No.: CD007781. 4. Sauerland S, Walgenbach M, Habermalz B, Seiler CM, Miserez M. Laparoscopic versus open surgical techniques for ventral or incisional hernia repair. Cochrane Database of Systematic Reviews 2011. 5. Muysoms, F. E. M. Miserez, F. Berrevoet et all. >
Источник

