Грыжа запирательного отверстия фото
Запирательная грыжа (Hernia obturatoria) выходит через запирательный канал (canalis obturatorius), проходящий под лобковой костью.
Запирательные грыжи встречаются довольно редко, большую часть их оперировали в состоянии ущемления.
Запирательные грыжи наблюдаются преимущественно у женщин пожилого возраста и очень редко встречаются у мужчин. Это объясняется большим размером запирательного отверстия и более выраженным наклоном таза у женщин, причем в области заднего отверстия запирательного канала брюшина у женщин более растянута.
Различают 3 формы запирательной грыжи: 1) интерстициальную грыжу, располагающуюся в запирательном канале (Hernia obturatoria interstitialis), 2) позадигребешкэ- вую грыжу (Hernia retropectinea), когда грыжа по выходе ее из запирательного канала остается лежать под гребешковой мышцей, и 3) переднегребешковую грыжу (Hernia antepectinea), когда грыжевой мешок проходит между гребешковой и приводящей мышцами бедра, располагаясь или под широкой фасцией или в подкожной клетчатке.
Симптомы запирательной грыжи могут быть весьма разнообразны и если нет видимого на глаз грыжевого выпячивания, то они вызывают самые различные заключения со стороны обследующего врача, часто не давая никаких оснований предполагать о наличии запирательной грыжи. Скрытые грыжи не дают обычно никаких симптомов и поэтому не распознаются. При отсутствии видимого грыжевого выпячивания, когда оно находится только в пределах запирательного канала, могут наблюдаться боли по ходу запирательного нерва. Этот симптом, описанный Гаушипом — Ромбергом (How- ship — Romberg), состоит в болях на внутренней поверхности бедра, идущих нередко по направлению тазобедренного и коленного суставов и достигающих иногда пальцев ноги. Интенсивность болей также весьма различная — от резких болевых ощущений невралгического характера до незначительных болей или различного рода парестезий. Боли могут усиливаться при движении. Симптом Гаушипа — Ромберга наблюдается, по Вульш- тейну, часто. Нередко отведение и ротация ноги также могут вызывать боли (симптом Тревса — Treves), но это наблюдается и при гинекологических заболеваниях.
Исследование больного следует проводить в положении лежа и стоя, при сгибании и разгибании туловища, при различных положениях тазобедренного сустава (сгибание, разгибание, отведение). Энглиш (Englisch) рекомендует пользоваться следующими приемами для нахождения грыжевого выпячивания: 1) если выпячивания нет на передней поверхности бедра, то его следует искать медиальнее; 2) надо обратить внимание на объем и конфигурацию бедра, которое может быть толще на больной стороне, чем на здоровой, причем подлобковая впадина или пахово-бедренная складка могут быть менее выраженными; 3) нередко грыжевое выпячивание становится заметным только при согнутом положении нижней конечности и только в стоячем положении больного, исчезая при разгибании ноги; 4) иногда перкуссия дает возможность определить наличие кишечной петли и этим самым распознать запирательную грыжу. При исследовании больных через влагалище и прямую кишку возможно также обследовать заднее отверстие запирательного канала.
Содержимым запирательной грыжи чаще всего бывает тонкая кишка одна или вместе с сальником.
Надо признать, что диагноз запирательной грыжи является трудным и здесь встречается много ошибок, особенно, если грыжевое выпячивание не выходит за пределы запирательного канала.
Лечение запирательных грыж — только оперативное. Операцию производят бедренным способом или с помощью лапаротомии или комбинированным путем. Бедренный способ по Треля (Trelat) состоит в следующем: продольный кожный разрез длиной 5—6 см медиальнее и параллельно большой подкожной вене доводят до гребешковой фасции, после чего проникают между гребешковой и приводящей мышцами. Иногда для увеличения поля операции приходится отсекать гребешковую мышцу от места ее прикрепления к лобковой кости. По обнажении грыжевого мешка обследуют отношение к нему сосудов и нерва. Иногда шейку грыжевого мешка окружает артериальное кольцо за счет анастомоза запирательной артерии с веточками нижней надчревной артерии. По удалении грыжевого мешка приступают к закрытию грыжевых ворот различными способами. Так, Барденгейер (Bardengeier) применял надкостнично-костный способ, выкраивая пластинку из внутренней поверхности лобковой кости и закрывая ею запирательный канал сзади. Штретер (Stratter) рекомендует мышечную пластинку полоской гребешковой мышцы (8X2 см) с основанием у лобковой кости, мышцу проталкивают через наружное отверстие этого канала и прикрепляют к паховой связке и апоневрозу наружной косой мышцы.
Запирательную ущемленную грыжу чаще всего приходится оперировать путем лапаротомии. А. П. Крымов рекомендует после выворачивания в брюшную полость грыжевого мешка заполнять запирательный канал куском жира или мышцей.
Комбинированный способ применяется в двух вариантах: начинают операцию бедренным способом и потом производят лапаротомию или, наоборот, начинают с лапаротомии и потом переходят на бедро. Зудек (Sudek) считает комбинированный способ методом выбора.
Наиболее частым осложнением запирательной грыжи является ее ущемление. Большая часть операций была произведена именно по поводу ущемленной, а не свободной запирательной грыжи. Распознавание ущемленной запирательной грыжи является также весьма трудным.
Обычно операции производят по поводу непроходимости кишечиика, так как весьма часто ущемление происходит в заднем отверстии запирательного канала в виде пристеночного ущемления. Отыскивая во время лапаротомии причину непроходимости, находят ущемление кишечной петли в запирательном канале и кончают операцию или со стороны брюшной полости или комбинированным способом. Рассечение ущемляющего кольца производят путем пересечения запирательной перепонки книзу и кнутри, во избежание повреждения кровеносных сосудов.
Результаты лечения запирательных грыж нельзя считать еще хорошими, так как, по литературным данным, летальность доходит до 50%.
Источник
15.1. Запирательные грыжи (hernia obturatoria)
Запирательные
грыжи выходят
из брюшной полости через запирательное
отверстие таза (рис. 171). Canalis obturatorius имеет
внутреннее и наружное отверстия. Его
ширина 1 см, длина 2,5–3 см. Грыжевой мешок
формируется со стороны таза в области
запирательной ямки, затем внедряется
в расширенное внутреннее отверстие
запирательного канала, проходит его и
выходит через внутреннее отверстие на
медиальную поверхность бедра под
приводящими мышцами.
В
своём развитии hernia
obturatoria
проходит три
последовательные стадии
[Н.В. Воскресенский, 1959]:
1)
hernia obturatoria interna, когда грыжевое выпячивание
поступает в запирательный канал, но
дальше не проходит;
2) hernia obturatoria
externa, когда грыжевое выпячивание, пройдя
запирательный канал, располагается под
гребешковой мышцей;
3) hernia prepectinea, когда
грыжевое выпячивание выходит из-под
края гребешковой мышцы.

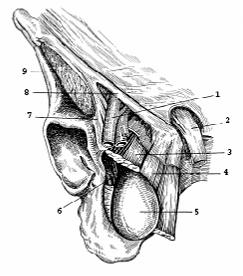
Рис.
171. Запирательная грыжа (по А.П. Крымову).
1
– а.
epigastrica; 2 – funiculus spermaticus; 3 – m. pectineus; 4 –
m. adductor longus; 5 – грыжевой
мешок;
6 – а.
et n. obturatorii; 7 – lig. pectineale (lig. iliopectineum); 8 –
lig. inguinale (Pouparti); 9 – m. iliopsoas.
В
хирургической практике запирательные
грыжи
встречаются крайне редко. В мировой
литературе, по данным S.R. Harper и J.H. Holt
(1956), описано 463 наблюдения. Т. Юсупов
(1965) на 9.000 операций по поводу грыж живота
лишь в одном случае отметил грыжу
запирательного отверстия. Встречаются
преимущественно у женщин пожилого
возраста [И.И. Булынин, 1968]. Преобладание
запирательных грыж у женщин большинство
хирургов объясняет особенностями
анатомического строения женского таза:
более выраженным его наклоном, большей
величиной запирательного отверстия,
более вертикальным положением
запирательного канала. При старении
женщины уменьшается масса жировой
клетчатки в запиральном канале,
подвергаются атрофии запирательные
мышцы. Вследствие этого промежуток
около сосудисто-нервного пучка
увеличивается, создавая предпосылки
для возникновения грыжи. Этим, в частности,
объясняется тот факт, что запирательные
грыжи нередко бывают двусторонними.
Клиника.
Распознавание запирательной
грыжи в
первых двух стадиях её развития (скрытая
форма) очень затруднительно. Лишь в
третьей стадии, когда грыжевое выпячивание
выходит из-под края гребешковой мышцы,
его можно прощупать в виде округлого
опухолевидного образования на
передне-медиальной стороне верхней
трети бедра, в области скарповского
треугольника. Скрытые каналикулярные
формы распознаются по косвенным
признакам. Больные предъявляют жалобы
на боли в области внутренней поверхности
верхней трети бедра, нередко носящие
невралгический характер. Это обусловлено
давлением грыжевого выпячивания на
запирательный нерв внутри канала. Иногда
боль иррадиирует вниз, вплоть до коленного
сустава, т.е. охватывает всю область
иннервации запирательного нерва. Для
уменьшения болезненности больной
придаёт ноге слегка согнутое в
тазобедренном суставе положение с
ротацией бедра кнутри [Т. Юсупов, 1965]. По
данным S.R. Harper и J.H. Holt (1956), симптом
сдавления запирательного нерва при
грыже наблюдается в 50% случаев. Хорошим
подспорьем в диагностике являются
влагалищное и ректальное исследования,
позволяющие прощупать изнутри область
запирательного отверстия. При наличии
грыжи определяется тяжистое образование,
болезненное при пальпации.
Ущемление
запирательной грыжи
сопровождается быстро развивающимися
симптомами кишечной непроходимости,
что и является поводом для экстренной
операции. Диагноз ущемления запирательной
грыжи наиболее часто устанавливается
после лапаротомии. Следует иметь в виду
возможность рихтеровского ущемления
запирательной грыжи, при котором явления
кишечной непроходимости развиваются
поздно. В таких случаях своевременная
диагностика внутреннего ущемления
имеет чрезвычайно важное значение, во
многом определяя исход заболевания.
Лечение.
Существуют различные способы операций
при
запирательных грыжах живота,
которые отличаются друг от друга доступом
к грыжевому мешку и внутреннему отверстию
запирательного канала. В тех случаях,
когда диагноз до операции не установлен
и операция предпринимается по поводу
кишечной непроходимости, наиболее часто
применяется нижне-срединная лапаротомия
или нижний параректальный разрез брюшной
стенки. Преимуществом этих доступов
является то, что в случае ущемления
запирательной грыжи создаются хорошие
условия для осмотра и при необходимости
– резекции кишечника. Однако, лапаротомный
разрез не обеспечивает достаточно
удобств для закрытия грыжевого дефекта.
Хирург вынужден оперировать в глубине
таза, что увеличивает опасность ранения
запирательных сосудов. Доступ к
внутреннему отверстию запирательного
канала при лапаротомных разрезах
значительно улучшается, если больному
придать положение Тренделенбурга.
После
вскрытия брюшной полости свободные
петли кишечника и сальник оттесняются
вверх с помощью широких марлевых
салфеток. Захватив в каждую руку
приводящий и отводящий отделы кишечника,
хирург старается осторожными, пилящими
движениями вывести ущемлённую петлю
кишки из запирательного отверстия [Т.
Юсупов, 1965]. Если это не удаётся, следует
рассечь ущемляющее кольцо путём надреза
запирательной мембраны книзу и кнутри,
чтобы не ранить запирательную артерию.
Внутреннее отверстие закрывается путём
наложения швов на ножки внутренней
запирательной мышцы и после иссечения
грыжевого мешка сшиванием брюшины.
В
тех случаях, когда диагноз ясен и грыжа
не ущемлена, используется бедренный
доступ
к запирательному каналу. Разрез
вертикальный, длиной 10–12 см от паховой
связки между лонным бугорком и бедренной
веной. Рассекают кожу, подкожную клетчатку
и широкую фасцию бедра, обнажают
внутренний край гребешковой мышцы. В
промежутке между гребешковой и длинной
приводящей мышцами находят грыжевой
мешок. При каналикулярных формах
гребешковую мышцу отводят вверх и в
латеральную сторону или рассекают в
поперечном направлении. При выделении
грыжевого мешка необходимо обнажить
запирательную артерию, держа её в поле
зрения. После удаления грыжевого мешка
путём сшивания ножек наружной запирательной
мышцы ликвидируется запирательный
канал. Для пластики можно воспользоваться
мышечным лоскутом из гребешковой мышцы.
Если грыжа ущемлена, необходимо
дополнительно произвести лапаротомный
разрез.
Хороший
доступ к внутреннему запирательному
отверстию создаёт позадилонный
предбрюшинный
разрез по Четлу-Генри,
предложенный этими хирургами для
оперирования двусторонних бедренных
грыж. Поперечно над лоном рассекают
кожу, подкожную клетчатку и передний
листок апоневроза влагалищ прямых мышц
живота. Тупо раздвигают предбрюшинную
клетчатку позадилонного пространства
с отведением париетального листка
брюшины кверху. В области внутреннего
запирательного отверстия выделяют
грыжевой мешок, после обработки которого
2–3-мя узловыми швами, сшивают края ножек
внутренней запирательной мышцы.
Позадилонный
предбрюшинный доступ даёт возможность
хорошо осмотреть заднюю поверхность
передней стенки таза, легко выделить
грыжевой мешок и под контролем зрения
ушить внутреннее отверстие запирательного
канала. В случае необходимости через
этот доступ можно легко вскрыть брюшину,
получив при этом хорошую экспозицию
для ревизии органов живота и возможность
выполнить резекцию кишечника и сальника.
Кроме этого, позадилонный чрезбрюшинный
доступ позволяет ликвидировать и
двусторонние запирательные грыжи, и,
что иногда встречается, сопутствующую
бедренную грыжу.
Соседние файлы в предмете [НЕСОРТИРОВАННОЕ]
- #
- #
- #
- #
- #
- #
- #
- #
- #
- #
- #
Источник
15.1. Запирательные грыжи (hernia obturatoria)Запирательные грыжи выходят из брюшной полости через запирательное отверстие таза (рис. 171). Canalis obturatorius имеет внутреннее и наружное отверстия. Его ширина 1 см, длина 2,5–3 см. Грыжевой мешок формируется со стороны таза в области запирательной ямки, затем внедряется в расширенное внутреннее отверстие запирательного канала, проходит его и выходит через внутреннее отверстие на медиальную поверхность бедра под приводящими мышцами.
В своём развитии hernia obturatoria проходит три последовательные стадии [Н.В. Воскресенский, 1959]:
1) hernia obturatoria interna, когда грыжевое выпячивание поступает в запирательный канал, но дальше не проходит;
2) hernia obturatoria externa, когда грыжевое выпячивание, пройдя запирательный канал, располагается под гребешковой мышцей;
3) hernia prepectinea, когда грыжевое выпячивание выходит из-под края гребешковой мышцы.

В хирургической практике запирательные грыжи встречаются крайне редко. В мировой литературе, по данным S.R. Harper и J.H. Holt (1956), описано 463 наблюдения. Т. Юсупов (1965) на 9.000 операций по поводу грыж живота лишь в одном случае отметил грыжу запирательного отверстия. Встречаются преимущественно у женщин пожилого возраста [И.И. Булынин, 1968]. Преобладание запирательных грыж у женщин большинство хирургов объясняет особенностями анатомического строения женского таза: более выраженным его наклоном, большей величиной запирательного отверстия, более вертикальным положением запирательного канала. При старении женщины уменьшается масса жировой клетчатки в запиральном канале, подвергаются атрофии запирательные мышцы. Вследствие этого промежуток около сосудисто-нервного пучка увеличивается, создавая предпосылки для возникновения грыжи. Этим, в частности, объясняется тот факт, что запирательные грыжи нередко бывают двусторонними.
Клиника. Распознавание запирательной грыжи в первых двух стадиях её развития (скрытая форма) очень затруднительно. Лишь в третьей стадии, когда грыжевое выпячивание выходит из-под края гребешковой мышцы, его можно прощупать в виде округлого опухолевидного образования на передне-медиальной стороне верхней трети бедра, в области скарповского треугольника. Скрытые каналикулярные формы распознаются по косвенным признакам. Больные предъявляют жалобы на боли в области внутренней поверхности верхней трети бедра, нередко носящие невралгический характер. Это обусловлено давлением грыжевого выпячивания на запирательный нерв внутри канала. Иногда боль иррадиирует вниз, вплоть до коленного сустава, т.е. охватывает всю область иннервации запирательного нерва. Для уменьшения болезненности больной придаёт ноге слегка согнутое в тазобедренном суставе положение с ротацией бедра кнутри [Т. Юсупов, 1965]. По данным S.R. Harper и J.H. Holt (1956), симптом сдавления запирательного нерва при грыже наблюдается в 50% случаев. Хорошим подспорьем в диагностике являются влагалищное и ректальное исследования, позволяющие прощупать изнутри область запирательного отверстия. При наличии грыжи определяется тяжистое образование, болезненное при пальпации.
Ущемление запирательной грыжи сопровождается быстро развивающимися симптомами кишечной непроходимости, что и является поводом для экстренной операции. Диагноз ущемления запирательной грыжи наиболее часто устанавливается после лапаротомии. Следует иметь в виду возможность рихтеровского ущемления запирательной грыжи, при котором явления кишечной непроходимости развиваются поздно. В таких случаях своевременная диагностика внутреннего ущемления имеет чрезвычайно важное значение, во многом определяя исход заболевания.
Лечение. Существуют различные способы операций при запирательных грыжах живота, которые отличаются друг от друга доступом к грыжевому мешку и внутреннему отверстию запирательного канала. В тех случаях, когда диагноз до операции не установлен и операция предпринимается по поводу кишечной непроходимости, наиболее часто применяется нижне-срединная лапаротомия или нижний параректальный разрез брюшной стенки. Преимуществом этих доступов является то, что в случае ущемления запирательной грыжи создаются хорошие условия для осмотра и при необходимости – резекции кишечника. Однако, лапаротомный разрез не обеспечивает достаточно удобств для закрытия грыжевого дефекта. Хирург вынужден оперировать в глубине таза, что увеличивает опасность ранения запирательных сосудов. Доступ к внутреннему отверстию запирательного канала при лапаротомных разрезах значительно улучшается, если больному придать положение Тренделенбурга.
После вскрытия брюшной полости свободные петли кишечника и сальник оттесняются вверх с помощью широких марлевых салфеток. Захватив в каждую руку приводящий и отводящий отделы кишечника, хирург старается осторожными, пилящими движениями вывести ущемлённую петлю кишки из запирательного отверстия [Т. Юсупов, 1965]. Если это не удаётся, следует рассечь ущемляющее кольцо путём надреза запирательной мембраны книзу и кнутри, чтобы не ранить запирательную артерию. Внутреннее отверстие закрывается путём наложения швов на ножки внутренней запирательной мышцы и после иссечения грыжевого мешка сшиванием брюшины.
В тех случаях, когда диагноз ясен и грыжа не ущемлена, используется бедренный доступ к запирательному каналу. Разрез вертикальный, длиной 10–12 см от паховой связки между лонным бугорком и бедренной веной. Рассекают кожу, подкожную клетчатку и широкую фасцию бедра, обнажают внутренний край гребешковой мышцы. В промежутке между гребешковой и длинной приводящей мышцами находят грыжевой мешок. При каналикулярных формах гребешковую мышцу отводят вверх и в латеральную сторону или рассекают в поперечном направлении. При выделении грыжевого мешка необходимо обнажить запирательную артерию, держа её в поле зрения. После удаления грыжевого мешка путём сшивания ножек наружной запирательной мышцы ликвидируется запирательный канал. Для пластики можно воспользоваться мышечным лоскутом из гребешковой мышцы. Если грыжа ущемлена, необходимо дополнительно произвести лапаротомный разрез.
Хороший доступ к внутреннему запирательному отверстию создаёт позадилонный предбрюшинный разрез по Четлу-Генри, предложенный этими хирургами для оперирования двусторонних бедренных грыж. Поперечно над лоном рассекают кожу, подкожную клетчатку и передний листок апоневроза влагалищ прямых мышц живота. Тупо раздвигают предбрюшинную клетчатку позадилонного пространства с отведением париетального листка брюшины кверху. В области внутреннего запирательного отверстия выделяют грыжевой мешок, после обработки которого 2–3-мя узловыми швами, сшивают края ножек внутренней запирательной мышцы.
Позадилонный предбрюшинный доступ даёт возможность хорошо осмотреть заднюю поверхность передней стенки таза, легко выделить грыжевой мешок и под контролем зрения ушить внутреннее отверстие запирательного канала. В случае необходимости через этот доступ можно легко вскрыть брюшину, получив при этом хорошую экспозицию для ревизии органов живота и возможность выполнить резекцию кишечника и сальника. Кроме этого, позадилонный чрезбрюшинный доступ позволяет ликвидировать и двусторонние запирательные грыжи, и, что иногда встречается, сопутствующую бедренную грыжу.
15.2. Поясничные грыжи (herniae lumbales)
Выходят из брюшной полости через заднюю её стенку, чаще в области пространства Грюнфельда-Лесгафта и треугольника Пети (рис. 172). Они встречаются исключительно редко. Так, по И.И. Булынину, в мировой литературе описано всего 25 клинических наблюдений. В отечественной литературе за период с 1903 по 1965 гг. приведены 22 наблюдения [Т. Юсупов, 1965].
На нашем клиническом материале поясничная грыжа не встретилась ни разу.
Поясничные грыжи бывают врождённые и приобретенные. Первые выявляются сразу после рождения ребёнка или в течение первых месяцев жизни. Их появление связано с аномалиями в развитии мускулатуры поясничной области или с пороками развития. Приобретенные грыжи образуются под влиянием факторов, резко ослабляющих или разрушающих заднюю стенку живота. Среди них Т. Юсупов выделяет физиологические и патологические причины. Это многократная беременность и роды, старческая атрофия мышечного аппарата, ожирение, асцит, хронический бронхит, запоры, травмы брюшной стенки и операции, воспалительные процессы, полиомиелит и др.
Поясничные грыжи встречаются в любом возрасте. Чаще они бывают у мужчин. Содержимым грыжи может быть сальник, восходящая или нисходящая кишка, тонкий кишечник.
Клиника. Распознавание поясничных грыж особых трудностей не представляет. К общим признакам такой грыжи относится наличие грыжевого выпячивания в типичном месте (в области поясничных треугольников) или в других пунктах поясничной области, например, по ходу послеоперационных рубцов. Больные предъявляют жалобы на боли в области грыжи, которые носят постоянный характер, если грыжевое выпячивание выходит через щель, где проходит нерв. Боли усиливаются при физическом напряжении. Поясничные грыжи могут достигать больших размеров и становятся невправимыми. Ущемление, как и при других грыжах живота, сопровождается резким усилением болей и появлением симптомов кишечной непроходимости.
Лечение. Выбор метода операции зависит от величины грыжевого выпячивания. Если поясничная грыжа небольших размеров, достаточно после вправления содержимого грыжи и удаления грыжевого мешка сшить края мышц, участвующих в образовании грыжевых ворот. Например, при грыжах треугольника Пети швы накладывают на края наружной косой мышцы живота и широкой мышцы спины, при грыжах пространства Грюнфельда-Лесгафта – между краем продольной мышцы позвоночника и краем косых мышц живота. Большие грыжевые дефекты закрывают с помощью мышечных лоскутов из широкой мышцы спины или с помощью пластических материалов.
15.3. Промежностные грыжи (herniae perineales)
Выходят из брюшной полости на промежность через дефекты диафрагмы таза. Встречаются исключительно редко. Н.С. Епифанов (1961) обнаружил в мировой литературе описание лишь 64 клинических случаев. Различают врождённые и приобретенные промежностные грыжи. Врождённые грыжи являются следствием аномалий в развитии мускулатуры тазового дна, приобретенные – возникают под влиянием причин, среди которых выделяют: а) слабость тазового дна; б) нарушение целостности тазового дна после оперативных вмешательств или травм; в) наличие внутритазовой, субперитонеальной опухоли [Т. Юсупов, 1965].
По анатомическому расположению бывают передние и задние промежностные грыжи. Граница их деления – межседалищная линия или глубокая поперечная мышца промежности. Грыжи, выходящие впереди этой мышцы, называют передними, а выходящие сзади – задними. Передняя промежностная грыжа у женщин развивается из пузырно-маточного углубления брюшины и проходит в щель между m. constrictor ani и m. ischiocavernosus. Далее она расслаивает ткани, проходит в большую половую губу, выпячивая центральную её часть. У мужчин передние промежностные грыжи практически не наблюдаются. Этому препятствует плотная мочеполовая перегородка с отверстием только для мочеиспускательного канала. Задняя промежностная грыжа у мужчин начинается из пузырно-прямокишечного углубления брюшины, у женщин – из маточно-прямокишечного. Далее грыжа проходит кзади от межседалищной линии и через межкишечные щели выходит в клеточное пространство седалищно-прямокишечной впадины. Наиболее частым местом прохождения грыжи через диафрагму таза являются щели между подвздошно-копчиковой мышцей и мышцей, поднимающей задний проход, между подвздошно-копчиковой и копчиковой мышцами, а также щели в мышце, поднимающей задний проход.
Клиника промежностных грыж. Больные предъявляют жалобы на ноющие боли в нижних отделах живота, чувство тяжести в области промежности, запоры, затруднённое мочеиспускание. Ущемление промежностных грыж наблюдается как казуистика. Клинически ущемление протекает остро, с явлениями интоксикации и кишечной непроходимости. Содержимым грыжи обычно является тонкий кишечник, но в грыжевом мешке может оказаться сальник или мочевой пузырь. Распознавание промежностных грыж очень затруднительно, особенно в тех случаях, когда грыжевое выпячивание небольшое и не достигает подкожной клетчатки. Для уточнения диагноза совершенно обязательно обследовать больных через влагалище и прямую кишку.
Передние промежностные грыжи выпячивают переднюю стенку влагалища, задние – заднюю стенку влагалища и переднюю стенку прямой кишки.
Лечение. Применяются три основных доступа к грыжевым воротам: нижнесрединная лапаротомия, промежностный и комбинированный. При чревосечении затруднена пластика тазового дна и не всегда удаётся вывернуть грыжевой мешок из-за наличия спаек между ним и окружающими тканями. Промежностный доступ наиболее удобен, создаёт хорошие условия для пластики, но при ущемлённых грыжах, в случае омертвения кишечных петель, не позволяет произвести резекцию в пределах здоровых тканей. В последнем случае предпочтительнее комбинированный доступ.
Вначале производятся лапаротомия и брюшнополостной этап операции, а затем промежностный разрез и пластика тазового дна. Закрытие грыжевого дефекта осуществляется за счёт сшивания узловыми швами окружающих мышц.
15.4. Седалищные грыжи (hernia ischiadicae)
Грыжевое выпячивание выходит из брюшной полости через большое или малое седалищные отверстия. В связи с этим, выделяют три формы: а) седалищная грыжа, выходящая над грушевидной мышцей (hernia suprapiriformis); б) седалищная грыжа, выходящая под грушевидной мышцей (hernia infrapiriformis); в) седалищная грыжа, выходящая через малое седалищное отверстие (hernia spinotuberosa).
Границы грыжевых ворот при разных формах седалищных грыж следующие. При надгрушевидной форме: сверху – большая седалищная вырезка, снизу и снаружи – верхний край грушевидной мышцы, изнутри – верхние ягодичные сосуды и верхний ягодичный нерв (грыжевой мешок находится под большой ягодичной мышцей, он лежит на грушевидной, внутренней запирательной и близнецовой мышцах). При подгрушевидной форме: сверху – нижний край грушевидной мышцы, снизу – верхний край lig. sacrospinosum и близнецовых мышц, изнутри – lig. sacrotuberosum и n. ischiadicus. При грыжах малого седалищного отверстия: сверху – нижний край lig. sacrospinosum, снизу и изнутри – lig. sacrotuberosum, снаружи – а. et v. pudenda interna, n. pudendus.
Причины возникновения седалищных грыж мало изучены. По мнению Т. Юсупова (1965), кроме анатомических особенностей строения области седалищного отверстия предрасполагающими к образованию грыжи факторами являются врождённое предсуществование дивертикула брюшины, наличие ненормально расширенных отверстий, атрофия мышц седалищной области вследствие физиологических (беременность, роды) и патологических (опухоли органов малого таза и его стенок) явлений.
Седалищные грыжи встречаются в любом возрасте, одинаково часто у мужчин и женщин.
Клиника. Распознать большую седалищную грыжу легко. В тех же случаях, когда грыжевое выпячивание не выходит из-под края ягодичной мышцы, дооперационная диагностика исключительно трудна. Больные предъявляют жалобы на боли в ягодичной области, которые особенно усиливаются при физической работе. Подгрушевидная форма может сопровождаться болями по ходу седалищного нерва, т.е. по задней поверхности бедра. При грыжах, выходящих над грушевидной мышцей, боль обычно локализуется в верхне-наружном квадранте ягодицы, а при грыжах, выходящих над грушевидной мышцей и через for. ischiadicum minor – в наружных отделах нижне-внутреннего квадранта ягодицы.
Иногда помогает в диагностике рентгенография тазового кольца. При грыже можно констатировать наличие газа в области седалищного отверстия по наружной поверхности таза (если содержимое грыжи – кишка). При ректальном исследовании можно прощупать болезненное грыжевое выпячивание.
Лечение. Лучший доступ к шейке грыжевого мешка и грыжевым воротам даёт разрез от spina iliaca posterior superior no направлению к верхушке большого вертела бедра. Большая ягодичная мышца тупо раздвигается по ходу её волокон. Средняя ягодичная мышца отодвигается вверх и в латеральную сторону. Грыжевой дефект обычно ликвидируют простым сшиванием окружающих мышц.Ущемлённые седалищные грыжи оперируют комбинированным способом. Брюшнополостной этап операции производят путём нижне-срединной лапаротомии, а грыжевые ворота закрывают через ягодичный разрез.
Источник


