Лазер при грыже позвоночника отзывы
Çíàêîìüòåñü, ýòî Ôàíå÷êà. È åñëè ó âàñ ñîáàêà â ïîõîæåì òèïå, òî âû íàõîäèòåñü â ãðóïïå ðèñêà, ïîòîìó ÷òî ïðîáëåìû ñî ñïèíîé ó òàêèõ ñîáàê, óâû, âñòðå÷àþòñÿ äîâîëüíî ÷àñòî. Ìû îá ýòîì íå çíàëè, à êîãäà óçíàëè — áûëî óæå íåñêîëüêî ïîçäíî.
Îò÷àñòè ïîýòîìó è ðåøèëàñü íà ýòîò ïîñò — ÷òîáû ïîìî÷ü êîìó-òî, êòî ìîæåò îêàçàòüñÿ â òàêîé æå ñèòóàöèè. Ñðàçó ïðåäóïðåæó, ÷òî çàíèìàòüñÿ ñàìîëå÷åíèåì â òàêîé ñèòóàöèè îïàñíî è åñëè âû çàìåòèòå ó ñâîåé ñîáàêè êàêèå-òî èç ñèìïòîìîâ, îïèñàííûõ íèæå — õâàòàéòå åå â îõàïêó è áåãèòå ê âðà÷ó. Íå òðàòüòå âðåìÿ, îíî â òàêèõ ñèòóàöèÿõ íà âåñü çîëîòà.
6 àâãóñòà Ôàííè ñ óòðà áûëà î÷åíü âÿëàÿ, âåëà ñåáÿ áåñïîêîéíî. Íàêàíóíå ó íåå íåìíîãî ïðèõâàòûâàëî æèâîò, ìû âûâåëè åå íà óëèöó, à îáðàòíî ïî ëåñòíèöå íà âòîðîé ýòàæ îíà ïîäíÿòüñÿ óæå íå ñìîãëà — îòêàçàëè çàäíèå ëàïû. Ê òîìó ìîìåíòó, êàê ìû ïîäíÿëè åå â êâàðòèðó, åé ñòàëî ñîâñåì ïëîõî, íàáëþäàëñÿ âûðàæåííûé ãèïåðòîíóñ ìûøö. Îíà ëåæàëà ïëàñòîì, âûòÿíóâøèñü â ñòðóíó, è åé ÿâíî áûëî áîëüíî.
Òîãäà ìû ýòîãî íå çíàëè, íî ñ ýòîãî ìîìåíòà íà÷èíàåòñÿ îáðàòíûé îòñ÷åò. ×åì áûñòðåå âû ïîêàæåòå ñîáàêó íåâðîïàòîëîãó â òàêîé ñèòóàöèè, òåì áîëüøå âåðîÿòíîñòè íà áëàãîïðèÿòíûé èñõîä ëå÷åíèÿ. Ó âàñ åñòü ñóòêè, à â èäåàëå — çîëîòûå äâåíàäöàòü ÷àñîâ, êîãäà ýêñòðåííàÿ ìåäèöèíñêàÿ ïîìîùü ìîæåò îêàçàòü ïîëüçó.
Íî ìû æèâåì â ìàëåíüêîì ãîðîäå â ñòà êì îò Ìîñêâû, è ó íàñ íåò íåâðîïàòîëîãà.  âåòêëèíèêå ñêàçàëè — ïèðîïëàçìîç. Àíàëèç íà ïèðîïëàçìîç ÷èñòûé? Íåâàæíî, âñå ðàâíî ïèðîïëàçìîç!
Ïîñêîëüêó âñå ïðîèçîøëî âå÷åðîì, à êðóãëîñóòî÷íûõ êëèíèê ó íàñ òîæå íåò, íàì ïðèøëîñü æäàòü äî óòðà, ïîêà íå îòêðîåòñÿ äðóãàÿ, áîëåå ïðåñòèæíàÿ êëèíèêà.  ïåðâîé êëèíèêå ñîáàêå ñäåëàëè óêîë îáåçáîëèâàþùåãî, åé ñòàëî íåìíîãî ïîëó÷øå. Åé õîòåëîñü ïèòü, íî â òóàëåò îíà ñõîäèòü íå ìîãëà. Âñå îñëîæíÿëîñü åùå òåì, ÷òî åñòü áîëüøèå ïðîáëåìû ñ ëè÷íûì òðàíñïîðòîì. Ïðèøëîñü ïðîñèòü äðóçåé ïîìî÷ü, îíè ïîäñòàâèëè ðóêè.
 ïðåñòèæíîé êëèíèêå òîæå ðàçâåëè ðóêàìè. Ìû ïîïðîñèëè ïîñòàâèòü óðåòðàëüíûé êàòåòåð, ÷òîáû ñïóñòèòü ìî÷ó, íàñ ñïðîñèëè: «À çà÷åì?» Âîò âû ñïåðâà ïîåçæàéòå íà ÓÇÈ íà äðóãóþ íàøó ïëîùàäêó, à òî âäðóã ó ñîáàêè ìî÷åâîé ïóçûðü ïóñòîé (ïîñëå 12 ÷àñîâ, àãà). Îòêàçàëèñü âçÿòü äàæå êðîâü íà àíàëèç, ïîòîìó ÷òî, öèòèðóþ «Åé è òàê áîëüíî, çà÷åì åùå èãëàìè òûêàòü».  èòîãå, ïîñëå òîãî, êàê ÿ ñîðâàëàñü íà êðèê, âðà÷è ñäåëàëè óêîë âèòàìèíîâ è åùå óêîë îáåçáîëèâàþùåãî. Ìû ñåëè â ìàøèíó ê ìîåé ïîäðóãå, è ÿ ïðîñòî ðàçðûäàëàñü. Ïîòîìó ÷òî êîãäà âàì òàê îòêàçûâàþò â ïîìîùè, êîãäà ó âàñ íà ðóêàõ ñîáèðàåòñÿ óìåðåòü äîðîãîå âàì ñóùåñòâî — ýòî óæàñíî. Òîãäà ÿ ïðîñòî îò áåçûñõîäíîñòè ïîçâîíèëà çíàêîìîìó âåòåðèíàðó, êîòîðûé çàíèìàåòñÿ ëå÷åíèåì ëîøàäåé, è îíà äàëà êîíòàêòû õîðîøåé êëèíèêè â Ìîñêâå. ß ñîìíåâàëàñü, ÷òî ìû äîâåçåì Ôàíüêó, íàñòîëüêî îíà áûëà ïëîõàÿ, íî âàðèàíòîâ áîëüøå íå áûëî. Ìû çàõâàòèëè åùå îäíó ïîäðóãó è ïîåõàëè.
Âñþ äîðîãó ÿ äóìàëà î òîì, ÷òî áóäåò, åñëè âñå çàêîí÷èòñÿ ïëîõî, è ïðèäåòñÿ âîçâðàùàòüñÿ äîìîé áåç ñîáàêè. Ýòî áûëà ñòðàøíàÿ ïîåçäêà.
1. Èòàê, ïåðâîå, ÷òî âàì ïîíàäîáèòñÿ — ýòî õîðîøèé íåâðîïàòîëîã è àïïàðàò ÌÐÒ.  êëèíèêå íàì ïåðâûì äåëîì îêàçàëè íåîòëîæíóþ ìåäèöèíñêóþ ïîìîùü: ïîñòàâèëè êàòåòåð, ÷òîáû ñïóñòèòü ìî÷ó, âçÿëè ÎÀÊ è áèîõèìèþ êðîâè, ïîñòàâèëè êàïåëüíèöó. Îñìîòð íåâðîïàòîëîãà ïîêàçàë ïîëíóþ ïîòåðþ ãëóáîêîé áîëåâîé ÷óâñòâèòåëüíîñòè (ÃÁ×) â çàäíèõ ëàïàõ è î÷åíü ñëàáûå ðåôëåêñû. ×àñòü èç íèõ îòñóòñòâîâàëà âîâñå. Íàì ïîñòàâèëè ïðåäâàðèòåëüíûé äèàãíîç ôèáðîçíîõðÿùåâàÿ ýìáîëèÿ/ãðûæà ìåæïîçâîíî÷íîãî äèñêà.  ïåðâîì ñëó÷àå ñîáàêó íå îïåðèðóþò, âî âòîðîì îïåðàöèÿ âîçìîæíà — åñëè ñ ìîìåíòà ïîòåðè ÃÁ× ïðîøëî íå áîëåå ñóòîê, à â èäåàëå — 12 ÷àñîâ. Íî äàæå òîãäà âàì íèêòî íå äàñò ñòîïðîöåíòíîé ãàðàíòèè. Ó íàñ ïðîãíîç áûë íåáëàãîïðèÿòíûé. ×òîáû ïîäòâåðäèòü äèàãíîç, îòïðàâèëè íà ÌÐÒ — òàì âûÿñíèëîñü, ÷òî â ïîçâîíî÷íèêå ó Ôàíüêè äâå ãðûæè + ïðèñóòñòâîâàë ñèëüíûé îòåê ñïèííîãî ìîçãà, òàêîé, ÷òî êîíòðàñò ïðîøåë íå âåçäå, ãäå äîëæåí áûë.
Ñ ðåçóëüòàòàìè ÌÐÒ ìû îòïðàâèëèñü íà êîíñóëüòàöèþ ê õèðóðãó. Õèðóðã ÷åñòíî íàì ñêàçàë, ÷òî, ïîñêîëüêó òî÷íîå âðåìÿ ïîòåðè ÃÁ× íå èçâåñòíî, ðèñê îò îïåðàöèè ìîæåò ïðåâûñèòü âåñüìà ïðèçðà÷íóþ ïîëüçó. Ïîýòîìó íàì áûëè ïðåäëîæåíû ðåêîìåíäàöèè ïî ðåàáèëèòàöèè, è ìû óåõàëè äîìîé ñ âíóøèòåëüíûì ñïèñêîì ëåêàðñòâ.
2. Äàëüøå âàì ïîíàäîáÿòñÿ äåíüãè. Ìíîãî äåíåã. Íà âèçèò â êëèíèêó + ÌÐÒ ñ êîíòðàñòîì ó íàñ óøëî ïîðÿäêà äâàäöàòè òûñÿ÷ (7 òûñÿ÷ ïðèåì íåâðîïàòîëîãà+àíàëèçû+âñå ìåäèöèíñêèå ìàíèïóëÿöèè; 11300 ÌÐÒ ñ êîíòðàñòîì äâóõ îòäåëîâ ïîçâîíî÷íèêà — çäåñü íàì ïîâåçëî, â òîò äåíü íà ÌÐÒ áûëè ñêèäêè. Åùå âû ìîæåòå ñòîëêíóòüñÿ ñ òåì, ÷òî íà ÌÐÒ áóäóò î÷åðåäè. Íåâðîïàòîëîã îáçâîíèëà íåñêîëüêî êëèíèê, ïðåæäå ÷åì íàøëà íàì ìåñòî, ãäå áûëî îêíî).
Åñëè áû ìû äåëàëè îïåðàöèþ, òî åå ñòîèìîñòü ñ âîññòàíîâèòåëüíûì ïåðèîäîì îáîøëàñü áû â 60-70 òûñÿ÷.
Äàëåå ïðèäåòñÿ çàêóïèòüñÿ ëåêàðñòâàìè, à åùå ïåëåíêàìè ñ ïàìïåðñàìè. Ñïèñîê ëåêàðñòâ çäåñü ïðèâîäèòü íå áóäó, èõ äîëæåí íàçíà÷àòü íåâðîïàòîëîã, íî òóäà ïðåæäå âñåãî âõîäèëè ïðåïàðàòû, ñòèìóëèðóþùèå íåðâíî-ìûøå÷íóþ äåÿòåëüíîñòü, ñèëüíûå ïðîòèâîâîñïàëèòåëüíûå, îáùåóêðåïëÿþùèå, îáåçáîëèâàþùèå + àíòèáèîòèê, ïîòîìó ÷òî íàì íà íåñêîëüêî äíåé ïîñòàâèëè êàòåòåð Ôîëåÿ, à ëþáàÿ êàòåòåðèçàöèÿ — ðèñê çàíåñåíèÿ èíôåêöèè. Ïåðâûå íåñêîëüêî äíåé ìû äîìà ñòàâèëè êàïåëüíèöû, â ëàïó â êëèíèêå ïîñòàâèëè è çàôèêñèðîâàëè êàòåòåð.  îáùåé ñòîèìîñòè äàæå ñåé÷àñ, òðè ìåñÿöà ñïóñòÿ, êàæäûé ïîõîä â àïòåêó îáõîäèòñÿ â 2-3 òûñÿ÷è. Ïðåïàðàòû â áîëüøèíñòâå ñâîåì ÷åëîâå÷åñêèå, ðåöåïòóðíûå (íå âñå ìîæíî íàéòè â íàøåì ìàëåíüêîì ãîðîäêå, ïðèõîäèòñÿ åçäèòü â Ìîñêâó) — è äîðîãèå. Åùå ìû êóðñîì ïðîêîëîëè õîíäðîïðîòåêòîð — 8 òûñÿ÷ íà êóðñ.
Ïåëåíêè ìû èñïîëüçóåì ÷åëîâå÷åñêèå, ðàçìåðîì 60õ90. Òðóäíåå âñåãî ïîäîáðàòü ïàìïåðñû. Ñîáà÷üè ñòîÿò î÷åíü äîðîãî è íå âñåãäà åñòü íóæíûå ðàçìåðû. Ìû ïîêóïàåì ñàìûå áîëüøèå äåòñêèå (îáû÷íûå àøàíîâñêèå, íà ðåáåíêà âåñîì äî 35 êèëî), ëèáî ñàìûå ìàëåíüêèå âçðîñëûå, è ïðîðåçàåì äûðêó ïîä õâîñò. Íà ñîáàêó ïàìïåðñû óäîáíåå íàäåâàòü çàäîì íàïåðåä, òàê ÷òî äûðêó ïðîðåçàåì ñïåðåäè. Íà ïåëåíêè è ïàìïåðñû óæå óøëî ìàëåíüêîå ñîñòîÿíèå, ëþäè, ó êîòîðûõ åñòü ìàëåíüêèå äåòè èëè ëåæà÷èå ðîäñòâåííèêè, ïðåäñòàâëÿþò, î ÷åì ÿ ãîâîðþ.
3. Ïîçàáîòüòåñü î ñâîèõ íåðâàõ. Ñ ìîìåíòà, êîãäà ó Ôàíüêè îòêàçàëè ëàïû, äî ìîìåíòà, êîãäà ÿ ñìîãëà íîðìàëüíî åñòü, ïðîøëî îêîëî òðåõ ñóòîê. Äî ìîìåíòà, êîãäà ÿ ïðèíÿëà ñèòóàöèþ — îêîëî ìåñÿöà, ïîæàëóé. ß ñèäåëà ðÿäîì ñ íåé, ÷èòàëà ïðî óõîä çà ïàðàëèçîâàííûìè ñîáàêàìè, ñìîòðåëà âèäåî — è ðåâåëà, ðåâåëà, ðåâåëà. Âèäåëà ëàïû ñ àòðîôèðîâàâøèìèñÿ ìûøöàìè ó ñîáàê â èíòåðíåòå, ñìîòðåëà íà ñèëüíûå ëàïû Ôàíüêè, êîòîðûå åùå ïàðó äíåé íàçàä áåãàëè, è ìíå ñòàíîâèëîñü ôèçè÷åñêè ïëîõî, êîãäà ÿ äóìàëà, ÷òî îíè ñòàíóò òàêèìè æå. Ïîìîãëè ñëîâà îäíîé çíàêîìîé, ÷òî ëþäè â òàêèõ ñèòóàöèÿõ ñòðàäàþò áîëüøå, ÷åì ñîáàêè, ïîòîìó ÷òî ó íèõ íåò îñîçíàíèÿ ñîáñòâåííîé óùåðáíîñòè. Äà òàêàÿ ñîáàêà è íå ÿâëÿåòñÿ óùåðáíîé, íî îá ýòîì íèæå. Íî ãîòîâüòåñü ê òîìó, ÷òî âàì ïîòðåáóåòñÿ õîëîäíàÿ ãîëîâà è ìíîãî ìîðàëüíûõ ñèë. Ìíå î÷åíü ïîìîãëè äðóçüÿ — è ìîðàëüíî, è ôèíàíñîâî, è âîîáùå — âñÿ ýòà ñèòóàöèÿ ïîêàçàëà, êàê ìíîãî çàìå÷àòåëüíûõ ëþäåé ìåíÿ îêðóæàåò.
4. Îáåñïå÷üòå ñîáàêå êîìôîðò. Ó ñîáàê-ñïèíàëüíèêîâ âåëèê ðèñê îáðàçîâàíèÿ ïðîëåæíåé. Èõ íàäî ðåãóëÿðíî ïåðåâîðà÷èâàòü, äåëàòü ìàññàæ. Åñòü ñïåöèàëüíûå ïðîòèâîïðîëåæíåâûå êîâðèêè, íî ó íàñ òàêîãî íåò, ïîýòîìó Ôàíüêå âûäåëèëè ìåñòî íà æåñòêîì äèâàíå. Ýòî íåïðàâèëüíî, íî îíà ñêàíäàëèëà, ñòîèëî åé îñòàòüñÿ îäíîé â êîìíàòå. Åñëè âû äåëàåòå òàê — ÍÈ Â ÊÎÅÌ ÑËÓ×ÀÅ ÍÅ ÎÑÒÀÂËßÉÒÅ ÑÎÁÀÊÓ Â ÎÄÈÍÎ×ÅÑÒÂÅ. Îíà ìîæåò óïàñòü è òðàâìèðîâàòüñÿ! Ïåðâûå òðè íåäåëè ÿ áåçâûëàçíî ñèäåëà äîìà, ïåðåâîðà÷èâàëà Ôàíüêó ïî ÷àñàì, ïî ÷àñàì êîðìèëà, ïî ÷àñàì ëåêàðñòâà, ïî ÷àñàì ãèãèåíè÷åñêèå ïðîöåäóðû — ñëîâîì, ìèíè-âåðñèÿ äåêðåòà.
5. Âîïðîñû ãèãèåíû. Ïåðåä âàìè íåèçáåæíî âñòàíåò âîïðîñ òóàëåòà. Òóò âîçìîæíû äâà âàðèàíòà — ëèáî ó ñîáàêè ðàññëàáëåíû ñôèíêòåðû, è òîãäà âàì íóæíî áóäåò îáåñïå÷èòü ãèãèåíó, ëèáî ñôèíêòåðû íàõîäÿòñÿ â ñîñòîÿíèè ñïàçìà. Ó Ôàíüêè àíàëüíûé ñôèíêòåð áûë ðàññëàáëåí, à óðåòðàëüíûé íàõîäèëñÿ â ñîñòîÿíèè ñïàçìà. Íà ïåðâîå âðåìÿ íàì ïîñòàâèëè êàòåòåð Ôîëåÿ, íî çà íèì òðåáóåòñÿ î÷åíü òùàòåëüíûé óõîä, íåîáõîäèìî ñëåäèòü, ÷òîáû ñîáàêà åãî íå äåðíóëà, èíà÷å âîçìîæíû òðàâìû óðåòðû. Ïîñòàíîâêà êàòåòåðà äîëæíà ñîïðîâîæäàòüñÿ îáÿçàòåëüíûì ïðèåìîì àíòèáèîòèêîâ, èíà÷å åñòü ðèñê èíôåêöèè (íî äàæå àíòèáèîòèêè íå âñåãäà åå ïðåäîòâðàùàþò.  ëþáîì ñëó÷àå — íå äàâàéòå ñîáàêå íè÷åãî áåç íàçíà÷åíèÿ âðà÷à). Áûë ñòðàøíûé ìîìåíò, êîãäà ïðèøëî âðåìÿ âûòàùèòü êàòåòåð, à ïîïèñàòü ñîáàêà òàê è íå ìîãëà.  èíòåðíåòå åñòü ìíîãî ðîëèêîâ ñ ìàññàæîì ìî÷åâîãî ïóçûðÿ, íî îíè ìàëî ÷åì ïîìîãàþò, êîãäà ó ñîáàêè ñïàçì óðåòðàëüíîãî ñôèíêòåðà, à âû ïîíÿòèÿ íå èìååòå, êàê íàùóïàòü ìî÷åâîé ïóçûðü. Çäåñü âàì ïîìîæåò òîëüêî âåòåðèíàð — è ñþðïðèç-ñþðïðèç, êîãäà ìû îáðàòèëèñü ñ ýòîé ïðîáëåìîé ê ìåñòíûì âåòåðèíàðàì, âûÿñíèëîñü, ÷òî ìíîãèå íå çíàþò, ÷òî äåëàòü â òàêîé ñèòóàöèè.  êàêèõ-òî êëèíèêàõ íå áûëî êàòåòåðà äëÿ ñîáàê, òîëüêî êîøà÷üè, ãäå-òî ðåêîìåíäîâàëè óêîëîòü ìî÷åãîííîå — ýòîãî äåëàòü â òàêîé ñèòóàöèè êàòåãîðè÷åñêè íåëüçÿ!  èòîãå íàøåëñÿ âðà÷, êîòîðûé íàì ïîìîã è ïîêàçàë, êàê ïðàâèëüíî äåëàòü ìàññàæ ìî÷åâîãî ïóçûðÿ. Îñîáåííî âàæíî ñëåäèòü, ÷òîáû ïîñëå ìàññàæà â ìî÷åâîì ïóçûðå íå îñòàâàëîñü îñòàòêîâ ìî÷è — ýòî ÷ðåâàòî çàñòîÿìè, à ñëåäîâàòåëüíî — ðàçëè÷íûìè èíôåêöèÿìè. Ïîíÿòü ýòî ñëîæíî. Ïîíà÷àëó ìû ïîñòîÿííî ñòàëêèâàëèñü ñ òåì, ÷òî âðîäå áû â ìî÷åâîì ïóçûðå íè÷åãî íå îñòàëîñü, à ñïóñòÿ ïàðó ìèíóò ñîáàêà îñòàâëÿëà íà ïîëó âíóøèòåëüíóþ ëóæó. Ïåðâîå âðåìÿ ïðèõîäèëîñü îòñëåæèâàòü îáúåì ïîòðåáëÿåìîé è âûäåëÿåìîé æèäêîñòè — ýòî ïîçâîëÿëî õîòü íåìíîãî îðèåíòèðîâàòüñÿ. Ðàçðàáîòàéòå ãðàôèê, ïî êîòîðîìó âû áóäåòå ñöåæèâàòü ìî÷ó, è ñòàðàéòåñü åãî ïðèäåðæèâàòüñÿ — ýòî òîæå ïîìîãàåò.
È äà, ãîòîâüòåñü ÷àñòî ìûòü ïîëû.  àâãóñòå íàì ïðèõîäèëîñü ìûòü ïîëû èíîé ðàç ïî ïÿòü-øåñòü ðàç â ñóòêè. Ïàìïåðñû, êîíå÷íî, íåìíîãî ïîìîãàëè, íî îñòàâëÿòü ñîáàêó â íèõ ïîñòîÿííî òîæå âðåäíî. Ïîìèìî àâàðèé ìûòüå ïîëîâ ÿâëÿåòñÿ âûíóæäåííîé ìåðîé, ÷òîáû ñîáëþäàòü òó æå ïðåñëîâóòóþ ãèãèåíó.
Îòäåëüíîé ñëîæíîñòüþ îêàçàëñÿ ïñèõîëîãè÷åñêèé áëîê, ìåøàâøèé ñîáàêå ñõîäèòü â òóàëåò äîìà. Ìû íèêîãäà íå íàêàçûâàëè åå çà àâàðèè, íî îíà èçíà÷àëüíî áûëà î÷åíü ÷èñòîïëîòíûì è ùåïåòèëüíûì ùåíêîì è áûñòðî ïðèâûêëà ê óëèöå. Ïîýòîìó íåîáõîäèìîñòü õîäèòü â òóàëåò äîìà âûçûâàëà ó íåå ïàíèêó è ñóåòó, íåñìîòðÿ íà íàøè ïîïûòêè åå óñïîêîèòü.  ñâÿçè ñ ÷åì ïåðåä íàìè âñòàëà ïðîáëåìà âûãóëà.
6. Êîëÿñêè.
Ïî ïîâîäó êîëÿñêè îäíîçíà÷íîãî ìíåíèÿ íå ñóùåñòâóåò. Íåêîòîðûå ðåàáèëèòîëîãè êàòåãîðè÷åñêè ïðîòèâ êîëÿñîê, ñ÷èòàÿ, ÷òî îíè ðàññëàáëÿþò ñîáàêó è ëèøàþò åå ìîòèâàöèè ïåðåäâèãàòüñÿ ñàìîñòîÿòåëüíî. Îïðåäåëåííîå çåðíî èñòèíû â ýòîì åñòü, ïîýòîìó êîëÿñêó ìû èñïîëüçîâàëè êðàéíå îãðàíè÷åííî ïî âðåìåíè. Ñäåëàëè êîëÿñêó ñàìîñòîÿòåëüíî, íî â èíòåðíåòå åñòü íåñêîëüêî ôèðì, êîòîðûå èçãîòàâëèâàþò èõ íà çàêàç. Åñëè ñîáàêå â êîëÿñêå óäîáíî, òî îíà îñâàèâàåòñÿ è íà÷èíàåò äâèãàòüñÿ â íåé ïðàêòè÷åñêè ìîìåíòàëüíî. Ãîòîâüòåñü ê ñèíÿêàì íà íîãàõ))Íàøå ìàëåíüêîå ÷óäîâèùå ëþáèò ðàçîãíàòüñÿ è ïðîåõàòüñÿ ïî íîãàì, à åùå ïðèõîäèòñÿ ñëåäèòü, ÷òîáû îíà íå ïîöàðàïàëà íåíàðîêîì ìàøèíû. Ãîðîäîê ìàëåíüêèé, ïîýòîìó íà êàæäîé ïðîãóëêå ìû îêàçûâàåìñÿ â öåíòðå âíèìàíèÿ — ñîáàêà íà êîëÿñêå íåèçìåííî ïðèêîâûâàåò âçãëÿäû.
Åñëè ñîáàêà ìîæåò øåâåëèòü çàäíèìè ëàïàìè, òî öåëåñîîáðàçíî èñïîëüçîâàòü ñïåöèàëüíûå õîäóíêè-ïåðåíîñêó ïîä çàäíèå íîãè. Ìû ïëàíèðóåì çàêàçàòü òàêèå â ñêîðîì âðåìåíè.
7. Ðåàáèëèòàöèÿ.
Âàì ïðèäåòñÿ íàéòè õîðîøåãî òåðàïåâòà-ðåàáèëèòîëîãà. Â Ìîñêâå è Ïèòåðå åñòü íåñêîëüêî ðåàáèëèòàöèîííûõ öåíòðîâ ñ êâàëèôèöèðîâàííûìè ñïåöèàëèñòàìè è íåîáõîäèìûì îáîðóäîâàíèåì, íî åñëè âû íàõîäèòåñü íà ïåðèôåðèè, êàê ìû, òî åñòü ñïåöèàëèñòû, êîòîðûå âûåçæàþò íà äîì. Âûçîâ ðåàáèëèòîëîãà îáõîäèòñÿ íàì â 6500. Âðà÷ îöåíèâàåò äèíàìèêó, ïîêàçûâàåò óïðàæíåíèÿ, äåëàåò ìàññàæ. Õîðîøî ïîìîãàåò èãëîóêàëûâàíèå, áàññåéí.
Ñàìîñòîÿòåëüíî ìû ñ ïåðâûõ æå äíåé íà÷àëè ìàññèðîâàòü çàäíèå ëàïû, ñãèáàòü è ðàçãèáàòü èõ â êàæäîì ñóñòàâå, ÷òîáû ðàçðàáàòûâàòü ñóõîæèëèÿ. Âû íå ïîâåðèòå, êàê áûñòðî àòðîôèðóþòñÿ ìûøöû è îáðàçóþòñÿ êîíòðàêòóðû, è êàê òÿæåëî ïîòîì âñå ýòî âîññòàíàâëèâàòü!
Òùàòåëüíî ðàñòèðàëè ëàïû, ðàçìèíàëè ìûøöû, ïî ñîâåòó ðåàáèëèòîëîãà ïîùèïûâàëè ïîäóøå÷êè, ðàñòèðàëè è ëåãîíüêî òÿíóëè çà ïåðåïîíêè ìåæäó ïàëüöàìè. Ó ñîáàê òàì ìíîãî íåðâíûõ îêîí÷àíèé, è ýòî äîñòàòî÷íî ñèëüíûé ðàçäðàæèòåëü. ×óâñòâî ðàäîñòè è ïîáåäû, êîòîðîå ïîÿâèëîñü, êîãäà îíà ñòàëà îòòÿãèâàòü ëàïû, íå ïåðåäàòü ñëîâàìè. Ðàçóìååòñÿ, ýòî ðåôëåêòîðíîå äâèæåíèå, íî îíî ïîÿâèëîñü, ïîÿâèëîñü!..
Îáÿçàòåëüíî íóæíî ìàññèðîâàòü ïåðåäíèå ëàïû òîæå. Ïðåäñòàâüòå, ÷òî âàì ïðèõîäèòñÿ ïåðåäâèãàòüñÿ, èñêëþ÷èòåëüíî ïîäòÿãèâàÿ ñåáÿ ðóêàìè. Êàê áûñòðî çàáüþòñÿ ìûøöû âàøèõ ïëå÷, ñïèíû è ãðóäè? Ó ñîáàê àíàëîãè÷íàÿ ñèòóàöèÿ. Íóæíî îáÿçàòåëüíî äåëàòü ðàññëàáëÿþùèé ìàññàæ.
Ìîæíî êóïèòü àïïàðàòû äëÿ ìàãíèòíîé òåðàïèè, èëè ëþáîé äðóãîé ôèçèîòåðàïèè, êîòîðûå ïîñîâåòóåò âàì âàø âðà÷. Ñòîÿò îíè íå ñëèøêîì äîðîãî, ïðîäàþòñÿ â ìàãàçèíàõ ìåäòåõíèêè, ëèáî ìîæíî çàêàçàòü ïî èíòåðíåòó.
Ïî ïîâîäó ðåàáèëèòàöèè íèêòî íèêàêèõ ïðîãíîçîâ íå äàåò. Íàì ñðàçó ñêàçàëè: øàíñîâ íà âîññòàíîâëåíèå î÷åíü ìàëî. Âñå çàâèñèò îò äèàãíîçà, îò ëå÷åíèÿ, âî ìíîãîì — îò ñàìîé ñîáàêè. Íî ôèçèîòåðàïèÿ ïîìîæåò ñãëàäèòü áîëåçíåííûå ñèìïòîìû è óêðåïèòü ìûøöû ïðè ëþáîì ðàñêëàäå.
Ìåñÿö ÿ åæåâå÷åðíå ðàñòèðàëà, ãëàäèëà, ùèïàëà ëàïû. Ñïåðâà íå áûëî íèêàêîé ðåàêöèè, ïîòîì Ôàíå÷êà îò ðàçà ê ðàçó íà÷àëà òÿíóòü ëàïó íà ñåáÿ, åëå-åëå, åäâà çàìåòíî.  ñåíòÿáðå îíà óæå óâåðåííî îòòàëêèâàëà ìîþ ðóêó. Ìû íà÷àëè ñòàâèòü åå íà ëàïû. Ñïåðâà áóêâàëüíî íà ïàðó ìèíóò, ïîääåðæèâàëè ïîä æèâîò, ïîòîìó ÷òî îíà ïî÷òè ñðàçó ïàäàëà. Ê ýòîìó ìîìåíòó ìûøöû ëàï óæå äîñòàòî÷íî ñèëüíî îñëàáëè.
Âñêîðå îíà óæå ñòîÿëà ñàìîñòîÿòåëüíî. Êîãäà îíà óâåðåííî ìîãëà ñòîÿòü áåç ìîåé ïîääåðæêè ïîä æèâîò, ÿ íà÷àëà ïåðåäâèãàòü åå ëàïû, èìèòèðóÿ õîäüáó. Áóêâàëüíî ïàðó øàãîâ, íå áîëüøå.
À ïîòîì îíà øàãíóëà ïðàâîé ëàïîé ñàìîñòîÿòåëüíî. ß òîãäà äàæå çàìåðëà íà ñåêóíäó, äóìàëà — ïîêàçàëîñü. Íî íåò, íà ñëåäóþùèé äåíü ýòîò øàã ïîâòîðèëñÿ. Ïîíà÷àëó øàãàëà òîëüêî ïðàâàÿ ëàïà, à ëåâóþ äâèãàëà ÿ. Ê ñåðåäèíå ñåíòÿáðÿ øàãàëè îáå ëàïû, ÿ ëèøü ïîääåðæèâàëà åå ïîä æèâîò.
Ê ñåðåäèíå îêòÿáðÿ Ôàíüêà ìîãëà øàãàòü ïðàêòè÷åñêè áåç ïîääåðæêè (ÿ òîëüêî ñëåãêà ôèêñèðîâàëà åå ñ áîêîâ, ÷òîáû îíà íå òåðÿëà ðàâíîâåñèå). Ìîãëà. Íî íå õîòåëà. Ïåðåäâèãàòüñÿ, ñèäÿ íà æîïå, åé ê ýòîìó ìîìåíòó ñòàëî óäîáíåå, ïîýòîìó âñòàâàëà è øëà îíà òîëüêî â òåõ ìåñòàõ, ãäå íà çàäíèöå áûëî íå ïðîåõàòü. Ñëîâîì, ìîòèâàöèÿ îòñóòñòâîâàëà ñîâñåì. Ïðèøëîñü èäòè íà óõèùðåíèÿ, ÷òîáû çàñòàâèòü åå õîäèòü — âå÷åðàìè ìû õîäèëè èç êîìíàòû â êîìíàòó çà âêóñíÿøêó. Ñïåðâà ÿ ïðèäåðæèâàëà åå, ïîòîì ïîòèõîíüêó îòâîäèëà ðóêè. Íå ïîòîìó, ÷òî áîÿëàñü, ÷òî Ôàíüêà óïàäåò, à ïîòîìó ÷òî ñòîèëî ýòîé õèòðîé æîïå îáåðíóòüñÿ è óâèäåòü, ÷òî ÿ åå íå äåðæó, îíà òóò æå — ñîâåðøåííî âíåçàïíî — òåðÿëà ðàâíîâåñèå è ïàäàëà íà çàäíèöó.
Íà ýòîì ýòàïå ìû ñíÿëè ïîääåðæêó ïîä ëàïû ñ êîëÿñêè è ñòàëè èñïîëüçîâàòü åå êàê õîäóíêè. Ñåé÷àñ Ôàíüêà âñþ ïðîãóëêó èäåò íà ñâîèõ ëàïàõ â êîëÿñêå, íî ïî êâàðòèðå ïî-ïðåæíåìó ìíîãî ïåðåäâèãàåòñÿ íà çàäíèöå. Õîòÿ è âñòàâàòü íà÷àëà ÷àùå.
×óòü ðàíüøå, ÷åì ëàïû, îæèë õâîñò. Îíà ïàðó ðàç âèëüíóëà èì, êîãäà âñòðå÷àëà ìàìó ñ ðàáîòû — è âû äàæå íå ïðåäñòàâëÿåòå, ñêîëüêî ðàäîñòè ýòî ïðèíåñëî. Íèêîãäà íå äóìàëà, ÷òî áóäó òàê ðàäîâàòüñÿ òîìó, ÷òî ñîáàêà âèëÿåò ìíå õâîñòîì, êîãäà ÿ ïðèõîæó äîìîé.
À åùå îíà ñòàëà âèçæàòü, êîãäà åé äåëàþò óêîëû — è ýòî òîæå ðàäîñòíûé ïðèçíàê, ïîòîìó ÷òî ñ àâãóñòà ëàïû íå ÷óâñòâîâàëè ñîâñåì íè÷åãî. Õîòÿ íà ïîäóøå÷êàõ ÷óâñòâèòåëüíîñòè ïî-ïðåæíåìó íåò, è ÿ íå óâåðåíà, ÷òî îíà âîññòàíîâèòñÿ.
Ìû ïðîäîëæàåì ðàáîòó — çäåñü î÷åíü-î÷åíü âàæíà ñèñòåìàòè÷íîñòü. Äàæå åñëè êàæåòñÿ, ÷òî ðàáîòà íå ïðèíîñèò íèêàêîãî ðåçóëüòàòà — ïðîäîëæàéòå.
8. Ñîïóòñòâóþùèå çàáîëåâàíèÿ.
Ê ñîæàëåíèþ, ñîáàêè-ñïèíàëüíèêè ïîäâåðæåíû ìíîãèì ñîïóòñòâóþùèì çàáîëåâàíèÿì. Íåêîòîðûå ëåêàðñòâà, êîòîðûå ïðîïèñûâàþò â êà÷åñòâå òåðàïèè, òîêñè÷íû äëÿ ïå÷åíè è æåëóäêà. ×àñòî ñòðàäàåò ìî÷åâîé ïóçûðü. Ó íàñ, â ÷àñòíîñòè, âîçíèêëà áàêòåðèàëüíàÿ èíôåêöèÿ ìî÷åâûâîäÿùèõ ïóòåé — òî ëè èç-çà êàòåòåðà, òî ëè èç-çà çàñòîÿ ìî÷è, òî ëè èç-çà âñåãî ñðàçó. Ñïðàâèòüñÿ ñ íåé òÿæåëî, ëå÷èìñÿ äî ñèõ ïîð, íåñìîòðÿ íà òî, ÷òî ñäåëàëè âåñü ñïåêòð íåîáõîäèìûõ àíàëèçîâ, âêëþ÷àÿ áàêïîñåâ íà âîçáóäèòåëÿ è ÷óâñòâèòåëüíîñòü ê àíòèáèîòèêàì. Ïîýòîìó çà ìàëåéøèìè èçìåíåíèÿìè â ñîñòîÿíèè ñîáàêè-ñïèíàëüíèêà íàäî ñëåäèòü î÷åíü òùàòåëüíî. Åñëè èçìåíèëñÿ çàïàõ ìî÷è, åå êîëè÷åñòâî, ñîáàêà âÿëàÿ — ñëîâîì, ëþáîé ñèìïòîì, êîòîðîãî íå áûëî ðàíüøå — õâàòàéòå ñîáàêó è òàùèòå åå ê âðà÷ó.
9. Äîñòóïíàÿ ñðåäà.
Ãëàâíûì âðàãîì Ôàíüêè îêàçàëèñü ñêîëüçêèå ïîëû è âûñòóïàþùèå ïîðîãè, îá êîòîðûå îíà ñèëüíî ñáèâàëà ëàïû. Ïîðîãè îáèëè òêàíüþ, íà ïîë íàñòåëèëè ïåíêè è êîâðèêè, ÷òîáû áûëî áîëüøå ñöåïëåíèÿ. Ñëîâîì, íàäî ïîñòàðàòüñÿ ñäåëàòü âñå, ÷òîáû ñâåñòè òðàâìàòèçì ê ìèíèìóìó.
Åùå òåïåðü åå ïðèõîäèòñÿ ÷åñàòü. Çà ýòè òðè ìåñÿöà ÿ íàó÷èëàñü óãàäûâàòü, ÷òî è ãäå ó ñîáàêè ÷åøåòñÿ, ïî åå âçãëÿäó. Ïåðâîå âðåìÿ îíà íåäîóìåííî îãëÿäûâàëàñü íà ëàïû — íèêàê íå ìîãëà ïîíÿòü, ïî÷åìó îíè åå íå ñëóøàþòñÿ. Ñåé÷àñ îíà óæå ïûòàåòñÿ ïî÷åñàòüñÿ ñàìîñòîÿòåëüíî, íî ïîêà ïîëó÷àåòñÿ ïëîõîâàòî — ïðèõîäèòñÿ ïîìîãàòü.
10. È ïîäâåäåì èòîã.
Æèòü ñ ñîáàêîé-ñïèíàëüíèêîì íå íàìíîãî ñëîæíåå, ÷åì ñî çäîðîâîé. Íî íóæíî íàëàäèòü ñèñòåìó, à ñàìîå ãëàâíîå — îñòàâàòüñÿ ñ õîëîäíîé ãîëîâîé, âåðèòü â ëó÷øåå è íå ïðåêðàùàòü ðàáîòó. È òîãäà ñîáàêà ñìîæåò âåñòè ïîëíîöåííóþ ñ÷àñòëèâóþ æèçíü.
Íî âñå æå, åñëè ó âàñ äëèííàÿ ïðèçåìèñòàÿ ñîáàêà, è âû çàìå÷àåòå, ÷òî èíîãäà åé òÿæåëî âñòàòü èëè ïðèñóòñòâóåò êàêàÿ-òî ñêîâàííîñòü â çàäíèõ ëàïàõ — íå òåðÿéòå âðåìåíè, ïîêàæèòå åå âðà÷ó. Âîçìîæíî, åñëè âûÿâèòü ïðîáëåìó âîâðåìÿ, ïîëó÷èòñÿ íå äîïóñòèòü åå ðàçâèòèÿ äî êðèòè÷åñêîé ñèòóàöèè. È åùå, ñàìûé ãëàâíûé âðàã ñîáàêè â ïîäîáíûõ ñëó÷àÿõ — ëèøíèé âåñ.  ïîñëåäíåå âðåìÿ ÿ ñòàëà ñîâñåì äðóãèìè ãëàçàìè ñìîòðåòü íà çàáàâíûõ òîëñòåíüêèõ òàêñ è êîðæèêîâ. Íå íàäî òàê.
Ôàíüêå òîæå ïðèõîäèòñÿ õóäåòü. Ìû âîîáùå ïðîäîëæàåì ëå÷åíèå, è ÿ ïîêà íå çíàþ, ÷åì âñå ýòî çàêîí÷èòñÿ. Î÷åíü áîþñü ðåöèäèâà è ÷àñòî äóìàþ, ÷òî íèêîãäà áîëüøå íå çàâåäó äëèííóþ ñîáàêó) Íå ãîâîðþ, ÷òî âñå ëåãêî è ïðîñòî — íåò, òÿæåëî è ýìîöèîíàëüíî, è ôèçè÷åñêè, è î÷åíü çàòðàòíî ïî âðåìåíè. Íî îíî òîãî ñòîèò, íà ìîé âçãëÿä — ÿ óáåæäàþñü â ýòîì êàæäûé ðàç, êîãäà Ôàíüêà âñòðå÷àåò ìåíÿ äîìà.
Ïîñò ïîëó÷èëñÿ ýìîöèîíàëüíûì, íî íàäåþñü, ÷òî è èíôîðìàòèâíûì òîæå è ÷òî îí ïîìîæåò õîòü êîìó-íèáóäü.
Íå áîëåéòå!
Источник
Постоянное развитие технологий в медицине коснулось и оперативного вмешательства при грыжах межпозвонковых дисков. Основные приоритеты развития — это малоинвазивность и быстрота возвращения пациента к активной жизни. Постепенно отходят в прошлое дискэктомия открытым доступом, травматичные операции, связанные с удалением дужек позвонков, например, ламинэктомия. Им на смену пришло следующее поколение операций: микродискэктомия, которая проводится с помощью операционного микроскопа с минимальным разрезом.
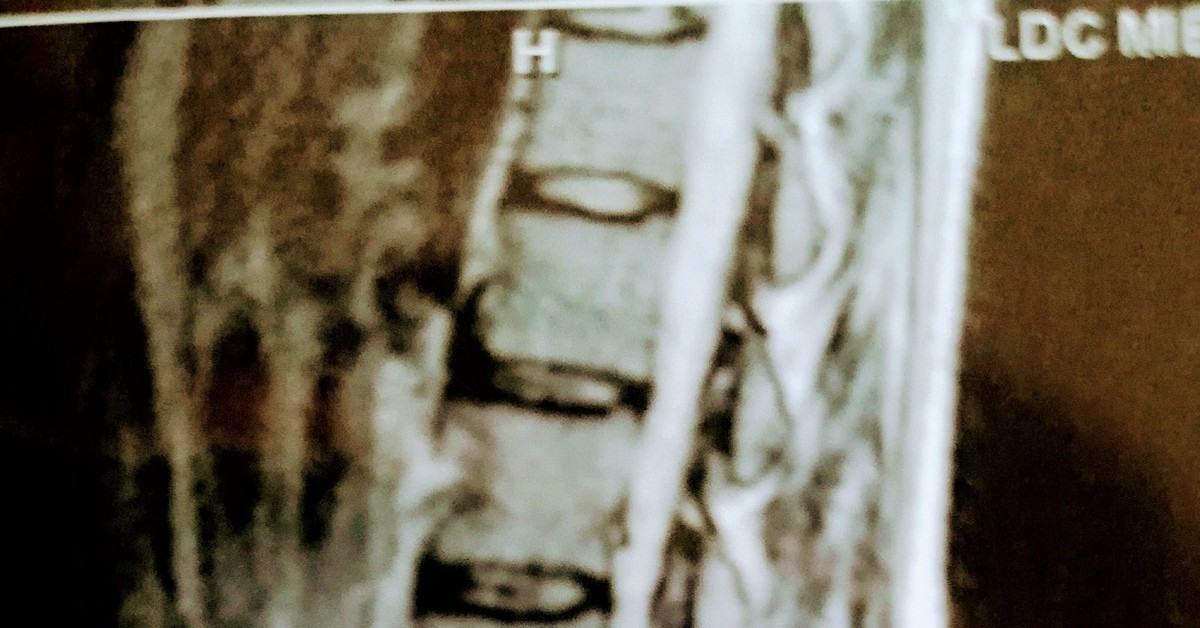
МРТ, грыжа.
Но есть и методы оперативного лечения, которые позволяют обойтись вообще без разрезов. Это эндоскопическая дискэктомия, микроэндоскопическое вмешательство, а также лечение грыжи позвоночника лазером. О чём идёт речь? В чём состоит смысл этого метода, каковы его преимущества и недостатки? Кому он показан и противопоказан, как готовиться к процедуре, и как проводится лечение грыжи диска лазером?
Суть методики
Нужно помнить, что лазеротерапия с целью воздействия на грыжу на самом деле является частью малоинвазивной хирургии. И те, кто думают, что, применяя этот вид лечения, можно вообще обойтись без операции, неправы. Как можно говорить о консервативном способе лечения, когда межпозвонковая грыжа или ее фрагменты превращаются в пар, и этот пар под высоким давлением выводится наружу?
Выпаривание грыжи — настоящее оперативное вмешательство. Но лазерные способы деструкции грыж дисков или изменения их структуры не требуют основных атрибутов обычных операций, и протекают без разрезов, без кровопотери и боли, и поэтому не требуют введения эндотрахеального или внутривенного наркоза. Вполне достаточно местного обезболивания.
Далее будет рассмотрено лечение межпозвонковой грыжи с помощью лазерного излучения подробно. Но вначале следует выяснить, какие у этого метода есть преимущества и недостатки.
Видео процедуры
Достоинства лазерного воздействия
У этой методики большое количество преимуществ, но все они будут актуальны, если у пациента дефект диска небольшой и «свежий». Каковы эти достоинства?
Следующие показатели и аргументы делают лазерные методы влияния на патологически измененный диск одними из лучших в наше время:
- средняя продолжительность вмешательства не превышает 45 минут, это позволяет госпитализировать пациента всего лишь на два или три дня, и на следующий день после процедуры выписать;
- методики имеют очень низкое количество осложнений, менее 0,1%;
- при проведении лазерных вмешательств невозможно случайно повредить корешки и другие структуры. Пациент находится под местной анестезией и всегда может сказать врачу о неприятных ощущениях, например о том, что возникло чувство «ползания мурашек» в ноге, или подергивание мышц. Этот контакт позволяет сразу же нейрохирургу принять меры;
- лазерные методы не оставляют рубцов на коже, и нет никакого косметического дефекта;
- поскольку нет никаких разрезов, и манипуляций с позвонками, то нет риска развития нестабильности, как при классической ламинэктомии;
- с другой стороны, нет и риска в получении неподвижного блока, как при операциях спондилодеза, который ограничивает подвижность пациента;
- можно применять лазерные методы лечения грыж неоднократно в разных отделах позвоночного столба;
- очень важным является отсутствие общего наркоза. Как следствие, процедура не имеет высокого риска, свойственного обычным операциям у пожилых, а также с наличием сопутствующей патологии;
- лазерное лечение грыж, пожалуй, является самым безопасным методом. При необходимости оно может применяться даже в период беременности и грудного вскармливания, поскольку в кровоток женщины не попадают вещества для наркоза, которые могут неблагоприятно воздействовать на малыша.
Однако у этих методов существуют и определенные недостатки.
Недостатки
Прежде всего, отсутствует большой объём научных данных, который позволяет уверенно говорить об отдаленном периоде, поскольку методика применяется сравнительно недавно. Никто не знает, как повлияет лазерное лечение на структуру диска у пациента через 30, 40, и более лет. Также:
- этот вид лечения не является радикальным. Так, если говорить о протезировании диска, который с большим успехом проводят в странах Западной Европы, например в Чехии, Германии, то можно считать, что человек получает практически новый диск и возврат к свободе движений. После лазерных манипуляций у него остаётся старый диск, и зачастую с измененной структурой;
Протезирование диска.
- следующий недостаток — это появление рецидивов, и иногда возникает необходимость повторного вмешательства. Но почти всегда такие резидуальные явления и необходимость повторного лечения связаны не с неправильной технологией проведения операции, а с несоблюдением правил здорового образа жизни, предписанных врачом;
- иногда, при испарении большого объема диска, может быть слишком быстрый подъём температуры окружающих тканей. Если проводить вмешательство слишком быстро, то они могут быть термически повреждены. Такой ожог может ухудшать течение в периоде заживления, и даже приводить к появлению неприятных ощущений и возникновению болевого синдрома в связи с фиборозированием и спаечным процессом;
- довольно высокая стоимость лечения. Но в условиях Российской Федерации недочетом является тот факт, что пациенты обращаются к нейрохирургам так поздно, что грыжи уже превышают максимально допустимые для лазерной коррекции размеры и структуру, что служит основным противопоказанием к лазерному лечению.
Показания к лазерным методам лечения
В различных статьях, посвящённых лечению осложнений компрессионно-ишемических проявлений остеохондроза, то есть протрузий и грыж, можно прочитать, что показанием к оперативному вмешательству являются:
- устойчивые боли, которые не купируются лекарственными препаратами;
- прогрессирование нарушений чувствительности с расширением зон;
- прогрессирующая слабость в мышцах, их гипотрофия, то есть развитие пареза, например, слабость в стопе, хлопающая или свисающая стопа, необходимость поднимать высоко ногу. В более мягком варианте — это снижение сухожильных рефлексов, ахиллова и коленного, если речь идёт о грыжах пояснично-крестцового отдела позвоночника.
Но все эти показания являются относительными. Лазером можно успешно лечить грыжу в том и только в том случае, если пациент «укладывается» в правило двух шестёрок. То есть:
- грыжа старше 6, максимум 7 месяцев, уже застаревшая, и количество воды в ней уже недостаточное для вапоризации и деструкции с помощью лазера;
- размер её не должен превышать 6 мм.
На практике нейрохирурги в России сталкиваются, как правило, с запущенными ситуации и чаще всего – с застарелыми и множественными, обызвествленными грыжами. В таком случае будут показаны традиционные виды лечения, и из малоинвазивных оперативных вмешательств следует рассматривать микродискэктомию и эндоскопическое удаление грыжи.
Противопоказания
Существует ряд состояний, когда лазерное излучение может принести больше вреда, чем пользы. Противопоказаны лазерные методики лечения грыж дисков в том случае, если:
- в этом сегменте существует аномалия костной структуры позвонков, например, наличие двусторонних грыж Шморля;
- при значительном сужении, или стенозе спинномозгового канала в месте предполагаемого вмешательства;
- по данным рентгеновского исследования, МРТ в межпозвонковом диске есть признаки дисцита, то есть воспаления, а в окружающей костной ткани позвонков имеются признаки спондилита.
Наконец, не используется лазерная технология в случае секвестрированной грыжи. Крайне нежелательно использовать лазерные методы, как уже говорилось выше, при больших размерах грыж, превышающих 6 мм. Конечно, никто не запрещает пациенту настаивать на этом методе лечения, но есть риск неполного удаления грыжи, и особенно в том случае, если пациент старше 50 лет, и у него есть разрывы в фиброзном кольце, то есть имеется высокий риск появления повторных протрузий и грыж в этом сегменте.
Безусловное противопоказание к лечению грыж лазером — это смещение позвонков и их выраженная нестабильность, опухоль в данном сегменте, даже доброкачественная гемангиома. С полным перечнем противопоказаний пациент знакомится на первичном приеме нейрохирурга, когда подбирается вид оперативного лечения. Как следует готовиться к лазерному лечению?
Секвестрированная грыжа на мрт.
Подготовка к процедуре
Прежде всего, стоимость одного койко-дня в странах с высоким уровнем развития медицины довольно высокая, и поэтому все анализы и исследования пациент выполняет амбулаторно. К ним относится выполнение компьютерной и магнитно-резонансной томографии с нужным разрешением, ЭКГ, общий анализ крови и мочи, исследование глюкозы крови, необходимые анализы на ВИЧ и сифилис.
Если нужно, то при наличии сопутствующих хронических заболеваний может потребоваться и разрешение соответствующих специалистов. Затем терапевт, выдает заключение о возможности проведения вмешательства на межпозвонковых дисках (в плане отсутствия противопоказаний).
Пациент приходит в клинику с соответствующим нейрохирургическим отделением, причём за час-полтора до оперативного вмешательства. Затем предстоит приём лечащего нейрохирурга, а также анестезиолога, несмотря на отсутствие общего наркоза. Накануне поступления в клинику пациенту нужно не есть и не пить с вечера, это оправданная мера предупреждения. Даже при отсутствии общего обезболивания может быть непредсказуемая реакция на местный анестетик, например, тошнота или даже рвота.
Затем пациент переодевается в стерильное белье и доставляется в операционный зал. Примерно через час, после окончания лазерного вмешательства он транспортируется в палату наблюдения, где и находится в течение 24 часов. Вставать и ходить можно уже в конце первого дня, то есть в день операции. Как правило, на следующий день пациент выписывается домой.
Положение пациента на операционном столе.
Подробности вмешательства
В настоящее время во всех странах с развитой медициной, например, США, Израиле, Германии, Чехии существуют три основных способа лазерного лечения грыж межпозвоночных дисков. Это:
- лазерная вапоризация, при которой испаряется часть диска, представляющая собой грыжу, или анатомический дефект.
При проведении лазерной вапоризации обезболивают кожу, подкожную клетчатку, поверхностные мышцы и связки позвоночника в необходимом сегменте. Затем производится прокол мягких тканей, и полую полужесткую, иглу, закрытую мандреном и способную изгибаться, проводят через межпозвонковое отверстие к необходимому диску.
После того, как под оптическим контролем достигнуто необходимое место, по ней проводят тонкий лазерный светодиод, на конце которого находится мощный инфракрасный лазер, излучающий определённое количество энергии. В этой же трубке есть и свободный канал, по которому должны обратно отводиться возникающее пары после закипания воды, входящей в хрящи диска. Проводя аналогию с огнестрельным оружием — это канал для отвода пороховых газов. Он нужен, чтобы не повышалось давление в зоне работы высокоэнергетического лазера.
В итоге размеры грыжи уменьшаются, внутридисковое давление тоже снижается, и зачастую прямо на операционном столе пациент говорит о полном исчезновении болевого синдрома.
Говоря простым языком, вапоризация — это высушивание грыжи мощным лазером, и уменьшение ее объема, при этом давление и уровень боли уменьшается.
- Второе вид малоинвазивной лазерной хирургии — лазерная реконструкция.
При этом не создаётся такого высокого энергетического излучения, и грыжа не испаряется, а только лишь изменяет структуру диска. Лазер умеренно нагревает хрящевую ткань примерно до 70 градусов по Цельсию.
Лазерная реконструкция это более «гуманный» способ лечения. Если при вапоризации происходит разрушение и испарение той ткани, которая уже никуда не годится, то лазерная реконструкция применяется в том случае, когда больших протрузий и грыж нет, но по данным томографии в диске существует много трещин, и они могут послужить причинами будущих разрывов фиброзного кольца.
Вследствие нагрева межпозвонкового диска он получает дополнительный стимул к заживлению этих трещин. Говоря простым языком, диск «склеивается», и причиной такого явления считается кавитационный эффект, или образование микропузырьков. После этого лечения хрящ улучшает свою структуру не сразу, а в течение нескольких месяцев. Но вот боль и риск образования грыжи уменьшается уже через 3 месяца.
Реконструкция — это лечебная попытка восстановить диск под действием лазерного излучения низкой мощности. Поэтому в том случае, если грыжа большая, или обызвествилась, или уже произошел разрыв фиброзного кольца, то этот метод будет бесполезен.
Послеоперационный период
Несмотря на то, что пациента на следующий день выписывают, он должен придерживаться как можно тщательно рекомендаций нейрохирурга, невролога, специалиста по лечебной физкультуре, врача-терапевта. Основные рекомендации сводятся к следующему:
- в течение 10 дней, при отсутствии противопоказаний, необходимо профилактировать воспалительный процесс в зоне лазерного воздействия.
Для этого применяются препараты из группы НПВС, из группы желательно селективных ингибиторов циклооксигеназы 2 типа. Обычно это (по МНН) кетопрофен, мелоксикам, нимесулид. Но во время приема следует помнить о противопоказаниях, при наличии обострения эрозивного гастрита и язвенной болезни желудка и двенадцатиперстной кишки, поскольку эти средства увеличивают риск эрозии и кровотечения;
- в течение месяца после операции запрещаются полностью любые физиопроцедуры, проводятся только лишь рассасывающие методики, например, магнитотерапия;
- физические упражнения можно применять только через месяц-полтора, следует также отказаться от посещения бассейна, как минимум в течение 4 недель после оперативного вмешательства;
- запрещаются интенсивные нагрузки на оперированный отдел позвоночника, такие как перенос тяжелых вещей, ремонт автомобиля, работа в саду;
- обычные нагрузки в виде работы по дому возможны, но при этом очень желательно в течение месяца после операции носить полужесткий корсет (при операциях на грыжах грудного и поясничного отдела). Его роль — не ограничивать обычный объем движений, но препятствовать случайным резким и быстрым наклонам и поворотам, которые могут ухудшать процесс восстановления тканей после лазерного вмешательства.
Шрамы после операции на спине.
Как показывает клиническая практика, именно несоблюдение этих правил, ощущение себя полностью здоровым и приводит к тому, что пациенту требуется повторное оперативное вмешательство на оперированном сегменте.
Плановый визит к нейрохирургу, к неврологу, обычно назначается через 2 месяца, так же, как и последующие визуализирующие обследования. Это связано с тем, что около 8 недель после операции проходит процесс организации фиброзного кольца, а внутри диска нормализуется физиологическое давление. Что касается рекомендации по соблюдению правил здорового образа жизни, то они очень просты. Это нормализация массы тела, укрепление мышц спины и брюшного пресса, то есть занятия лечебной гимнастикой и плаванием, регулярное прохождение курсов физиотерапевтических процедур и массажа.
Корсет для спины.
В том случае, если пациент хочет дополнительно поберечься, то ношение полужесткого корсета или воротника Шанца в случае грыж шейного отдела будет показано при планировании значительных нагрузок, например во время мытья окон, или хозяйственных работ. Эти несложные устройства предохранят спину или шею от чрезмерных движений, которые могут быть угрожающими по развитию вторичных, рецидивирующих протрузий и грыж.
Стоимость проведения лазерного лечения
Какова же стоимость этой современной операции на позвоночнике? Конечно, в ценообразовании играют роль множество факторов. На них влияет квалификация и опыт врача, сложность случая и наличие дополнительных факторов риска, необходимость использования тех или иных импортных приборов, а также количество дней, проведенных на стацион?


