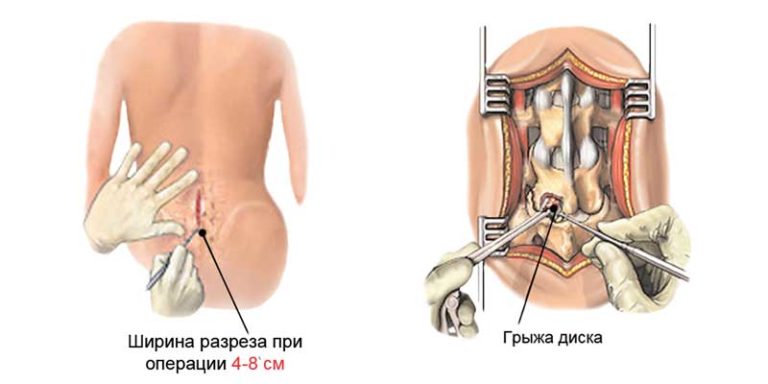
Лечение межпозвоночных грыж германия

 Межпозвоночная грыжа – одна из наиболее частых патологий позвоночника, которая приводит к нестерпимым болям и ограничениям. С такой проблемой человеку тяжело вести активную жизнь, заниматься физической или статической работой.
Межпозвоночная грыжа – одна из наиболее частых патологий позвоночника, которая приводит к нестерпимым болям и ограничениям. С такой проблемой человеку тяжело вести активную жизнь, заниматься физической или статической работой.
Основной симптом при грыжах межпозвоночных дисков – боль в спине, которая может распространяться на другие участки тела. Поскольку грыжи могут оказывать существенное давление на нервные корешки спинного мозга, то это иногда сказывается на двигательной активности больного и чувствительности конечностей.
Диагностика
Как правило, диагностика межпозвоночной грыжи занимает 3-4 дня. За это время врачи в Германии проводят комплекс диагностических мероприятий, устанавливают диагноз и определяются со схемой лечения больного.
Для выявления межпозвонковой грыжи применяются следующие методы исследований:
- Консультация врача-нейрохирурга. Проводится первичный осмотр, изучение медицинской документации, опрос больного, а также отправка имеющихся материалов предыдущих обследований (например, МРТ-снимки).
- Неврологическое обследование – оценка рефлексов, чувствительности отдельных участков тела, двигательных возможностей и мышечной силы пациента.
- Рентгенологическое исследование позвоночника, позволяющее определить локализацию грыжи.
- Компьютерная и магнитно-резонансная томографии – детальная визуализация внутренней структуры позвоночника.
- Миелограмма – рентгеноконтрастный метод визуализации внутренней структуры спинного мозга и его корешков.
- Электромиограмма – метод, позволяющий оценить нервную проводимость.
- Другие исследования (на усмотрение врачей).
После выполнения всех исследований экспертная группа врачей определяется с диагнозом и схемой лечения пациента.
Лечение грыжи позвоночника в Германии: хирургия и безоперационные методики
В настоящее время основным методом лечения грыжи межпозвоночного диска считается хирургия. Консервативная терапия данной патологии эффективна лишь при легких вариантах течения болезни. Избавиться полностью от болезненных симптомов при межпозвонковой грыже можно только с помощью оперативного вмешательства. Сегодня золотым стандартом в лечении межпозвонковой грыжи является микрохирургия. Немецкие специалисты проводят малоинвазивные операции, которые отличаются низким уровнем травматизма и отсутствием обильных кровопотерь.
Показаниями к проведению хирургической операции могут служить следующие обстоятельства:
- если у больного нет обезболивающего эффекта от препаратов в течение 6 недель и более;
- если грыжа сдавливает нерв, что приводит к прогрессирующей слабости;
- если из-за грыжи больному тяжело передвигаться.
В зависимости от поставленного диагноза, хирургическое лечение межпозвоночной грыжи в Германии может осуществляться следующими методами:
-
 Дискэктомия – операция, при которой больному полностью удаляют пораженный диск. Это малоинвазивная операция, которая осуществляется через небольшой прокол. Если позволяют обстоятельства, удаление производится не полностью (частичная дискэктомия). Еще одним вариантов дискэктомии является микродискэктомия – удаление той части межпозвоночного диска, которая непосредственно оказывает давление на нервы. Данная операция выполняется под контролем специального операционного микроскопа.
Дискэктомия – операция, при которой больному полностью удаляют пораженный диск. Это малоинвазивная операция, которая осуществляется через небольшой прокол. Если позволяют обстоятельства, удаление производится не полностью (частичная дискэктомия). Еще одним вариантов дискэктомии является микродискэктомия – удаление той части межпозвоночного диска, которая непосредственно оказывает давление на нервы. Данная операция выполняется под контролем специального операционного микроскопа. - Передняя дискэктомия. Это разновидность дискэктомии, которая выполняется при грыже межпозвоночного диска шейного отдела. Удаленный диск заменяется трансплантатом, который стимулирует образование костной ткани. Через некоторое время позвонки срастаются.
- Ламинэктомия – операция по удалению костных элементов, шпор и связок, которые могут оказывать давление на нервные ткани.
- Фораминотомия. Данная операция представляет собой иссечение костных тканей, расположенных по бокам от позвонков. Делается это с целью расширения пространства в области входа нервных корешков, что приводит к снижению давления на нервы.
- Спондилодез – распространенная операция по удалению межпозвонкового диска и сшиванию соседних позвонков. Недостатком данной методики лечения можно считать некоторое ограничение подвижности, возникающее вследствие сшивания позвонков.
- Методика В-Twin. Это разновидность хирургической операции, при которой на место пораженного позвонка устанавливается имплантат, увеличивающий расстояние между соседними позвонками. Так удается снизить давление на нервные корешки и устранить болевой синдром при грыже.
- Многофункциональные электроды (PASHA). Это инновационная методика лечения, при которой с помощью электрического тока осуществляется блокирование спинальных нервных окончаний. Таким образом, удается устранить болевую проводимость при грыже. Суть операции состоит в том, что к целевому нерву подводят тонкую иглу, через которую осуществляется прижигание нерва.
- Методика Disc-FX. Это методика оперирования, которая проводится в сочетании с радиоволновым лечением. Изначально, врач делает небольшой разрез, через который удаляет пульпозную ткань межпозвоночного диска. Затем диск чистят и устраняют разрывы пульпарного кольца радиоволновым методом. Неоспоримым преимуществом такой операции является тот факт, что уже спустя 1-3 часа после такой процедуры пациента могут отправлять домой. Госпитализация при таком методе не требуется.
- Перкутанная неклеопластика. В данном случае лечение межпозвонковой грыжи в Германии осуществляется с помощью холодной плазмы. Для этого к пораженному диску вводится пункционная игла, что приводит к испарению содержимого межпозвоночного диска. Таким образом, удается достичь главного – устранения давления на нервные окончания, благодаря чему боль уходит. В настоящее время успешность перкутанной нуклеопластики в немецких клиниках составляет почти 90%.
- Роботизированные операции. Все чаще для оперирования позвоночника в развитых странах используются роботизированные установки. Существуют различные роботические платформы, каждая из которых обладает своими преимуществами и уникальным функционалом. Однако суть использования таких установок – в минимальном человеческом факторе. Операция осуществляется по четко заданным координатам на основании ранее сформированной трехмерной модели, что обеспечивает предельную точность вмешательства.
В случае, когда речь идет о легких формах болезни, то возможна и консервативная терапия. Лечение межпозвоночной грыжи без операции в Германии включает в себя как прием лекарственных препаратов (обезболивающие, противовоспалительные), а также физиотерапевтические процедуры и лечебную физкультуру.
Безоперационное лечение также может включать в себя применение таких инновационных методик как ортокин-терапия (введение в поврежденный участок интерлейкина-1) и лазерная вапоризация, при которой грыжу выпаривают с помощью лазера, подведенного к грыже через пункционную иглу.
Лучшие немецкие клиники по лечению межпозвоночной грыжи
2. Клиника Шарите

Форма собственности: Нет данных
Accreditation of JCI:
Страна: Германия, Берлин
3. Клиника Нордвест

Форма собственности: Нет данных
Accreditation of JCI:
Страна: Германия, Фрайбург-им-Брайсгау
5. Клиника Хелиос
Форма собственности: Нет данных
Accreditation of JCI:
Страна: Германия, Берлин
Стоимость лечения межпозвоночной грыжи в Германии
Одним из важнейших вопросов для иностранного пациента является стоимость медуслуг в Германии. В данном случае следует рассказать о факторах, которые, так или иначе, влияют на ценообразование в немецких клиниках. К таким факторам относятся:
- Тяжесть патологии и составленная схема лечения.
- Длительность госпитализации пациента в клинике.
- Проведение реабилитации в условиях немецкой клиники.
- Тип клиники, где пациент проходит лечение (государственная или частная больница).
- Другие факторы.
Цены на лечение межпозвоночной грыжи в Германии от 600$
from $600
ЛЕЧЕНИЕ МЕЖПОЗВОНОЧНОЙ ГРЫЖИ В ГЕРМАНИИ
Уточнить стоимость и особенности лечения и пребывания в Германии вы можете у наших консультантов, которые любезно ответят на все ваши вопросы. Кроме того, подробнее про лечение межпозвоночной грыжи в Германии отзывы пациентов вы можете прочитать на нашем сайте, где иностранцы делятся своим опытом лечения в немецких клиниках.
- 5
- 4
- 3
- 2
- 1
(3 голоса, в среднем: 5 из 5)
Источник
 Ëå÷åíèå çàáîëåâàíèé ïîçâîíî÷íèêà, â òîì ÷èñëå ãðûæ ìåæïîçâîíêîâûõ (ìåæïîçâîíî÷íûõ) äèñêîâ, ÿâëÿåòñÿ ïðèîðèòåòíûì íàïðàâëåíèåì íåìåöêîãî çäðàâîîõðàíåíèÿ. Ïðèìåíåíèå èííîâàöèîííûõ ìåòîäèê è íîâåéøåãî âûñîêîòåõíîëîãè÷íîãî ìåäèöèíñêîãî îáîðóäîâàíèÿ ïîçâîëÿåò íåìåöêèì ñïåöèàëèñòàì äîñòèãàòü âûäàþùèõñÿ ðåçóëüòàòîâ â ëå÷åíèè ýòîãî âåñüìà ðàñïðîñòðàíåííîãî çàáîëåâàíèÿ.
Ëå÷åíèå çàáîëåâàíèé ïîçâîíî÷íèêà, â òîì ÷èñëå ãðûæ ìåæïîçâîíêîâûõ (ìåæïîçâîíî÷íûõ) äèñêîâ, ÿâëÿåòñÿ ïðèîðèòåòíûì íàïðàâëåíèåì íåìåöêîãî çäðàâîîõðàíåíèÿ. Ïðèìåíåíèå èííîâàöèîííûõ ìåòîäèê è íîâåéøåãî âûñîêîòåõíîëîãè÷íîãî ìåäèöèíñêîãî îáîðóäîâàíèÿ ïîçâîëÿåò íåìåöêèì ñïåöèàëèñòàì äîñòèãàòü âûäàþùèõñÿ ðåçóëüòàòîâ â ëå÷åíèè ýòîãî âåñüìà ðàñïðîñòðàíåííîãî çàáîëåâàíèÿ.
 íåìåöêèõ êëèíèêàõ íåóêîñíèòåëüíî ñîáëþäàåòñÿ ïðèíöèï èíäèâèäóàëüíîãî ïîäõîäà ê êàæäîìó ïàöèåíòó. Íà îñíîâàíèè ðåçóëüòàòîâ äîñêîíàëüíîãî îáñëåäîâàíèÿ ñ èñïîëüçîâàíèåì äèàãíîñòè÷åñêîé àïïàðàòóðû ïîñëåäíåãî ïîêîëåíèÿ ðàçðàáàòûâàåòñÿ îïòèìàëüíàÿ ïðîãðàììà ëå÷åíèÿ ãðûæè â Ãåðìàíèè, ó÷èòûâàþùàÿ âîçðàñò áîëüíîãî, îáùåå ôèçè÷åñêîå ñîñòîÿíèå, ñòåïåíü òÿæåñòè çàáîëåâàíèÿ ïîçâîíî÷íèêà, íàëè÷èå ñîïóòñòâóþùèõ çàáîëåâàíèé. Íåìåöêèå âðà÷è ñ÷èòàþò, ÷òî âåñü êóðñ ëå÷åíèÿ, îò íà÷àëà äî êîíöà, äîëæåí áûòü ìàêñèìàëüíî ùàäÿùèì.
 êëèíèêàõ Ãåðìàíèè ëå÷åíèå ìåæïîçâîíî÷íûõ ãðûæ ñâÿçàíî ñ áîëüøèì êîëè÷åñòâîì êîíñåðâàòèâíûõ ìåòîäèê è ìàëîèíâàçèâíûõ âìåøàòåëüñòâ, êîòîðûå ïîìîãàþò äîáèòüñÿ óñïåõà, èçáåæàâ îïåðàöèè íà ïîçâîíî÷íèêå. Ìíîãèì ïàöèåíòàì íàçíà÷àþò êîìïëåêñíîå êîíñåðâàòèâíîå ëå÷åíèå, âêëþ÷àþùåå ôèçèîòåðàïåâòè÷åñêèå ïðîöåäóðû, ëå÷åáíóþ ãèìíàñòèêó, ðàçëè÷íûå âèäû ìàññàæà, ìàíóàëüíóþ òåðàïèþ, èãëîóêàëûâàíèå, áàëüíåîòåðàïèþ. Øèðîêî ïðèìåíÿåòñÿ ëå÷åíèå òîðôîì. Ïðåêðàñíûå ðåçóëüòàòû äîñòèãàþòñÿ ñ ïîìîùüþ Stanger – âàíí, îñíîâíûì ïðèíöèïîì äåéñòâèÿ êîòîðûõ ÿâëÿåòñÿ ýëåêòðîãàëüâàíèêà. Ïðè ïîâðåæäåíèè ìåæïîçâîíî÷íûõ äèñêîâ ÷àñòî èñïîëüçóþòñÿ áåçîïåðàöèîííûå ìåòîäèêè.  òåõ ñëó÷àÿõ, êîãäà ôèçè÷åñêîå ñîñòîÿíèå ïàöèåíòà íå ïîçâîëÿåò èñïîëüçîâàòü áîëåå èíòåíñèâíûå ëå÷åáíûå ìåòîäèêè, ìîæåò áûòü ïðîâåäåíî çàìîðàæèâàíèå – êîíñåðâàöèÿ áîëåçíåííûõ íåðâíûõ îêîí÷àíèé õîëîäîì. Ïîëîæèòåëüíûé ýôôåêò ñîõðàíÿåòñÿ â òå÷åíèå ãîäà. Àíàëîãè÷íûé ýôôåêò îêàçûâàåò è ñòèìóëÿöèÿ ñïèííîãî ìîçãà (SCS). Îáà ìåòîäà íå óñòðàíÿþò ïðè÷èíó áîëåé, íî ñïîñîáñòâóþò çíà÷èòåëüíîìó åå óìåíüøåíèþ, ÷òî ïîçâîëÿåò áîëüíûì îòêàçàòüñÿ îò ïðèåìà ìåäèêàìåíòîâ è âåñòè áîëåå àêòèâíûé îáðàç æèçíè.
Íîâåéøèå ìåòîäû ëå÷åíèÿ ãðûæ ïîçâîíî÷íèêà â Ãåðìàíèè
Ê èííîâàöèîííûì ìåòîäèêàì îòíîñèòñÿ ýïèäóðàëüíàÿ êàòåòåðèçàöèÿ ïî Ðàöó, ïîçâîëÿþùàÿ óñòðàíèòü ðàçäðàæåíèå íåðâíûõ âîëîêîí ñ ïîìîùüþ íàïðàâëåííîãî ìåäèêàìåíòîçíîãî âîçäåéñòâèÿ. ×åðåç ââåäåííûé â ïîçâîíî÷íûé êàíàë ïîä ðåíòãåíîâñêèì êîíòðîëåì òîíêèé êàòåòåð ê ïîðàæåííîìó íåðâíîìó êîðåøêó ïîäàþòñÿ ñïåöèàëüíûå ëåêàðñòâåííûå ðàñòâîðû, îáëàäàþùèå ðàññàñûâàþùèì, ïðîòèâîâîñïàëèòåëüíûì è ïðîòèâîîòå÷íûì äåéñòâèåì.  ðåçóëüòàòå îñìîòè÷åñêîãî ýôôåêòà ïðîèñõîäèò êîíòðàêöèÿ òêàíè, ñäàâëèâàþùåé íåðâíûé êîðåøîê. Íàãðóçêà íà êîðåøîê óìåíüøàåòñÿ, è, òàêèì îáðàçîì, óñòðàíÿåòñÿ îñíîâíàÿ ïðè÷èíà âîçíèêíîâåíèÿ áîëè. Êàòåòåð óñòàíàâëèâàåòñÿ íà òðè-÷åòûðå äíÿ, â òå÷åíèå êîòîðûõ ïðîâîäèòñÿ ïîâòîðíîå ââåäåíèå ìåäèêàìåíòîâ. Ïîëîæèòåëüíûé ðåçóëüòàò òàêîãî ëå÷åíèÿ ãðûæè â Ãåðìàíèè ìîæåò íàñòóïèòü â áëèæàéøèå íåñêîëüêî äíåé (ðåæå íåäåëü) ïîñëå îêîí÷àíèÿ òåðàïèè.
Ê íîâåéøèì ðàçðàáîòêàì ìîæíî îòíåñòè è ÷ðåçêîæíóþ ëàçåðíóþ äåêîìïðåññèþ (PLDD) – ùàäÿùèé ìåòîä ëå÷åíèÿ çàáîëåâàíèé ìåæïîçâîíî÷íîãî äèñêà. Ãèáêîå âîëîêíî òîí÷àéøåãî ìèêðîëàçåðà ââîäèòñÿ â ïîçâîíî÷íûé êàíàë ÷åðåç ïóíêöèîííóþ èãëó è ïîä êîíòðîëåì ìèêðîñêîïè÷åñêîãî ýíäîñêîïà, ñíàáæåííîãî êàìåðîé, âûâîäÿùåé èçîáðàæåíèå íà ìîíèòîð, ïîäâîäèòñÿ ê ïîðàæåííîìó äèñêó. Âîçäåéñòâèå ýíåðãèè ñîâðåìåííîãî äèîäíîãî ëàçåðà ïðèâîäèò ê èñïàðåíèþ (âàïîðèçàöèè) ÷àñòåé äèñêà, óìåíüøåíèþ ðàçìåðîâ ãðûæè, è, âñëåäñòâèå ýòîãî, óìåíüøåíèþ êîìïðåññèè íåðâíûõ îáðàçîâàíèé. Ýíåðãèÿ ëàçåðà âûçûâàåò òàêæå äåíåðâàöèþ áîëåâûõ ðåöåïòîðîâ ìåæïîçâîíî÷íîãî äèñêà, òðàíñôîðìàöèþ êîëëàãåíîâîé òêàíè õðÿùà (ìàëåíüêèå òðåùèíû ìåæïîçâîíî÷íîãî äèñêà ñíîâà çàêðûâàþòñÿ è ñòàáèëèçèðóþòñÿ). Ñðàçó æå ïîñëå ïðîâåäåíèÿ ïðîöåäóðû ïàöèåíò ìîæåò âñòàâàòü è óæå ÷åðåç íåñêîëüêî ÷àñîâ ìîæåò áûòü âûïèñàí èç êëèíèêè.
Ê áåçîïåðàöèîííûì ìåòîäàì ëå÷åíèÿ ãðûæè ïîçâîíî÷íèêà â Ãåðìàíèè îòíîñèòñÿ è õåìîíóêëåîëèç — ââåäåíèå â äèñê ôåðìåíòà ïàïàèíà äëÿ ðàçæèæåíèÿ ñîäåðæèìîãî ãðûæè ñ ïîñëåäóþùèì åãî îòñàñûâàíèåì. Íåîáõîäèìûì óñëîâèåì ïðîâåäåíèÿ ïðîöåäóð ÿâëÿåòñÿ ñîõðàííîñòü äèñêîâîé ìåìáðàíû. Êóðñ âêëþ÷àåò íå áîëåå 4-õ èíúåêöèé (ïî 1-îé â íåäåëþ). Îãðàíè÷åíèÿ ôèçè÷åñêîé àêòèâíîñòè íå òðåáóåòñÿ. Àëüòåðíàòèâîé ôåðìåíòàòèâíîìó õåìîíóêëåîëèçó ìîæåò áûòü ïðèìåíåíèå îçîíà. Âñòóïàÿ â ðåàêöèþ ñ êèñëîðîäîì, îí ðàçðóøàåò æèäêîå ñîäåðæèìîå äèñêà, âûçûâàåò óìåíüøåíèå îáúåìà ãðûæè è äåêîìïðåññèþ íåðâíûõ êîðåøêîâ.
Ìåòîä òåðìîêîàãóëÿöèè (÷ðåçêîæíàÿ òåðìîêîàãóëÿöèÿ ìåæïîçâîíêîâûõ ñóñòàâîâ, ÷ðåçêîæíàÿ èíòðàäèñêàëüíàÿ òåðìîêîàãóëÿöèÿ) èñïîëüçóåò âîçäåéñòâèå ñîçäàâàåìûõ òåðìîçîíäîì âûñîêèõ òåìïåðàòóð íà ïîðàæåííûå îáðàçîâàíèÿ äëÿ ïðåðûâàíèÿ ïîòîêà áîëåâûõ èìïóëüñîâ. Ïîëîæèòåëüíûé ýôôåêò îïåðàöèè ïàöèåíò îùóùàåò ïðÿìî íà îïåðàöèîííîì ñòîëå. Âûïèñêà âîçìîæíà íà ñëåäóþùèé äåíü.
×ðåñêîæíàÿ íóêëåîòîìèÿ – ýòî íîâåéøåå ìàëîèíâàçèâíîå âìåøàòåëüñòâî, ïðîâîäèìîå îáû÷íî ïîä ìåñòíîé àíåñòåçèåé. Öåëüþ ìàíèïóëÿöèè ÿâëÿåòñÿ óäàëåíèå ÷àñòè ìåæïîçâîíêîâîãî äèñêà, âûçûâàþùåé êîìïðåññèþ íåðâíûõ êîðåøêîâ. Ïîä êîíòðîëåì ðåíòãåíà â äèñê ââîäèòñÿ òîíêàÿ ïîëàÿ èãëà – ïðîâîäíèê. Ñëåäóþùèé ýòàï – ñîáñòâåííî óäàëåíèå ÷àñòè ïîâðåæäåííîãî äèñêà, — ìîæåò áûòü îñóùåñòâëåí êàê ìåõàíè÷åñêèì ïóòåì ñ ïîìîùüþ òîí÷àéøåãî ñïèðàëåâèäíîãî âðàùàþùåãîñÿ çîíäà (ñïèðàëüíàÿ íóêëåîòîìèÿ), òàê è ñ ïîìîùüþ âîçäåéñòâèÿ ïëàçìû (ìåòîä êîáëàöèè, õîëîäíîïëàçìåííàÿ õèðóðãèÿ). Áîëü èñ÷åçàåò ñðàçó ïîñëå ìàíèïóëÿöèè. Ïàöèåíò ìîæåò ïîêèíóòü êëèíèêó ÷åðåç íåñêîëüêî ÷àñîâ. Ýôôåêòèâíîñòü äàííîãî ñïîñîáà ëå÷åíèÿ ìåæïîçâîíî÷íîé ãðûæè â Ãåðìàíèè — âûøå 85%. Ðåàáèëèòàöèÿ ïðè ýòîì âèäå ëå÷åíèÿ íå òðåáóåòñÿ. Äàííàÿ ìåòîäèêà ìîæåò áûòü ðåêîìåíäîâàíà ïðè íåáîëüøèõ ðàçìåðàõ ãðûæ.
Ïðè ãðûæàõ ìåæïîçâîíêîâûõ äèñêîâ áîëüøèõ ðàçìåðîâ, ðåçèñòåíòíûõ ê êîíñåðâàòèâíûì ìåòîäàì ëå÷åíèÿ, â êëèíèêàõ Ãåðìàíèè øèðîêî ïðèìåíÿåòñÿ ìèêðîäèñêýêòîìèÿ – îïåðàöèÿ íà ïîçâîíî÷íèêå ñ èñïîëüçîâàíèåì îòêðûòîãî äîñòóïà è îáùåãî íàðêîçà. Îäíàêî áëàãîäàðÿ ïðèìåíåíèþ îïåðàöèîííîãî ìèêðîñêîïà è ìèêðîõèðóðãè÷åñêèõ èíñòðóìåíòîâ äàííàÿ òåõíèêà òàêæå ÿâëÿåòñÿ ìèíèìàëüíî èíâàçèâíîé. Òàêàÿ òåõíèêà îïåðàöèè ïîçâîëÿåò óäàëèòü ìåæïîçâîíî÷íûé äèñê ÷åðåç íåáîëüøîé ðàçðåç, íå ïðè÷èíÿÿ òðàâìó îêðóæàþùèì òêàíÿì. Òàê êàê áîëüøèíñòâî ñóñòàâîâ, ñâÿçîê è ìûøö îñòàþòñÿ íåçàòðîíóòûìè, îïåðàöèÿ ìèêðîäèñêýêòîìèè íå íàðóøàåò ìåõàíè÷åñêóþ ñòðóêòóðó ïîçâîíî÷íèêà áîëüíîãî.
Âî ìíîãèõ ñëó÷àÿõ âî âðåìÿ îïåðàòèâíîãî óäàëåíèÿ ãðûæè â Ãåðìàíèè ïðîâîäèòñÿ ëàçåðíîå îáëó÷åíèå äèñêà (ëàçåðíàÿ ðåêîíñòðóêöèÿ ìåæïîçâîíêîâîãî äèñêà) äëÿ óñêîðåíèÿ ïðîöåññîâ ðåãåíåðàöèè è ñíèæåíèÿ âåðîÿòíîñòè ðåöèäèâà ãðûæè.  êîíöå îïåðàöèè ââîäèòñÿ ñïåöèàëüíûé ãåëü, êîòîðûé ïðåäîòâðàùàåò îáðàçîâàíèå ñïàåê. Ïîñëå óñòðàíåíèÿ êîìïðåññèè íåðâíûõ ñòðóêòóð ïàöèåíò ñðàçó æå ïåðåñòàåò îùóùàòü áîëü è ìîæåò ñâîáîäíî ïåðåäâèãàòüñÿ â ïðåäåëàõ êëèíèêè. Âûïèñêà ïðîèñõîäèò íà 3-7 äåíü ïîñëå îïåðàöèè. Ýôôåêòèâíîñòü îïåðàöèè ìèêðîäèñêýêòîìèè äîñòèãàåò 90-95%.
Ëå÷åíèå ãðûæè: èííîâàöèè â Ãåðìàíèè
Ïîÿâëåíèå â ïîñëåäíåå äåñÿòèëåòèå ñïåöèàëèçèðîâàííûõ ýíäîñêîïîâ äëÿ ïîçâîíî÷íèêà ñïîñîáñòâîâàëî âîçíèêíîâåíèþ è áóðíîìó ðàçâèòèþ íîâîãî ðàçäåëà íåéðîõèðóðãèè – ýíäîñêîïè÷åñêîé õèðóðãèè çàáîëåâàíèé ïîçâîíî÷íèêà. Ãåðìàíèÿ ÿâëÿåòñÿ îäíîé èç íåìíîãèõ ñòðàí ìèðà, ãäå äëÿ õèðóðãè÷åñêîãî ëå÷åíèÿ ãðûæ ìåæïîçâîíî÷íûõ äèñêîâ àêòèâíî ïðèìåíÿåòñÿ âûñîêîòåõíîëîãè÷íàÿ ìàëîèíâàçèâíàÿ îïåðàöèÿ — ýíäîñêîïè÷åñêàÿ ìèêðîäèñêýêòîìèÿ. Áëàãîäàðÿ ýôôåêòèâíîñòè è áåçîïàñíîñòè ìåòîä ïðîèçâåë ïåðåâîðîò â ïîäõîäàõ ê ëå÷åíèþ ãðûæ ìåæïîçâîíêîâûõ äèñêîâ è ñòàë ýòàëîííûì â ëå÷åíèè ýòîé ïàòîëîãèè. Îñíîâíûì ïðåèìóùåñòâîì ýíäîñêîïè÷åñêîé îïåðàöèè íà ïîçâîíî÷íèêå â Ãåðìàíèè ïî ñðàâíåíèþ ñ òðàäèöèîííûì «îòêðûòûì» âìåøàòåëüñòâîì ÿâëÿåòñÿ ìàëîèíâàçèâíîñòü – âûïîëíåíèå õèðóðãè÷åñêèõ ìàíèïóëÿöèé áåç ðàçðåçà êîæè, ÷åðåç ìèíèàòþðíûé ïðîêîë ìÿãêèõ òêàíåé. Òåõíîëîãèÿ èñêëþ÷àåò ðåçåêöèþ êîñòíûõ ñòðóêòóð ïîçâîíî÷íèêà, äëÿ ïîäõîäà ê ñîäåðæèìîìó ïîçâîíî÷íîãî êàíàëà óçêèé ýíäîñêîï (7 ìì â äèàìåòðå) ïðîïóñêàåòñÿ ÷åðåç åñòåñòâåííûå ïðîìåæóòêè â ïîçâîíêàõ. Ðèñê ïîñëåîïåðàöèîííûõ îñëîæíåíèé ìèíèìàëåí. Êàê ïðàâèëî, áîëü ïðîõîäèò ñðàçó ïîñëå îïåðàöèè, âñòàòü íà íîãè ìîæíî ÷åðåç íåñêîëüêî ÷àñîâ. Âûïèñêà âîçìîæíà óæå íà ñëåäóþùèé ïîñëå îïåðàöèè äåíü. Òàêîé ìåòîä ëå÷åíèÿ ìåæïîçâîíî÷íîé ãðûæè â Ãåðìàíèè ïîçâîëÿåò áûñòðî âåðíóòüñÿ ê ïðîôåññèîíàëüíîé äåÿòåëüíîñòè è ñïîðòó. Ñîãëàñíî ñòàòèñòèêå 2009 – 2010 ãã., ïðè ïðîâåäåíèè ýíäîñêîïè÷åñêîé ìèêðîäèñêýêòîìèè â íåìåöêèõ êëèíèêàõ äîëÿ óñïåøíûõ îïåðàöèé íà ïîçâîíî÷íèêå ïðåâûñèëà 95%.
Êàê èçâåñòíî, ãðûæè ìåæïîçâîíêîâûõ äèñêîâ îáðàçóþòñÿ â ðåçóëüòàòå äåãåíåðàòèâíî-äèñòðîôè÷åñêèõ èçìåíåíèé â äèñêàõ. Ñòàíäàðòíûå ìåòîäû ëå÷åíèÿ íå ìîãóò óñòðàíèòü ïðîöåññ äåãåíåðàöèè äèñêà, îíè ëèøü çàìåäëÿþò, ïðèîñòàíàâëèâàþò åãî è ÷àñòè÷íî ëèêâèäèðóþò âûçâàííûå èì èçìåíåíèÿ. Ðàäèêàëüíûì ðåøåíèåì ïðîáëåìû ÿâëÿåòñÿ óäàëåíèå èçíîøåííîãî, ïîâðåæäåííîãî äèñêà è çàìåíà åãî íà èñêóññòâåííûé èìïëàíòàò. Ñîâðåìåííûå òåõíîëîãèè, ïðèìåíÿåìûå â ñïåöèàëèçèðîâàííûõ öåíòðàõ Ãåðìàíèè, ïîçâîëÿþò îñóùåñòâèòü ýòîò ïëàí ñ ïîìîùüþ óíèêàëüíîé îïåðàöèè íà ïîçâîíî÷íèêå – ïðîòåçèðîâàíèÿ ìåæïîçâîíî÷íîãî äèñêà. Ïðèìåíåíèå ïðîòåçà ïîçâîëÿåò ñîõðàíèòü ïîäâèæíîñòü ïîçâîíî÷íèêà. Âàæíûì ôàêòîðîì, îáåñïå÷èâàþùèì ýôôåêòèâíîñòü îïåðàöèè, ÿâëÿåòñÿ è âîññòàíîâëåíèå âûñîòû ìåæïîçâîíî÷íîãî ïðîñòðàíñòâà. Èñïîëüçîâàíèå äàííîãî ìåòîäà ïîçâîëÿåò óñïåøíî óñòðàíèòü ñèìïòîìû çàáîëåâàíèÿ è ïðåäîõðàíèòü ñîñåäíèå ìåæïîçâîíî÷íûå äèñêè îò ïîâûøåííîé íàãðóçêè è äîñðî÷íîãî èçíîñà. Òåõíîëîãèÿ èçãîòîâëåíèÿ ïðîòåçîâ äèñêîâ ïîñòîÿííî ñîâåðøåíñòâóåòñÿ, îíè ñòàíîâÿòñÿ áîëåå ïðî÷íûìè è äîëãîâå÷íûìè. Ñåé÷àñ íàèáîëåå øèðîêîå ïðèìåíåíèå ïðè ïðîòåçèðîâàíèè ïðèîáðåëè òèòàíîâûå èìïëàíòàòû íåìåöêîãî ïðîèçâîäñòâà. Âîçìîæåí ñïîñîá ÷àñòè÷íîãî ïðîòåçèðîâàíèÿ ñ óäàëåíèåì ëèøü âíóòðåííåé ÷àñòè äèñêà (ïóëüïîçíîãî ÿäðà) è çàìåíîé åãî äâóìÿ íåáîëüøèìè ïîëèìåðíûìè ïîäóøå÷êàìè. Ïîñëåîïåðàöèîííûé ïåðèîä ïðåäïîëàãàåò áûñòðóþ ðåàáèëèòàöèþ è ïîëíîå âîññòàíîâëåíèå ïðåæíåé àêòèâíîñòè ïàöèåíòà.
Íàó÷íûå èññëåäîâàíèÿ, íàïðàâëåííûå íà ïîèñêè ìåòîäîâ, ïîçâîëÿþùèõ âëèÿòü íà ïðîöåññû, ïðîèñõîäÿùèå â äèñêå, ïðèâåëè íåìåöêèõ ó÷åíûõ ê ðàçðàáîòêå ìåòîäèê áèîëîãè÷åñêîãî îáíîâëåíèÿ ìåæïîçâîíêîâîãî äèñêà. Òàêîé ïîäõîä íàïðàâëåí íà èñêîðåíåíèå íåïîñðåäñòâåííîé ïðè÷èíû çàáîëåâàíèÿ è ñ÷èòàåòñÿ íàèáîëåå ïåðñïåêòèâíûì. Ñåãîäíÿ áèîëîãè÷åñêîå îáíîâëåíèå äèñêà, åãî âîññîçäàíèå, ñòàëî ðåàëüíîñòüþ è àêòèâíî âíåäðÿåòñÿ â ïðàêòèêó ëå÷åíèÿ ãðûæè ïîçâîíî÷íèêà â Ãåðìàíèè. Ñóòü ýòîé âûñîêîòåõíîëîãè÷íîé ìåòîäèêè ñîñòîèò â âûðàùèâàíèè â ëàáîðàòîðíûõ óñëîâèÿõ òêàíè èç êëåòîê çäîðîâîãî ìåæïîçâîíêîâîãî äèñêà è ñòâîëîâûõ êëåòîê ïàöèåíòà è ïîñëåäóþùåé òðàíñïëàíòàöèè ìàññèâà çäîðîâûõ êëåòîê â ÿäðî ïîðàæåííîãî äèñêà ñ öåëüþ âîçâðàùåíèÿ åìó ïåðâîíà÷àëüíûõ ñâîéñòâ. Çàáîð ôðàãìåíòà äèñêà è òðàíñïëàíòàöèÿ âûðàùåííîé òêàíè îñóùåñòâëÿþòñÿ ñ ïîìîùüþ ìàëîèíâàçèâíûõ ýíäîñêîïè÷åñêèõ âìåøàòåëüñòâ. Âûðàùåííûå êëåòêè íå îòëè÷àþòñÿ îò åñòåñòâåííûõ è íå âûçûâàþò îòòîðæåíèÿ. Ïîñëå îïåðàöèè ïî îáíîâëåíèþ äèñêà íåîáõîäèìî ñîáëþäåíèå îïðåäåëåííîãî ðåæèìà è ïðîâåäåíèå ìûøå÷íî-êîíñòðóêòèâíîé ôèçèîòåðàïèè.
Åñëè ïðè ãðûæàõ ìåæïîçâîíêîâûõ äèñêîâ êîíñåðâàòèâíàÿ òåðàïèÿ íà ðàííèõ ýòàïàõ ìîæåò ÿâëÿòüñÿ àëüòåðíàòèâîé õèðóðãè÷åñêîìó ëå÷åíèþ, òî ïðè ñòåíîçå (ñóæåíèè) ïîçâîíî÷íîãî êàíàëà, â ñîîòâåòñòâèè ñ ðåêîìåíäàöèÿìè Íåìåöêîé Àññîöèàöèè Íåéðîõèðóðãîâ è Íåìåöêîé Àññîöèàöèè Îðòîïåäèè è Îðòîïåäè÷åñêîé Õèðóðãèè, ïðîâåäåíèå êîíñåðâàòèâíîãî ëå÷åíèÿ íå öåëåñîîáðàçíî, îíî ìîæåò âûçâàòü óõóäøåíèå ñîñòîÿíèÿ.  êëèíèêàõ Ãåðìàíèè ðàçðàáîòàíû è óñïåøíî ïðèìåíÿþòñÿ ìèíèìàëüíî èíâàçèâíûå îïåðàòèâíûå ïîñîáèÿ è ïðè ñòåíîçå ïîçâîíî÷íîãî êàíàëà. Ìèêðîñêîïè÷åñêàÿ ëàìèíýêòîìèÿ ïðîâîäèòñÿ ýíäîñêîïè÷åñêèì ìåòîäîì ïîä êîíòðîëåì âûñîêîðàçðåøàþùåãî õèðóðãè÷åñêîãî ìèêðîñêîïà. Óäàëÿåòñÿ ÷àñòü ïîçâîíêà, êîòîðàÿ ñóæèâàåò ïîçâîíî÷íèê è äàâèò íà íåðâíûå êîðåøêè. Ìèêðîñêîïè÷åñêàÿ ëàìèíýêòîìèÿ – ùàäÿùèé ìåòîä ñ î÷åíü íåçíà÷èòåëüíîé âåðîÿòíîñòüþ ïîñëåîïåðàöèîííûõ îñëîæíåíèé. Îáû÷íî áîëåâîé ñèíäðîì áûñòðî ðåãðåññèðóåò. Ïðåáûâàíèå â ñòàöèîíàðå êðàòêîâðåìåííîå. Ïðè ìèêðîñêîïè÷åñêîé äåêîìïðåññèè ïîçâîíî÷íîãî êàíàëà óäàëÿþò èçáûòî÷íûå ðàçðàñòàíèÿ â îáëàñòè ìåæïîçâîíêîâûõ ñóñòàâîâ è ðàñøèðÿþò ïîçâîíî÷íûé êàíàë ñ ïîìîùüþ ñïåöèàëüíîé àïïàðàòóðû. Îïåðàöèþ ïðîâîäÿò ñ ïîìîùüþ ìèêðîñêîïà ïîä ðåíòãåíîâñêèì êîíòðîëåì. Ìåõàíè÷åñêèì ðàñøèðåíèåì ïîçâîíî÷íîãî êàíàëà äîñòèãàåòñÿ íåìåäëåííàÿ äåêîìïðåññèÿ. Ïàöèåíòû âûïèñûâàþòñÿ íà 4 -5 äåíü áåç áîëåé.  ïîñëåäíèå ãîäû ýòà ìåòîäèêà ëå÷åíèÿ ãðûæè â Ãåðìàíèè ñòàëà èñïîëüçîâàòüñÿ î÷åíü ÷àñòî â ñâÿçè ñ åå áåçîïàñíîñòüþ è ýôôåêòèâíîñòüþ. Èìïëàíòàöèÿ ìåæîñòèñòîãî «ñïåéñåðà» (ôèêñàòîðà) ïðîâîäèòñÿ áåç âñêðûòèÿ ïîçâîíî÷íîãî êàíàëà, ÷òî ñîêðàùàåò êàê äëèòåëüíîñòü ìàíèïóëÿöèè, òàê è âðåìÿ ïðåáûâàíèÿ ïàöèåíòà â ñòàöèîíàðå. «Ñïåéñåð» èìïëàíòèðóåòñÿ ìåæäó îñòèñòûìè îòðîñòêàìè ïîçâîíêîâ, ÷òî óâåëè÷èâàåò ïðîñâåò ïîçâîíî÷íîãî êàíàëà è ìåæïîçâîíêîâûõ îòâåðñòèé.  áîëüøèíñòâå ñëó÷àåâ ìàíèïóëÿöèÿ ïðèâîäèò ê áûñòðîìó èñ÷åçíîâåíèþ æàëîá.
Íåñîìíåííûì ïðåèìóùåñòâîì ëå÷åíèÿ ãðûæ ïîçâîíî÷íèêà â êëèíèêàõ Ãåðìàíèè ÿâëÿåòñÿ ïðåêðàñíî îðãàíèçîâàííûé ïðîöåññ ïîñëåîïåðàöèîííîé ðåàáèëèòàöèè. Ëå÷åíèå ìåæïîçâîíî÷íûõ ãðûæ â Ãåðìàíèè ÿâëÿåòñÿ êîìïëåêñíûì è ïðîäîëæàåòñÿ äî òåõ ïîð, ïîêà ó ïàöèåíòà íå âîññòàíîâÿòñÿ âñå ôóíêöèè.
Âèäåî î PRR — àóòîãåìîòåðàïèÿ ïðè ëå÷åíèè ìåæïîçâîíî÷íûõ ãðûæ â Ãåðìàíèè:
Ñðåäíèå öåíû íà ëå÷åíèå ãðûæè â Ãåðìàíèè
Ïîëíûé ïðàéñ ëèñò íà ëå÷åíèå îðòîïåäèè â Ãåðìàíèè.
Èíòåíñèâíûå íàó÷íûå èññëåäîâàíèÿ â îáëàñòè íåéðîõèðóðãèè è îðòîïåäèè, áûñòðîå âíåäðåíèå íàó÷íûõ ðàçðàáîòîê â êëèíè÷åñêóþ ïðàêòèêó, îïûò è ïðîôåññèîíàëèçì âðà÷åé, èñïîëüçîâàíèå íîâåéøåé àïïàðàòóðû è âûñîêîòåõíîëîãè÷íûõ ìàòåðèàëîâ, ÷åòêàÿ îðãàíèçàöèÿ ëå÷åáíîãî ïðîöåññà – âîò òå ñîñòàâëÿþùèå, êîòîðûå ïîçâîëÿþò íåìåöêèì ñïåöèàëèñòàì-âåðòåáðîëîãàì äîáèâàòüñÿ îòëè÷íûõ ðåçóëüòàòîâ è çàíèìàòü ëèäèðóþùåå ïîëîæåíèå â ìèðå. Ñîâðåìåííàÿ íåéðîõèðóðãèÿ è îðòîïåäèÿ Ãåðìàíèè ïðåäîñòàâëÿþò âñå áîëüøå âîçìîæíîñòåé ëå÷åíèÿ ñ ìèíèìàëüíîé ñòåïåíüþ ðèñêà. Áëàãîïðèÿòíûé ïðîãíîç ïðè ëå÷åíèè ãðûæ ìåæïîçâîíî÷íûõ äèñêîâ â Ãåðìàíèè ñîñòàâëÿåò 97-98%.
Ïðåäëàãàåì Âàì áîëåå ïîäðîáíî îçíàêîìèòüñÿ ñî ñëåäóþùåé èíôîðìàöèåé:
Åñëè íåîáõîäèìî ëå÷åíèå â Ãåðìàíèè, îáðàùàéòåñü â «ÌåäÝêñïðåññ»:
- çâîíèòå +7 (863) 29-888-08 è óçíàâàéòå öåíû â êëèíèêàõ Ãåðìàíèè;
- ïèøèòå íà me-info@medical-express.ru è ïîëó÷àéòå îáçîð ïîäõîäÿùèõ áîëüíèö â Ãåðìàíèè.
ÑÌÎÒÐÈÒÅ ÅÙ¨ ÊËÈÍÈÊÈ
Âñå êëèíèêè
Óâàæàåìûå êëèåíòû, êîìïàíèÿ «ÌåäÝêñïðåññ» êà÷åñòâåííî, êîíôèäåíöèàëüíî è áûñòðî ïîìîæåò äëÿ êàæäîãî èç Âàñ è Âàøèõ áëèçêèõ îðãàíèçîâàòü äèàãíîñòèêó, ëå÷åíèå è ðåàáèëèòàöèþ â êëèíèêàõ:
Äëÿ êîíñóëüòàöèè ñî ñïåöèàëèñòàìè www.medical-express.ru, ñðåäè êîòîðûõ âðà÷, êàíäèäàò ìåäèöèíñêèõ íàóê, ïî âîïðîñàì ëå÷åíèÿ çà ðóáåæîì çàïîëíèòå çàÿâêó ïðÿìî ñåé÷àñ ëèáî ïîçâîíèòå íàì ïî òåëåôîíó:
Ñ÷èòàåòå ìàòåðèàë ïîëåçíûì? Ïîäåëèòåñü ñòàòüåé î ëå÷åíèè çà ðóáåæîì ñ äðóçüÿìè:
Îñòàâèòü çàÿâêó
Óêàæèòå ñâîè êîíòàêòû, è ìû îáÿçàòåëüíî ñ Âàìè ñâÿæåìñÿ !!
ÊÎÌÌÅÍÒÀÐÈÈ È ÎÒÇÛÂÛ
Åñëè ó Âàñ åñòü ÷òî äîáàâèòü ïî òåìå, èëè Âû ìîæåòå ïîäåëèòüñÿ ñâîèì îïûòîì, ðàññêàæèòå îá ýòîì â êîììåíòàðèè èëè îòçûâå.
ÈÌÅÞÒÑß ÏÐÎÒÈÂÎÏÎÊÀÇÀÍÈß, ÒÐÅÁÓÅÒÑß ÊÎÍÑÓËÜÒÀÖÈß ÑÏÅÖÈÀËÈÑÒÀ
Âàæíî çíàòü
Áëàãîïîëó÷íûìè ðîäàìè â Èçðàèëå äëÿ ìíîãèõ ðîäèòåëåé çàêàí÷èâàåòñÿ äëèííûé ïóòü ëå÷åíèÿ áåñïëîäèÿ. Ìíîãèì íàøèì ñîîòå÷åñòâåííèêàì èçðàèëüñêèå ñïåöèàëèñòû ïðîâåëè ÝÊÎ, ÈÊÑÈ, äîíàöèþ îîöèòîâ, èíñåìèíàöèþ ñïåðìîé. Íî ïåðèîä áåðåìåííîñòè âñåãäà çàêàí÷èâàåòñÿ ìàòåðèíñòâîì, ãäå èíîãäà âîçíèêàþò íîâûå ñëîæíîñòè ñî çäîðîâüåì. Ñëó÷àåòñÿ òàê, ÷òî ìîëîäûì ìàìàì íåîáõîäèìî ëå÷åíèå â Èçðàèëå ìîëî÷íîé æåëåçû. Ýòî ñâÿçàíî ñ ïðîöåññîì ëàêòàöèè, êîãäà ïðè íåïðàâèëüíîé îðãàíèçàöèè êîðìëåíèÿ ìàëûøà ìîãóò âîçíèêàòü ëàêòîñòàçû è ìàñòèòû. Íî âñ¸ ýòî òàêæå óñïåøíî íåéòðàëèçóåòñÿ èçðàèëüñêèìè äîêòîðàìè. Ïîäðîáíîñòè óçíàåòå â êîìïàíèè «ÌåäÝêñïðåññ».
Источник