Малоинвазивное лечение грыж межпозвоночных дисков
Гидронуклеопластика – малоинвазивный способ воздействия изотонической жидкостью на межпозвонковый диск с целью уменьшения его протрузии и сокращения компрессии нервных корешков. Процедура относится к одной из разновидностей нуклеопластики, когда пульпозное ядро частично разрушают путем контролируемой подачи в него определенных по составу активных веществ (например, холодной плазмы, лазера и пр.).
Грыжа.
Гидропластика является последним изобретением пункционного лечения дегенерированных дисков позвоночника, где основным компонентом воздействия на патологически измененный хрящ является физраствор в сочетании с антибиотиком. На практике методика применяется с 2007 года, она доказала высокую лечебную значимость и свои преимущества над небезызвестными тепловыми способами пластики ядра. Подробно обо всех тонкостях гидронуклеопластики мы расскажем дальше.
Особенности метода
Суть метода заключается в использовании физиологического раствора, который под контролем флюороскопа вводится в диск через канюлированный зонд под мощным давлением. Благодаря высокоскоростному потоку жидкости часть студенистого вещества рассекается на фрагменты и через аспирационный канал рабочего инструмента эвакуируется наружу. В итоге диск сокращается в размерах, снижается внутридисковое давление, компрессионный фактор ликвидируется, боль устраняется.
Вводимый в диск прибор называется гидрорезектором. Инструмент состоит из двух разных по сечению каналов: узкого – для впуска жидкости в режиме пульсации; широкого – для эвакуации резецированного материала. Диаметр с учетом двух каналов гидрорезектора довольно маленький, около 3,7 мм. Это позволяет нетравматично (через небольшой прокол) осуществить его введение в позвоночник и продуктивно уменьшить дисковое выпячивание.
Схематичное изображение процедуры.
Более того, операция позволяет без разрезов качественно и щадящим образом выполнить внутреннюю декомпрессию диска: вывести из пределов внутреннего содержимого диска свободные или мало связанные с общей массой хрящевые частицы. Манипуляции по резецированию могут проводиться не только в центре ядра, как в случае с «горячими» методами, но и непосредственно вблизи фиброзного кольца, где концентрируется эпицентр деформации. Максимальный объем резекции – не более 15% желеобразной составляющей межпозвонкового диска.
Процедура может использоваться на поясничных и пояснично-крестцовых дисках. Она часто выполняется амбулаторно под местной анестезией. В качестве наркоза широко применяется атаралгезия в сочетании с местным обезболиванием. Переносится миниинвазивный сеанс преимущественно без осложнений. На весь интраоперационный процесс вместе с обезболиванием, введением контрастирующих веществ для четкой визуализации операционного поля и с гидрорезекцией затрачивается около 20 минут. Конкретно на манипуляции удаления пульпозной субстанции уходит примерно 3 минуты. Согласно статистике, эффективность метода составляет 88%-90%.
Эффект (снижение боли) обычно ощущается сразу по окончании процедуры, но максимальное лечебное действие достигается ближе к 4 недели после вмешательства. Через 30 минут пациент сможет встать и самостоятельно ходить. Сидеть не противопоказано. Домой отпускают уже вечером в день операции или на следующие сутки.
Преимущества гидродискэктомии
Как отмечают специалисты, в отличие от других нуклеопластических тактик после использования гидродискэктомии рецидивы возникают намного реже. Врачи говорят, что видоизмененный диск прочищается изнутри более продуктивно, что и позволяет сократить риск повторного обострения болезни. К достоверным преимуществам, проверенным клинически, относятся:
- отсутствие дискомфорта и болезненных ощущений во время операции;
- быстрое и значительное уменьшение не только дискогенной боли, но и по корешковому типу, причем уже в раннюю послеоперационную фазу;
- возможность прицельного удаления патологических тканей, даже из микротрещин кольца без дополнительной его травматизации;
- минимизация рисков осложнений ятрогенного характера, так как процедура делается через пункционный разрез и не основывается на сверхагрессивных химических или термических технологиях;
- возможность в последующем использования аналогичного лечения, если все же рецидив произошел, поскольку не провоцируется образование рубцов;
- компактность и безопасность рабочего инструмента, благодаря чему исключается случайная хирургическая травма периферических частей диска;
- небольшая длительность хирургического сеанса и короткий срок пребывания в медучреждении;
- кратковременное по срокам восстановление пациента, при этом не нужно назначать иммобилизацию и жестко ограничивать привычный режим физической активности.
Недостатки гидропластики межпозвоночного диска
К главному недостатку метода относится невозможность его применения при грыжах крупного размера (более 6 мм), в том числе при секвестрированной форме патологии. И еще важная информация: полных гарантий на то, что болезнь не начнет потом рецидивировать, увы, нет. Акцентируем, что есть сведения о малой эффективности и даже об отсутствии какого-либо эффекта после такой операции.
При таких размерах выпячивания процедура неэффективна.
Из 100% прооперированных пациентов 10%-12% не отмечают облегчения болевого синдрома на должном уровне. Сюда же входят люди с жалобами на недолгую ремиссию (1-12 месяцев). И многие, попадающие в этот процент неудач, попросту идут на операцию не по назначению. Нередко врачи в целях финансовой выгоды или недостаточной компетенции рекомендуют подобную терапию, когда диагноз явно указывает на целесообразность применения полноценного оперативного вмешательства (микродискэктомии).
Гидронуклеопластика является очень перспективным видом терапии межпозвонковых дисков, но только при тщательном отборе подходящего контингента пациентов. Несоответствие диагноза с возможностями пункционной операции не ознаменуется успехом предпринятого лечения.
Показания и противопоказания
Подходит щадящая операция далеко не всем. Поэтому каждому не лишним будет ознакомиться с ее показаниями и противопоказаниями.
Гидропластика межпозвонковых дисков показана при:
- незначительных размерах грыж до 6 мм в стадии протрузии (за исключением могут разрешить процедуру при слабовыраженной экструзии);
- хронической корешковой или дискогенной боли, спровоцированной подтвержденной протрузией диска небольших размеров;
- безрезультативном консервативном лечении незапущенной патологии в течение 4-6 недель.
Противопоказаниями к проведению гидродискэктомии являются:
- пожилой возраст (относительное противопоказание);
- прогрессирующая экструзия, секвестрация грыжевого выпячивания;
- выбухание диска больше 6 мм;
- очевидное нарушение целостности фиброзного кольца;
- сокращение высоты диска более чем на 50% от исходного уровня;
- ущемление нервов костными шипами (остеофитами);
- сдавливание корешков спаечно-рубцовыми образованиями, сформированными после любого предыдущего хирургического вмешательства;
- неврологический дефицит (слабость мышц, парезы и параличи конечностей);
- костный стеноз позвоночного канала;
- спондилолистез позвонков;
- нарушение свертываемости крови;
- локальные и общие острые инфекционные процессы.
Как проходит операция
Техника гидронуклеопластики начинается с введения направляющей иглы в больной межпозвонковый диск через заднебоковой доступ. Для отслеживания внедрения и положения иглы, выполнения дальнейших манипуляций применяется флюороскопическая интраоперационная установка.
Процедура под контролем рентгена.
- Через 3-миллиметровый прокол по контрольной игле внутрь хрящевой пластины вращательными движениями вводится тупой расширитель. Игла извлекается.
- По расширителю устанавливается рабочая трубка (канюля) для основного инструмента. В нее помещается двухканальный гидрорезектор.
- Кончиком зонда резектора, через который выходит тонкая высокоскоростная струя физраствора с добавлением антисептика, осуществляются вращательные, поступательные и веерообразные движения внутри диска.
- Происходит постепенное дробление тканей грыжи, небольшой доли пульпозного ядра с последующей аспирацией (втягиванием в добавочный канал) резецированного материала и выведением его наружу.
- Инструмент аккуратно извлекается из позвоночника. На маленький кожный прокол накладывается полоска лейкопластыря. В наложении швов надобности нет, маленькая ранка самостоятельно затягивается за пару дней.
Видео процедуры
Источник
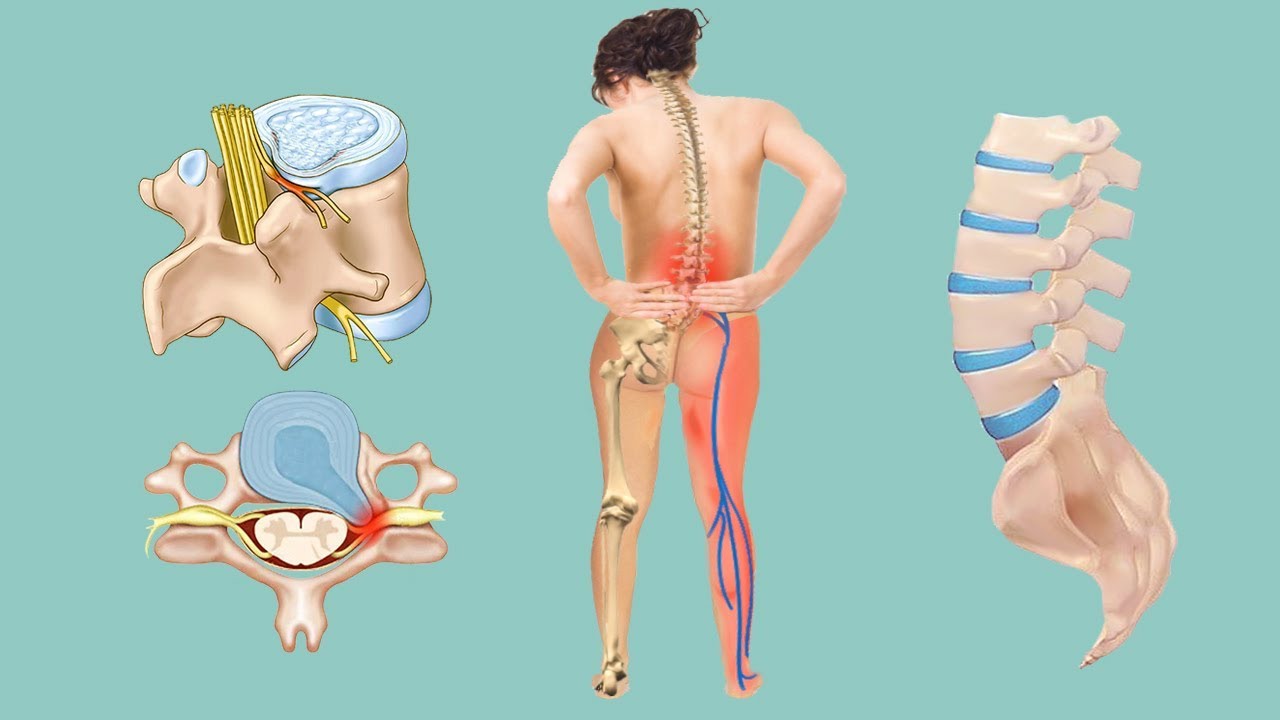
Грыжа межпозвонкового диска — одна из частых причин болей в спине, а от периодических спинальных болей в пояснично-крестцовой области страдает от 60 до 80% взрослого населения Земли[1]. Лечение грыж межпозвонковых дисков чаще всего длительное и консервативное, но при отсутствии эффекта можно прибегнуть к хирургическому вмешательству.
Наиболее распространенной в настоящее время является операция с удалением пораженного диска — дискэктомия. Также в процессе операции могут быть удалены участки связок, остеофиты, фрагменты тел или дуги позвонков (ламинэктомия). Для уменьшения давления на нервные корешки производится укрепление соседних позвонков с помощью специальных вставок или стержней. Все эти операции выполняются при открытом доступе, то есть с разрезом кожи.
Более современная версия дискэктомии — микродискэктомия. Это операция, проводимая с помощью мощного микроскопа. Использование микроскопа позволяет проводить сложные высокоточные операции, меньше повреждать окружающие ткани и уменьшить выполняемый разрез.
Еще одним направлением развития спинальной хирургии являются малоинвазивные операции, без разрезов. В этом случае сокращается период восстановления после операции и достигается хороший эстетический эффект. Все виды операций по удалению грыжи позвоночника имеют свои показания и противопоказания. Но если раньше не было никаких альтернатив, кроме открытой операции, то теперь у пациента и нейрохирурга есть выбор.
Виды малоинвазивных операций по удалению грыжи позвоночника
Все подобные вмешательства можно разделить на две группы: эндоскопические операции по удалению грыжи межпозвонкового диска и нуклеопластика.
Эндоскопическая дискэктомия
В настоящее время это один из самых востребованных методов операции по удалению грыжи позвоночника.
Преимущества эндоскопических операций:
- визуальный контроль уменьшает вероятность повреждения нервного корешка;
- минимальное повреждение тканей — для операции нужен разрез около десяти миллиметров;
- отсутствует необходимость удалять участки позвонков или связок для облегчения доступа, а значит, сохраняется естественная стабилизация позвоночно-двигательного сегмента;
- уменьшается боль в период восстановления, пациент может быть выписан из клиники уже на следующий день.
Недостатки:
- некоторые виды грыж анатомически не подходят для эндоскопии: например, медианные грыжи в шейном сегменте позвоночника чаще требуют операцию с открытым передним доступом.
Эндоскопическая дискэктомия выполняется с использованием эндоскопа, при помощи которого хирург видит область операции. Для введения эндоскопа нужен разрез около 10 мм — этого достаточно, чтобы специальными инструментами удалить то, что сдавливает нерв. Вмешательство проводится под общим наркозом, длительность операции — около часа.
Практикуется также микроэндоскопическая дискэктомия — сочетание эндоскопической техники и микрохирургических манипуляций. Разрез при этом составляет 12 мм.
Показания к эндоскопической операции по удалению грыжи позвоночника:
- грыжа межпозвонкового диска, подтвержденная МРТ;
- болевой синдром более 4 недель;
- отсутствие эффекта от консервативной терапии.
Противопоказания:
- нестабильность в позвоночно-двигательном сегменте;
- остеофиты, спондилолистез, сужение позвоночного канала;
- повторные грыжи межпозвонковых дисков.
Как образуется грыжа межпозвонкового диска?
Межпозвонковый диск состоит из плотной фиброзной оболочки и эластичного пульпозного ядра. Упругое ядро распределяет давление на позвонок при нагрузках. При сочетании нескольких провоцирующих факторов происходит дегенерация и разрушение фиброзного кольца, и в этой области пульпозное ядро под давлением выходит за пределы своей оболочки. Сначала образуется небольшое выбухание, или протрузия. Так как диск продолжает испытывать ежедневную нагрузку, то постепенно на этом месте формируется грыжевое выпячивание. Основную опасность представляет не сама грыжа, а ее давление на спинной мозг и корешки спинномозговых нервов.
Нуклеопластика
Это операция, при которой не требуется удалять диск целиком. Мишенью для нуклеопластики является только ядро межпозвонкового диска.
Цель нуклеопластики — уменьшить давление в пульпозном ядре межпозвонкового диска. При этом уменьшается выбухание фиброзного кольца, и в результате прекращается сдавление нервного корешка. Существуют различные виды нуклеопластики в зависимости от типа действующей силы:
- холодная плазма;
- гидропластика (жидкость под давлением);
- механическое воздействие;
- радиочастотная абляция;
- лазерное излучение.
Лазерное воздействие, или вапоризация, вызывает резкое повышение температуры, при этом происходит испарение ядра. Однако этот метод нередко приводит к осложнениям — ожогам окружающей ткани, что ухудшает заживление.
Наиболее распространенным методом является действие холодной плазмы, или коблация (сокращение от cold ablation, холодное разрушение). В отличие от лазерного или радиочастотного воздействия коблация не обжигает ткани. Применение холодной плазмы в медицине началось еще в 80-х годах, а первый прибор на основе холодной плазмы был предложен в 1995 году. С этого момента метод коблации активно развивался.
Процедура нуклеопластики проводится под местным обезболиванием. Точность обеспечивается постоянным рентгенологическим контролем. Через прокол 2–3 мм к ядру диска подводится игла с электродом, через который на ядро воздействует холодная плазма. В результате уменьшается размер пульпозного ядра, фиброзное кольцо больше не сдавливает нервный корешок. Вся операция занимает полчаса, госпитализация пациента не требуется.
Показания к нуклеопластике:
- наличие грыжи или протрузии межпозвонкового диска;
- выраженный болевой синдром;
- отсутствие эффекта от консервативного лечения в течение трех–четырех недель.
В 70–80% случаев применения нуклеопластики наблюдается положительный результат.
Однако не всегда расположение или строение грыжи позволяет применять малоинвазивные технологии. При некоторых видах грыж предпочтение отдается операциям открытого типа.
Классификация межпозвоночных грыж
Грыжи межпозвонкового диска можно распределить по уровню их расположения в позвоночнике, по положению грыжи в диске, а также по особенностям строения самой грыжи.
По локализации, или уровню расположения, можно выделить:
- грыжи пояснично-крестцового отдела позвоночника, самые часто встречающиеся, более 80% случаев радикулита связаны именно с грыжей диска[2];
- грыжи шейного отдела встречаются гораздо реже, около 4% от всех дегенеративно-дистрофических поражений позвоночника[3];
- грыжи грудного отдела позвоночника являются самыми редкими.
Расположение грыжи определяет наиболее подходящий тип операции. Так, при операциях в грудном отделе позвоночника обычно не требуется укрепление позвоночного сегмента штифтами, так как грудные позвонки наименее подвижно сцеплены друг с другом. Также на разных уровнях отличается содержимое позвоночного канала. Если на уровне шеи и груди в позвоночнике расположен спинной мозг, то на уровне 1–2 поясничного позвонка он переходит в «конский хвост» — пучок нервов. Поэтому в области шеи в некоторых случаях проще подойти к позвоночнику спереди, провести операцию с открытым доступом, хотя используются и эндоскопические операции.
Симптомы грыжи межпозвонкового диска
- В шейном отделе: головная боль, головокружение; боль в шее, отдающая в ключицу, руку или под лопатку; онемение рук.
- В грудном отделе: нарушение осанки, боли в грудной клетке.
- В пояснично-крестцовом отделе: боли в пояснице, отдающие в крестец, в область таза или в ноги; онемение и слабость в ногах; нарушение работы органов таза, проблемы с потенцией.
По расположению грыжи относительно средней оси позвоночника можно выделить такие виды, как:
- срединные (медианные, центральные) — грыжи, которые расположены по центру относительно середины позвонка, могут сдавливать половину спинного мозга или полностью;
- парамедианные — грыжи, которые смещены от центральной оси; опасность данного вида грыжи — сдавление спинного мозга с одной из сторон;
- боковые (латеральные) — грыжи, которые растут вбок и прилежат к дужкам позвонков;
- фораминальные — грыжи, проникающие в межпозвонковое отверстие, в котором проходят нервные корешки; особенность этих грыж — сильная боль.
Грыжи межпозвонкового диска различаются также по стадиям образования:
- небольшое выпячивание диска — 2–3 мм;
- протрузия — выпячивание размером более 5 мм;
- экструзия — практически все ядро выступает за пределы межпозвонкового диска.
Заключительным этапом будет постепенное разрушение диска и срастание соседних позвонков между собой.
В отдельный тип выделена секвестрированная грыжа. Она возникает, когда от грыжевого выпячивания отделяется участок ядра и попадает в спинномозговой канал.
Пять факторов риска развития грыжи:
- Наследственность — существуют гены, отвечающие за прочность соединительной ткани, в том числе и в межпозвонковом диске.
- Малоподвижный образ жизни, длительное нахождение в одном положении приводят к плохому кровоснабжению позвоночника и преждевременному износу тканей.
- Чрезмерная нагрузка, особенно неправильно распределенная, приводит к повреждению межпозвонковых дисков.
- Дефицит воды, которая очень важна для эластичности тканей, а также недостаток белка, витаминов и микроэлементов.
- Травмы позвоночника, в том числе спортивные и те, которые не были вовремя пролечены.
Операция по удалению грыжи: основные этапы
Независимо от выбранного метода удаления грыжи позвоночника, процесс лечения включает в себя три этапа:
- подготовку к операции (проведение обследования, консервативное лечение при необходимости);
- непосредственно хирургическое вмешательство;
- восстановительный период после операции.
Подробнее рассмотреть каждый из этапов можно на примере эндоскопического удаления грыжи диска позвоночника, так как эта операция широко применяется и хорошо себя зарекомендовала.
Подготовка к операции
Перед эндоскопической операцией врач проводит осмотр пациента, анализирует предыдущее лечение. Операция назначается только в том случае, если консервативная терапия проводилась в адекватном объеме в течение четырех месяцев и не принесла результата. Также перед операцией может потребоваться проведение МРТ позвоночника с продольными срезами. Врач оценивает результаты обследования, обсуждает с пациентом возможные исходы. Если операция проводится под общим наркозом, то пациент также встречается с анестезиологом.
Проведение операции
Операция проводится в положении пациента на боку или на животе. С помощью небольшого надреза хирург формирует канал для доступа к грыже. При этом ткани обычно не разрезаются, а аккуратно раздвигаются, в результате ускоряется восстановление после операции. В созданный канал вводится специальный эндоскоп, который позволяет хирургу увидеть область операции и аккуратно удалить все, что привело к сдавлению нервного корешка. После удаления хирург извлекает все инструменты и накладывает небольшой внутрикожный шов на место разреза. Процедура длится около часа.
Восстановление после операции
Обычно через два часа после эндоскопической операции пациенту разрешают вставать, а если все прошло хорошо, то уже через 12–24 часа выписывают домой. В некоторых случаях хирург может назначить прием нестероидных противовоспалительных средств. Также необходимо избегать нагрузок, в частности наклонов и поворотов, особенно в первые недели после процедуры.
Благодаря современным малоинвазивным операциям пациенты могут избавиться от проблем, вызванных грыжей диска, и быстрее вернуться к обычной жизни. К сожалению, даже самые современные методы не дают 100% гарантии излечения. Также бывают случаи рецидива грыж, особенно при несоблюдении рекомендаций специалиста. Поэтому для успешного лечения очень важно взвешенно выбирать врача и тип операции.
Источник