Операции на грыжах топография
Переднебоковая стенка живота
Границы: сверху – реберные дуги и мечевидный отросток; внизу – подвздошные гребни, паховые связки, верхний край симфиза; снаружи – вертикальная линия, соединяющая конец XI ребра с подвздошным гребнем.
Деление на области
С практической целью переднебоковую стенку живота с помощью двух горизонтальных линий (верхняя соединяет наиболее низкие точки десятых ребер; нижняя – обе передние верхние подвздошные ости) делят на три отдела: надчревье, чревье и подчревье. Двумя вертикальными линиями, идущими по наружному краю прямых мышц живота, каждый из трех отделов делится на три области: надчревье включает надчревную и две подреберные области; чревье – пупочную, правую и левую боковые области; подчревье – лобковую, правую и левую паховые области.
Проекции органов на переднюю брюшную стенку:
1. Надчревная область — желудок, левая доля печени, поджелудочная железа, двенадцатиперстная кишка;
2. Правое подреберье — правая доля печени, желчный пузырь, правый изгиб ободочной кишки, верхний полюс правой почки;
3. Левое подреберье — дно желудка, селезенка, хвост поджелудочной железы, левый изгиб ободочной кишки, верхний полюс левой почки;
4. Пупочная область — петли тонкой кишки, поперечная ободочная кишка, нижняя горизонтальная и восходящая части двенадцатиперстной кишки, большая кривизна желудка, ворота почек, мочеточники;
5. Правая боковая область — восходящая ободочная кишка, часть петель тонкой кишки, нижний полюс правой почки;
6. Лобковая область — мочевой пузырь, нижние отделы мочеточников, матка, петли тонкой кишки;
7. Правая паховая область — слепая кишка, конечный отдел подвздошной кишки, червеобразный отросток, правый мочеточник;
8. Левая паховая область — сигмовидная кишка, петли тонкой кишки, левый мочеточник.
Послойная топография:
1. Кожа – тонкая, подвижная, легко растягивается, покрыта волосами в лобковой области, а также по белой линии живота (у мужчин).
2. Подкожно-жировая клетчатка выражена по-разному, иногда достигает в толщину 10–15 см. Содержит поверхностные сосуды и нервы.
В нижнем отделе живота располагаются арте-рии, являющиеся ветвями бедренной артерии:
— поверхностная надчревная артерия – направляется к пуп- ку;
— поверхностная артерия, огибающая подвздошную кость – идет к подвздошному гребню;
— наружная половая артерия – направляется к наружным половым органам.
Перечисленные артерии сопровождаются одноименными венами, впадающими в бедренную вену.
В верхних отделах живота к поверхностным сосудам относятся: грудо-надчревная артерия, боковая грудная артерия, передние ветви межреберных и поясничных артерий, грудо-надчревные вены.
Поверхностные вены образуют в области пупка, густую сеть. Через грудо-надчревные вены, впадающие в подмышечную вену, и поверхностную надчревную вену, впадающую в бедренную вену, осуществляются анастомозы между системами верхней и нижней полых вен. Вены передней брюшной стенки посредством vv. paraumbilicales, располагающиеся в круглой связке печени и впадающие в воротную вену, образуют порто-кавальные анастомозы.
Латеральные кожные нервы – ветви межреберных нервов, прободают внутреннюю и наружную косые мышцы на уровне передней подмышечной линии, делятся на переднюю и заднюю ветви, иннервирующие кожу латеральных отделов переднебоковой стенки живота. Передние кожные нервы – конечные ветви межреберных, подвздошно-подчревного и подвздошно-пахового нервов, прободают влагалище прямой мышцы живота и иннервируют кожу непарных областей.
3. Поверхностная фасция тонкая, на уровне пупка разделяется на два листка: поверхностный (переходит на бедро) и глубокий (более плотный, прикрепляется к паховой связке). Между листками фасции располагается жировая клетчатка, и проходят поверхностные сосуды и нервы.
4. Собственная фасция — покрывает наружную косую мышцу живота.
5. Мышцы переднебоковой стенки живота располагаются в три слоя.
— Наружная косая мышца живота начинается от восьми нижних ребер и, идя широким пластом в медиально-нижнем направлении, прикрепляется к гребню подвздошной кости, подворачиваясь внутрь в виде желобка, образует паховую связку, принимает участие в образовании передней пластинки прямой мышцы живота и, срастаясь с апоневрозом противоположной стороны, образует белую линию живота.
— Внутренняя косая мышца живота начинается от поверхностного листка пояснично-спинного апоневроза, подвздошного гребня и латеральных двух третей паховой связки и идет веерообразно в медиально-верхнем направлении, вблизи наружного края прямой мышцы превращается в апоневроз, который выше пупка принимает участие в образовании обеих стенок влагалища прямой мышцы живота, ниже пупка – передней стенки, по срединной линии – белой линии живота.
— Поперечная мышца живота начинается от внутренней поверхности шести нижних ребер, глубокого листка пояснично-спинного апоневроза, подвздошного гребня и латеральных двух третей паховой связки. Волокна мышцы идут поперечно и переходят по изогнутой полулунной (спигелиевой) линии в апоневроз, который выше пупка принимает участие в образовании задней стенки влагалища прямой мышцы живота, ниже пупка – передней стенки, по срединной линии – белой линии живота.
— Прямая мышца живота начинается от передней поверхности хрящей V, VI, VII ребер и мечевидного отростка и прикрепляется к лобковой кости между симфизом и бугорком. На протяжении мышцы имеются 3–4 поперечно идущие сухожильные перемычки, тесно связанные с передней стенкой влагалища. В собственно надчревной и пупочной областях переднюю стенку влагалища образует апоневроз наружной косой и поверхностный листок апоневроза внутренней косой мышц, заднюю – глубокий листок апоневроза внутренней косой и апоневроз поперечной мышц живота. На границе пупочной и лобковой областей задняя стенка влагалища обрывается, образуя дугообразную линию, так как в лобковой области все три апоневроза проходят спереди от прямой мышцы, формируя только переднюю пластинку ее влагалища. Заднюю стенку образует только поперечная фасция.
— Белая линия живота представляет собой соединительнотканную пластинку между прямыми мышцами, образованную переплетением сухожильных волокон широких мышц живота. Ширина белой линии в верхней части (на уровне пупка) равна 2- 2,5 см, ниже она суживается (до 2 мм), но становится толще (3–4 мм). Между сухожильными волокнами белой линии могут быть щели, являющиеся местом выхода грыж.
— Пупок образуется после отпадения пуповины и эпителизации пупочного кольца и представлен следующими слоями – кожей, фиброзной рубцовой тканью, пупочной фасцией и париетальной брюшиной.
К краям пупочного кольца на внутренней стороне передней стенки живота сходятся четыре соединительнотканных тяжа:
– верхний тяж – заросшая пупочная вена плода, направляющаяся к печени (у взрослого образует круглую связку печени);
– три нижних тяжа представляют собой запустевший мочевой проток и две облитерированные пупочные артерии. Пупочное кольцо может быть местом выхода пупочных грыж.
6. Поперечная фасция является условно выделяемой частью внутрибрюшной фасции.
7. Предбрюшинная клетчатка отделяет поперечную фасцию от брюшины, вследствие чего брюшинный мешок легко отслаивается от предлежащих слоев.
Содержит глубокие артерии и вены:
— верхняя начревная артерия является продолжением внутренней грудной артерии, направляясь вниз, проникает во влагалище прямой мышцы живота, проходит позади мыш-цы и в области пупка соединяется с одноименной нижней артерией;
— нижняя надчревная артерия является ветвью наружной подвздошной артерии, направляясь вверх между поперечной фасцией и париетальной брюшиной, входит во влагалище прямой мышцы живота;
— глубокая артерия, огибающая подвздошную кость, является ветвью наружной подвздошной артерии, и параллельно паховой связке в клетчатке между брюшиной и поперечной фасцией направляется к подвздошному гребню;
— пять нижних межреберных артерий, возникая из грудной части аорты, идут между внутренней косой и поперечной мышцами живота;
— четыре поясничные артерии расположены между указанными мышцами.
Глубокие вены переднебоковой стенки живота (vv. epigas — tricae superiores et inferiores, vv. intercostales и vv. lumbales) сопровождают (иногда по две) одноименные артерии. Поясничные вены являются источниками непарной и полунепарной вен.
8. Париетальная брюшина в нижних отделах переднебоковой стенки живота покрывает анатомические образования, формируя при этом складки и ямки.
Складки брюшины:
1. Срединная пупочная складка — идет от верхушки мочевого пузыря к пупку над заросшим мочевым протоком;
2. Медиальная пупочная складка (парная) – идет от боковых стенок мочевого пузыря к пупку над облитерированными пупочными артериями;
3. Латеральная пупочная складка (парная) – идет над нижними надчревными артериями и венами.
Между складками брюшины располагаются ямки:
1. Надпузырные ямки – между срединной и медиальными пупочными складками;
2. Медиальные паховые ямки – между медиальными и латеральными складками;
3. Латеральные паховые ямки – снаружи от латеральных пупочных складок. Ниже паховой связки располагается бедренная ямка, которая проецируется на бедренное кольцо.
Эти ямки являются слабыми местами переднебоковой стенки живота и имеют значение при возникновении грыж.
Паховый канал
Паховый канал расположен в нижнем отделе паховой области – в паховом треугольнике, сторонами которого являются:
1. Вверху – горизонтальная линия, проведенная от границы наружной и средней трети паховой связки;
2. Медиально – наружный край прямой мышцы живота;
3. Внизу – паховая связка.
В паховом канале выделяют два отверстия, или кольца, и четыре стенки.
Отверстия пахового канала:
1. Поверхностное паховое кольцо образовано расходящимися медиальными и латеральными ножками апоневроза наружной косой мышцы живота, скрепленными меж- ножковыми волокнами, закругляющими щель между ножками в кольцо;
2. Глубокое паховое кольцо образовано поперечной фасцией и представляет воронкообразное ее втяжение при переходе с передней брюшной стенки на элементы семенного канатика (круглой связки матки); ему соответствует со стороны брюшной полости латеральная паховая ямка.
Стенки пахового канала:
1. Передняя – апоневроз наружной косой мышцы живота;
2. Задняя – поперечная фасция;
3. Верхняя – нависающие края внутренней косой и поперечной мышц;
4. Нижняя — паховая связка.
Промежуток между верхней и нижней стенками пахового канала называется паховым промежутком.
Содержимое пахового канала:
1. Семенной канатик (у мужчин) или круглая связка матки (у женщин);
2. Подвздошно-паховый нерв;
3. Половая ветвь бедренно-полового нерва.
Бедренный канал
Бедренный канал формируется при образовании бедренной грыжи (при выхождении грыжевого мешка из брюшной полости в области бедренной ямки, между поверхностным и глубоким листками собственной фасции и выхождении под кожу бедра через овальную ямку).
Отверстия бедренного канала:
1. внутреннее отверстие соответствует бедренному кольцу, которое ограничено:
— спереди – паховой связкой;
— сзади – гребенчатой связкой;
— медиально – лакунарной связкой;
— латерально – бедренной веной;
2. Наружное отверстие – подкожная щель (такое название получает овальная ямка после разрыва решетчатой фасции).
Стенки бедренного канала:
1. Передняя – поверхностный листок собственной фасции бедра (в этом месте он носит название верхнего рога серповидного края);
2. Задняя – глубокий листок собственной фасции бедра (в этом месте он носит название гребенчатой фасции);
3. Латеральная – влагалище бедренной вены.
Особенности переднебоковой стенки живота у новорожденных и детей
У детей грудного возраста живот имеет форму конуса, обращенного узкой частью книзу. Передняя брюшная стенка в грудном возрасте выпячена вперед и несколько отвисает, что связано с недостаточным развитием мышц и апоневрозов. В дальнейшем, когда ребенок начинает ходить, с усилением тонуса мышц выпуклость постепенно исчезает.
Кожа живота у детей нежная, подкожно-жировой клетчатки сравнительно много, особенно в надлобковой и паховой области, где толщина ее может достигать 1,0–1,5 см. Поверхност-ная фасция очень тонкая и имеет один листок даже у полных и физически развитых детей. Мускулатура брюшной стенки у детей до года слабо развита, апоневрозы нежные и относительно Широкие. По мере роста ребенка происходит дифференциация мышц, а апоневротическая часть их постепенно уменьшается и утолщается. Между спигелиевой линией и латеральным краем прямых мышц живота, от реберной дуги до пупартовой связки с обеих сторон тянутся апоневротические полосы шириной 0,5- 2,5 см. Эти участки брюшной стенки являются у маленьких детей наиболее слабыми и могут служить местами образования грыжевых выпячиваний (грыжи спигелиевой линии). Влагалище прямой мышцы живота слабо развито, особенно ее задняя стенка.
Белая линия живота у грудных детей отличается относительно большой шириной и малой толщиной. Книзу от пупочного кольца она постепенно суживается и переходит в очень уз-кую полоску. В верхней части ее, вблизи пупка, нередко наблюдаются истонченные участки, в которых между апоневротическими волокнами обнаруживаются дефекты в виде продолговатых узких щелей. Через некоторые из них проходят сосудисто- нервные пучки. Они нередко являются воротами грыж белой линии живота. Поперечная фасция и париетальная брюшина у маленьких детей плотно соприкасаются друг с другом, так как предбрюшинная жировая клетчатка не выражена. Она начинает формироваться после двух лет жизни, с возрастом количество ее нарастает, особенно резко в период полового созревания.
Внутренняя поверхность передней брюшной стенки у маленьких детей выглядит более гладкой, чем у взрослых. Надпузырная ямка почти отсутствует. В боковых пупочно-пузырных складках некоторое время после рождения остаются еще проходимыми пупочные артерии. Кровеносные сосуды, расположенные в слоях передней брюшной стенки, у маленьких детей очень эластичные, легко спадаются и мало кровоточат при раз-резе.
После отпадения пуповины (5–7 день после рождения) на ее месте в результате сращения кожи с краем пупочного кольца и париетальным листком брюшины образуется «пупок», представляющий собой втянутый соединительнотканный рубец. Одновременно с формированием пупка происходит замыкание пупочного кольца. Наиболее плотной является его нижняя полуокружность, где оканчиваются три соединительнотканных тяжа, соответствующие облитерированным пупочным артериям и мочевому протоку.
Последние в течение первых недель жизни ребенка вместе с покрывающим их вартоньевым студнем превращаются в плотную рубцовую ткань и, срастаясь с нижним краем пупочного кольца, обеспечивают его прочность на растяжение Верхняя половина кольца является более слабой и может служить местом выхода грыж, так как здесь проходит тонкостенная пупочная вена, прикрытая лишь тонким слоем соединительной ткани и пупочной фасцией. Пупочная фасция у новорожденных иногда не доходит до верхнего края пупочного кольца, создавая анатомическую предпосылку к формированию грыжевых ворот. У годовалых детей фасция полностью или частично закрывает пупочную область.
У маленьких детей паховый канал короткий и широкий, а направление почти прямое – спереди назад. С ростом ребенка, по мере увеличения расстояния между крыльями подвздошных костей, ход канала становится косым, увеличивается его длина. Паховый канал у новорожденных и часто у детей первого года жизни выстлан изнутри серозной оболочкой незаросшего влагалищного отростка брюшины.
Дата добавления: 2015-02-04; просмотров: 8304; Опубликованный материал нарушает авторские права? | Защита персональных данных
Не нашли то, что искали? Воспользуйтесь поиском:
Лучшие изречения: Только сон приблежает студента к концу лекции. А чужой храп его отдаляет. 9262 — | 7849 — или читать все…
Читайте также:
Источник
ÀÍÀÒÎÌÎ-ÒÎÏÎÃÐÀÔÈ×ÅÑÊÈÅ ÄÀÍÍÛÅ È ÕÈÐÓÐÃÈ×ÅÑÊÀß ÀÍÀÒÎÌÈß ÁÅÄÐÅÍÍÎÉ ÃÐÛÆÈ
Ðàçëè÷íûå âèäû áåäðåííûõ ãðûæ ðàñïîëàãàþòñÿ ïîä ïàõîâîé ñâÿçêîé â îáëàñòè ñêàðïîâà òðåóãîëüíèêà. Âåðõíÿÿ ÷àñòü ñêàðïîâà òðåóãîëüíèêà ñâåðõó îãðàíè÷åíà ïàõîâîé ñâÿçêîé, ìåäèàëüíî-äëèííîé ïðèâîäÿùåé ìûøöåé (m. adductor longus), ëàòåðàëüíî ïîðòíÿæíîé ìûøöåé (m. sartorius). Ïîä ïàõîâîé ñâÿçêîé èìååòñÿ äâà ïðîñòðàíñòâà: ñîñóäèñòàÿ ëàêóíà (lacuna vasorum) è ìûøå÷íàÿ ëàêóíà (lacuna musculorum), ðàçäåëåííûå ïîäâçäîøíî-ãðåáåøêîâîé ñâÿçêîé (lig. ilio-pectineum-BNA), ïîäâçäîøíî-ãðåáåøêîâîé äóãîé (arcus ilio-pectineus-PNA), êîòîðàÿ îòõîäèò îò ïàõîâîé ñâÿçêè è ïðèêðåïëÿåòñÿ ê ïîäâçäîøíî-ãðåáåøêîâîìó âîçâûøåíèþ (eminentia ilio-pectinea). Ñîñóäèñòàÿ ëàêóíà ðàñïîëîæåíà ìåäèàëüíî, ÷åðåç íåå ïðîõîäÿò áåäðåííàÿ àðòåðèÿ è âåíà, ðàñïîëàãàþùèåñÿ íåïîñðåäñòâåííî ïîä ïàõîâîé ñâÿçêîé.
Ìûøå÷íàÿ ëàêóíà ñîäåðæèò ïîäâçäîøíî-ïîÿñíè÷íóþ ìûøöó (m. iliopsoas) è áåäðåííûé íåðâ (ï. femoralis), ðàñïîëàãàåòñÿ ëàòåðàëüíî îò ñîñóäèñòîé ëàêóíû, çàíèìàÿ îêîëî % ïðîìåæóòêà ìåæäó ïàõîâîé ñâÿçêîé è âåðõíåé âåòâüþ ëîííîé êîñòè (ðèñ. 84). Çíàíèå ýòèõ àíàòîìè÷åñêèõ îáëàñòåé èìååò áîëüøîå çíà÷åíèå ïðè äèôôåðåíöèàëüíîé äèàãíîñòèêå è ïðè îïåðàöèè ðàçëè÷íûõ âèäîâ áåäðåííûõ ãðûæ.
Ïîä ïàõîâîé ñâÿçêîé õîðîøî ðàçâèòà ïîäêîæíîæèðîâàÿ êëåò÷àòêà. Ïîâåðõíîñòíûå ëèìôàòè÷åñêèå óçëû ðàñïîëîæåíû ïîä ïàõîâîé ñâÿçêîé ïàðàëëåëüíî áåäðåííîé àðòåðèè è ïðèíèìàþò áîëüøèíñòâî ïîâåðõíîñòíûõ ëèìôàòè÷åñêèõ ñîñóäîâ íèæíåé êîíå÷íîñòè. Ãëóáîêèå ëèìôàòè÷åñêèå óçëû (ïîäïàõîâûå) ñîïðîâîæäàþò áåäðåííóþ âåíó. Ñàìûé êðóïíûé èç ýòèõ óçëîâ íîñèò íàçâàíèå óçëà Ïèðîãîâà (Ðîçåíìþëëåðà) è ðàñïîëàãàåòñÿ â ïðåäåëàõ áåäðåííîãî êîëüöà. Ýòè óçëû ïðèíèìàþò ëèìôó èç ãëóáîêèõ îòäåëîâ íèæíåé êîíå÷íîñòè.
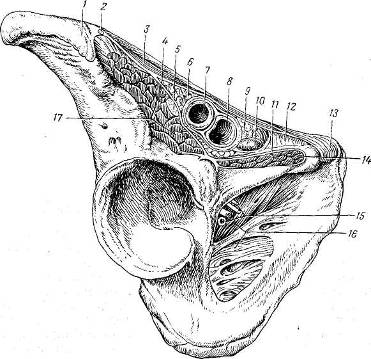
Ðèñ. 84. Ìûøå÷íàÿ è ñîñóäèñòàÿ ëàêóíû (ïîëóñõåìàòè÷åñêè) ïîLanz è Wachsmuth (Ã. Å. Îñòðîâåðõîâ, Ä. Í. Ëóáîöêèé, 10. Ì. Áîìàø. Êóðñ îïåðàòèâíîé õèðóðãèè è òîïîãðàôè÷åñêîé àíàòîìèè. Ì., 1963).
1 spina iliaca anterior superior; 2 n. cutaneus femoris lateralis; 3 lig. inguinale; 4 arcus ilio-pectmeus (lig. iliopectineum); 5 n. femoralis; 6 ramus femoralis n. genitofemoralis (n. lumbo-inguinalis BNA); 7 a. femoralis; 8 v. femoralis; 9 êëåò÷àòêà âíóòðåííåãî áåäðåííîãî êîëüöà; 10 nodus lymphaticus inguinalis profundus ( ëèìôàòè÷åñêèé óçåë Ðîçåíìþëëåðà Ïèðîãîâà ); 11 fascia pectinea; 12 lig. lacunare; 13 tuberculum pubicum; 14 m. pectineus; 15 vasaobturatoria è n.obturatorius; 16 membranaobturatoria; 17 m. iliopsoas.
Ïîâåðõíîñòíûé ëèñòîê øèðîêîé ôàñöèè áåäðà ðàñïîëàãàåòñÿ íàä áåäðåííûìè ñîñóäàìè, îáðàçóÿ ó ìåäèàëüíîãî êðàÿ âåíû ñåðïîâèäíûé îòðîñòîê (processus falciformis), êðàÿ êîòîðîãî âûðàæåíû õîðîøî è îôîðìëåíû â âèäå ïîëóëóííûõ ñêëàäîê âåðõíèé è íèæíèé ðîæêè (cornu superior, cornu inferior). Âåðõíèé ðîã ïðîõîäèò íàä áåäðåííîé âåíîé è ïîäâîðà÷èâàåòñÿ ïîä ïàõîâóþ ñâÿçêó, âïëåòàÿñü â ëàêóíàðíóþ ñâÿçêó (lig. lacunare, lig. Gimbernati).
Íèæíèé ðîã ïîäõîäèò ïîä áîëüøîé ïîäêîæíîé âåíîé, íàïðàâëÿÿñü äàëüøå ê ãðåáåøêîâîé ôàñöèè (fascia pectinea). Ïðîñòðàíñòâî, îãðàíè÷åííîå ñåðïîâèäíûì îòðîñòêîì, íàçûâàåòñÿ îâàëüíîé ÿìêîé (fossa ovalis BNA, hiatus saphenus PNA), îíî âûïîëíåíî æèðîâîé êëåò÷àòêîé è ïîêðûòî ðàçðûõëåííûì ó÷àñòêîì ïîâåðõíîñòíîãî ëèñòêà øèðîêîé ôàñöèè áåäðà (ðåøåò÷àòàÿ ôàñöèÿ fascia cribrosa). ×åðåç ýòó ôàñöèþ ïðîõîäÿò êðîâåíîñíûå è ëèìôàòè÷åñêèå ñîñóäû.
Áîëüøàÿ ïîäêîæíàÿ âåíà âïàäàåò â áåäðåííóþ âåíó íàä íèæíèì ðîãîì ñåðïîâèäíîãî îòðîñòêà íà ðàññòîÿíèè 3 ñì îò ïàõîâîé ñâÿçêè. Íà ãëóáîêîé ïëàñòèíêå øèðîêîé ôàñöèè áåäðà ðàñïîëàãàþòñÿ áåäðåííàÿ àðòåðèÿ è áåäðåííàÿ âåíà. Ãëóáîêàÿ ïëàñòèíêà (ëèñòîê) øèðîêîé ôàñöèè áåäðà ïîêðûâàåò ïîäâçäîøíîïîÿñíè÷íóþ ìûøöó (m. iliopsoas) è ãðåáåøêîâóþ ìûøöó (m. pectineus). Ýòîò ó÷àñòîê øèðîêîé ôàñöèè áåäðà íîñèò íàçâàíèå ãðåáåøêîâîé ôàñöèè. Ñ ýòîé ôàñöèåé õèðóðã âñòðå÷àåòñÿ ïðè îïåðàöèè áåäðåííîé ãðûæè è ïðè äîñòàòî÷íîé ïëîòíîñòè ôàñöèè èñïîëüçóåò åå äëÿ ïëàñòèêè.  îáëàñòè îâàëüíîé ÿìêè îòõîäÿò âåòâè a. pudenda externa, a. epigastrica superficialis, a. circumflexa ilium superficialis, ñîïðîâîæäàþùèåñÿ îäíîèìåííûìè âåíàìè, âïàäàþùèìè â áåäðåííóþ âåíó èëè áîëüøóþ ïîäêîæíóþ âåíó. Ýòè ñîñóäû ðàñïîëàãàþòñÿ â íåïîñðåäñòâåííîé áëèçîñòè ê áåäðåííîìó êàíàëó ìåñòó âûõîäà áåäðåííîé ãðûæè. Ïîâåðõíîñòíûå ñëîè èííåðâèðóþòñÿ âåòâÿìè ï. lumboinguinalis è îò÷àñòè âåòâÿìè n. iliohypogastricus è n. ilioinguinalis. Áåäðåííûé íåðâ (n. femoralis) âûõîäèò íà áåäðî ÷åðåç ìûøå÷íóþ ëàêóíó è â îáëàñòè ñêàðïîâà òðåóãîëüíèêà ðàñïîëàãàåòñÿ êíàðóæè îò áåäðåííîé àðòåðèè, îòäåëÿÿñü îò íåå ãëóáîêîé ïëàñòèíêîé øèðîêîé ôàñöèè áåäðà.
Áåäðåííûé êàíàë. À. Ï. Ïðîêóíèí (1900), ïðîâîäèâøèé èññëåäîâàíèÿ ïî àíàòîìèè áåäðåííîé ãðûæè, ïðèøåë ê çàêëþ÷åíèþ, ÷òî áåäðåííîãî êàíàëà áåç áåäðåííîé ãðûæè íåò è îáðàçîâàíèå åãî íàáëþäàåòñÿ òîëüêî ïðè ðàçâèòèè áåäðåííîé ãðûæè.
Áåäðåííàÿ ãðûæà ïðîõîäèò ñêâîçü áðþøíóþ ñòåíêó, ñïóñêàÿñü â ñîñóäèñòóþ ëàêóíó ÷åðåç âíóòðåííåå áåäðåííîå êîëüöî, îãðàíè÷åííîå ñïåðåäè (è ñâåðõó) ìåäèàëüíîé ÷àñòüþ ïàõîâîé ñâÿçêè, ñçàäè (è ñíèçó) ãîðèçîíòàëüíîé âåòâüþ ëîííîé êîñòè, ïðèêðûòîé çäåñü ëàêóíàðíîé ñâÿçêîé è îòõîäÿùåé îò íåå ãðåáåøêîâîé ôàñöèåé, ñíàðóæè áåäðåííîé âåíîé (ñîñóäèñòûì âëàãàëèùåì), à ñ ìåäèàëüíîé ñòîðîíû âîãíóòûì êðàåì ëàêóíàðíîé ñâÿçêè. Ëàêóíàðíàÿ ñâÿçêà ïðåäñòàâëÿåò ñîáîé íåáîëüøóþ, âååðîîáðàçíî ðàñùåïëÿþùóþñÿ ñóõîæèëüíóþ ïëàñòèíêó, îòõîäÿùóþ îò ïàõîâîé ñâÿçêè ê âåðõíåé âåòâè ëîííîé êîñòè íåïîñðåäñòâåííî ïåðåä ìåñòîì ïðèêðåïëåíèÿ ïàõîâîé ñâÿçêè ê ëîííîìó áóãîðêó.
Ëàêóíàðíàÿ ñâÿçêà ó ìóæ÷èí èìååò áîëüøóþ ïëîòíîñòü, ÷åì ó æåíùèí; â ïîæèëîì âîçðàñòå, îñîáåííî ó æåíùèí, ýòà ñâÿçêà îïóñêàåòñÿ è ñîïðîòèâëÿåìîñòü åå óìåíüøàåòñÿ.
Ïîïåðå÷íûå ðàçìåðû âíóòðåííåãî áåäðåííîãî êîëüöà ó ìóæ÷èí ñîñòàâëÿþò 1,2 ñì, ó æåíùèí 1,8 ñì. Áîëüøèå ðàçìåðû âíóòðåííåãî áåäðåííîãî êîëüöà ó æåíùèí îòðàæàþò àíàòîìè÷åñêèå îñîáåííîñòè òàçà æåíùèí, èìåþùåãî áîëüøèå ðàçìåðû â ãîðèçîíòàëüíîé ïëîñêîñòè.  ðàííåì äåòñêîì âîçðàñòå âíóòðåííåå áåäðåííîå êîëüöî èìååò âèä óçêîé ùåëè, ÷åì, î÷åâèäíî, îáúÿñíÿåòñÿ áîëüøàÿ ðåäêîñòü áåäðåííûõ ãðûæ ó äåòåé.
Ïðè îñìîòðå ïåðåäíåé ñòåíêè æèâîòà ñî ñòîðîíû áðþøíîé ïîëîñòè ïîä ïàõîâîé ñâÿçêîé âèäíî íåáîëüøîå óãëóáëåíèå áðþøèíû, ðàñïîëîæåííîå ñîîòâåòñòâåííî âíóòðåííåìó áåäðåííîìó êîëüöó ìåäèàëüíåå áåäðåííûõ ñîñóäîâ; ýòî óãëóáëåíèå (fovea femoralis) îòäåëÿåòñÿ îò ëåæàùåé íàä íèì fovea inguinalis medialis ëèøü ïàõîâîé ñâÿçêîé, à îò ëåæàùåé ïîä íèì fovea obturatoria âåðõíåé âåòâüþ ëîííîé êîñòè. Òàêèì îáðàçîì, àíàòîìè÷åñêèå îáðàçîâàíèÿ íèæíåãî îòäåëà ïåðåäíåé áðþøíîé ñòåíêè íàä è ïîä ïàõîâîé ñâÿçêîé îïðåäåëÿþò âîçìîæíîñòü ðàçâèòèÿ ÷åòûðåõ âèäîâ íàðóæíûõ áðþøíûõ ãðûæ (ïàõîâàÿ êîñàÿ, ïàõîâàÿ ïðÿìàÿ, áåäðåííàÿ è çàïèðàòåëüíàÿ).
Ïðîéäÿ ÷åðåç âíóòðåííåå áåäðåííîå êîëüöî (anulus femoralis internus) è îáðàçóÿ áåäðåííûé êàíàë (äëèíîé 12 ñì), áåäðåííûå ãðûæè âûõîäÿò èç-ïîä ïàõîâîé ñâÿçêè êíóòðè îò áåäðåííîé âåíû. Íàðóæíîå áåäðåííîå êîëüöî (anulus femoralis externus) ðàñïîëàãàåòñÿ íà ðàññòîÿíèè 22,5 ñì êíèçó îò ïàõîâîé ñâÿçêè. Áåäðåííûé êàíàë ÿâëÿåòñÿ «ñëàáûì» ìåñòîì â ñîñóäèñòîé ëàêóíå. Ïðîõîäÿ êîðîòêèé áåäðåííûé êàíàë, áåäðåííàÿ ãðûæà âñòðå÷àåò íà ñâîåì ïóòè èìåþùèåñÿ çäåñü àíàòîìè÷åñêèå îáðàçîâàíèÿ, êîòîðûå è ñîñòàâëÿþò îáîëî÷êè ãðûæåâîãî ìåøêà ïðåäáðþøèííóþ êëåò÷àòêó, ôàñöèàëüíóþ ïëàñòèíêó (septum femorale), îáðàçîâàííóþ ïîïåðå÷íîé ôàñöèåé, õîðîøî ðàçâèòóþ æèðîâóþ êëåò÷àòêó êàíàëà, ðåøåò÷àòóþ ôàñöèþ, ïîäêîæíóþ êëåò÷àòêó è êîæó.
Ïðè áåðåæíîì àíàòîìè÷íîì ðàññå÷åíèè òêàíåé âî âðåìÿ îïåðàöèè áåäðåííîé ãðûæè îáíàðóæåíèå è âûäåëåíèå ãðûæåâîãî ìåøêà îáû÷íî íå ïðåäñòàâëÿåò êàêèõ-ëèáî òðóäíîñòåé. Ñëåäóåò èìåòü â âèäó îòíîøåíèå ãðûæåâîãî âûïÿ÷èâàíèÿ ê áëèçëåæàùèì êðîâåíîñíûì ñîñóäàì: êíàðóæè v. femoralis, ñâåðõó a. epigastrica inferior, ìåäèàëüíî a. obturatoria â òåõ ñëó÷àÿõ, êîãäà îíà îòõîäèò a. epigastrica inferior. Ïðè ýòîì âàðèàíòå õîäà çàïèðàòåëüíîé àðòåðèè ãðûæåâûå âîðîòà îêàçûâàþòñÿ îêðóæåííûìè êîëüöîì èç ñîñóäîâ (v. femoralis, a. epigastrica inferior, a. obturatoria), êîòîðîå íà çàðå õèðóðãèè íàçâàëè «corona mortis» (âåíåö ñìåðòè) èç-çà îïàñíîñòè ïîâðåæäåíèÿ çàïèðàòåëüíîé àðòåðèè.
Õèðóðãè÷åñêàÿ àíàòîìèÿ áåäðåííîé ãðûæè ñòàâèò îñíîâíîé çàäà÷åé õèðóðãè÷åñêîãî ëå÷åíèÿ áåäðåííûõ ãðûæ ëèêâèäàöèþ áðþøèííîé âîðîíêè è çàêðûòèå âíóòðåííåãî áåäðåííîãî êîëüöà.
Ñòàòèñòè÷åñêèå äàííûå. Ïî ñâîåé ÷àñòîòå áåäðåííûå ãðûæè ñòîÿò íà âòîðîì ìåñòå ïîñëå ïàõîâûõ, ñîñòàâëÿÿ îò 16,9 (Ã. Â. Àëèïîâ, 1923) äî 5,3 % (Â. È. Äîáðîòâîðñêèé, 1935) îáùåãî ÷èñëà ãðûæ áðþøíîé ñòåíêè. Íàèáîëüøåå êîëè÷åñòâî áåäðåííûõ ãðûæ íàáëþäàåòñÿ ó áîëüíûõ â âîçðàñòå 4060 ëåò. Áåäðåííûå ãðûæè ðàçâèâàþòñÿ ÷àùå ó æåíùèí, ñîñòàâëÿÿ îò 80 (Ï. È. Òèõîâ, 1914) äî 74 % (Ë. Í. Êåíàðñêàÿ, 1941). Ó äåòåé áåäðåííûå ãðûæè áûâàþò êðàéíå ðåäêî. Í. Â. Øâàðö íàáëþäàë áåäðåííóþ ãðûæó òîëüêî îäèí ðàç ó äåâî÷êè 9 ëåò. Íà ìàòåðèàëå äåòñêèõ áîëüíèö Ìîñêâû çà 1937 ã. áåäðåííûå ãðûæè ó äåòåé äî 11-ëåòíåãî âîçðàñòà íå âñòðå÷àëèñü (Ë. Í. Êåíàðñêàÿ).
Ïî äàííûì ëèòåðàòóðû, ïðàâîñòîðîííèå áåäðåííûå ãðûæè íàáëþäàþòñÿ â 63 %, ëåâîñòîðîííèå â 30 %, äâóñòîðîííèå â 7 %. Ñî÷åòàíèå áåäðåííûõ ãðûæ ñ äðóãèìè ãðûæàìè áðþøíîé ñòåíêè îòìå÷àëîñü, ïî äàííûì Ë. Í. Êåíàðñêîé, â 5,5 %. Äâóñòîðîííèå áåäðåííûå ãðûæè áûâàþò ÷àùå â ïîæèëîì âîçðàñòå.
Íàèáîëåå ÷àñòî âñòðå÷àåòñÿ òàê íàçûâàåìàÿ òèïè÷íàÿ áåäðåííàÿ ãðûæà (hernia femoralis typica), âûõîäÿùàÿ ïîä ïàõîâîé ñâÿçêîé èç áåäðåííîãî êàíàëà, ìåäèàëüíåå áåäðåííîé âåíû. Òèïè÷íûå áåäðåííûå ãðûæè ìîãóò èìåòü îòäåëüíûå âûïÿ÷èâàíèÿ äèâåðòèêóëû, îòõîäÿùèå â ñòîðîíó îò îñíîâíîãî ìåøêà, îáðàçóÿ òàê íàçûâàåìóþ hernia femoralis interparietalis. Íàáëþäàþòñÿ è ìíîãîêàìåðíûå ãðûæåâûå ìåøêè, âûõîäÿùèå â îòäåëüíûå îòâåðñòèÿ èñòîí÷åííîé ðåøåò÷àòîé ïëàñòèíêè. Îòêëîíåíèÿ îò îáû÷íîãî âèäà ãðûæåâîãî ìåøêà îïðåäåëÿþòñÿ îáû÷íî íà îïåðàöèè.  ðåäêèõ ñëó÷àÿõ ê ãðûæåâîìó ìåøêó áåäðåííîé ãðûæè ìîæåò ïðèëåãàòü ñìåùåííîå ÿè÷êî (À. Ï. Êðûìîâ). Î áåäðåííîé ýêòîïèè, ïðè êîòîðîé ÿè÷êî ðàñïîëàãàåòñÿ â ñêàðïîâîì òðåóãîëüíèêå, áëèæå ê ìåäèàëüíîé ïîâåðõíîñòè áåäðà, óïîìèíàåò Å. Ñ. Øàõáàçÿí (1957).
Ñîäåðæèìîå ãðûæåâûõ ìåøêîâ áåäðåííîé ãðûæè. Ãðûæåâûå ìåøêè áåäðåííîé ãðûæè ÷àùå âûïîëíÿþòñÿ ñàëüíèêîì è ïåòëÿìè òîíêîé êèøêè, ðåæå âñòðå÷àåòñÿ ñëåïàÿ êèøêà ñ ÷åðâåîáðàçíûì îòðîñòêîì, êðàéíå ðåäêî æåëóäîê, æåë÷íûé ïóçûðü.
Âìåñòå ñ ãðûæåâûì ìåøêîì ïðè áåäðåííûõ ãðûæàõ ìîãóò ñïóñêàòüñÿ ìî÷åâîé ïóçûðü è ìî÷åòî÷íèêè. Ðàçâèòèå áåäðåííûõ ãðûæ â ýòèõ ñëó÷àÿõ ïðîèñõîäèò ïî òèïó ñêîëüçÿùèõ ãðûæ.
Ìî÷åâîé ïóçûðü ìîæåò ðàñïîëàãàòüñÿ ïàðàïåðèòî-íåàëüíî, ýêñòðàïåðèòîíåàëüíî è èíòðàïåðèãîíåàëüíî, ÷òî ñîîòâåòñòâóåò òàêîìó æå ðàñïðåäåëåíèþ è ïðè ïàõîâûõ ãðûæàõ ìî÷åâîãî ïóçûðÿ. Êàê èñêëþ÷åíèå ìîæåò íàáëþäàòüñÿ ñîñêàëüçûâàíèå ìî÷åòî÷íèêà.
Источник

