Операции при грыжах хирургия

Этапы и техника операции при послеоперационной грыже
а) Показания для операции при послеоперационной грыже:
— Плановые: при установлении диагноза (после последней операции должно пройти не менее 3-х месяцев).
— Альтернативные операции: нет.
б) Предоперационная подготовка:
— Предоперационные исследования: ультразвуковое исследование; при больших грыжах должно быть выполнено тщательное исследование сердечно-легочной функции, учитывая, что вправление петель кишечника в брюшную полость увеличит внутрибрюшное давление.
— Подготовка пациента: возможна периоперационная антибиотикопрофилактика. Если вправление грыжевого содержимого невозможно из-за чрезмерной эвентрации, необходимо добиться значительного уменьшения веса и, возможно, применить предварительный курс нарастающего пневмоперитонеума на протяжении 14 дней.
в) Специфические риски, информированное согласие пациента:
— Рецидив (до 40% случаев)
— Расхождение раны (5% случаев)
— Имплантация синтетического материала
— Ограничение физических возможностей (с возможным влиянием на профессиональную деятельность)
г) Обезболивание. Общее обезболивание (интубация), местное обезболивание при небольших грыжах.
д) Положение пациента. Обычно лежа на спине.
е) Оперативный доступ зависит от предыдущей операции: иссечение старого рубца.
ж) Этапы операции:
— Доступ
— Иссечение фасции
— Диссекция в предбрюшинной плоскости
— Диссекция фасциального края
— Закрытие грыжевого дефекта «край в край»
— Трехслойное закрытие грыжевого дефекта
— Закрытие грыжевого дефекта с послабляющими разрезами
— Аплопластическое закрытие грыжевого дефекта
з) Анатомические особенности, серьезные риски, оперативные приемы:
— Закрытие «край в край» непрерывным нерассасывающимся швом допустимо только при устойчивых и надежных фасциальных краях, а также дефектах размером менее 3 см.
— Во всех других случаях слабость коллагена вынуждает к имплантации синтетической сетки.
— Синтетические сетки всегда должны устанавливаться как «подкладка», так как это дает лучшую устойчивость к нагрузке и обеспечивает более низкую частоту инфицирования.
— Синтетические сетки не должны находиться в прямом контакте с петлями кишечника (то есть, необходима интерпозиция сальника или использование рассасывающейся сетки).
— Обширные грыжи могут иногда потребовать доопераци-онной тренировки пневмоперитонеумом, чтобы получить необходимое увеличение объема брюшной полости.
— Из разнообразных доступных синтетических сеток следует использовать легкие, макропористые и частично рассасывающиеся материалы (например, Ultrapro, Ethicon, Inc., Somerville, NJ).
и) Меры при специфических осложнениях. При глубокой раневой инфекции аллопластический материал обычно не удаляется. Выполните хирургическую обработку, дренирование и ведите рану на вторичное заживление.
к) Послеоперационный уход:
— Медицинский уход: предпишите постоянное ношение упругого корсета в течение первых месяцев. Сообщите пациенту о необходимости снижения физической активности, особенно в течение первых 3-х месяцев.
— Возобновление питания: немедленно.
— Функция кишечника: могут быть назначены легкие пероральные слабительные средства с 3-4-го дня; также рекомендуйте избегать запоров в течение длительного периода.
— Активизация: сразу же.
— Физиотерапия: интенсивные дыхательные упражнения.
— Период нетрудоспособности: 2-4 недели, в зависимости от объема операции.
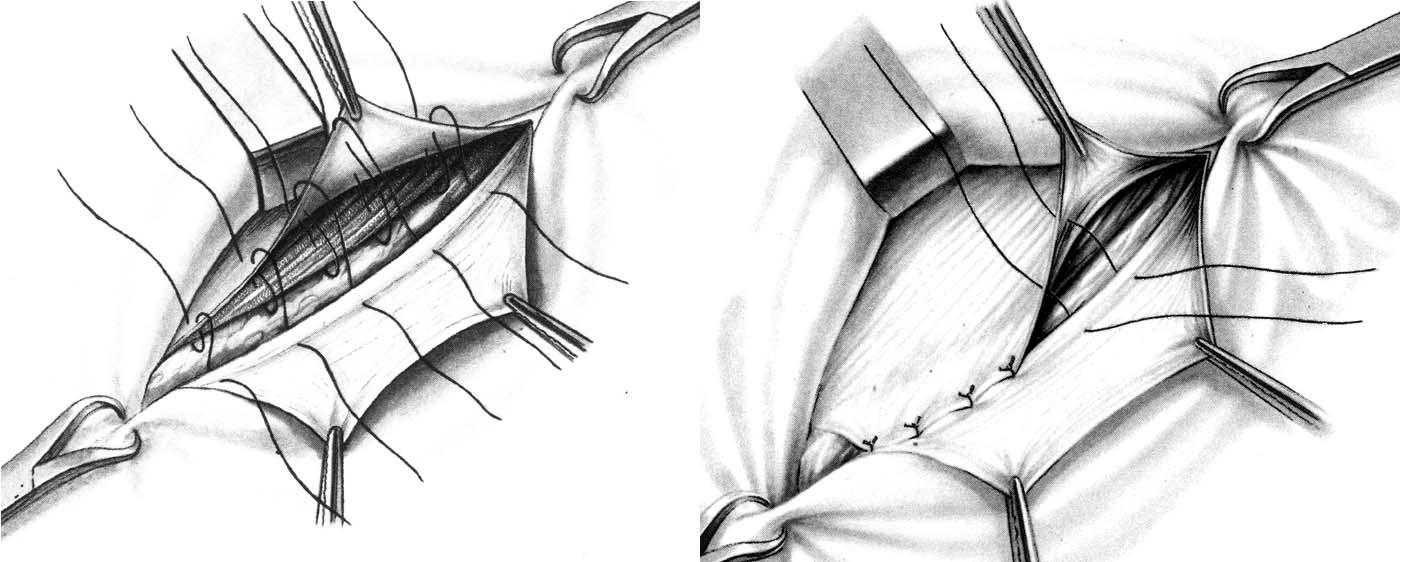
л) Этапы и техника операции при послеоперационной грыже:
1. Доступ
2. Иссечение фасции
3. Диссекция в предбрюшинной плоскости
4. Диссекция фасциального края
5. Закрытие грыжевого дефекта «край в край»
6. Трехслойное закрытие грыжевого дефекта
7. Закрытие грыжевого дефекта с послабляющими разрезами
8. Аллопластическое закрытие грыжевого дефекта
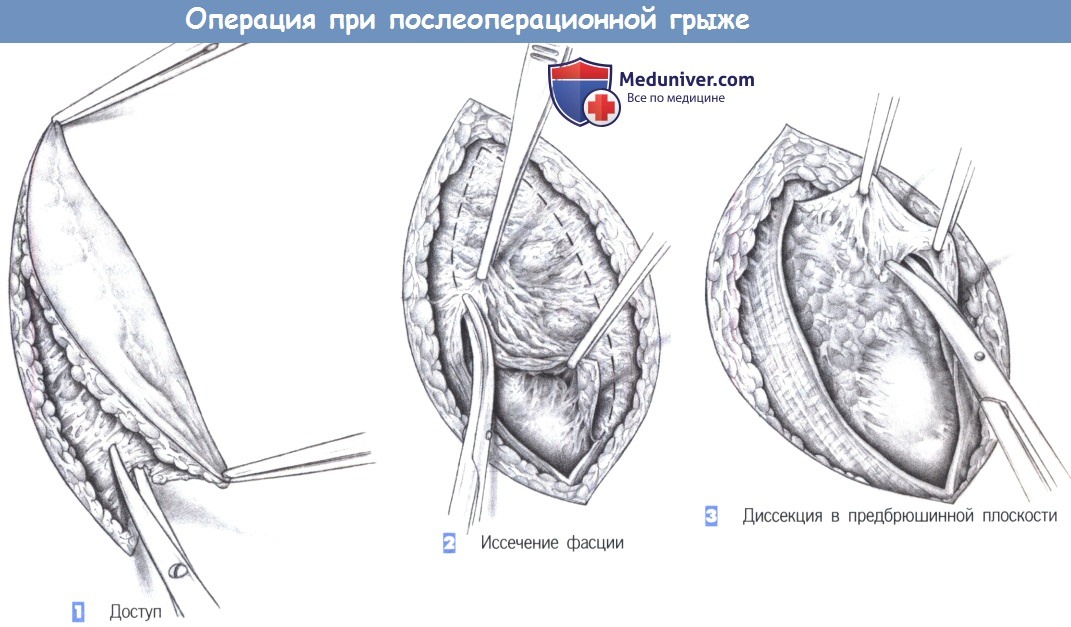
1. Доступ. Доступ включает иссечение кожного рубца и подкожного слоя.
2. Иссечение фасции. После обнажения фасциальной плоскости истонченная ткань иссекается до тех пор, пока не будут получены края, способные удерживать швы. Захват фасциальных краев острыми зажимами облегчает постепенное иссечение.
3. Диссекция в предбрюшинной плоскости. Со стороны брюшины рубец отделяется от подлежащих петель кишечника и постепенно мобилизуется из-под фасциальных краев. Вся рыхлая и неэластичная фасциальная ткань, не способная выдерживать нагрузки, должна быть иссечена.
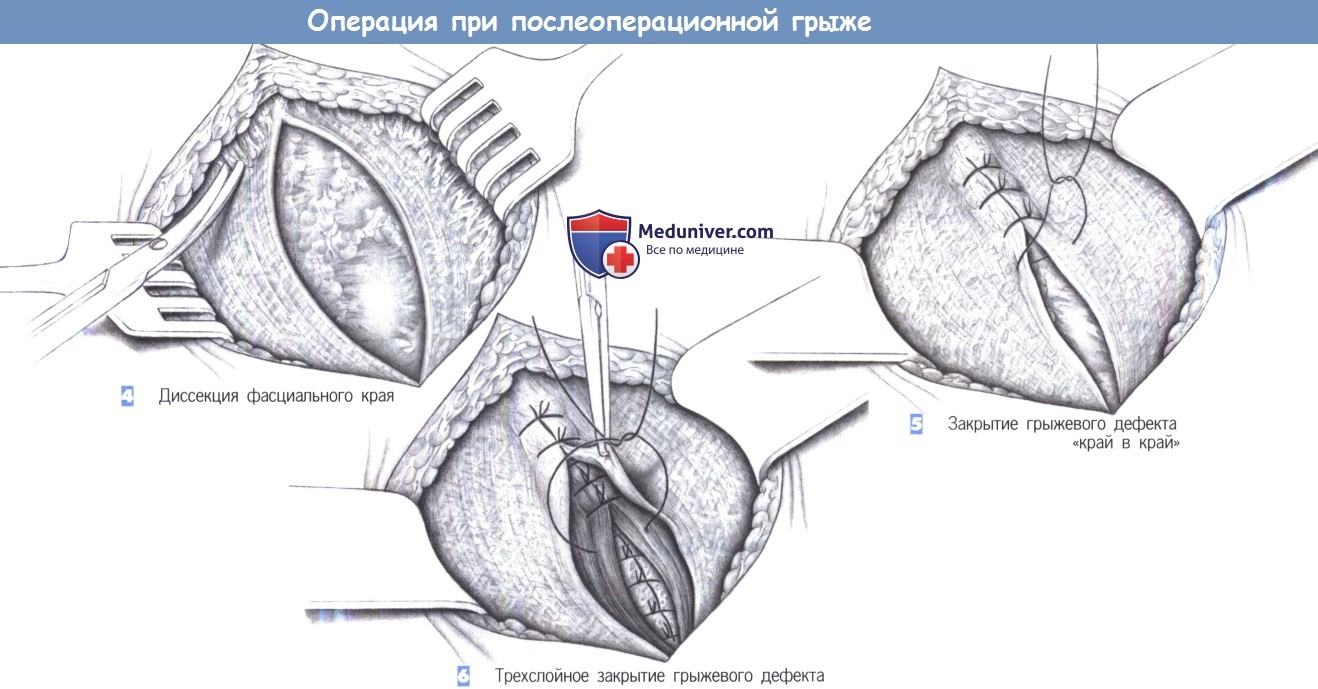
4. Диссекция фасциального края. Должен быть обнажен свободно доступный фасциальный край шириной 2-3 см со всех сторон дефекта.
В зависимости от выбора метода пластики этот край может быть обнажен еще шире.
5. Закрытие грыжевого дефекта «край в край». Меньшие дефекты могут быть закрыты без натяжения отдельными швами «край в край» (PGA или полипропилен 0). Этот принцип очевидно лучше создания дупликатуры фасции по Mayo-Dick, из-за лучшей перфузии взятых в шов краев.
6. Трехслойное закрытие грыжевого дефекта. Большие дефекты могут быть закрыты путем рассечения обоих листков влагалищ прямых мышц живота с последующим сшиванием трех слоев брюшной стенки.
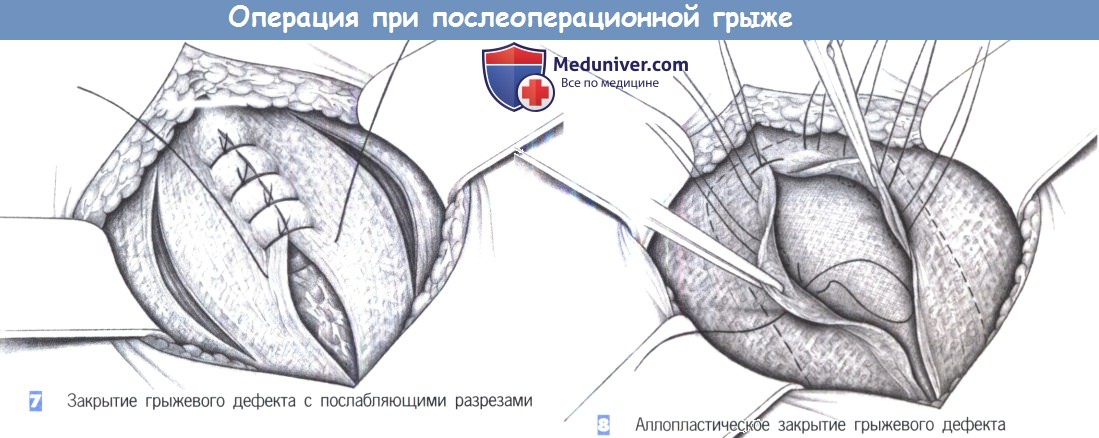
7. Закрытие грыжевого дефекта с послабляющими разрезами. Боковые послабляющие разрезы могут уменьшить чрезмерное напряжение на линии шва.
8. Аллопластическое закрытие грыжевого дефекта. Аллопластическое укрепление брюшной стенки показано при дефектах размером более 4 см. С этой целью брюшина ушивается, и между брюшиной и мышцами брюшной стенки в виде «подкладки» устанавливается полипропиленовая сетка. Чтобы предотвратить смещение, сетка должна фиксироваться несколькими стежками (полипропилен 2-0). Предбрюшинная пластика сеткой — безусловно, самая безопасная и эффективная техника при рецидивных и больших послеоперационных грыжах
— Также рекомендуем «Этапы и техника операции при грыже спигелиевой линии (полулунной линии)»
Оглавление темы «Техника операций»:
- Этапы и техника пластики бедренной грыжи через паховый и бедренный доступы
- Этапы и техника операции при эпигастральной грыже
- Этапы и техника операции при пупочной грыже
- Этапы и техника операции при послеоперационной грыже
- Этапы и техника операции при грыже спигелиевой линии (полулунной линии)
- Этапы и техника операции при паховой грыже у ребенка
- Этапы и техника операции при неопущении яичек (орхидопексия)
- Этапы и техника обрезания у мальчиков и мужчин
- Этапы и техника пилоротомии по Фреде-Рамштедту (пилоромиотомии по Weber-Ramstedt)
- Этапы и техника бедренной эмболэктомии (удаления эмбола из бедренной артерии)
Источник
Принципы операции при грыжах передней
брюшной стенки состоят в устранении
грыжевого выпячивания и пластическом
укреплении слабого места брюшной стенки
для предотвращения рецидива грыжи.
Укрепление брюшной стенки производят
с помощью апоневрозов (апоневротическая
пластика), мышц и апоневрозов
(мышечно-апоневротическая пластика),
мышц и фасций (мышечно-фасциальная
пластика).
Оперируют чаще под
местным обезболиванием. При больших
невправимых и ущемленных грыжах
предпочтителен наркоз.
Операция включает в
себя следующие этапы: 1) оперативный
доступ к грыжевому мешку; 2) рассечение
грыжевых ворот; 3) выделение грыжевого
мешка; 4) вскрытие мешка и ревизия его
содержимого; 5) перевязка и отсечение
мешка у его шейки; 6) пластическое закрытие
грыжевых ворот.
Грыжесечение при паховых грыжах
Паховые
грыжи встречаются значительно чаще
других: на их долю приходится 73,4% всех
грыж.
Целью
операции припаховых
грыжах является ликвидация грыжевого
мешка и закрытие грыжевых ворот.
Для закрытия грыжевых ворот предложено
свыше 100 различных способов, из которых
только немногие нашли применение в
хирургической практике (способы Жирара,
С.И. Спасокукоцкого, А.В. Мартынова,
Бассини, М.А. Кимбаровского и др.).
Операции при косых паховых грыжах
Как правило, операции по поводу паховых
грыж производят под местной анестезией.
Общее обезболивание применяют только
у детей и очень нервных больных.
Разрез кожи, подкожной клетчатки и
поверхностной фасции длиной 8 – 12 см
производят на 2 см выше паховой связки
(рис. 19). Кровоточащие сосуды захватывают
зажимами и перевязывают.
Апоневроз
наружной косой мышцы живота тщательно
отслаивают от подкожной жировой клетчатки
и рассекают по желобоватому зонду.
Образовавшиеся в результате этого
лоскуты апоневроза захватывают зажимами,
растягивают в стороны и тупфером отделяют
от подлежащих тканей: внутренний лоскут
– от m.
obliquus
internus
abdominis,
а наружный – от семенного канатика,
выделяя при этом желоб паховой связки.
Вдоль семенного канатика осторожно
рассекают fascia
cremasterica,
m.
cremaster,
поперечную фасцию и обнажают грыжевой
мешок, а также элементы семенного
канатика. Грыжевой мешок тщательно
отделяют от окружающих тканей пальцем,
обвернутым марлевой салфеткой или
тупфером, начиная от дна к шейке, до
полного его освобождения. Следует
помнить, что грубые манипуляции с
семенным канатиком могут вызвать
повреждение его элементов, что приводит
к отеку яичка; в тканях, прилежащих к
наружной поверхности грыжевого мешка,
располагается подвздошно-паховый нерв,
который во избежание повреждения
необходимо сместить кнаружи. Выделенный
грыжевой мешок у дна захватывают двумя
пинцетами и осторожно, избегая повреждения
содержимого, вскрывают.

Рис. 19. Оперативный
доступ к грыжевому мешку при паховой
грыже.
При
наличии спаек между стенкой мешка, и
грыжевым содержимым (сальник, кишка) их
разъединяют, а содержимое осматривают
и вправляют в брюшную полость. После
этого стенку мешка рассекают по длине
до шейки. Шейку грыжевого мешка как
можно проксимальнее прошивают под
контролем зрения, и концы нитей завязывают
вначале на одной, а затем на другой
стороне. Во время прошивания шейки и
завязывания лигатур грыжевой мешок
следует хорошо подтянуть, чтобы не
захватить в шов стенку кишечной петли
или сальник. Периферическую часть
грыжевого мешка дистальнее наложенной
лигатуры отсекают. Убедившись, что нет
кровотечения из культи грыжевого мешка,
срезают концы нитей, а на рассеченную
fascia
cremasterica
накладывают несколько узловых кетгутовых
швов. На этом заканчивается первый этап
операции грыжесечения (рис.20).
Затем
приступают к пластике пахового канала.
При этом наиболее часто применяют
способы Жирара, Спасокукоцкого, Мартынова,
Кимбаровского, Боброва.
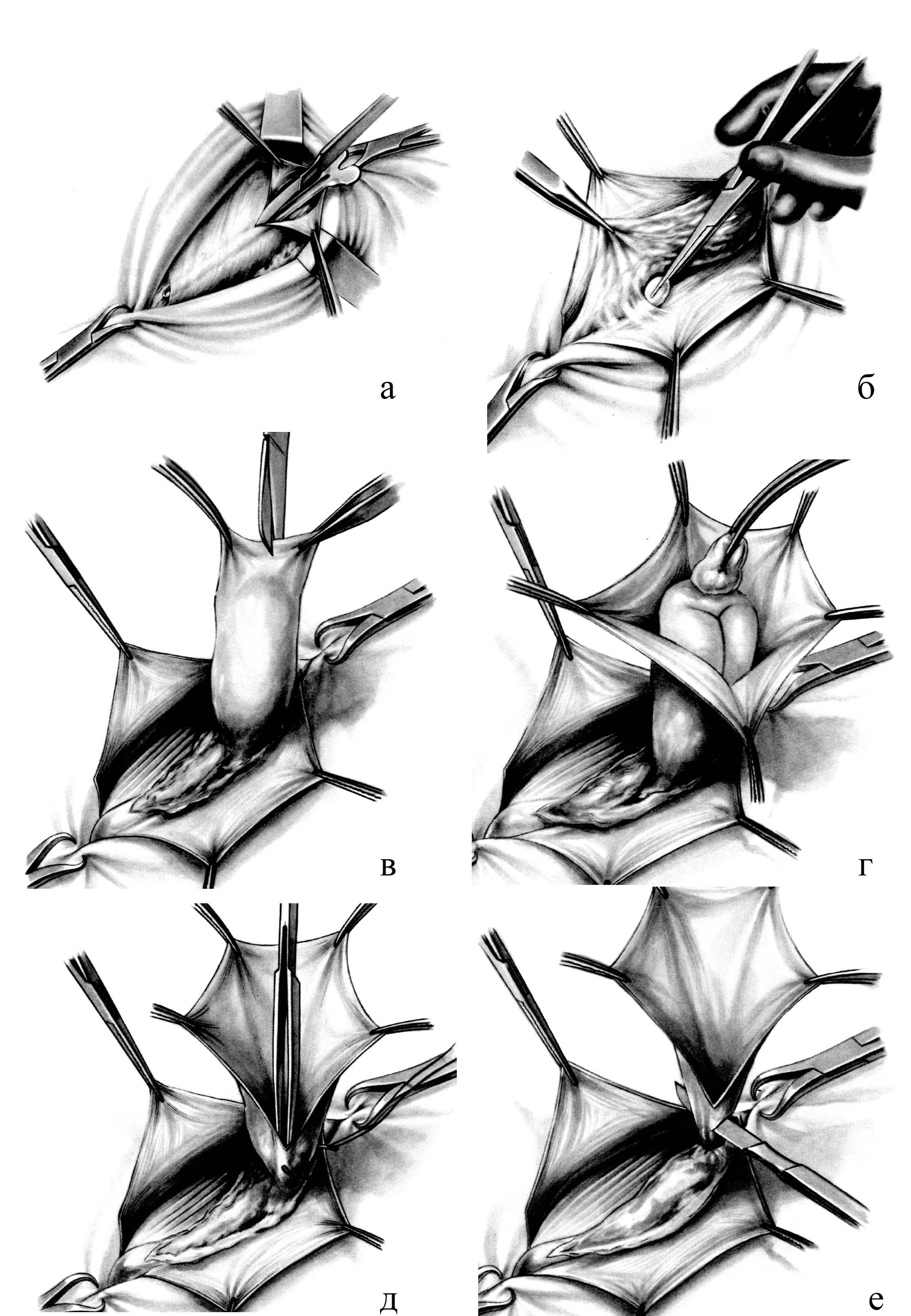
Рис. 20. Этапы
грыжесечения при паховой грыже. а –
рассечение грыжевых ворот; б – выделение
грыжевого мешка; в – вскрытие грыжевого
мешка; г – ревизия содержимого грыжевого
мешка; д – погружение содержимого в
брюшную полость с прошиванием шейки; е
– отсечение грыжевого мешка.
Способ
Жирара (Girard).
Способ Жирара заключается в укреплении
передней стенки пахового канала поверх
семенного канатика.
После
обработки и отсечения грыжевого мешка
оттягивают в стороны лоскуты апоневроза
наружной косой мышцы живота и подшивают
узловыми швами край
внутренней
косой и поперечной мышц к паховой связке
поверх семенного канатика. При этом
необходимо избегать захватывания в
лигатуру подвздошно-пахового нерва,
так как ущемление его ведет к развитию
тягостных и длительных болей, иррадиирующих
в пах. Сначала шелковой нитью прошивают
край внутренней косой и поперечной мышц
живота, а затем паховую связку (рис. 21).
Для предупреждения повреждения брюшины
и органов брюшной полости в момент
прошивания мышц под них подводят палец
или шпатель. Во избежание повреждения
бедренных сосудов паховую связку не
следует прокалывать слишком глубоко,
для этого лучше пользоваться иглами
небольшого диаметра. Всего накладывают
5 — 7 швов, которые затем поочередно
завязывают. После этого на всем протяжении
разреза узловыми швами подшивают
внутренний лоскут апоневроза к краю
паховой связки. Первый шов накладывают
в области лонного бугорка; завязывая
его, следует убедиться, не ущемлен ли
семенной канатик. Наружный лоскут
апоневроза укладывают поверх внутреннего
(как полы пальто) и подшивают рядом
узловых швов к последнему. Вновь
образованное наружное кольцо пахового
канала должно пропускать конец
указательного пальца.
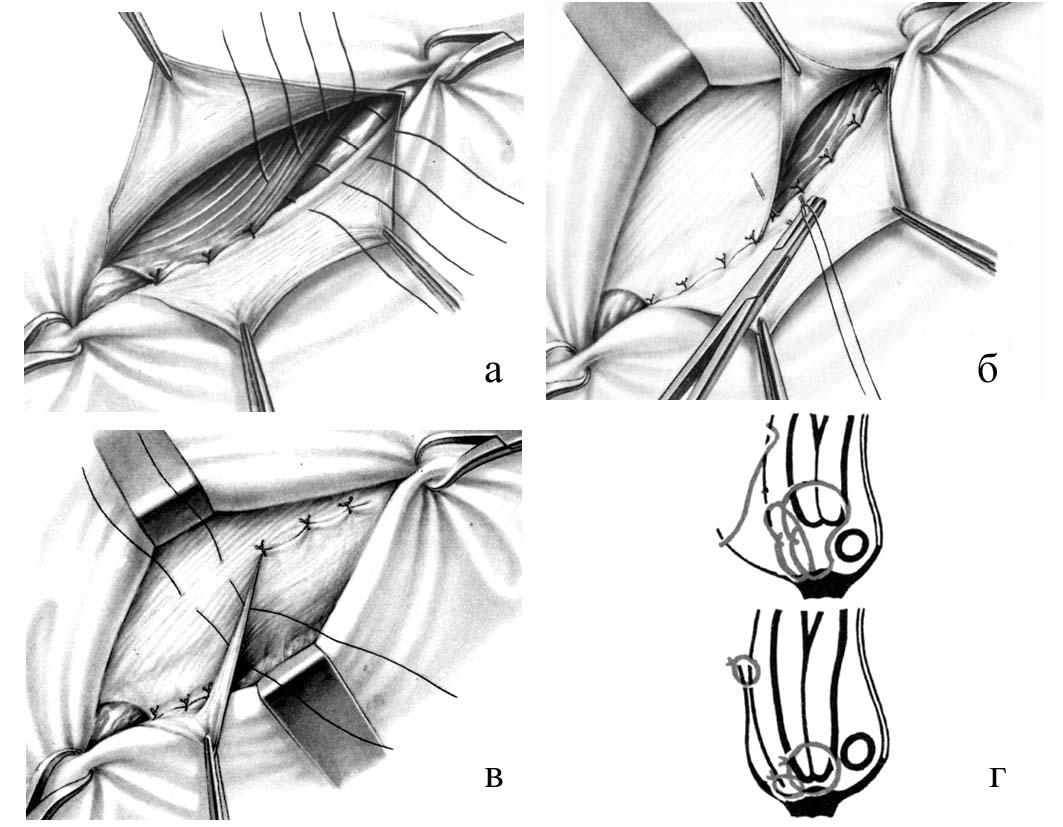
Рис. 21. Пластика
передней стенки пахового канала по
Жирару. а – подшивание краев внутренней
косой и поперечной мышц живота к паховой
связке; б — подшивание верхнего лоскута
апоневроза наружной косой мышцы живота
к паховой связке; в – создание дубликатуры
апоневроза; г – схема.
В результате произведенной пластики
пахового канала создается довольно
прочный мышечно-апоневротический слой,
состоящий из внутренней косой, поперечной
мышц живота и дубликатуры апоневроза
наружной косой мышцы, который препятствует
выпячиванию внутренностей и повторному
образованию грыжи.
После
пластики пахового канала на подкожную
клетчатку (если она хорошо развита)
накладывают несколько кетгутовых швов.
Кожу зашивают рядом узловых швов.
Недостаток
метода – возможное разволокнение
паховой связки и недостаточная прочность
первого ряда швов, а также отсутствие
прочного рубца вследствие сшивания
разнородных тканей.
Способ
С.И. Спасокукоцкого
заключается в том, что внутренний лоскут
апоневроза наружной косой мышцы живота
вместе с краями внутренней косой и
поперечной мышц живота подшивают к
паховой связке одним рядом узловых
швов. Затем наружный лоскут апоневроза
подшивают поверх внутреннего (рис. 22).
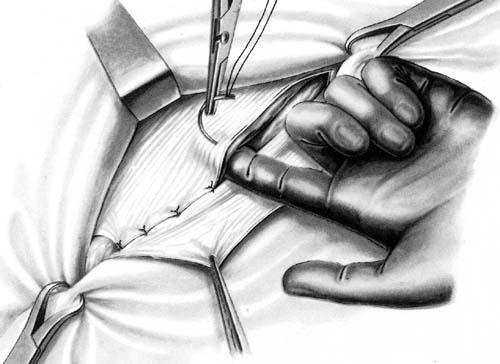
Рис. 22. Пластика
передней стенки пахового канала по
способу Спасокукоцкого.
Недостаток
метода – возможность интерпозиции
мышечной ткани и ущемления ее между
апоневрозами и паховой связкой, что
ухудшает процессы заживления.
Способ Кимбаровского. После обработки
и отсечения грыжевого мешка внутренний
лоскут рассеченного апоневроза и
подлежащие мышцы прошивают снаружи
внутрь, отступя на 1 см от края разреза.
Иглу проводят вторично только через
край внутреннего лоскута апоневроза,
идя изнутри кнаружи, затем той же нитью
прошивают край паховой связки. Наложив
4 – 5 таких швов, их поочередно завязывают;
при этом край внутреннего лоскута
апоневроза подворачивается под край
мышц и приводится в плотное соприкосновение
с паховой связкой. Поверх внутреннего
лоскута подшивают наружный лоскут
апоневроза (рис. 23).
Способ
А.В. Мартынова.
Исходя из того, что прочное сращение
наступает между однородными тканями,
А.В. Мартынов предложил использовать
для укрепления передней стенки пахового
канала только апоневроз наружной косой
мышцы живота.
Способ его сводится к образованию
дубликатуры из листков рассеченного
апоневроза: подшивают внутренний лоскут
апоневроза к паховой связке, затем
наружный лоскут укладывают поверх
внутреннего и подшивают к последнему.
а б
Рис. 23. Пластика
передней стенки пахового канала. а –
по Кимбаровскому; б – по Мартынову.
Соседние файлы в предмете Оперативная хирургия и топографическая анатомия
- #
- #
- #
- #
15.02.201633.91 Mб507Золотко. Атлас по ОХ и ТА. Том 1 (1964).djvu
- #
- #
- #
Источник
Грыжа межпозвонкового диска — одна из частых причин болей в спине, а от периодических спинальных болей в пояснично-крестцовой области страдает от 60 до 80% взрослого населения Земли
[1]
. Лечение грыж межпозвонковых дисков чаще всего длительное и консервативное, но при отсутствии эффекта можно прибегнуть к хирургическому вмешательству.
Наиболее распространенной в настоящее время является операция с удалением пораженного диска —
дискэктомия
. Также в процессе операции могут быть удалены участки связок, остеофиты, фрагменты тел или дуги позвонков (
ламинэктомия
). Для уменьшения давления на нервные корешки производится укрепление соседних позвонков с помощью специальных вставок или стержней. Все эти операции выполняются при открытом доступе, то есть с разрезом кожи.
Более современная версия дискэктомии —
микродискэктомия
. Это операция, проводимая с помощью мощного микроскопа. Использование микроскопа позволяет проводить сложные высокоточные операции, меньше повреждать окружающие ткани и уменьшить выполняемый разрез.
Еще одним направлением развития спинальной хирургии являются малоинвазивные операции, без разрезов. В этом случае сокращается период восстановления после операции и достигается хороший эстетический эффект. Все виды операций по удалению грыжи позвоночника имеют свои показания и противопоказания. Но если раньше не было никаких альтернатив, кроме открытой операции, то теперь у пациента и нейрохирурга есть выбор.
Виды малоинвазивных операций по удалению грыжи позвоночника
Все подобные вмешательства можно разделить на две группы: эндоскопические операции по удалению грыжи межпозвонкового диска и нуклеопластика.
Эндоскопическая дискэктомия
В настоящее время это один из самых востребованных методов операции по удалению грыжи позвоночника.
Преимущества эндоскопических операций:
- визуальный контроль уменьшает вероятность повреждения нервного корешка;
- минимальное повреждение тканей — для операции нужен разрез около десяти миллиметров;
- отсутствует необходимость удалять участки позвонков или связок для облегчения доступа, а значит, сохраняется естественная стабилизация позвоночно-двигательного сегмента;
- уменьшается боль в период восстановления, пациент может быть выписан из клиники уже на следующий день.
Недостатки:
- некоторые виды грыж анатомически не подходят для эндоскопии: например, медианные грыжи в шейном сегменте позвоночника чаще требуют операцию с открытым передним доступом.
Эндоскопическая дискэктомия выполняется с использованием эндоскопа, при помощи которого хирург видит область операции. Для введения эндоскопа нужен разрез около 10 мм — этого достаточно, чтобы специальными инструментами удалить то, что сдавливает нерв. Вмешательство проводится под общим наркозом, длительность операции — около часа.
Практикуется также
микроэндоскопическая дискэктомия
— сочетание эндоскопической техники и микрохирургических манипуляций. Разрез при этом составляет 12 мм.
Показания к эндоскопической операции по удалению грыжи позвоночника:
- грыжа межпозвонкового диска, подтвержденная МРТ;
- болевой синдром более 4 недель;
- отсутствие эффекта от консервативной терапии.
Противопоказания:
- нестабильность в позвоночно-двигательном сегменте;
- остеофиты, спондилолистез, сужение позвоночного канала;
- повторные грыжи межпозвонковых дисков.
Как образуется грыжа межпозвонкового диска?
Межпозвонковый диск состоит из плотной фиброзной оболочки и эластичного пульпозного ядра. Упругое ядро распределяет давление на позвонок при нагрузках. При сочетании нескольких провоцирующих факторов происходит дегенерация и разрушение фиброзного кольца, и в этой области пульпозное ядро под давлением выходит за пределы своей оболочки. Сначала образуется небольшое выбухание, или протрузия. Так как диск продолжает испытывать ежедневную нагрузку, то постепенно на этом месте формируется грыжевое выпячивание. Основную опасность представляет не сама грыжа, а ее давление на спинной мозг и корешки спинномозговых нервов.
Нуклеопластика
Это операция, при которой не требуется удалять диск целиком. Мишенью для нуклеопластики является только ядро межпозвонкового диска.
Цель нуклеопластики — уменьшить давление в пульпозном ядре межпозвонкового диска. При этом уменьшается выбухание фиброзного кольца, и в результате прекращается сдавление нервного корешка. Существуют различные виды нуклеопластики в зависимости от типа действующей силы:
- холодная плазма;
- гидропластика (жидкость под давлением);
- механическое воздействие;
- радиочастотная абляция;
- лазерное излучение.
Лазерное воздействие, или вапоризация, вызывает резкое повышение температуры, при этом происходит испарение ядра. Однако этот метод нередко приводит к осложнениям — ожогам окружающей ткани, что ухудшает заживление.
Наиболее распространенным методом является действие холодной плазмы, или коблация (сокращение от cold ablation, холодное разрушение). В отличие от лазерного или радиочастотного воздействия коблация не обжигает ткани. Применение холодной плазмы в медицине началось еще в 80-х годах, а первый прибор на основе холодной плазмы был предложен в 1995 году. С этого момента метод коблации активно развивался.
Процедура нуклеопластики проводится под местным обезболиванием. Точность обеспечивается постоянным рентгенологическим контролем. Через прокол 2–3 мм к ядру диска подводится игла с электродом, через который на ядро воздействует холодная плазма. В результате уменьшается размер пульпозного ядра, фиброзное кольцо больше не сдавливает нервный корешок. Вся операция занимает полчаса, госпитализация пациента не требуется.
Показания к нуклеопластике:
- наличие грыжи или протрузии межпозвонкового диска;
- выраженный болевой синдром;
- отсутствие эффекта от консервативного лечения в течение трех–четырех недель.
В 70–80% случаев применения нуклеопластики наблюдается положительный результат.
Однако не всегда расположение или строение грыжи позволяет применять малоинвазивные технологии. При некоторых видах грыж предпочтение отдается операциям открытого типа.
Классификация межпозвоночных грыж
Грыжи межпозвонкового диска можно распределить по уровню их расположения в позвоночнике, по положению грыжи в диске, а также по особенностям строения самой грыжи.
По локализации
, или уровню расположения, можно выделить:
- грыжи пояснично-крестцового отдела позвоночника, самые часто встречающиеся, более 80% случаев радикулита связаны именно с грыжей диска
[2]
;
- грыжи шейного отдела встречаются гораздо реже, около 4% от всех дегенеративно-дистрофических поражений позвоночника
[3]
;
- грыжи грудного отдела позвоночника являются самыми редкими.
Расположение грыжи определяет наиболее подходящий тип операции. Так, при операциях в грудном отделе позвоночника обычно не требуется укрепление позвоночного сегмента штифтами, так как грудные позвонки наименее подвижно сцеплены друг с другом. Также на разных уровнях отличается содержимое позвоночного канала. Если на уровне шеи и груди в позвоночнике расположен спинной мозг, то на уровне 1–2 поясничного позвонка он переходит в «конский хвост» — пучок нервов. Поэтому в области шеи в некоторых случаях проще подойти к позвоночнику спереди, провести операцию с открытым доступом, хотя используются и эндоскопические операции.
Симптомы грыжи межпозвонкового диска
-
В шейном отделе
: головная боль, головокружение; боль в шее, отдающая в ключицу, руку или под лопатку; онемение рук.
-
В грудном отделе
: нарушение осанки, боли в грудной клетке.
-
В пояснично-крестцовом отделе
: боли в пояснице, отдающие в крестец, в область таза или в ноги; онемение и слабость в ногах; нарушение работы органов таза, проблемы с потенцией.
По расположению
грыжи относительно средней оси позвоночника можно выделить такие виды, как:
- срединные (медианные, центральные) — грыжи, которые расположены по центру относительно середины позвонка, могут сдавливать половину спинного мозга или полностью;
- парамедианные — грыжи, которые смещены от центральной оси; опасность данного вида грыжи — сдавление спинного мозга с одной из сторон;
- боковые (латеральные) — грыжи, которые растут вбок и прилежат к дужкам позвонков;
- фораминальные — грыжи, проникающие в межпозвонковое отверстие, в котором проходят нервные корешки; особенность этих грыж — сильная боль.
Грыжи межпозвонкового диска различаются также
по стадиям образования
:
- небольшое выпячивание диска — 2–3 мм;
- протрузия — выпячивание размером более 5 мм;
- экструзия — практически все ядро выступает за пределы межпозвонкового диска.
Заключительным этапом будет постепенное разрушение диска и срастание соседних позвонков между собой.
В отдельный тип выделена
секвестрированная
грыжа. Она возникает, когда от грыжевого выпячивания отделяется участок ядра и попадает в спинномозговой канал.
Пять факторов риска развития грыжи:
-
Наследственность — существуют гены, отвечающие за прочность соединительной ткани, в том числе и в межпозвонковом диске.
-
Малоподвижный образ жизни, длительное нахождение в одном положении приводят к плохому кровоснабжению позвоночника и преждевременному износу тканей.
-
Чрезмерная нагрузка, особенно неправильно распределенная, приводит к повреждению межпозвонковых дисков.
-
Дефицит воды, которая очень важна для эластичности тканей, а также недостаток белка, витаминов и микроэлементов.
-
Травмы позвоночника, в том числе спортивные и те, которые не были вовремя пролечены.
Операция по удалению грыжи: основные этапы
Независимо от выбранного метода удаления грыжи позвоночника, процесс лечения включает в себя три этапа:
- подготовку к операции (проведение обследования, консервативное лечение при необходимости);
- непосредственно хирургическое вмешательство;
- восстановительный период после операции.
Подробнее рассмотреть каждый из этапов можно на примере эндоскопического удаления грыжи диска позвоночника, так как эта операция широко применяется и хорошо себя зарекомендовала.
Подготовка к операции
Перед эндоскопической операцией врач проводит осмотр пациента, анализирует предыдущее лечение. Операция назначается только в том случае, если консервативная терапия проводилась в адекватном объеме в течение четырех месяцев и не принесла результата. Также перед операцией может потребоваться проведение МРТ позвоночника с продольными срезами. Врач оценивает результаты обследования, обсуждает с пациентом возможные исходы. Если операция проводится под общим наркозом, то пациент также встречается с анестезиологом.
Проведение операции
Операция проводится в положении пациента на боку или на животе. С помощью небольшого надреза хирург формирует канал для доступа к грыже. При этом ткани обычно не разрезаются, а аккуратно раздвигаются, в результате ускоряется восстановление после операции. В созданный канал вводится специальный эндоскоп, который позволяет хирургу увидеть область операции и аккуратно удалить все, что привело к сдавлению нервного корешка. После удаления хирург извлекает все инструменты и накладывает небольшой внутрикожный шов на место разреза. Процедура длится около часа.
Восстановление после операции
Обычно через два часа после эндоскопической операции пациенту разрешают вставать, а если все прошло хорошо, то уже через 12–24 часа выписывают домой. В некоторых случаях хирург может назначить прием нестероидных противовоспалительных средств. Также необходимо избегать нагрузок, в частности наклонов и поворотов, особенно в первые недели после процедуры.
Благодаря современным малоинвазивным операциям пациенты могут избавиться от проблем, вызванных грыжей диска, и быстрее вернуться к обычной жизни. К сожалению, даже самые современные методы не дают 100% гарантии излечения. Также бывают случаи рецидива грыж, особенно при несоблюдении рекомендаций специалиста. Поэтому для успешного лечения очень важно взвешенно выбирать врача и тип операции.
Мнение редакции
Не забывайте о простейшей профилактике: при сидячей работе каждые час–два вставайте с кресла и делайте небольшую разминку — хотя бы пройдитесь по офису. Следите за осанкой, сохраняйте правильное положение. Старайтесь больше двигаться.
Источник


