Отличие грыжи от эвентрации
ГРЫЖИ БРЮШНОЙ ПОЛОСТИ
Наружной грыжей живота(hernia abdominalis externa) называют выпячивание (выхождение) органов брюшной полости через дефект в стенке этой полости. Дефектами (слабыми местами) могут быть естественные анатомические образования (паховый канал, бедренное кольцо, пупочное кольцо, промежутки белой и спигелиевой линий, треугольник Пти, ромб Грюнфельда-Лесгафта), или образования, возникающие после травмы, операций, заболеваний.
Внутренней(hernia abdominalis interna) называют грыжу, которая возникает внутри брюшной полости в карманах и складках брюшины или проникает в грудную полость через естественные или приобретенные отверстия и щели диафрагмы.
Следует различать понятия «грыжа», «эвентрация» и «выпадение».
Эвентрация— выхождение внутренностей брюшной полости за ее пределы через остро развивающийся дефект этой полости, сопровождающийся нарушением целостности брюшины и мышечно-апоневротического слоя. Различают врожденные, травматические и послеоперационные эвентрации.
Выпадениемназывают состояние, сопровождающееся выпячиванием органа или части его, не покрытой брюшиной, через естественное отверстие (выпадение матки или прямой кишки). Основное отличие грыжи от эвентрации и выпадения — наличие грыжевого мешка.
ЭЛЕМЕНТЫ (СОСТАВНЫЕ ЧАСТИ) ГРЫЖИ
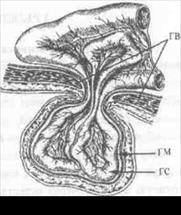
Выделяют: грыжевой мешок, грыжевые ворота, грыжевое содержимое и грыжевые оболочки (рис 1).
Грыжевой мешок (ГМ)— участок париетальной брюшины, выходящий через грыжевые ворота. В нем различают шейку, тело и верхушку. Шейка грыжевого мешка — его проксимальный отдел с предбрюшинной клетчаткой, находящийся в области грыжевых ворот. Тело — наиболее широкая часть мешка, покрытая вместе с верхушкой (дистальным отделом) грыжевыми оболочками. Грыжевой мешок может быть одно- или многокамерным. Наружная поверхность его чаще всего рыхло связана с оболочками грыжи и окружающими тканями, поэтому после вправления грыжевого содержимого в брюшную полость
3мешок может оставаться на месте. Иногда часть стенки грыжевого мешка — стенка органа, частично покрытого брюшиной (мезоперитонеально) или расположенного внебрюшинно (экстраперитонеально). Такую грыжу называют скользящей.
Грыжевые ворота (ГВ) —дефект (слабое место) в стенке брюшной полости, через который под воздействием различных причин происходит выпячивание (выхождение) грыжевого мешка с содержимым. Форма грыжевых ворот весьма вариабельна (овальная, круглая, треугольная, щелевидная, неопределенная). Размеры их также варьируют: от нескольких сантиметров при пупочных, до 20-30 см и более при вентральных грыжах.
 Грыжевое содержимое (ГС) — то,что содержится в грыжевом мешке. Им обычно являются подвижные органы брюшной полости: сальник, петли тонкой кишки, сигмовидная, поперечно-ободочная и слепая кишки, червеобразный отросток, придатки матки и др. Содержимым диафрагмальной грыжи могут быть желудок, селезенка, печень.
Грыжевое содержимое (ГС) — то,что содержится в грыжевом мешке. Им обычно являются подвижные органы брюшной полости: сальник, петли тонкой кишки, сигмовидная, поперечно-ободочная и слепая кишки, червеобразный отросток, придатки матки и др. Содержимым диафрагмальной грыжи могут быть желудок, селезенка, печень.
Оболочками грыжи (ГО)называют анатомические образования, непосредственно прилегающие к грыжевому мешку. Для прямой паховой грыжи оболочкой будет являться поперечная фасция (f. transversalis), а для косой — оболочки семенного канатика (f. spermatica interna, m.cremaster, f. cremasterica и f. spermatica externa).
КЛАССИФИКАЦИЯ
Грыжи брюшной полости классифицируют по анатомическим, этиологическим и клиническим признакам.
Анатомическивыделяют: паховые, бедренные, пупочные грыжи, грыжи белой линии живота, спигелиевой линии, поясничные, седалищные, диафрагмальные и др.
По этиологиигрыжи подразделяются на врожденные (hernia congenitalis) и приобретенные (hernia asquisita).
Врожденные грыжи могут появляться сразу после рождения ребенка, иногда позже, что создает определенные трудности в диагностике. Большинство из этих грыж — паховые и пупочные.
К приобретеннымотносят: грыжи предуготованные (herniae preformula), возникающие в типичных слабых местах брюшной стенки (паховый канал, пупочное и бедренное кольца, дефекты белой и спигелиевой линий, треугольник Пти, ромб Грюнфельда-Лесгафта, запирательный канал, слабые места диафрагмы); послеоперационные вентральные (herniae postoperativae), возникающие после лапаротомий; травматические (herniae traumatica), появляющиеся в различных местах брюшной стенки после травм без нарушения целостности кожного покрова, но с разрушением остальных анатомических слоев; невропатические (hernia neuropatica), развивающиеся после перенесенного полиомиелита или вследствие нарушения иннервации мышц передней брюшной стенки после лапаротомий. Вариант послеоперационных грыж — рецидивные (hernia recidiva), вновь возникающие после грыжесечения.
Клиническиразличают:
— грыжи вправимые (hernia reponibilis), при которых грыжевое содержимое свободно выходит и самостоятельно вправляется в брюшную полость;
— невправимые(hernia inreponibilis) — в результате механических (ношение бандажа) или каких-либо других воздействий грыжевое выпячивание перестает вправляться в брюшную полость (как результат образования спаек между ГС и ГМ или с другими органами), и это состояние не сопровождается нарушением трофики грыжевого содержимого;
— ущемленные(hernia incarcerata), при которых грыжевое содержимое подвергается сдавлению в области грыжевых ворот с расстройством крово- и лимфообращения и реальной угрозой омертвения ущемленных органов. Ущемленная грыжа требует экстренного хирургического лечения.
ЛЕЧЕНИЕ ГРЫЖ
Основной и радикальный способ лечения грыж — оперативное вмешательство. Применение бандажа — мероприятие паллиативное и показано лишь тогда, когда по той или иной причине операция не может быть произведена (старческий возраст с наличием тяжелых сопутствующих заболеваний, онкопатология и т.п.).
Желательно, чтобы операция при грыже была максимально простой, мало-; травматичной и надежной (радикальной).
Любое оперативное вмешательство по поводу грыж брюшной полости состоит из двух основных этапов: собственно грыжесечения (herniotomia) и пластики грыжевых ворот (hernioplastica). Собственно грыжесечение подразумева-ет собой нахождение, выделение, обработку и удаление грыжевого мешка. Пластика грыжевых ворот состоит в закрытии дефекта мягких тканей брюшной стенки с использованием собственных (ауто-) или дополнительных (биологических, синтетических) материалов (ксено-, алло-, гомогенных). Применение дополнительных материалов обосновано при грыжах с большими грыжевыми воротами (гигантских, рецидивных, многократно рецидивирующих, скользящих, комбинированных).
Источник
МИНИСТЕРСТВО
ЗДРАВООХРАНЕНИЯ РЕСПУБЛИКИ БЕЛАРУСЬ
МИНСКИЙ ГОСУДАРСТВЕННЫЙ
МЕДИЦИНСКИЙ ИНСТИТУТ
Кафедра оперативной
хирургии и топографической анатомии
корсак
С.И., крючок
А.Г.,
баешко А.А.
Минск
2000
ГРЫЖИ БРЮШНОЙ ПОЛОСТИ
Наружной грыжей живота
(hernia
abdominalis
externa)
называют выпячивание (выхождение)
органов брюшной полости через дефект
в стенке этой полости. Дефектами (слабыми
местами) могут быть естественные
анатомические образования (паховый
канал, бедренное кольцо, пупочное кольцо,
промежутки белой и спигелиевой линий,
треугольник Пти, ромб Грюнфельда-Лесгафта),
или образования, возникающие после
травмы, операций, заболеваний.
Внутренней (hernia
abdominalis
interna)
называют грыжу, которая возникает внутри
брюшной полости в карманах и складках
брюшины или проникает в грудную полость
через естественные или приобретенные
отверстия и щели диафрагмы.
Следует различать понятия «грыжа»,
«эвентрация» и «выпадение».
Эвентрация — выхождение внутренностей
брюшной полости за ее пределы через
остро развивающийся дефект этой полости,
сопровождающийся нарушением целостности
брюшины и мышечно-апоневротического
слоя. Различают врожденные, травматические
и послеоперационные эвентрации.
Выпадением называют состояние,
сопровождающееся выпячиванием органа
или части его, не покрытой брюшиной,
через естественное отверстие (выпадение
матки или прямой кишки). Основное отличие
грыжи от эвентрации и выпадения —
наличие грыжевого мешка.
Элементы (составные части) грыжи
Выделяют: грыжевой мешок, грыжевые
ворота, грыжевое содержимое и грыжевые
оболочки (рис 1).
Грыжевой мешок (ГМ) — участок
париетальной брюшины, выходящий через
грыжевые ворота. В нем различают шейку,
тело и верхушку. Шейка грыжевого мешка
— его проксимальный отдел с предбрюшинной
клетчаткой, находящийся в области
грыжевых ворот. Тело — наиболее широкая
часть мешка, покрытая вместе с верхушкой
(дистальным отделом) грыжевыми оболочками.
Грыжевой мешок может быть одно- или
многокамерным. Наружная поверхность
его чаще всего рыхло связана с оболочками
грыжи и окружающими тканями, поэтому
после вправления грыжевого содержимого
в брюшную полость
3мешок может оставаться на месте. Иногда
часть стенки грыжевого мешка — стенка
органа, частично покрытого брюшиной
(мезоперитонеально) или расположенного
внебрюшинно (экстраперитонеально).
Такую грыжу называют скользящей.
Грыжевые ворота (ГВ) — дефект (слабое
место) в стенке брюшной полости, через
который под воздействием различных
причин происходит выпячивание (выхождение)
грыжевого мешка с содержимым. Форма
грыжевых ворот весьма вариабельна
(овальная, круглая, треугольная,
щелевидная, неопределенная). Размеры
их также варьируют: от нескольких
сантиметров при пупочных, до 20-30 см и
более при вентральных грыжах.
Г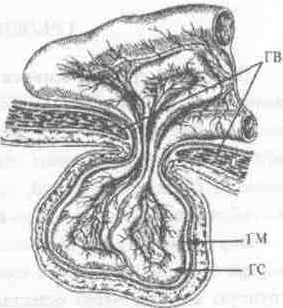 рыжевое
рыжевое
содержимое (ГС) — то,что содержится
в грыжевом мешке. Им обычно являются
подвижные органы брюшной полости:
сальник, петли тонкой кишки, сигмовидная,
поперечно-ободочная и слепая кишки,
червеобразный отросток, придатки матки
и др. Содержимым диафрагмальной грыжи
могут быть желудок, селезенка, печень.
Оболочками грыжи (ГО)
называют анатомические
образования, непосредственно прилегающие
к грыжевому мешку. Для прямой паховой
грыжи оболочкой будет являться поперечная
фасция (f.
transversalis),
а для косой — оболочки семенного канатика
(f.
spermatica
interna,
m.cremaster,
f.
cremasterica
и f.
spermatica
externa).
Источник
Грыжей (hernia) живота называют выход внутренностей из брюшной полости вместе с париетальным листком брюшины через естественные или патологические отверстия под покровы тела или в другую полость. Грыжа — одно из наиболее распространённых хирургических заболеваний, им страдают 3—4% населения. В клинической практике чаще всего встречают наружные брюшные грыжи. Они представляют реальную опасность для жизни больного из-за возможного развития осложнений (например, ущемление, воспаление), а при неосложнённом течение значительно ограничивают трудоспособность пациента и снижают качество его жизни.
Любая грыжа имеет следующие составные части: грыжевые ворота, грыжевой мешок, грыжевое содержимое и оболочки грыжи (рис. 1).
Грыжевые ворота — врождённые или приобретённые отверстия в мышечно-апоневротическом слое брюшной стенки, через которые под влиянием различных причин внутренние органы вместе с париетальной брюшиной выходят из брюшной полости. Они могут формироваться в изначально «слабых» участках брюшной стенки, таких как пупочное кольцо, паховый и бедренный каналы, щели между апоневротическими волокнами, образующими белую линию живота, и т.д. Приобретённые дефекты возникают в результате травм брюшной стенки, нагноения операционных ран, прорезывания швов апоневроза.
Размеры и форма грыжевых ворот могут быть самыми разнообразными (круглые, овальные, треугольные, щелевидные и др.). Наиболее опасны грыжи с узкими грыжевыми воротами, что увеличивает риск ущемления. Послеоперационные и травматические грыжи характеризуются неправильной формой грыжевых ворот и значительными их размерами.
Грыжевой мешок формируется париетальной брюшиной, вышедшей через грыжевые ворота и образовавшей своеобразный «карман».

Рис. 1. Внешний вид (А) и составные элементы грыж (Б) передней брюшной стенки: 1 — послеоперационная вентральная грыжа; 2 — правосторонняя паховая грыжа; 3 — оболочки грыжи; 4 — грыжевой мешок; 5 — грыжевые ворота; 6 — грыжевое содержимое — прядь большого сальника и петля тонкой кишки.
Грыжевой мешок, как и сама грыжа, может быть врождённым и приобретённым. Мешок при врождённой грыже представляет собой не- заросший эмбриональный карман или остаток отростка брюшины. Приобретённый грыжевой мешок представляет собой вновь образованное выпячивание брюшины.
В грыжевом мешке различают устье, шейку, тело и дно.
- Устье — часть грыжевого мешка, граничащая с брюшной полостью.
- Шейка — наиболее узкий его отдел, находящийся в толще брюшной стенки (в грыжевых воротах).
- За шейкой идёт тело грыжевого мешка — как правило, самая большая его часть.
- Дистальный отдел мешка называют дном.
Грыжевой мешок может быть однокамерным и многокамерны При длительном существовании грыжи, особенно больших размеров, в результате травматизации и асептического воспаления в грыжевом мешке могут формироваться спайки и перегородки. Возможно ущемление содержимого грыжи в одной из полостей (камер) грыжевого мешка. При полном отграничении одного из его участков возникает киста грыжевого мешка.
Грыжевое выпячивание может сформироваться таким образом, что одну из его стенок образует орган, частично покрытый брюшиной (например, мочевой пузырь или восходящая ободочная кишка). Это так называемая скользящая грыжа. Грыжевой мешок при увеличении размеров грыжевого выпячивания вытягивает через грыжевые ворота орган, расположенный мезоперитонеально, который «скользит» по забрюшинной клетчатке. При вскрытии такого грыжевого мешка легко можно повредить стенку полого органа.
Грыжевое содержимое представляет собой внутренние органы, находящиеся в грыжевом мешке. Чаще всего грыжевым содержимым бывают большой сальник и тонкая кишка, так как они расположены интраперитонеально и наиболее подвижны. Внутренние органы в результате длительной травматизации (например, ношения бандажа) могут подпаяться к грыжевому мешку и перестать вправляться (полностью или частично) в брюшную полость. Такие грыжи называют невправимыми.
Оболочки грыжи. Грыжевое выпячивание покрыто снаружи всеми тканями, расположенными в данной области между грыжевым мешком (париетальной брюшиной) и кожей. Это фасциальные листки, клетчатка, иногда истончённые мышечные волокна.
Различают наружные и внутренние грыжи живота.
- Наружные грыжи (грыжи брюшной стенки) характеризуются выхождением внутренних органов через дефект в брюшной стенке в подкожную клетчатку при сохранении кожных покровов.
- Внутренние грыжи формируются внутри брюшной полости в результате проникновения органов в нормально существующие или патологически образовавшиеся карманы и складки брюшины, в которых при нормальных соотношениях они не содержатся. Внутренние грыжи распознают, как правило, во время операции при непроходимости кишечника. Диафрагмальные грыжи, проникающие в грудную полость через естественные или приобретённые отверстия и щели диафрагмы, также относят к внутренним брюшным грыжам.
Грыжу следует отличать от эвентрации и выпадения органа.
- При эвентрации выхождение внутренних органов из брюшной полости возникает остро вследствие повреждения брюшной стенки (ранения, разрыва, расхождения швов). Париетальный листок брюшины в этом случае утрачивает целостность и не формирует грыже вой мешок. Внутренние органы через повреждённую брюшную стенку выходят под кожу (подкожная эвентрация) или наружу (наружная эвентрация).
- Выпадением называют выхождение наружу органа (или его части), не покрытого брюшиной, через естественные отверстия (выпадение прямой кишки, матки, мочевого пузыря).
Основное отличие грыжи от эвентрации и выпадения — наличие грыжевого мешка.
Савельев В.С.
Хирургические болезни
Опубликовал Константин Моканов
Источник
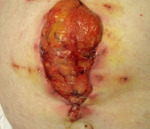
Эвентрация — это выход внутренних органов через отсутствующий или поврежденный участок брюшной стенки. Проявляется видимым дефектом тканей, выпадением сквозь него абдоминальных органов, локальной и разлитой болезненностью брюшной полости, диспепсией, нарастающей интоксикацией. Диагностируется с помощью физикального осмотра, УЗИ внутренних органов, электроэнтерографии, торакальной рентгенографии. При неполной эвентрации возможно консервативное ведение с использованием плотного бандажа, в остальных случаях необходима реконструктивная пластика брюшной стенки.
Общие сведения
Эвентрация — редкая хирургическая патология, при которой из-за образования сквозного дефекта брюшины, мышечного-апоневротического слоя, подкожной клетчатки, кожи брюшная полость разгерметизируется и внутренние органы выходят за ее пределы. Реже повреждение бывает непроникающим с выходом внутренностей под кожу.
Большинство эвентраций имеют травматическое происхождение, их распространенность особенно возрастает во время войны – по данным военных хирургов, заболевание выявляется у 14-23% пострадавших с ранениями живота. Расхождение швов на 10-20 сутки после лапаротомии отмечается у 0,5-3% пациентов. Распространенность эвентрации при экстренных абдоминальных операциях 10 раз выше. В 49% случаев в рану выходит большой сальник, в 29% — тонкая кишка.
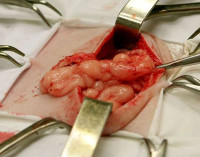
Эвентрация
Причины эвентрации
Выпадение абдоминальных органов имеет полиэтиологическое происхождение. Наиболее распространенной причиной эвентрации являются повреждения передней стенки живота — резаные, колото-резаные раны, ранения осколками при взрывах, разрывы под давлением массивных предметов, торакоабдоминальные травмы. Постлапаротомическому выпадению брюшных органов способствуют:
- Патологические изменения в области раны. Хирургические швы чаще расходятся при развитии раневой инфекции. Реже эвентрация осложняет течение послеоперационного перитонита или возникает на фоне раневых гранулем, сером, гематом, тканевой реакции на шовный материал. Непосредственной причиной расхождения шва становится замедление регенерационных процессов, гнойное расплавление тканей с их прорезыванием шовным материалом.
- Ошибки при выполнении вмешательства. Риск эвентрации возрастает при неправильной предоперационной подготовке, недооценке тяжести состояния пациента, нарушении правил асептики и антисептики. Расхождение раны отмечается при неполной санации, нерациональном дренировании брюшной полости, неправильном ушивании — слишком редком или тугом частом накладывании швов, неверном применении рассасывающегося материала.
- Значительное повышение внутрибрюшного давления. Частыми причинами эвентрации являются физические нагрузки, давление на рану со стороны абдоминальной полости при парезе кишечника, метеоризме, рвоте, тяжелой икоте. В группу риска входят больные, страдающие заболеваниями с интенсивным кашлем — коклюшем, ОРВИ, бронхитом, бронхиальной астмой, туберкулезом, другой бронхолегочной патологией, опухолями средостения.
- Истощенное состояние пациента. Регенерация тканей замедляется при интоксикациях, низком уровне сывороточного белка, фибрина, нарушении коллагенообразования, атрофии брюшных мышц. Вероятность эвентрации повышена у пожилых пациентов, больных с сахарным диабетом, анемией, циррозом печени, атеросклерозом, кахексией разного генеза. При ожирении ключевым фактором становится нарушение опорной функции брюшной стенки.
Крайне редко эвентрация является врожденной аномалией и вызывается действием различных дизонтогенетических факторов. Выпадение внутренних органов наблюдается у новорожденных с пороком в виде недоразвития передней брюшной стенки (гастрошизисом), внутриутробным разрывом амниотической оболочки эмбриональной грыжи пупочного канатика.
Патогенез
Механизм развития эвентрации определяется ее этиологией. При механических травмах нарушается целостность брюшной полости, диафрагмы, внутренности выходят в образовавшуюся рану. У некоторых пациентов стенки органов также повреждены. Патогенез послеоперационной эвентрации связан с несоответствием разрывной прочности раны воздействующим на нее нагрузкам. Созданный шов ослабляется при снижении регенераторной способности тканей за счет гнойных, гиперэргических, патологических невоспалительных процессов, недостаточности белка, фибрина, коллагена, других пластических материалов для заживления раны.
Провоцирующим фактором зачастую становится повышение абдоминального давления, которое растягивает края раны изнутри и способствует их прорезыванию шовным материалом. После расхождения раны в нее выпадают абдоминальные органы. Формирование врожденной эвентрации основано на недоразвитии отдельных элементов брюшной стенки: мускулатуры при гастрошизисе, всех слоев при грыже пупочного канатика. Независимо от патогенеза при контакте с окружающей средой внутренние органы обсеменяются инфекционными агентами, происходит дегидратация наружных оболочек, развивается воспалительный процесс.
Классификация
Систематизация форм эвентрации учитывает этиологию заболевания, локализацию, степень нарушения целостности брюшной стенки. По происхождению дефект бывает врожденным, травматическим, послеоперационным. При выходе внутренностей в окружающую среду эвентрация считается наружной, при эктопии в плевральную полость — внутренней. С учетом выраженности выпадения специалисты в сфере общей хирургии и гастроэнтерологии различают степени тяжести (этапы развития) постлапаратомической формы заболевания:
- Подкожная эвентрация (I степень). Отмечается расхождение брюшины, апоневроза, брюшных мышц, однако внутренности удерживаются кожным швом. Возникает на 8-10 сутки после операции.
- Частичная эвентрация (II степень). На 9-11 сутки после вмешательства расходятся все слои брюшной стенки. Дно дефекта сформировано внутренними органами, фиксированными к краям раны и брюшине.
- Полная эвентрация (III степень). Признаки слипчивого процесса отсутствуют. После расхождения швов хирургической раны ее свободно заполняют большой сальник, петли тонкого кишечника.
- Истинная эвентрация (IV степень). Возникает эвисцерация, внутренности через раневое отверстие выходят за пределы брюшной полости. Наблюдаются частые осложнения и высокая летальность.
Симптомы эвентрации
При открытых травматических повреждениях выявляется дефект брюшной стенки, в который выходят внутренние органы. О возможной внутренней эвентрации свидетельствует резкая боль в грудной клетке, затруднение дыхания, выраженная одышка, кашель. У пациентов с травмами выражен болевой и геморрагический шок: отмечается спутанность сознания, бледность кожи, тахикардия, падение АД. При врожденной эвентрации в околопупочной области обнаруживается круглый или овальный дефект, через который выпадают вздутые, отечные, спаянные между собой петли кишечника. У новорожденного могут определяться другие аномалии развития.
Постлапаротомическая эвентрация развивается спустя 8-10 суток после оперативного вмешательства. При начинающемся выпадении органов пациенты жалуются на умеренные тупые боли в области шва. Отмечается асимметрия живота и локальная болезненность брюшной стенки. При прогрессировании болезни возникает фебрильная лихорадка, учащение пульса, резкое снижение артериального давления, повышенная потливость, ознобы. Для полной эвентрации характерно появление обильного геморрагического или гнойного раневого отделяемого, резкое ухудшение состояния больного, разлитые нестерпимые боли в животе, тошнота, рвота, метеоризм, задержка стула. В ране просматриваются внутренние органы.
Осложнения
При расхождении послеоперационных швов, открытых травмах всегда происходит вторичное инфицирование с формированием воспалительных инфильтратов, гнойников, перитонита, флегмоны брюшной полости. Возможно ущемление выпавших органов в ране. У иммунокомпрометированных пациентов с эвентрацией вследствие генерализации процесса может развиться сепсис. Выраженный эндотоксикоз приводит к нарушениям микроциркуляции вплоть до возникновения ДВС-синдрома. В 20-30% случаев заболевание завершается летальным исходом. Отдаленными последствиями выпадения брюшных органов являются образование больших вентральных грыж, трофические язвы рубца, спаечная болезнь, губовидные кишечные свищи.
Диагностика
Из-за наглядности патологических проявлений постановка диагноза всех форм эвентрации, кроме внутренней и подкожной, обычно не представляет затруднений. Диагностический поиск направлен на комплексное обследование органов брюшной полости для оценки выраженности патологических изменений. Наибольшей информативностью отличаются:
- Физикальный осмотр. При закрытой форме эвентрации в проекции шва пальпируется опухолевидное образование, возможна подкожная эмфизема. В случае полного выпадения в ране видны багрово-синюшные петли кишечника. При аускультации отмечается отсутствие кишечных шумов.
- УЗИ брюшной полости. С помощью сонографии можно оценить состояние стенок раны, обнаружить воспалительные инфильтраты, отек и патологические изменения кишечных петель, свободную жидкость в полости брюшины. УЗИ выполняют в динамике для оценки эффективности лечения.
- Электроэнтерография. Исследование двигательной активности тонкого и толстого кишечника при подозрении на эвентрацию проводится всем прооперированным больным. Характерно отсутствие перистальтики, свидетельствующее о стойком нарушении моторно-эвакуаторной функции ЖКТ.
- Лабораторные исследования. В общем анализе крови наблюдается высокий лейкоцитоз (более 20 Г/л) со сдвигом формулы влево, увеличение СОЭ. При постоперационной эвентрации в биохимическом анализе крови может обнаруживаться гипопротеинемия, повышение уровня креатинина, АЛТ, АСТ, щелочной фосфатазы, электролитные нарушения. С помощью иммунограммы оценивают степень снижения реактивности организма. Для выявления вторичной инфекции и определения чувствительности выделенных микроорганизмов к антибиотикам производят бактериологический посев отделяемого из раны.
- Рентгенография. Для визуализации торакальной эктопии кишечника при внутренних травмах назначают рентгенографию органов грудной полости.
Дифференциальную диагностику эвентрации проводят с послеоперационным перитонитом, нагноением раны, кишечной непроходимостью, рецидивом абдоминальной грыжи, воспалительным инфильтратом послеоперационной раны. Кроме наблюдения хирурга пациенту рекомендованы консультации гастроэнтеролога, травматолога, инфекциониста, гематолога.
Лечение эвентрации
Врачебная тактика зависит от этиологии и степени тяжести выпадения. При травматической патологии рекомендовано ушивание раны с тщательной ревизией брюшной полости, антибактериальной и антисептической обработкой, резекцией выпавшего сальника и поврежденных участков кишечника. Пострадавшим с внутренней эвентрацией в неотложном порядке проводится тораколапаротомия с вправлением или резекцией пораженных брюшных органов, ушиванием диафрагмальной раны. Хирургическая коррекция врожденных форм заболевания осуществляется в течение 3-4 часов после рождения ребенка.
При неполной постлапаротомической эвентрации допустима консервативная терапия: больного переводят на постельный режим, регулируют функционирование кишечника, назначают антибиотики, инфузионную терапию. При I степени выпадения накладывают плотный бандаж, при II дополнительно санируют рану. Реконструктивную пластику при подкожной эвентрации производят через 2-3 месяца. Вторичные швы для устранения дефекта тканей при частичном выпадении органов накладывают на 6-8 день. При полной и истинной эвентрации вмешательство (устранение эвентрации) выполняют в экстренном порядке с учетом наличия или отсутствия гнойно-воспалительных процессов в послеоперационной ране и брюшной полости:
- При асептической эвентрации. Показано орошение выпавших органов антибактериальными препаратами с послойным глухим ушиванием брюшной стенки через все слои специальными хирургическими швами. Для уменьшения натяжения и профилактики прорезывания применяют разгрузочную фиксацию с помощью пуговиц, марлевого жгута, трубок из резины.
- При эвентрации в гнойную рану. Рекомендовано очищение раны от гноя, ее промывание антисептическим раствором, пластика с использованием разгрузочных резиновых трубок. При отсутствии кишечного пареза и перитонита возможна мазевая тампонада раны, накладывание асептической повязки и гипсовой лонгеты, ушивание дефекта после эпителизации.
- При рецидивной эвентрации. Наиболее эффективна установка аллотрансплантата. С учетом иммунологической активности материалов предпочтительны синтетические эксплантаты, использование твердой мозговой оболочки. Аналогичный подход используется при натяжении краев раны, значительном послеоперационном дефекте абдоминальной стенки.
В послеоперационном периоде осуществляется уход за раной, для улучшения регенераторных процессов назначаются антибиотики, иммуностимуляторы, витаминотерапия. Проводится профилактика кишечной непроходимости и перитонита, дезинтоксикационная и противошоковая терапия с введением коллоидных и кристаллоидных растворов для коррекции метаболических нарушений.
Прогноз и профилактика
Исход эвентрации зависит от ее формы, своевременности диагностики и общего состояния пациента. Прогноз относительно неблагоприятный при 3-4 степени заболевания. При предупреждении травматического варианта болезни существенную роль играет снижение уровня криминогенной активности, соблюдение техники безопасности при выполнении работ в опасных условиях. Для профилактики послеоперационной эвентрации необходимо проводить грамотную премедикацию, соблюдать методику наложения швов на рану, назначать адекватную медикаментозную терапию для стимуляции репаративных процессов и укрепления иммунитета.
Источник
