Пластика вентральных грыж по мартынову

Изменение топографо-анатомических взаимоотношений тканей брюшной стенки, а также их рубцовое перерождение с атрофией и дегенерацией мышц, значительная вариабельность размеров и форм грыжевых ворот не позволяют представить полную картину операции, так как она в каждом конкретном случае отличается множеством деталей.
Однако основной план операции таков:
1) оперативный доступ к грыжевым воротам;
2) вскрытие грыжевого мешка и отделение органов брюшной полости от его стенок;
3) частичное или полное иссечение грыжевого мешка;
4) мобилизация и экономное иссечение краев грыжевых ворот;
5) пластика передней брюшной стенки;
6) зашивание послеоперационной раны.
Оперативный доступ к грыжевым воротам. Наиболее рациональным следует считать применение широких окаймляющих разрезов с полным иссечением послеоперационных рубцов, излишков кожи и подкожной клетчатки. Правильно выбранные форма и направление разреза позволяют быстро обнаружить дефект брюшной стенки по всей его окружности и, кроме того, не обезображивают общую конфигурацию живота и несут в себе принципы косметической хирургии. При локализации грыжи преимущественно в эпигастральной области предпочтительнее производить продольные и косопоперечные разрезы, при локализации в мезогастрии — поперечные разрезы, при локализации в гипогастрии — поперечные или Т-образные с полным удалением кожно-подкожного фартука, который бывает особенно выражен у женщин, страдающих ожирением.
Оперативный доступ заканчивают полным выделением грыжевого мешка и краев грыжевого дефекта в мышечно-апоневротическом слое.
Выполнение доступа у больных с послеоперационными грыжами часто сочетается с необходимостью произвести абдоминопластику.
Вскрытие грыжевого мешка и отделение органов брюшной полости от его стенок. Операции при послеоперационных грыжах следует производить только внутрибрюшинным способом, что позволяет осмотреть припаявшиеся к грыжевому мешку и краям грыжевого дефекта брюшной стенки петли кишечника и сальник, отделить их или частично резецировать, уменьшая тем самым опасность возникновения ранней послеоперационной спаечной кишечной непроходимости. Внебрюшинные методы грыжесечения (без вскрытия грыжевого мешка и разделения спаек) связаны с большим риском возникновения острой механической непроходимости кишечника вследствие перегиба кишечных петель, припаявшихся к грыжевому мешку изнутри. Лишь при отсутствии клинических проявлений спаечной болезни возможна пластика «без натяжения» по «onlay-технологии».
Грыжевой мешок при послеоперационной грыже бывает однокамерным и многокамерным. После его выделения и вскрытия производится ревизия содержимого.
Иссечение грыжевого мешка. При обширных и гигантских послеоперационных грыжах грыжевой мешок нецелесообразно иссекать полностью, так как его части, в комбинации с дополнительными пластическими материалами, можно использовать для пластики грыжевого дефекта. При малых и средних грыжах, когда грыжевые ворота невелики и их края могут быть сведены в дубликатуру без заметного натяжения, грыжевой мешок иссекают полностью по всей окружности.
Мобилизация и иссечение краев грыжевых ворот. Грыжевые ворота при послеоперационных грыжах обычно имеют неправильную форму, могут быть разделены плотными рубцовыми тканями на отдельные ячейки. Во время операции следует рассечь все перегородки и экономным иссечением краев придать грыжевым воротам вид овала. Известно, что рубцовая ткань срастается очень плохо или совсем не срастается, так как она бедна кровеносными сосудами. Использование Рубцовых тканей для пластики почти неизбежно приводит к рецидиву грыжи, поэтому рубцовые ткани в зоне пластики следует по возможности иссекать. К тому же в толще рубцов часто гнездится инфекция.
Далее производят мобилизацию грыжевых ворот на протяжении 5—6 см во все стороны.
Важным моментом операции является профилактика дальнейшего припаивания органов к рубцу брюшной стенки. Важной мерой предупреждения развития спаечного процесса в брюшной полости во время операции является бережное отношение к брюшине, к краям послеоперационной раны и к серозной оболочке, покрывающей внутренности.
Зашивание послеоперационной раны производят после тщательного промывания антисептическим раствором. Это позволяет удалить свободно лежащие кусочки жировой клетчатки и сгустки крови. Узловыми швами сопоставляют клетчатку и кожу. Обязательным является дренирование раны резиновыми полосками на одни сутки или вакуум-дренаж.
Пластика брюшной стенки.
При оценке того или иного способа пластики нужно учитывать степень сложности, травматичности и надежности тех ее этапов, которые обеспечивают решение конкретной задачи — ликвидации дефектов брюшной стенки. Оперативное лечение сложных форм послеоперационных грыж — исключительно трудная задача, и добиться успешного лечения с помощью примитивных средств не удается. Однако, стремясь к главной цели — излечению больного, следует применять для этого современные, безопасные, проверенные клиническим опытом способы операций, вызывающие при этом наименьшую дезорганизацию брюшной стенки.
Методы пластики брюшной стенки:
I. Аутопластика (фасциально-апоневротическая; мышечно-апоневротическая).
II. Аллопластика — эксплантация («натяжная» и «ненатяжная» — с использованием аутодермальных трасплантатов, твердой мозговой оболочки, синтетических тканей (полиэстер, полипропилен, политетрафторэтилен и т. д.).
III. Комбинированная аутоаллопластика. В основе этого метода лежит использование собственных тканей больного (рубцовые ткани, лоскуты грыжевого мешка, большой сальник) в комбинации с эксплантатами, с их размещением по принципам «onlay», «inlay», «sublay», «onlay + inlay».
Аутопластические способы пластики
К аутопластическим способам относятся: 1) фасциально-апоневротическая пластика (способы Мартынова, Напалкова, Генриха, Монакова); 2) мышечно-апоневротическая пластика (способ Сапежко).
При фасциально-апоневротической пластике малых послеоперационных грыж, когда края грыжевых ворот отстают друг от друга не более чем на 4-5 см, целесообразно применение способов удвоения апоневроза. Брюшина и мышцы при этом сшиваются «край в край».
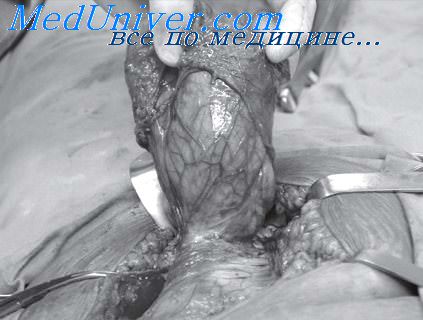
Способ Мартынова. Предложен в 1914 г. Идея — в максимальном сближении краев прямых мышц живота лоскутом апоневроза (рис.1).

Рис.1. Способ Мартынова. Лоскутом апоневроза укреплен первый ряд швов.
Способ Напалкова. Предложен в 1908 г. Края грыжевого дефекта послойно сшивают «край в край». У медиального края влагалища прямых мышц проводят два параллельных разреза передней стенки влагалища прямой мышцы. Длина разрезов зависит от длины грыжевого дефекта. Внутренние края апоневроз сшивают над грыжевым дефектом. Аналогичным образом сшивают и наружные края (рис.2).

Рис.2. Способ Напалкова. Сшивание брюшины и внутренних краев апоневроза над грыжевым дефектом
Способ Монакова. Предложен в 1959г. Применяется при боковых грыжах. Аналогично способу Генриха, укрепляются швы на грыжевом дефекте лоскутом апоневроза, выкроенным из передней стенки влагалища прямой мышцы живота (рис. 4).

Рис.4.Способ Монакова. Выкраивание апоневротического лоскута из передней стенки влагалища прямой мышцы для закрытия грыжевых ворот.
Широкое применение способов фасциально-апоневротической пластики при лечении сложных форм послеоперационных и рецидивирующих грыж брюшной стенки в условиях значительных изменений в тканях, при сшивании рубцовоизмененных краев грыжевых ворот, далеко стоящих друг от друга, приводят к частому возникновению рецидивов заболевания. Однако принцип простой дубликатуры тканей неизменно оказывает большую помощь при их комбинированном использовании с эксплантатами.
Способ Сапежко. (рис.5) .Предложен в 1890 г. Является классическим способом мышечно-апоневротической пластики при послеоперационных грыжах. Укрепление дефекта брюшной стенки не только апоневрозом, но и мышцами легло в основу большой группы пластических операций. Многие из них в настоящее время представляют лишь исторический интерес, но принцип сохраняется, являясь важным направлением в лечении послеоперационных грыж. Способ особенно хорош при малых и средних грыжах белой линии живота, но широко применяется и при грыжах других локализаций.


Рис.5. Способ Сапежко: А — выделение мышечно-апоневротических краев дефекта брюшной стенки; Б — один из краев дефекта подшивают к внутренней поверхности противоположного края.
Тактика хирурга при ущемленных послеоперационных грыжах такая же, как и при всех других видах грыж. После кратковременной предоперационной подготовки показана радикальная операция в экстренном порядке. При малых грыжах предпочтительна пластика местными тканями, при рецидивных послеоперационных вентральных, грыжах больших и гигантских размеров — эндопротезирование передней брюшной стенки.
Эндопротезирование при вентральных послеоперационных грыжах.
Показаниями к эндопротезированию передней брюшной стенки являются: 1) рецидивные, в особенности многократно рецидивирующие грыжи; 2) грыжи больших размеров при дряблой брюшной стенке в связи с атрофией мышц, фасций и апоневроза; 3) случаи грыж с множественными грыжевыми воротами, когда ушивание грыжевых ворот местными тканями не дает полной уверенности в их состоятельности; 4) гигантские грыжи с размерами дефекта брюшной стенки более 250 см, когда попытка создать дубликатуру аутотканей над грыжевым выпячиванием приводит к большому натяжению и значительному уменьшению объема свободной брюшной полости.
Фиксация эндопротеза к апоневрозу представлена на рисунке 6.

Рис. 6. Фиксация эндопротеза к апоневрозу: 1 — фиксация протеза по окружности дефекта брюшной стенки, 2 — фиксация протеза к апоневрозу на границе с подкожной жировой клетчатки.
Примерами ненатяжной герниопластики могут быть следующие способы.
Способ Белоконева.
Вариант 1. После выполнения доступа проводят обработку грыжевого мешка, выделяют грыжевые ворота и ушивают брюшную полость остатками грыжевого мешка. Продольно рассекают влагалище прямых мышц живота вдоль грыжевых ворот. Медиальные листки влагалища сшивают между собой. К краям латеральных листков по периметру грыжевых ворот фиксируют сетчатый эксплантат (рис.7). По средней линии он дополнительно подшивается к сшитым ранее медиальным листкам рассеченного апоневроза.

Рис. 7. Операция Белоконева. К латеральным листкам влагалища прямых мышц живота по периметру грыжевых ворот фиксируют сетчатый эксплантат.
Вариант 2. При большом грыжевом дефекте (более 15 см) и значительном натяжении краев раны медиальные лоскуты влагалища сшивают только в ее верхнем и нижнем углах. Эксплантат подшивают вначале к латеральным лоскутам рассеченного апоневроза — по «большому» периметру, а затем к медиальным — по «малому» периметру грыжевых ворот.
Способ Тоскина-Жебровского. Предложен в 1979 г. Этот способ применяется в тех случаях, когда свести швами края грыжевых ворот невозможно или опасно. Из стенок грыжевого мешка выкраивают два противоположных лоскута шириной 6—8 см и длиной, равной диаметру грыжевых ворот. С помощью одного из лоскутов, посредством плотного подшивания его краев к противоположному краю грыжевых ворот, закрывают брюшную полость. Затем к краям грыжевого дефекта по всей его окружности в виде заплаты пришивают эксплантат. Поверх которого фиксируют и второй лоскут грыжевого мешка (рис. 8).

Рис.8. Использование грыжевого мешка (способ Тоскина- Жебровского).
Способ Жебровского-Ильченко. Предложен в 2001 г. для пластики используются эксплантат и большой сальник, а при верхне-срединной локализации грыжевого дефекта — брюшину, покрывающую переднюю поверхность lig. gastrocolicum. Во время операции изнутри по периметру грыжевого дефекта, на расстоянии 4—5 см от его краев, непрерывным или одиночными швами большой сальник или lig. gastrocolicum вместе с расположенным поверх них эксплантатом подшиваются к париетальной брюшине и заднему листку апоневроза. Эксплантат может фиксироваться также П-образными швами к мышечно-апоневротическому слою — после предварительного подшивания большого сальника к париетальной брюшине. Выше сформированного таким образом комбинированного слоя дефект ушивается «край в край», создается дубликатура.
Эндопротезирование при ущемленных грыжах возможно в случае серозного воспаления. Серозный перитонит и острая кишечная непроходимость не являются противопоказанием для эндопротезирования передней брюшной стенки. Противопоказанием является флегмона грыжевого мешка и передней брюшной стенки.
Источник
Пластика послеоперационных грыж. Анатомия и физиология брюшиныДля хирургического лечения послеоперационных грыж по средней линии живота наиболее рациональными являются способы Сапежко, Мартынова и Напалкова. Способ Напалкова. Предложен автором при расхождении прямых мышц живота, но затем многие хирурги стали применять его с успехом для лечения послеоперационных грыж. После удаления грыжевого мешка брюшину зашивают непрерывным кетгутовым швом. Рассекают передний листок влагалищ обеих прямых мышц живота на 1.5 см от медиальных краев. Узловыми шелковыми швами сшивают медиальные края влагалищ. После этого накладывают второй ряд швов (также узловых) на латеральные края рассеченных передних листков влагалищ прямых мышц живота. В результате апоневроз по средней линии удваивается. При больших послеоперационных грыжах, расположенных в других отделах брюшной стенки, а также в поясничной области, описанные выше операции не могут быть выполнены из-за больших размеров дефекта. В таких случаях во Всесоюзном научном центре хирургии применяется операция Петровского — создание дупликатуры из всех слоев брюшной стенки, кроме кожи. После иссечения рубцо-во измененной кожи вместе с грыжевым мешком края апоневроза (и брюшины) берут на зажимы. Производят тщательную препаровку апоневроза вокруг дефекта брюшной стенки, удаляя клетчатку на протяжении 4—6 см с каждой стороны. Подготовив таким образом края апоневроза, их прошивают П-образнымн шелковыми швами. При завязывании П-образных швов остается лоскут апоневроза противоположной стороны, который пришивают узловыми швами, образуя дуплнкатуру. Аллопластика послеоперационных грыж применяется очень редко, так как используемые в медицине полимеры, несмотря на их относительную биологическую инертность, все же являются инородными телами. В современной хирургии существует оправданная тенденция выполнять реконструктивные и пластические операции, используя собственные ткани организма. Однако в ряде случаев при очень больших грыжах закрыть грыжевые ворота каким-либо из описанных выше способов не представляется возможным и возникает необходимость в применении синтетических материалов. С целью аллопластики чаще других используют ткань или сетку, изготовленные из капрона или лавсана. Наш опыт показал, что синтетические материалы необходимо помешать в слоях между соединительнотканными образованиями. В тех случаях, когда синтетический материал был вшит в дефект брюшной стенки и покрыт снаружи лишь кожей с подкожной клетчаткой, нередко возникали инфекционные осложнения, которые заканчивались вынужденным удалением аллотрансплантата и рецидивом грыжи.
Анатомия и физиология брюшиныБрюшина имеет ряд анатомо-физиологических особенностей, которые играют важную роль в ее патологии: она имеет большую и сложную поверхность, обильно снабжена кровеносными и лимфатическими сосудами, имеет богатую сеть нервных окончаний, в высокой степени способна к экссудации и резорбции и, наконец, обладает мошной пластичностью и сопротивляемостью к инфекции. Брюшина состоит из париетального и висцерального листков, которые представляют собой единую непрерывающуюся оболочку. Висцеральный листок покрывает органы, париетальный — выстилает стенки полости живота и таза, образуя у мужчин замкнутый мешок. У женщин он сообщается посредством маточных труб с полостью матки и наружными половыми органами. Нормальная брюшина обычно гладкая, блестящая. Поверхность ее равна примерно 22 000 см3. Брюшина имеет характер полупроницаемой оболочки и обильно кровоснабжается. Мощно развитая лимфатическая система располагается под серозной оболочкой. Благодаря обилию коммуникаций между лимфатическими путями брюшины и диафрагмальной плеврой возможен переход инфекции с брюшины на плевру. Париетальный листок брюшины богат окончаниями чувствительных нервов, реагирует болью на всякое раздражение (химическое, термическое, механическое); боль всегда локализована. Висцеральный листок брюшины почти нечувствителен, поэтому болевая чувствительность органов не носит локального характера. При гнойных воспалительных процессах в брюшной полости большое диагностическое значение имеет рефлекторное взаимодействие, существующее между раздражением чувствительных нервов париетальной брюшины н подсознательным защитным напряжением брюшных мышц. Из специальных методов исследования заслуживают упоминания прокол живота (выполняется строго по средней линии, между симфизом и пупком), пункция заднего свода у женщин, пневмоперитонеум, ретропневмоперитонеум и лапароскопия (перитонеоскопия). Если другие диагностические методы оказываются неэффективными и есть основание предполагать опасное для жизни больного повреждение или заболевание органов живота, прибегают к диагностической лапаротомии. Изолированные повреждения брюшины относительно редки. Обычно как открытые, так и закрытые повреждения брюшины сопровождаются одновременным повреждением тех или иных органов живота, обусловливающим в конечном счете симптоматику повреждения (признаки перитонита, кровотечения) и судьбу больного. Из закрытых повреждений брюшины встречаются разрывы брыжейки и. кровоизлияния в брюшную полость, между листками брыжейки и в забрюшииное пространство. Диагностика забрюшинных гематом трудна. Клинические симптомы весьма сходны с таковыми при внутрибрюшиых кровоизлияниях. Отмечаются боль, защитное напряжение мышц живота над поврежденным участком, ограниченное участие живота в дыхательных движениях, вздутие живота. Прогрессивное падение артериального давления, слабый частый пульс свидетельствуют о продолжающемся кровотечении. В настоящее время виутрибрюшиые кровоизлияния хорошо диагностируются методом лапароскопии. Лечение консервативное. Назначают покой, место холод. Позднее для рассасывания гематомы применяют тепло. Наличие признаков нарастающей кровопотери или раздражения брюшины является показанием к лапаротомии. Лапаротомия и тщательная ревизия органов живота обязательны при всяком открытом повреждении брюшины, сколь бы незначительным оно ни казалось. — Также рекомендуем «Классификация воспалений брюшины. Острый гнойный перитонит» Оглавление темы «Болезни брюшины. Желудок»: |
Источник