Промежностная грыжа после экстирпации прямой кишки

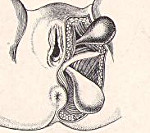
Промежностная грыжа — грыжевое выпячивание абдоминальных или тазовых органов в мягкие ткани промежности. Проявляется наличием эластичного образования в перинеальной области, периодическими или постоянными тянущими болями, дискомфортом при ходьбе, нарушениями мочеиспускания, дефекации. Диагностируется с помощью физикального осмотра, влагалищного, пальцевого ректального исследования, УЗИ грыжевого образования, органов брюшной полости, таза. Устраняется путем проведения промежностной, брюшнополостной или комбинированной герниопластики с ушиванием дефекта, использованием ауто- или аллотрансплантатов.
Общие сведения
Перинеальные (промежностные) грыжи принадлежат к категории редких грыжевых образований, локализуются в тканях тазового дна. Обычно встречаются в возрасте 40-60 лет, у женщин выявляются в 5 раз чаще, чем у мужчин. По наблюдениям специалистов в сфере общей хирургии, герниологии, гастроэнтерологии, андрологии, акушерства и гинекологии, у женщин преобладают передние перинеальные грыжи, у мужчин — задние, что связано с анатомическими особенностями строения мочеполовой диафрагмы у представителей разного пола. Основными особенностями промежностных грыжевых образований являются преимущественно небольшие размеры, сложность диагностики из-за нетипичного расположения и развитой жировой клетчатки в области ягодичной складки, промежности, частое рецидивирование, склонность к ущемлению, обусловленная недостаточной эластичностью грыжевых ворот.
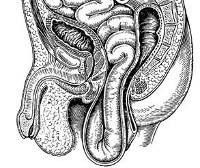
Промежностная грыжа
Причины промежностной грыжи
Возникновение перинеальных грыжевых выпячиваний вызвано несостоятельностью тазовой мускулатуры, неспособной противостоять нормальному или повышенному давлению в брюшной полости. Вероятность образования грыжевого дефекта в области промежности повышается при наличии у пациента родственников с различными грыжами, ожирения или истощения, астенического телосложения. В группу риска входят больные со стигмами врожденной дисплазии соединительной ткани (миопией, подвывихом и вывихом хрусталика, сколиозом, плоскостопием, косолапостью, варикозной болезнью, геморроем и т. п.). Анатомической предпосылкой промежностного грыжеобразования является наличие пузырно-маточной, маточно-прямокишечной ямок у женщин, пузырно-ректальной ямки у мужчин. Непосредственными причинами формирования перинеальной грыжи становятся:
- Ослабление мышц дна таза. Вероятность расхождения пучков мышечных волокон, образования дефектов в связочно-фасциальных образованиях, формирующих мочеполовую и тазовую диафрагму, увеличивается при частых родах, вынашивании многоплодной беременности или крупного плода. Это связано с повышенной механической нагрузкой на тазовое дно, возникающей во время гестации и родов.
- Повреждение промежностной мускулатуры. Целостность тазовых мышц нарушается при перинеотомии, эпизиотомии, разрывах промежности в родах. Грыжи тазового дна наблюдаются у больных, перенесших операции с абдоминально-перинеальным и перинеальным доступом — брюшно-промежностную экстирпацию прямой кишки, иссечение дермоидных кист, радикальную простатэктомию и др.
Выходу содержимого брюшной полости через ослабленные участки промежности способствует значительное разовое, периодическое или постоянное повышение внутриабдоминального давления. Грыжевое выпячивание может формироваться при потугах во время родов, натуживании при запорах, затрудненном мочеиспускании у пациентов с аденомой предстательной железы, надсадном кашле, поднятии тяжестей. Возможно образование грыжи при наличии больших и гигантских объемных образований в полости живота (забрюшинных шванном, нефробластом, гемангиоэпителиом печени и пр.).
Патогенез
Механизм образования промежностной грыжи основан на постепенном истончении слоев тазового дна в слабых зонах при повышении давления в абдоминальной полости. Под давлением собственного веса внутренние органы с покрывающей их париетальной брюшиной внедряются в участки мочеполовой или тазовой диафрагмы, расслаивают их мускулатуру, растягивают фасции, проникают в подкожную клетчатку, образуя грыжевые ворота и выпячивание. Сформировавшаяся грыжа имеет грыжевой мешок, представленный париетальной серозной оболочкой, содержит тазовые или брюшнополостные органы и зачастую отличается склонностью к увеличению размеров. Обычно брюшина, вышедшая за пределы грыжевых ворот, утолщается и подвергается фиброзному перерождению за счет асептического воспалительного процесса.
Классификация
Систематизация промежностных грыж проводится с учетом их расположения. Анатомический подход максимально учитывает особенности формирования грыжевого выпячивания и его содержимого. Как и другие грыжи, перинеальные образования могут быть неполными и полными, вправимыми и невправимыми. Ориентиром для отнесения выпячивания к определенному анатомическому типу является межседалищная линия, разделяющая область промежности на передний и задний отделы. Соответственно различают:
- Передние промежностные грыжи. Начинаются в мочепузырно-маточной тазовой ямке, проходят между седалищно-пещеристой, передней промежностной, луковично-пещеристой мышцами, выпячиваясь в большую половую губу. В грыжевом мешке чаще всего содержатся мочевой пузырь и женские половые органы.
- Задние промежностные грыжи. Происходят из маточно-ректального или мочепузырно-ректального углубления тазовой брюшины. Проходят через мышцу, поднимающую задний проход, в седалищно-прямокишечную ямку. Обычно содержат кишечник, сальник, могут сочетаться с выпадением прямой кишки.
Симптомы промежностной грыжи
Клиническая картина заболевания развивается постепенно. По центру большой половой губы или возле анального отверстия появляется мягкое эластичное выпячивание. В начальном периоде у пациента периодически возникают тянущие боли в промежностной области или внизу живота, которые со временем становятся постоянными, могут иррадиировать в ногу, поясницу. При увеличении образования в размерах иногда отмечается дискомфорт при ходьбе. У женщин наблюдаются болезненные ощущения во время полового акта. Симптомы грыжи зависят от органов, заполняющих грыжевой мешок. При попадании в выпячивание мочевого пузыря выявляются дизурические расстройства, недержание мочи, боли при мочеиспускании. Зачастую развиваются хронические запоры, обусловленные вовлечением в процесс прямой кишки. Общее состояние пациентов с грыжей промежности не нарушено.
Осложнения
Если содержимым грыжи является петля кишечника, может формироваться кишечная непроходимость, проявляющаяся сильными болями в животе, задержкой стула, газов, многократной рвотой. При длительном течении заболевания, травмировании выпячивания, присоединении инфекции возможна промежностная флегмона, для которой характерно нарушение общего состояния больного (возникновение фебрильной лихорадки, озноба, головной боли, тошноты), появление местных признаков воспаления. Наиболее серьезное осложнение болезни — ущемление промежностной грыжи, которое приводит к ишемии и некрозу содержимого грыжевого мешка. При отсутствии лечения повышается риск присоединения вторичной инфекции с развитием перитонита.
Диагностика
Постановка диагноза может быть затруднена на начальных этапах заболевания, когда грыжевой мешок имеет маленькие размеры и визуально не определяется. Подозревать наличие грыжи промежности следует у представителей группы риска при наличии характерной клинической картины. Диагностический поиск направлен на тщательное обследование больных для исключения другой патологии. Для диагностики грыжи наиболее информативны:
- Физикальный осмотр. Пальпация и перкуссия являются основными способами, с помощью которых определяются локализация и размеры образования. У мужчин дополнительно осуществляют пальцевое исследование прямой кишки для выявления задней грыжи промежности, а также сопутствующей патологии (простатита, аденомы простаты).
- Влагалищное исследование. Осмотр половых органов женщины на гинекологическом кресле необходим для обнаружения передней промежностной грыжи, которая пальпируется в виде небольшого выпячивания на передней стенке влагалища. Во время осмотра берут мазок для бактериологического анализа микрофлоры с целью исключения инфекционного процесса.
- УЗИ промежностного выпячивания. Ультразвуковое исследование выполняется для подтверждения диагноза, позволяет врачу оценить размеры и содержимое грыжевого мешка, состояние органов, входящих в его состав. Сонография имеет высокую диагностическую ценность при проведении дифференциального диагноза с другими объемными образованиями.
Изменения в лабораторных анализах крови (повышения уровня лейкоцитов, увеличение СОЭ) наблюдаются только в случае развития осложнений. При попадании мочевого пузыря в грыжевой мешок в клиническом анализе мочи может обнаруживаться белок, слизь, повышенное содержание лейкоцитов и эритроцитов в поле зрения. Для исключения патологии со стороны абдоминальных, тазовых органов производится обзорная рентгенография, УЗИ брюшной полости, цистоскопия, ректороманоскопия.
Дифференциальная диагностика осуществляется с паховой, седалищной, бедренной грыжами, паховой лимфаденопатией, доброкачественными и злокачественными образованиями промежностной области, кишечной непроходимостью, у женщин — с бартолинитом, скинеитом, у мужчин — с варикоцеле, гидроцеле, опухолью или эктопией яичка. Кроме осмотра хирурга пациенту рекомендованы консультации гастроэнтеролога, проктолога, гинеколога, уролога, андролога, онколога.
Лечение промежностной грыжи
Единственным методом устранения дефекта является герниопластика. Хирургическое вмешательство обычно проводят в плановом порядке. Экстренная операция требуется при ущемлении грыжи. При неосложненном течении заболевания предпочтителен промежностный доступ, через который после выделения и иссечения грыжевого мешка удобнее закрывать грыжевые ворота. При хорошо сохраненной тазовой мускулатуре дефект между мышцами ушивается. При мышечной атрофии выполняется аутопластика фрагментом большой ягодичной мышцы, апоневротической тканью или аллопластика с установкой сетчатого синтетического имплантата. Возможное ущемление грыжевого выпячивания становится показанием к лапаротомии или комбинированному вмешательству, позволяющему провести качественную ревизию органов и при необходимости осуществить их резекцию в пределах здоровых тканей.
Прогноз и профилактика
При своевременной диагностике и адекватном хирургическом лечении у большинства пациентов наступает выздоровление. Прогноз благоприятный. В отдельных случаях наблюдается рецидив промежностной грыжи. Меры профилактики перинеального грыжеобразования у больных из групп риска неспецифичны, предполагают ограничение веса поднимаемых тяжестей, регулярные физические нагрузки, направленные на укрепление тазовых мышц, снижение массы тела, своевременное опорожнение мочевого пузыря, нормализацию стула, адекватную терапию заболеваний, сопровождающихся повышением внутрибрюшного давления.
Источник
Экстирпация прямой кишки – удаление ее полностью из организма человека. Применяется в лечении колоректального рака. Операция считается технически сложной из-за топографии прямой кишки, поскольку она расположена вплотную к стенкам таза и фасции крестца. Кроме того, она соседствует с мочевым пузырем, крупными кровеносными сосудами и даже с мочеточниками, у мужчин с простатой, у женщин с маткой, поэтому при ампутации прямой кишки всегда существует риск их повреждения. Особенно это актуально при ожирении и узком тазе. Операция применяется только при отсутствии результата от других методов лечения.
Показания к операции

Экстирпация прямой кишки проводится:
- в запущенных случаях колоректального рака;
- при некротизации тканей;
- при невправляющихся участках выпавшей прямой кишки.
Выбор вида операции определяется расстоянием нахождения опухоли от ануса. Если оно не превышает 6-7 см, применяют БПЭ (брюшно-промежностную экстирпацию прямой кишки). Ее еще называют операцией Кеню-Майлса.
Если опухоль находится выше (но не выше 10 см), это делает возможным проведение сфинктеросохраняющей операции – БПЭ с низведением сигмы.
Ну, и при опухоли выше ануса на 10-12 см проводят еще 1 вид операции с сохранением сфинктера (жома) – передняя и нижняя резекция, операция Гартмана и др.
Операция Гартмана
При данном типе вмешательства проводится разрез брюшной полости по передней стенке ниже середины. Сигмовидную и верхнюю часть прямой кишки выделяют. Ректум перерезается ниже опухоли. Культя зашивается. Пораженный участок кишки отсекают и накладывают стому в левую подвздошную область.
Но чаще других применяется брюшно-промежностная экстирпация прямой кишки, в 50-60% всех проводимых экстирпаций.
Выполняется она двухбригадным методом. Показания для БПЭ:
- ректальный рак по локализации до 6 см от заднего прохода;
- разросшиеся и большие опухоли с вовлечением параректальной клетчатки;
- рецидив рака после сфинктеросохраняющих операций.
При этом уровень опухоли роли не играет. Противопоказанием может служить только декомпенсация сердца и печени.
Ход операции при экстирпации прямой кишки

Пораженный участок иссекают до границы здоровой ткани. Параректальную клетчатку, регионарные лимфоузлы и некоторую часть здоровой ткани удаляют с кишкой также. Это делается для снижения рецидива опухоли. При большой опухоли требуется удаление сфинктера. Для опорожнения кишечника при этом формируют искусственный выход для каловых масс – стому. Ее прикрепляют к калоприемнику.
Экстирпация прямой кишки является операцией выбора, при решении вопроса о сохранении сфинктера или его удалении, потому что типов операций, соответственно, только два:
- Сфинктеросохраняющие – это передняя и нижняя резекция, трансанальное иссечение.
- С удалением сфинктера – брюшно-промежностная экстирпация прямой кишки (БПЭ), где вместо сфинктера создают стому; тазоваяэкзентерация – удаление с кишкой мочевого пузыря и половых органов, если они оказались пораженными.
Передняя резекция

Во время данной манипуляции через брюшную стенку удаляется только часть пораженной кишки. Применима данная методика при локализации опухоли на расстоянии 10-12 см от ануса. Способ заключается в следующем: верхняя часть ректума и нижняя часть сигмы иссекаются, а оставшиеся края друг с другом сшиваются. В итоге кишечник слегка укорачивается.
Низкая передняя резекция применяется при среднем или нижнем уровне опухоли. Пораженные участки кишки с брыжейкой удаляют. Оставшийся край ободочной и прямой сшивают. При такой операции риск рецидива минимален.
Трансанальное иссечение успешно при маленьких неагрессивных опухолях в нижней ампуле ректума. Пораженный участок на стенке удаляется, и кишка ушивается.
Брюшно-промежностная экстирпация прямой кишки — операция Кеню-Майлса. Название дано по 2 проводящимся обязательным разрезам – в брюшине и анусе через промежность. При ней сфинктер заменяется стомой. Проводится при больших опухолях, двухбригадным методом. Резекция проводится сразу с двух сторон – через переднюю стенку живота и через промежность.
Начало операции
Ход операции при экстирпации прямой кишки:
- Больной находится на спине, ноги согнуты в коленях и бедрах, разведены и закреплены на подставках. Копчик выступает за край стола.
- Сначала проводят катетеризацию мочевого пузыря: катетер крепят к бедру лейкопластырем. Его соединяют с резиновой трубкой, опущенной в банку, куда моча отводится во время операции.
- Обезболивание: эндотрахеальный или спинальный наркоз.
Внутрибрюшной этап экстирпации
После нижнесрединной лапаротомии брюшная полость осматривается и ревизируется для установления операбельности. Стол наклоняют под углом 45 градусов влево (положение Тренделенбурга) – это позволяет приподнять таз выше головного конца. Тонкую кишку отодвигают вверх и вправо и закладывают салфетками из марли.
Сигма иссекается выше опухоли на 15 см. На культю кишки надевают колпачок или перчатку и перевязывают ее. Затем нисходящий (проксимальный) участок сигмы подшивается к пристеночной брюшине, формируя колостому (противоестественное заднепроходное отверстие для последующего вывода каловых масс). Стому формируют по косому разрезу левой брюшной стенки.
В пресакральное пространство вводят руку и ею отделяют ректум от крестцовой фасции.
Кисть руки должна быть сложена ладьеобразно, лопаточкой. Это делается без острых предметов потому, что можно легко повредить тазовую фасцию с венами, и тогда может возникнуть кровотечение.
Ножницами тупферомректум спереди отделяется от стенки мочевого пузыря, далее у мужчин – от простаты, у женщин – от влагалища и матки. На нужном уровне резекции толстую кишку перерезают, культи перевязывают.
Чтобы не произошло инфицирования, на культю надевают колпачок или резиновую стерильную перчатку. Соединение накрепко перевязывают нитью.
Нижний дистальный конец кишки опускают в таз и над ним брюшину зашивают. Разрез на брюшной стенке послойно сшивается.
Промежностный этап
Начинается разрез промежности. Сначала выполняется круговой вокруг ануса разрез тканей, затем прямая кишка с остатками сигмы убирается + окружающие ее ткани.
Промежность и заднепроходное отверстие наглухо ушивается. Задний проход зашивают шелковыми лигатурами.
После этого производят мобилизацию прямой кишки снизу, т. е. в промежности. Просвет кишки герметизируют – для этого отступают от ануса 3-4 см, кожа надрезается по овалу, подкожная клетчатка вместе с ней. Кожные края кишки сшивают дополнительными шелковыми узловыми швами, которые завязывают на смоченной раствором фурагина салфетке. Вся абдоминальная полость и малый таз также промываются (2 л 0,1% раствора фурагина).
Лапаротомный разрез зашивают послойно, оставляя в углах место для введения антибиотиков. В пресакральном пространстве оставляется для дренажа резиновая трубка. На 3 день ее подсоединяют к вакуум-отсосу малой мощности в палате. Отсасывание приводит к быстрому спадению полости. Дренажная трубка удаляется только на 5-6 сутки.
Швы снимаются на 10-е сутки. Появление кровотечения, повышенная кровоточивость или присоединение инфекции требуют оставления тампонов и резиновой дренажной трубки. Швы при этом, даже редкие, не накладывают.
Операция низведения
Брюшно-анальная экстирпация прямой кишки с низведением сигмы и сохранением сфинктера – лапаротомия. Ее можно делать тогда, когда опухоль находится выше 7 см от сфинктера. На расстоянии 5-6 см от верхней границы опухоли кишка перевязывается, затем определяется уровень здорового участка сигмы — это низводимая кишка. В расправленном виде она должна свободно доходить до паховой связки. Цвет ее и пульсация сосудов не должны нарушаться.
По уровню нормального кровообращения ставят лигатуры черного цвета для опознавания. Если этих условий нет, проводят операцию Кеню-Майлса, при которой мобилизованная сигма укладывается в малый таз и париетальная брюшина ушивается. Рана брюшной стенки прикрывается большой влажной салфеткой.
Лапароскопический способ
БПЭ на сегодня — единственно обоснованная с позиций онкорадикализма операция нижней ампулы кишки. Но у нее есть и недостатки:
- большая послеоперационная травма;
- затруднено полноценное отграничение органов брюшной полости от клетчатки;
- частые гнойные инфицирования раны.
Поэтому разработаны новые способы подхода к таким операциям. Эндохирурги предложили выполнять абдоминальный этап БПЭ лапароскопическим способом. Это имеет несколько преимуществ:
- травматичность заметно уменьшается;
- осложнения гнойными процессами сокращаются в разы;
- срок пребывания пациента в отделении сокращается, ускоряется реабилитация.
При лапароскопической брюшно-промежностной экстирпации прямой кишки некоторое количество воздуха нагнетается в брюшную полость. Затем делают только несколько маленьких разрезов в передней стенке живота. Через один из них вводится лапароскоп с камерой, оснащенный подсветкой. А через другие разрезы вводят хирургические инструменты.
Что такое стома
Экстирпация прямой кишки с формированием стомы – это созданное хирургически отверстие в передней стенке живота, к которому крепится емкость калоприемника. Ранее каловые массы сдерживались сфинктером.
Это отверстие формируют из свободного конца кишки. Стома бывает временной и постоянной.
Временная нужна только на период послеоперационной регенерации ректума. После заживления стома закрывается опять-таки хирургическим путем через несколько месяцев. Стома становится постоянной при БПЭ, если опухоль находилась в нижней ампуле прямой кишки.
Что такое экстралеваторный способ
По стандартной методике брюшно-промежностной экстирпации прямой кишки в ходе операции выделение прямой кишки проводят по мезоректальной фасции до леваторов, а затем кишку выделяют из леваторов до ануса.
Когда опухоль прорастает в мышечную стенку кишки, такой путь с большой долей вероятности приводит к перфорации кишки в месте опухоли.
С 2007 года стала применяться модификация операции БПЭ – эБПЭ, что означает экстралеваторная БПЭ. Вместо кругового разреза ануса был предложена цилиндрическая БПЭ. Идея операции состоит в том, что не надо «распаковывать» кишку с опухолью из леваторов, а удалять ее лучше вместе с леваторами, отсекая их от места прикрепления – это и есть экстралеваторная брюшно-промежностная экстирпация прямой кишки. Больной во время этой манипуляции находится на животе. При этой методике риск перфорации кишки резко снижается с 23% до 4%.
Состояние после операции

Реабилитация организма берет начало еще до вывода больного в палату, в отделении реанимации. Пациент постепенно отходит от наркоза.
Персонал следит, чтобы не возникло кровотечений. Боли и дискомфорт в области раны снимаются анальгетиками.
На 2 сутки врач разрешает садиться в кровати. Долгое пребывание в горизонтальном состоянии только вредит.
В ране на несколько дней находится дренаж для оттока собирающегося транссудата. Все препараты вводятся только капельницами.
Осложнения после экстирпации
Наиболее часто возникают кровотечения, повреждения соседствующих органов, грыжа средней линии живота, незаживление швов, тромбозы, ишурия. Ишурия – невозможность самостоятельного опорожнения мочевого пузыря, несмотря на его переполненность из-за травматизации нервных окончаний, ответственных за работу мочевика.
Среди других осложнений:
- нагноение шва;
- повторный рост опухоли;
- инфицирование брюшной полости.
Частота развития неблагоприятных последствий брюшно-промежностной экстирпации прямой кишки насчитывает 10-15%.
Отказы от операции

Такое явление тоже имеет место со стороны некоторых пациентов. Происхождение страха перед операцией психологическое – больному стыдно, что при нем постоянно будет находиться калоприемник. Он не сможет сам контролировать дефекацию. Но речь идет о продлении жизни, и выбор делает сам пациент. Стоимость расширенной экстирпации прямой кишки в Москве составляет от 31 до 70 тыс. рублей в разных ведущих клиниках. Процент 5-летней выживаемости после операций составляет 30-40%.
Дополнительные методы лечения
Чтобы хоть немного снизить риск возврата опухоли и повысить эффективность операции по экстирпации прямой кишки, методы лечения дополняются лучевой или химиотерапией. Их назначают до или после операции. По отзывам самих пациентов, такой комплекс уменьшает частоту рецидивов.
Химиотерапия
Химиотерапия – это применение особых комплексов препаратов, которые назначают онкологическим больным. Недостаток метода в том, что химия действует и на больные, и на здоровые клетки, вызывая побочные действия. Атипичные клетки уничтожаются, рост метастазов и самой опухоли уменьшается тоже, но самочувствие страдает заметно. Хотя и прогрессирование опухоли замедляется.
Существует 2 вида химиотерапии: адъювантная и неоадъювантная.
В первом случае это уничтожение опухоли ядом цитостатиков, и проводится она в профилактических целях после операции. Во втором — препараты назначают для уменьшения размеров опухоли перед операцией.
В качестве основного лечения химиотерапия применяется при невозможности проведения операции. Процедура заключается во внутривенном вливании целых коктейлей препаратов, убивающих атипичные клетки.
Лучевая терапия
По данным официальных исследований частота рецидивов после операции составляет от 20 до 50%. Чтобы этого не было, применяют еще один способ лечения – лучевую терапию. В качестве лечения используют рентгеновские лучи или электронные пучки – источники ионизирующего излучения.
Суть метода в том, что радиация более губительна для раковых клеток, чем для здоровых. В атипичных клетках происходят неблагоприятные для них мутации, ведущие их к гибели. Курс может длиться 4-5 недель. Если он оказался неэффективным, лечение заканчивают вообще и других методов не применяют.
Осложнения дополнительных методов
Указанные дополнительные методы – агрессивны. Поэтому они и сами могут давать осложнения:
- диспепсические явления в виде запоров или поносов;
- постоянную рвоту и тошноту;
- слабость и головокружения;
- на месте воздействия лучей могут возникнуть ожоги;
- учащение позывов в туалет.
После окончания курса лечения данная симптоматика постепенно проходит.
Лечение рака электростатикой
Это совершенно новый способ лечения, еще мало известный. Российскими учеными разработан прибор, который воздействует на клетки опухоли электростатическим полем. Положительное действие для больного доказано многочисленными испытаниями и исследованиями.
Для выявления заболеваний на начальных стадиях следует регулярно проходить медицинские обследования. Ранняя диагностика поможет избежать множества проблем в лечении.
Источник

