Реферат на тему грыжи межпозвоночных дисков
Õàðàêòåðèñòèêà ìåæïîçâîíî÷íîé ãðûæè êàê íàðóøåíèÿ ñêåëåòà. Ðàññìîòðåíèå îñîáåííîñòåé ïðîòåêàíèÿ áîëåçíè. Îïðåäåëåíèå ìåòîäîâ äèàãíîñòèêè è ëå÷åíèÿ. Èññëåäîâàíèå îñíîâíûõ ïîêàçàíèé è ïðîòèâîïîêàçàíèé ê ëå÷åáíîé ôèçè÷åñêîé êóëüòóðå ïðè ìåæïîçâîíî÷íîé ãðûæå.
Ñòóäåíòû, àñïèðàíòû, ìîëîäûå ó÷åíûå, èñïîëüçóþùèå áàçó çíàíèé â ñâîåé ó÷åáå è ðàáîòå, áóäóò âàì î÷åíü áëàãîäàðíû.
Ðàçìåùåíî íà https://www.allbest.ru/
ÔÅÄÅÐÀËÜÍÎÅ ÃÎÑÓÄÀÐÑÒÂÅÍÍÎÅ ÁÞÄÆÅÒÍÎÅ ÎÁÐÀÇÎÂÀÒÅËÜÍÎÅ Ó×ÅÐÅÆÄÅÍÈÅ ÂÛÑØÅÃÎ ÎÁÐÀÇÎÂÀÍÈß ÍÀÁÅÐÅÆÍÎ×ÅËÍÈÍÑÊÈÉ ÃÎÑÓÄÀÐÑÒÂÅÍÍÛÉ ÏÅÄÀÃÎÃÈ×ÅÑÊÈÉ ÓÍÈÂÅÐÑÈÒÅÒ
Ôèëîëîãè÷åñêèé ôàêóëüòåò
Êàôåäðà ðóññêîãî ÿçûêà è ëèòåðàòóðû
Ðåôåðàò íà òåìó:
Ìåæïîçâîíî÷íàÿ ãðûæà
Ðàáîòó âûïîëíèëà
ñòóäåíòêà 1 êóðñà
î÷íîãî îòäåëåíèÿ
Ñàëàõîâà Àëñó
06.10.2017
Ñîäåðæàíèå
ìåæïîçâîíî÷íûé ãðûæà ëå÷åáíûé ôèçè÷åñêèé
Ââåäåíèå
Õàðàêòåðèñòèêà ìåæïîçâîíî÷íîé ãðûæè
Ïðîòåêàíèå áîëåçíè
Äèàãíîñòèêà
Ëå÷åíèå
ËÔÊ ïðè ìåæïîçâîíî÷íîé ãðûæå
Çàêëþ÷åíèå
Ñïèñîê èñïîëüçîâàííûõ èñòî÷íèêîâ
Ââåäåíèå
Ïî ñòàòèñòèêå, êàæäûé 10 ÷åëîâåê â ìèðå ñòðàäàåò çàáîëåâàíèÿìè îïîðíî-äâèãàòåëüíîãî àïïàðàòà. Ýòî ñóùåñòâåííàÿ öèôðà. Áîëüøå ðàñïðîñòðàíåíû ëèøü ñåðäå÷íîñîñóäèñòûå ïàòîëîãèè.
Ìåæïîçâîíî÷íûå ãðûæè ñîñòàâëÿþò äî 15% âñåõ îáðàùåíèé ê íåâðîëîãó èëè íåéðîõèðóðãó.
Ê ñîæàëåíèþ, ýòî çàáîëåâàíèå ÷àñòî ïðèâîäèò ê èíâàëèäíîñòè. Ýòî îãðîìíàÿ ïðîáëåìà äëÿ ëþáîãî îáùåñòâà: ïàòîëîãèÿ èñêëþ÷àåò ÷åëîâåêà èç òðóäîâîé äåÿòåëüíîñòè, ñòàíîâèòñÿ äèêòàòîðîì è ïîä÷èíÿåò ñåáå ïàöèåíòà.
Õàðàêòåðèñòèêà ìåæïîçâîíî÷íîé ãðûæè
Ìåæïîçâîíî÷íàÿ ãðûæà — ýòî ïàòîëîãèÿ îïîðíî-äâèãàòåëüíîãî àïïàðàòà, ïðè êîòîðîé ïðîèñõîäèò ÷àñòè÷íîå èëè ïîëíîå âûïÿ÷èâàíèå ïóëüïîçíîãî ÿäðà ìåæïîçâîíî÷íîãî äèñêà âîâíå èëè íàðóæó. ×àùå âñåãî ãðûæè ôîðìèðóþòñÿ êàê îñëîæíåíèå îñòåîõîíäðîçà. Ýòî çàáîëåâàíèå åùå áîëåå ðàñïðîñòðàíåíî. Òå÷åíèå åãî ñîïðÿæåíî ñ äèñòðîôè÷åñêèìè ïðîöåññàìè â ïîçâîíî÷íîì ñòîëáå.  îïðåäåëåííûé ìîìåíò ôèáðîçíîå êîëüöî, óäåðæèâàþùåå ÿäðî ìåæïîçâîíî÷íîãî äèñêà ðàçðûâàåòñÿ. Äèñê äåôîðìèðóåòñÿ è ñòàíîâèòñÿ íåñïîñîáíûì âûïîëíÿòü àìîðòèçèðóþùóþ ôóíêöèþ. Âûïÿ÷èâàþùàÿñÿ ãðûæà îêàçûâàåò äàâëåíèå íà íåðâíûé êîðåøîê è ïðîâîöèðóåò âîñïàëèòåëüíûé ïðîöåññ, ïðîòåêàþùèé ñ îòåêîì òêàíåé.
Ãðûæè äèñêîâ îòëè÷àþòñÿ ñâîåé îïàñíîñòüþ, ïîýòîìó íè â êîåì ñëó÷àå íåëüçÿ íè÷åãî ïðåäïðèíèìàòü ñàìîñòîÿòåëüíî.
Ïðîòåêàíèå áîëåçíè
Ïåðâûé ýòàï íåäóãà îáû÷íî ñîïðîâîæäàåòñÿ âûäàâëèâàíèåì ôðàãìåíòà ìåæïîçâîíêîâîãî äèñêà íàðóæó äî 3 ìì. ÷åðåç ñâåæèå, íåäàâíî îáðàçîâàííûå, òðåùèíû.
Ðàçäðàæåíèå òêàíåé ïðîäîëüíîé ñâÿçêè, íàõîäÿùåéñÿ â çàäíåé ÷àñòè, ñîïðîâîæäàåòñÿ âûïÿ÷èâàíèåì ïóëüïîçíîãî ÿäðà. Ýòî äåéñòâèå ñòàíîâèòñÿ ïðè÷èíîé îòåêà áëèçëåæàùèõ òêàíåé è íàðóøåíèþ êðîâîîáðàùåíèÿ ïîðàæåííîé îáëàñòè.
Êîðåøîê ñïèííîãî ìîçãà íà÷èíàåò ñòðàäàòü îò íåõâàòêè êèñëîðîäà, ðàçâèâàþòñÿ ñïàéêè. Íàðàñòàåò ñïàçì ñîñóäîâ, íåðâíûå âåòêè, ðàñïîëàãàþùèåñÿ â ïîçâîíî÷íîì ñòîëáå, ðàçäðàæåíû. Íà ôîíå ëåãêîé äèñòðîôèè òêàíåé ïàöèåíò íà÷èíàåò èñïûòûâàòü îñòðûå áîëåâûå îùóùåíèÿ (ïðîñòðåëû).
Íà âòîðîé ñòàäèè âûïÿ÷èâàíèå ïðèíèìàåò ôîðìó ïðîòðóçèè, èíòåíñèâíûå áîëåâûå îùóùåíèÿ ïðèòóïëÿþòñÿ è íàõîäÿò îòðàæåíèå â êîíå÷íîñòÿõ. Íàïðÿæåííûé è ñäàâëåííûé êîðåøîê îòåêàåò, åãî ïèòàíèå êðîâüþ óõóäøàåòñÿ, ñîçäàåòñÿ ýôôåêò êîìïðåññèîííîãî êîðåøêîâîãî ñèíäðîìà.
Íà òðåòüåé ñòàäèè ñòóäåíèñòîå ÿäðî äèñêà ïî÷òè ïîëíîñòüþ ïåðåñòàåò îêàçûâàòü àìîðòèçàöèîííóþ ïîääåðæêó. Íåðâíûé êîðåøîê ïî áîëüøåé ÷àñòè àòðîôèðóåòñÿ íà ôîíå ïëîõîãî êðîâîîáðàùåíèÿ, âûçâàííîãî ðîñòîì îñòåîôèòîâ, ïàòîëîãè÷åñêèõ íàðîñòîâ íà ïîâåðõíîñòè êîñòíîé òêàíè.
Çàêëþ÷èòåëüíàÿ, ÷åòâåðòàÿ ñòàäèÿ ñîïðîâîæäàåòñÿ ñíèæåíèåì áîëåâûõ îùóùåíèé. Ýòî ÿâëåíèå îáúÿñíÿåòñÿ àòðîôèåé îêðóæàþùèõ òêàíåé.
Ìåæïîçâîíî÷íûé äèñê ñòàíîâèòñÿ áîëåå ïëîòíûì, ïîçâîíî÷íî-äâèãàòåëüíûé ñóñòàâ ïðåòåðïåâàåò àíêèëîçèðóþùóþ áëîêàäó — êàëüöèíèðîâàíèå è äîñòèæåíèå íè÷òîæíîé ïîäâèæíîñòè.
Äèàãíîñòèêà
Äèàãíîñòèêîé çàáîëåâàíèé îïîðíî-äâèãàòåëüíîãî àïïàðàòà â öåëîì çàíèìàþòñÿ âðà÷è-îðòîïåäû. Îäíàêî ãðûæè äèñêîâ — ïðîáëåìà ìåæäèñöèïëèíàðíàÿ. Íå îáîéòèñü áåç êîíñóëüòàöèè íåâðîëîãà è, â êðàéíèõ ñëó÷àÿõ, íåéðîõèðóðãà. Íà÷àòü æå ñâîé ïóòü ñëåäóåò ñ ïîñåùåíèÿ âðà÷à-òåðàïåâòà èëè õèðóðãà. Îíè ïîìîãóò îïðåäåëèòüñÿ ñ äàëüíåéøåé ñòðàòåãèåé îáñëåäîâàíèÿ è âûäàäóò íåîáõîäèìûå íàïðàâëåíèÿ.
Îñíîâó äèàãíîñòèêè ñîñòàâëÿþò èíñòðóìåíòàëüíûå èññëåäîâàíèÿ. Ñðåäè íàèáîëåå èíôîðìàòèâíûõ:
1) Ðåíòãåíîãðàôèÿ ïîÿñíè÷íîãî îòäåëà ïîçâîíî÷íèêà. Íàèáîëåå ðàñïðîñòðàíåííîå è äîñòóïíîå èññëåäîâàíèå. Ãëàâíûé ìèíóñ — îòñóòñòâèå âèçóàëèçàöèè ìÿãêèõ òêàíåé è ñòðóêòóð, ê êîòîðûì îòíîñÿòñÿ ìåæïîçâîíî÷íûå äèñêè.  äàííîì ñëó÷àå ìîæíî ëèøü ãàäàòü åñòü ãðûæè èëè íåò.
2) ÌÐÒ-äèàãíîñòèêà. Íàèáîëåå ïðåäïî÷òèòåëüíûé ìåòîä, ïîçâîëÿþùèé âûÿâèòü èçìåíåíèÿ ïîçâîíî÷íèêà ñî ñòîïðîöåíòíîé òî÷íîñòüþ.
Îáû÷íî ýòèõ èññëåäîâàíèé äîñòàòî÷íî äëÿ âûÿâëåíèÿ ïàòîëîãèé ïîçâîíî÷íèêà.
Ëå÷åíèå
 äåëå òåðàïèè áîëüøóþ ðîëü èãðàþò êîíñåðâàòèâíûå ìåòîäû ëå÷åíèÿ. Õèðóðãè÷åñêîå ëå÷åíèå — êðàéíÿÿ ìåðà
Îñíîâó êîíñåðâàòèâíîé òåðàïèè ñîñòàâëÿåò ïðèåì ñïåöèàëüíûõ ëåêàðñòâåííûõ ñðåäñòâ:
* Ïðîòèâîâîñïàëèòåëüíûõ íåñòåðîèäíîãî ïðîèñõîæäåíèÿ. Ñþäà âõîäÿò: Êåòîðîë, Íàéç, Èáóïðîôåí, Íèìåñóëèä, Êñåôîêàì è äð.
* Îáåçáîëèâàþùèõ ïðåïàðàòîâ: Ìîâàëèñ, Áàðàëãèí è ò.ä.
* Ñïàçìîëèòèêîâ (Íî-øïà).
* Ìèîðåëàêñàíòîâ.
 êðàéíèõ ñëó÷àÿõ ïîêàçàí ïðèåì ñòåðîèäíûõ ïðîòèâîâîñïàëèòåëüíûõ ñðåäñòâ (Ïðåäíèçîëîí è äðóãèå ïîäîáíûå).
Ïðè ïåðåõîäå çàáîëåâàíèÿ â ñîñòîÿíèè ðåìèññèè íàçíà÷àåòñÿ ôèçèîëå÷åíèå è ËÔÊ. Êîíêðåòíûå ïðîöåäóðû è êîìïëåêñû ôèçè÷åñêèõ óïðàæíåíèé ïîäáèðàþò âðà÷è, èñõîäÿ èç òÿæåñòè áîëåçíè è òåêóùåãî ñîñòîÿíèÿ ïàöèåíòà. Øèðîêî ïðàêòèêóåòñÿ è îðòîïåäè÷åñêîå ëå÷åíèå. Ñóòü åãî çàêëþ÷àåòñÿ â íîøåíèè ñïåöèàëüíîé øèíû, èñêóññòâåííî ïîääåðæèâàþùåé áîëüíîé ïîçâîíî÷íèê. Ëå÷åíèå ìåæïîçâîíî÷íîé ãðûæè ïîÿñíè÷íîãî îòäåëà äîëæíî áûòü êîìïëåêñíûì, òîëüêî òîãäà ýôôåêò áóäåò íàèáîëåå çàìåòíûì.
Åñëè ñëó÷àé íå çàïóùåí, òî ïàöèåíòó ïðåäëàãàþò êîíñåðâàòèâíîå ðåøåíèå ïðîáëåìû. Ýôôåêòèâíûì áóäåò âàðèàíò êîìïëåêñà: ëåêàðñòâåííûå ïðåïàðàòû — ëå÷åáíàÿ ãèìíàñòèêà — ìàíóàëüíàÿ òåðàïèÿ. Ïðè îáîñòðåíèè ðåêîìåíäóåòñÿ ìàëîïîäâèæíûé ðåæèì, â íåêîòîðûõ ñëó÷àÿõ ïîñòåëüíûé, ñðîêîì äî íåäåëè.  ñëó÷àå íåîáõîäèìîñòè ïðîâîäèòñÿ áëîêàäà ïîðàæåííîãî ó÷àñòêà. Âîçìîæíî íàçíà÷åíèå îáåçáîëèâàþùèõ ìàçåé, êîòîðûå ñëåäóåò âòèðàòü äëÿ áîëåå ãëóáîêîãî âîçäåéñòâèÿ. Àïïàðàòíàÿ òåðàïèÿ îêàçûâàåò ýôôåêòèâíîå âîçäåéñòâèå íà íà÷àëüíûõ ñòàäèÿõ áîëåçíè, â âîññòàíîâèòåëüíûé ïåðèîä. Ïîäòâåðäèëè âûñîêèå öåëåáíûå õàðàêòåðèñòèêè ãèðóäîòåðàïèÿ(ëå÷åíèå ðàçëè÷íûõ çàáîëåâàíèé ÷åëîâåêà ñ èñïîëüçîâàíèåì ìåäèöèíñêîé ïèÿâêè), èãëîóêàëûâàíèå, ìàññàæ. Íàðîäíàÿ ìåäèöèíà ïðî÷íî óêðåïèëàñü â îçäîðîâèòåëüíîì êîìïëåêñå ïðè ëå÷åíèè ìåæïîçâîíî÷íîé ãðûæè. Îòâàðû, êîòîðûå ñîäåðæàò áîëüøîé âèòàìèííûé êîìïëåêñ, ïîäïèòûâàþò èñòîí÷åííûå òêàíè, óëó÷øàþò îáùåå ôèçè÷åñêîå ñîñòîÿíèå ïàöèåíòà.
Õèðóðãè÷åñêîå ðåøåíèå ïðîáëåìû — ýòî êðàéíÿÿ ìåðà, êîãäà äðóãèå âàðèàíòû íåýôôåêòèâíû. ×àñòî îïåðàöèîííîãî âìåøàòåëüñòâà òðåáóþò ìåäèàííàÿ è äîðçàëüíàÿ ãðûæè äèñêîâ L5 s1 è L4 L5. Ëþáîå âìåøàòåëüñòâî â ïîçâîíî÷íóþ îáëàñòü áîëüøîé ðèñê. Õèðóðãè ñòàðàþòñÿ ñäåëàòü îïåðàöèè áåçîïàñíûìè, èñïîëüçóÿ íåéðîõèðóðãè÷åñêèå ìåòîäû, òàêèå êàê:
1.Ìèêðîõèðóðãè÷åñêîå óäàëåíèå ãðûæè ìåæïîçâîíî÷íîãî äèñêà (ìèêðîäèñêýêòîìèÿ) — ýòî îïåðàöèÿ, ÿâëÿþùàÿñÿ ýôôåêòèâíûì ìåòîäîì õèðóðãè÷åñêîãî ëå÷åíèÿ. Ýòîò ìåòîä âûïîëíÿåòñÿ ïîä áîëüøèì óâåëè÷åíèåì ñ èñïîëüçîâàíèåì îïåðàöèîííîé íàëîáíîé ëóïû èëè ñ èñïîëüçîâàíèåì îïåðàöèîííîãî ìèêðîñêîïà. Îñíîâíûì ïðåèìóùåñòâîì ýòîãî ìåòîäà ÿâëÿåòñÿ âîçìîæíîñòü óäàëåíèÿ ãðûæè ìåæïîçâîíêîâîãî äèñêà ëþáîé ïëîòíîñòè è ëþáîãî ðàñïîëîæåíèÿ.
2.Ýíäîñêîïè÷åñêèé ìåòîä õèðóðãè÷åñêîãî ëå÷åíèÿ ãðûæ ìåæïîçâîíêîâûõ äèñêîâ ÿâëÿåòñÿ äîñòàòî÷íî íîâûì íàïðàâëåíèåì è, êàê òàêîâîé, ïîäâåðãàåòñÿ ìàññå êðèòèêè è ñðàâíåíèé. Ïðèìåíåíèå ýíäîñêîïà ïîçâîëÿåò ñóùåñòâåííî óìåíüøèòü îïåðàöèîííóþ òðàâìó, íî èìååò áîëåå îãðàíè÷åííûå óñëîâèÿ ïðèìåíåíèÿ (ðàçìåð, ðàñïîëîæåíèå ãðûæè ìåæïîçâîíêîâîãî äèñêà).
3. Òðàíñôàñåòî÷íîå óäàëåíèå ìåæïîçâîíêîâîé ãðûæè ïîÿñíè÷íîãî îòäåëà ñ èñïîëüçîâàíèåì òóáóñíûõ ðåòðàêòîðîâ è ÷ðåñêîæíîé ïîëóðèãèäíîé òðàíñïåäèêóëÿðíîé ñòàáèëèçàöèåé íà PEEK-ñòåðæíÿõ. Ñîâðåìåííûé ìàëîèíâàçèâíûé ìåòîä íåéðîõèðóðãè÷åñêîãî ëå÷åíèÿ ìåæïîçâîíêîâîé ãðûæè.  õîäå îïåðàöèè ïðîèçâîäèòñÿ óäàëåíèå ãðûæè è ñòàáèëèçàöèÿ îïåðèðóåìîãî ñåãìåíòà ïðè ïîìîùè ñèñòåìû, ñîñòîÿùåé èç ÷åòûðåõ òèòàíîâûõ âèíòîâ è äâóõ PEEK (ÏÈÊ) ñòåðæíåé.
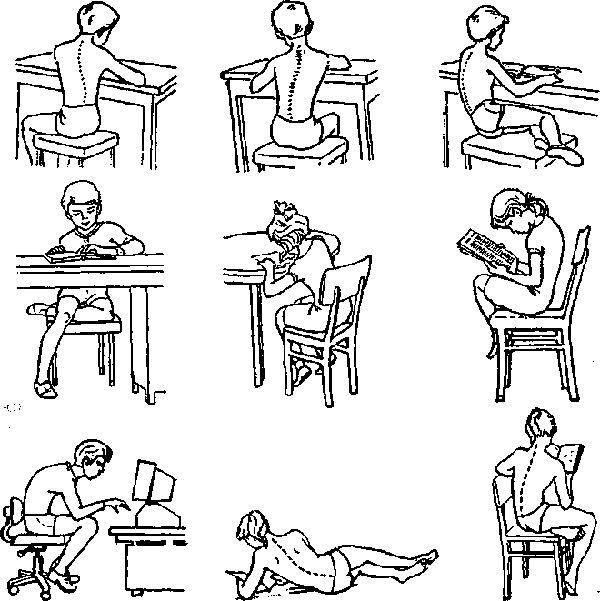
ËÔÊ ïðè ìåæïîçâîíî÷íîé ãðûæå
Óïðàæíåíèÿ, óêðåïëÿþùèå ìûøöû æèâîòà:
— Ïîäúåìû òóëîâèùà (ïîëåçíû, ÷òîáû óêðåïèòü ñëàáûå ìûøöû âåðõíåãî ïðåññà æèâîòà). Äëÿ èõ âûïîëíåíèÿ íóæíî ëå÷ü íà ñïèíó, íèæíèå êîíå÷íîñòè ñîãíóòü â êîëåíÿõ, à ðóêè ðàñïîëîæèòü íà ãðóäè ñêðåùåííûìè. Ïîäíèìàòü âåðõíþþ ÷àñòü òóëîâèùà íà ïÿòíàäöàòü — äâàäöàòü ñàíòèìåòðîâ îò ïîëà, çàäåðæèòåñü íà 2 — 5 ñåêóíä, çàòåì ìåäëåííî îïóñêàòü â íà÷àëüíîå ïîëîæåíèå. Âûäûõàòü íà ïóòè ââåðõ, è âäûõàòü íà ïóòè âíèç. Äâà ïîäõîäà ïî äåñÿòü ðàç.
— Äëÿ óêðåïëåíèÿ òåõ ìûøö, êîòîðûå ñîñòàâëÿþò ïðåññ íèçà æèâîòà, ëå÷ü íà ñïèíó è ïîî÷åðåäíî è ìåäëåííî ïîäíèìàòü âûïðÿìëåííûå íîãè íà 30 — 50 ñàíòèìåòðîâ îò ïîëà. Ôèêñèðîâàòü èõ â âåðõíåì ïîëîæåíèè íà äåñÿòü ñåêóíä, ïîñëå ÷åãî òàêæå íåñïåøà îïóñêàòü. Äâà ïîäõîäà ïî äåñÿòü ïîäúåìîâ.
— Ëå÷ü íà ñïèíó (êàê ïðàâèëî, â ñïîêîéíîì ðàññëàáëåííîì ñîñòîÿíèè ìåæäó ñïèíîé è ïîëîì îáðàçóåòñÿ çàçîð). Ïóòåì íàïðÿæåíèÿ ìûøö ïåðåäíåé áðþøíîé ñòåíêè, ïðèæàòü ñïèíó ê ïîëó òàê, ÷òîáû èñ÷åç çàçîð, îñòàâàòüñÿ â ýòîé ïîçå â òå÷åíèå âîñüìè — äåñÿòè ñåêóíä, âåðíóòüñÿ â èñõîäíóþ ïîçèöèþ. Âûïîëíÿòü ïðèåì 8 — 10 ðàç.
Óïðàæíåíèÿ, ðàññëàáëÿþùèå ìûøöû ñïèíû.
— Ïîäíÿòèÿ òàçà. Ëå÷ü íà ñïèíó, õîðîøî ñîãíóòü íîãè â êîëåííûõ ñóñòàâàõ. Íàïðÿ÷ü ÿãîäèöû è æèâîò òàê, ÷òîáû íèæíÿÿ ÷àñòü ñïèíû íåìíîãî ïðèïîäíÿëàñü íàä ïîëîì, çàñòûòü â ýòîé ïîçå íà ñåêóíäó. Îïóñòèòüñÿ îáðàòíî íà ïîë, ðàññëàáèòüñÿ. Äûøàòü ðàâíîìåðíî. Ïëàâíî óäëèíÿòü âûïîëíåíèå óïðàæíåíèÿ äî 5 ñåêóíä. Çàòåì îòñòàâèòü ñòóïíè íîã íåìíîãî äàëüøå îò òåëà è ïîïðîáîâàòü ñíîâà.
— Óïðàæíåíèå ðàçãèáàíèÿ. Èç ïîëîæåíèÿ ëåæà íà æèâîòå ñ ïðèæàòûìè ê ãðóäè ñîãíóòûìè â ëîêòÿõ ðóêàìè, ìåäëåííî ïðèïîäíÿòü âåðõíþþ ÷àñòü òîðñà íà ëîêòè, äåðæà áåäðà è òàç íà ïîëó. Çàìåðåòü â ýòîé ïîçèöèè íà ïÿòü ñåêóíä è âåðíóòüñÿ îáðàòíî íà ïîë. Ïîñòåïåííî óâåëè÷èâàòü ïðåáûâàíèå â ðàçîãíóòîé ïîçèöèè äî òðèäöàòè ñåêóíä. Ïîâòîðÿòü 10 ðàç.
Ðàñòÿæêà ìûøö ñïèíû.
— Ëåæà íà ñïèíå ñ ñîãíóòûìè â êîëåíÿõ è ïîñòàâëåííûìè âìåñòå íîãàìè è ðàçâåäåííûìè â ñòîðîíû ðóêàìè, àêêóðàòíî è ìåäëåííî îïóñêàòü êîëåíè íà ïîë èç ñòîðîíû â îäíó ñòîðîíó, çàäåðæèâàÿñü â êðàéíèõ ïîëîæåíèÿõ ïî äâàäöàòü ñåêóíä.
— Íàõîäÿñü íà ñïèíå, âçÿòü ðóêàìè ãîëåíü èëè áåäðî îäíîé íîãè è ìåäëåííî ïîòÿíóòü êîëåíî ïî íàïðàâëåíèþ ê ãðóäíîé êëåòêå äî ìàêñèìóìà. Çàäåðæàòüñÿ íà äåñÿòü — äâàäöàòü ñåêóíä, çàòåì àíàëîãè÷íî ïðîäåëàòü ñ äðóãîé íîãîé.
— Íàõîäÿñü ëåæà íà ñïèíå áåðåæíî ïîòÿíóòü êîëåíè îáåèõ íîã ê ãðóäè. Ñïóñòÿ äâàäöàòü — òðèäöàòü ñåêóíä, ìåäëåííî âåðíóòüñÿ â íà÷àëüíîå ïîëîæåíèå. Äâà ïîäõîäà ïî 6 ðàç.
— Ñåñòü íà ãîëåíè, ñîãíóòü è, âûòÿíóâ ðóêè, ïîòÿíóòüñÿ âïåðåä íå îòðûâàÿ ÿãîäèöû îò ïÿòîê. ×åðåç äâàäöàòü — òðèäöàòü ñåêóíä, ìåäëåííî âîçâðàùàòüñÿ ê èñõîäíîìó ïîëîæåíèþ. Äâà ïîäõîäà ïî 6 ðàç.
Óïðàæíåíèÿ, óêðåïëÿþùèå ìûøöû ñïèíû.
— Íàõîäÿñü ëåæà íà æèâîòå (ìîæíî ïîäëîæèòü ÷òî-íèáóäü íàïîäîáèå âàëèêà èëè ïîäóøêè äëÿ óäîáñòâà è ñîçäàíèÿ âîçâûøåííîñòè) ñ ðóêàìè ðàñïîëîæåííûìè çà ñïèíîé â ñöåïêå, ïîäíÿòü ïëå÷è è âåðõ òóëîâèùà. Ïîáûâ â ýòîì ïîëîæåíèè îêîëî ïÿòè ñåêóíä (äàëåå óâåëè÷èâàÿ äî 20 ñåêóíä), âåðíóòüñÿ â èçíà÷àëüíîå, 8-10 ðàç.
— Èç ïîçèöèè ëåæà íà æèâîòå (ïðè÷åì ãîëîâà è ãðóäü îïóùåíû íà ïîë, à ðóêè ïðîòÿíóòû íàä ãîëîâîé), ìåäëåííî ïîäíÿòü ðóêó è ïðîòèâîïîëîæíóþ âûïðÿìëåííóþ â êîëåíå íîãó íà ïÿòü — äåñÿòü ñàíòèìåòðîâ îò ïîëà, çàôèêñèðîâàòüñÿ íà ïàðó ñåêóíä (ïîñòåïåííî óâåëè÷èâàÿ äî äâàäöàòè) è âîçâðàòèòüñÿ â ïåðâîíà÷àëüíîå ïîëîæåíèå. Ïîâòîðÿòü îò âîñüìè äî äåñÿòè ðàç.
— Ïîëóìîñòèê. Èç ïîëîæåíèÿ íà ñïèíå ñ ñîãíóòûìè â êîëåííûõ ñóñòàâàõ íèæíèìè êîíå÷íîñòÿìè ìåäëåííî ïîäíÿòü íèç ñïèíû è ÿãîäèöû îò ïîëà. Çàôèêñèðîâàòü â ýòîé ïîçå íà ïÿòü — äåñÿòü ñåêóíä, çàòåì ïëàâíî îïóñòèòü. Ïàðà ïîäõîäîâ ïî äåñÿòü ïîëóìîñòèêîâ.
— Ëå÷ü íà æèâîò, ðóêè ðàñïîëîæèòü ïîä ãîëîâîé. Ïîî÷åðåäíî âûïîëíÿòü ïîäíÿòèå íîã, ñëåãêà ñîãíóòûõ â êîëåíÿõ, ôèêñèðóÿ èõ â âåðõíåì ïîëîæåíèè íà ïÿòü ñåêóíä. 8-10 ïîäíÿòèé.
— Ïîäíèìàòü íàçàä è ââåðõ ïîî÷åðåäíîñòè íîãè, íåçíà÷èòåëüíî ñîãíóòûå â êîëåíÿõ, çàäåðæèâàÿ ââåðõó íà ïÿòü ñåêóíä, çàòåì ìåäëåííî îïóñêàòü. 2 ïîäõîäà ïî 10 ïîäíÿòèé.
— Ñòîÿ íà ÷åòâåðåíüêàõ, îäíîâðåìåííî ïîäíÿòü âûïðÿìëåííóþ ðóêó è òàêóþ æå íîãó ñ ïðîòèâîïîëîæíîé ñòîðîíû, óäåðæèâàòü â òå÷åíèå òðåõ — ïÿòè ñåêóíä. Ïðè ýòîì ñïèíó íóæíî äåðæàòü ïðÿìîé. ×åðåäóÿ ðóêè è íîãè ïîâòîðÿòü 8 — 10 ðàç.
Çàêëþ÷åíèå
 ñâîåì ðåôåðàòå ÿ ïîñòàðàëàñü ðàñêðûòü òåìó: Ìåæïîçâîíî÷íûå ãðûæè.
 ðåçóëüòàòå, ÿ ïðèøëà ê âûâîäó, ÷òî îõðàíà ñîáñòâåííîãî çäîðîâüÿ — ýòî íåïîñðåäñòâåííàÿ îáÿçàííîñòü êàæäîãî, îí íå âïðàâå ïåðåêëàäûâàòü åå íà îêðóæàþùèõ. Êàêîé áû ñîâåðøåííîé íè áûëà ìåäèöèíà, îíà íå ìîæåò èçáàâèòü êàæäîãî îò âñåõ áîëåçíåé. ×åëîâåê — ñàì òâîðåö ñâîåãî çäîðîâüÿ, çà êîòîðîå íàäî áîðîòüñÿ. Ñ ðàííåãî âîçðàñòà íåîáõîäèìî âåñòè àêòèâíûé îáðàç æèçíè, çàêàëèâàòüñÿ, çàíèìàòüñÿ ôèçêóëüòóðîé è ñïîðòîì, ñîáëþäàòü ïðàâèëà ëè÷íîé ãèãèåíû, ÷òîáû ìàêñèìàëüíî ïðåäîòâðàòèòü âîçíèêíîâåíèå ñåðüåçíûõ çàáîëåâàíèé, îäíèì èç êîòîðûõ ÿâëÿåòñÿ ãðûæà ïîçâîíî÷íèêà.
Ìåæïîçâîíî÷íàÿ ãðûæà — ýòî ñåðüåçíàÿ ïðîáëåìà äëÿ ÷åëîâåêà, ìåøàþùàÿ îáû÷íîé æèçíè è ëèøàþùàÿ ìíîãèõ âîçìîæíîñòåé. Ïðè ïîñòîÿííûõ áîëÿõ â ñïèíå, ïîÿñíèöå ñëåäóåò ñðàçó æå ïðîâåñòè äèàãíîñòèêó îðãàíèçìà. À â ñëó÷àå íàëè÷èÿ ãðûæè íåîáõîäèìî àêòèâíî çàíÿòüñÿ åå ëå÷åíèåì, ïðèìåíÿÿ ËÔÊ è äðóãèå ñðåäñòâà ìåäèöèíû.
Ñïèñîê èñïîëüçîâàííûõ èñòî÷íèêîâ
1. https://vashpozvonochnik.ru/bolezni/gryzha/gryzha-mezhpozvonochnogo-diska/
2. https://zhenskoe-mnenie.ru/themes/health/pochemu-voznikaet-mezhpozvonochnaia-gryzha-kak-diagnostirovat-mezhpozvonochnuiu-gryzhu-kak-ee-lechit-i-izbezhat-oslozhnenii-bolezni/
3. https://ru.wikipedia.org/wiki/Ìåæïîçâîíî÷íàÿ_ãðûæà
4. https://vsetelo.com/bolezni/zabolevaniya-oda/gryzha/poyasnichnogo-otdela.html
5. https://osteocure.ru/uprazhneniya/osobennosti-vy-polneniya-gimnastika-pri-mezhpozvonochny-h-gry-zhah.html
Ðàçìåùåíî íà Allbest.ru
…
Источник
Грыжа является из самых сложных заболеваний позвоночника.
Причины
неправильная осанка
Гиперлордоз характеризуется усилением всех физиологических изгибов.
Кифотическая осанка или так называемая «круглая спина.
 Плоская спина проявляется сглаженностью всех физиологических изгибов.
Плоская спина проявляется сглаженностью всех физиологических изгибов. 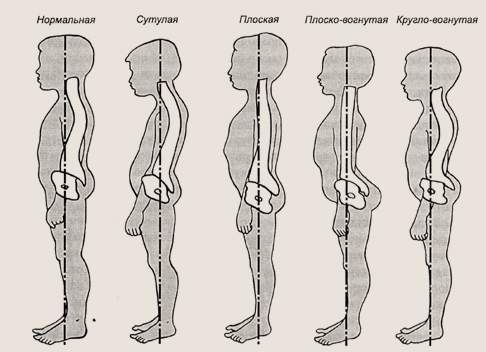
тяжелые физические нагрузки
избыточная масса тела(Немецкий геронтолог В. Рис установил, что люди страдающие ожирением, живут в среднем меньше на 6-8 лет)
поднятие большого веса
укорочение одной из конечностей
подагра
врожденная дисплазия суставов
неразвитости мышечного корсета
Совокупность этих причин влияет на нарушение водно-солевого обмена в костно-связочном аппарате позвоночника.
Строение межпозвоночного диска
Межпозвоночный диск представляет собой плоскую круглую структуру, содержащую хрящ, который соединяется с позвонками. Межпозвоночные диски обеспечивают четверть длины позвоночного столба,состоит из хрящевых пластинок. Наибольшая толщина диска находится в поясничном отделе позвоночника. Диски обеспечивают устойчивость и подвижность позвоночного столба Они имеют полуэластичную структуру, что позволяет им играть роль амортизаторов и поглощать внезапные нагрузки на позвоночник, например, при падении с высоты. Их эластичность позволяет также позвонкам двигаться друг относительно друга.
Наружный слой
Каждый межпозвоночный диск состоит из твердого наружного слоя, который окружает желеобразный центр .Наружный слой представляет собой представляет собой фиброзные волокна, которые перекрещиваются между собой и вклиниваются в тело позвонка. Наружные отделы диска прочно связываются с передней и задней продольными связками позвоночника.
Внутренний слой
Внутренний слой, студенистое ядро, служит как бы подушкой при движениях позвоночника. У детей студенистое ядро содержит много воды, небольшое количество коллагеновых волокон и хрящевых клеток. Ядро обычно находится под давлением.
Верхняя и нижняя поверхность тел ближайших позвонков, которая примыкает к диску, покрыта тонкими пластинами гиалинового хряща.

Межпозвоночная грыжа: классификация
Выделяется межпозвонковая грыжа шейного и грудного отделов позвоночника, а также грыжа пояснично-крестцового отдела позвоночника.
Межпозвоночная грыжа шейного отдела позвоночника встречается гораздо реже, это связано с особенностями его строения. Отдел представлен семью шейными позвонками. Грыжи шейных межпозвоночных дисков обычно возникают после травмы, нарушается мозговое кровообращение. Это приводит к головокружениям, головным болям, нарушению памяти, к шаткости походки. Первый симптом межпозвоночной грыжи в шейном отделе позвоночника — боль, распространяющаяся от области шеи в руку и лопатку.
Межпозвоночные грыжи дисков грудного отдела позвоночника составляют менее 1% всех случаев грыжи диска. Хронические боли в грудном отделе позвоночника обычно являются симптомами заболеваний сердца, органов дыхания, пищеварения.
Межпозвоночная грыжа в поясничном отделе самая распространенная — более высокие нагрузки на межпозвоночные диски в сравнении с другими отделами позвоночника. Большая частота выпадания диска связана также с анатомическими особенностями поясницы, прежде всего с большей, чем в других отделах, высотой межпозвоночных дисков. Также в образовании грыж поясничного отделаважная роль отводится слабой и узкой продольной связке, ее ширина между нижними поясничными позвонками составляет 1-4 мм, поэтому она не может служить достаточным сопротивлением грыжевому образованию. В отдельных случаях к симптомам межпозвоночной грыжи присоединяется расстройство в тазовых органах в виде задержек мочеиспускания или стула. У больных выражена анталгическая поза, чаще он предпочитает стоять, а не сидеть.
Шабанова Любовь
Источник

План:
- Введение
- 1 Клинические проявления
- 2 Обследование
- 3 Лечение
- 4 Показания для хирургического лечения грыж межпозвоночного диска
- 5 Виды оперативного лечения
- 5.1 Микрохирургическое удаление грыжи межпозвоночного диска
- 5.2 Эндоскопическое удаление грыжи
Примечания
Введение
Межпозвоночный диск здорового человека.
Межпозвоночная грыжа (межпозвонковая грыжа, грыжа межпозвоночного диска) — это смещение пульпозного ядра межпозвоночного диска с разрывом фиброзного кольца. Наиболее часто встречаются грыжи межпозвонковых дисков пояснично-крестцового отдела позвоночника (150 случаев на 100 000 населения в год), значительно реже наблюдаются грыжи в шейном отделе позвоночника, наиболее редки — в грудном отделе. Хотя грыжи относительно редко требуют хирургического вмешательства, тем не менее в США ежегодно проводится более 200 тысяч, а Германии 20 тысяч вмешательств. В 48 % случаев грыжи локализуются на уровне L5-S1 пояснично-крестцового отдела, в 46 % случаев — на уровне L4-L5, остальные 6 % на других уровнях или на нескольких уровнях пояснично-крестцового отдела.
1. Клинические проявления
Клинические проявления дегенеративных изменений межпозвоночного диска в пояснично-крестцовом отделе позвоночника:
- локальные боли в зоне проекции пораженного диска — в пояснично-крестцовой области (люмбалгия), усиливающиеся при нагрузке;
- боль, иррадиирующая в ягодицу, по задней, задненаружной поверхности бедра и голени на стороне поражения (ишалгия),
- онемение и покалывание в области иннервации пораженных корешков, слабость в нижней конечности;
- слабость и нарушение чувствительности в обеих ногах;
- нарушение функций тазовых органов — мочеиспускания, дефекации и потенции, онемение в перианогенитальной области.
Клинические проявления дегенеративных изменений в шейном отделе позвоночника:
- боли, иррадиирующие в плечо или руку
- головокружение
- подъёмы артериального давления
- сочетание головных болей с подъёмами артериального давления и головокружением
- онемение пальцев рук
Клинические проявления дегенеративных изменений в грудном отделе позвоночника:
- постоянные боли в грудном отделе при работе в вынужденной позе
- сочетание болей в грудном отделе позвоночника со сколиозом или кифосколиозом
2. Обследование
Методом выбора диагностики грыж межпозвонковых дисков в настоящее время является магнитно-резонансная томография (МРТ). При необходимости проводится неинвазивная МР-миелография или инвазивная КТ-миелография.
3. Лечение
В большинстве случаев межпозвоночная грыжа самоизлечивается в течение шести недель после появления симптомов, и не требует хирургического вмешательства. Исследование Vroomen и коллег (2002) показало, что у 73% пациентов выраженное улучшение наступало без хирургического вмешательства в течение 12 недель после начала заболевания.
Хирургическое лечение межпозвоночной грыжи должно рассматриваться только как крайняя мера, и только после безуспешных попыток консервативного лечения, которое не смогло взять под контроль болевой синдром.
Основным методом консервативного лечения межпозвоночной грыжи является системная противовоспалительная терапия с использованием нестероидных противовоспалительных средств (НПВС). В некоторых случаях эффективным оказывалось местное введение кортикостероидов.
Дополнительно к основному лечению, используются также лечебная физкультура. Иглорефлексотерапия для лечения болевого синдрома не показала значительной эффективности при сравнении с плацебо.
4. Показания для хирургического лечения грыж межпозвоночного диска
Хирургическое лечение грыж межпозвонкового диска выполняется преимущественно при развитии неврологических нарушений и болевом синдроме, резистентном к консервативной терапии. При возникновении компрессии конского хвоста (сильные боли по задней поверхности бедра и голени, сильные боли в нижней части живота, усиливающиеся при кашле; недержание мочи и кала, нарушение потенции) необходимо экстренное хирургическое вмешательство.
5. Виды оперативного лечения
До недавнего времени применялось удаление грыжи межпозвонкового диска путем ламинэктомии соответствующего уровня. В настоящее время применяется микрохирургическое или эндоскопическое удаление грыжевого выпячивания.
5.1. Микрохирургическое удаление грыжи межпозвоночного диска
Микрохирургическое удаление грыжи межпозвоночного диска (микродискэктомия) — это нейрохирургическая операция, являющаяся эффективным методом лечения. Удаление грыжи межпозвоночного диска при этом происходит при минимальной травматизации паравертебральных мышц, максимально возможном сохранении костно-связочного аппарата с использованием операционной дрели и микрокусачек, тщательного гемостаза, деликатным препарированием нервных структур внутри позвоночного канала, под большим увеличением операционного микроскопа. На кожу накладывается косметический шов. Операция проводится под общим наркозом в положении больного на животе, с кожным разрезом 3-4 см. Риск послеоперационных осложнений минимален. В типичных случаях пациент может ходить на следующий день после операции, выписаться из стационара на 4-5 день, приступить к нефизическому труду через 4-7 дней, а к физическому — через 2 — 3 недели. При этом сидеть не запрещается. Для соблюдения осанки и минимизации возможных осложнений рекомендуется в течение 1-2 месяцев носить полужесткий поясничный корсет.[1]
5.2. Эндоскопическое удаление грыжи
Применение эндоскопа позволяет сохранить тот же доступ и ту же технику оперирования на позвоночнике, как при микрохирургическом удалении, однако размеры разреза и всего доступа уменьшаются до 1-2,5 см, риск послеоперационных осложнений меньше. Пациент может ходить в день операции или на следующий день, выписывается из стационара на 3 день после операции. Данный вид вмешательства обеспечивает более быструю реабилитацию и возобновление прежней трудовой деятельности.
ENDOSPINE по Dr.Destandau
Эндоскопическая операция
Примечания
- Микродискэктомия — www.orthospine.ru/vertebrology/methods/micro.htm
скачать
Данный реферат составлен на основе статьи из русской Википедии.
Синхронизация выполнена 14.07.11 15:35:42
Похожие рефераты: Грыжа, Грыжа Шморля, Паховая грыжа, Лёгочная грыжа, Ущемленная паховая грыжа, Грыжа пупочного канатика, Эмбриональная пупочная грыжа.
Категории: Заболевания по алфавиту, Неврология, Заболевания позвоночника.
Текст доступен по лицензии Creative Commons Attribution-ShareAlike.
Источник


