Серома после удаления грыжи

 Серома — это послеоперационное состояние, вызванное скоплением соломенно-желтой жидкости (лимфы) в ране.
Серома — это послеоперационное состояние, вызванное скоплением соломенно-желтой жидкости (лимфы) в ране.
Она отличается по вязкости и состоит из: жидкой фракции (белковой) и форментов, к которым относятся лейкоциты, макрофаги и тучные клетки.
Если жидкость приобретает красноватый цвет, значит в нее попала кровь.
Почему появляется серома
После хирургического рассечения кожи, между жировой прослойкой и пересечением капилляров накапливается жидкость. Часто такое заболевание появляется после пластических операциях, например при мастэктомии.
Факторы, влияющие на образование серомы
Факторы разнообразны, это может быть:
-
 Большая рана. При повреждении большой площади лимфатических сосудов они не могут быстро тромбироваться и это приводит к появлению серозной жидкости. В основном она представляет собой лимфу. Работа хирурга должна быть четкой и аккуратной. Если раздавливать мягкие ткани, получается эффект винегрета, что приводит к сероме.
Большая рана. При повреждении большой площади лимфатических сосудов они не могут быстро тромбироваться и это приводит к появлению серозной жидкости. В основном она представляет собой лимфу. Работа хирурга должна быть четкой и аккуратной. Если раздавливать мягкие ткани, получается эффект винегрета, что приводит к сероме. - Воспалительный процесс. В зависимости от кожи и организма, заживляемость послеоперационной раны разная. У кого-то быстро восстанавливается и без осложнений, кому-то приходится нелегко из-за развивающегося инфекционного воспаления с образованием лишней лимфатической жидкости.
- Лишний вес. Почти 75% пациентов после хирургического вмешательства сталкиваются с проблемой заживления раны. И почти у всех образовывается серозная жидкость, если только у пациента на животе не эластичные мышцы.
- Ожог тканей. При коагуляции (ожоге) происходит некроз и образовывается эксудата, то есть жидкость воспалительного характера. Процесс коагуляции должен применяться только точечно, например для прижигания одного кровоточащего сосуда.
- Сахарный диабет. При этом заболевании в крови повышается концентрация глюкозы, которая препятствует нормальному восстановлению поврежденных тканей.
- Толстый подкожно-жировой слой клетчатки. Как правило, если ее толщина более 5 см, можно готовится к образованию серомы. Чтобы это не произошло, перед хирургическим вмешательством делается липосакция. Через 3 месяца после этого можно готовиться к абдоминопластике.
- Возраст. В пожилом возрасте обменные процессы в организме не такие интенсивные. Новые клетки образовываются медленно.
- Гипертоническая болезнь. При наличии высокого кровяного давления лимфа неравномерно распределяется по организму.
Для предотвращения появления подобных последствий и причин, перед операцией врач проверяет результаты анализов на уровень сахара, свертываемость. А также интересуется наличием хронических заболеваний. Проводится комплексное обследование и если выявляется патология, то потребуется пройти курс лечения перед оперативным вмешательством.
Как выглядит серома
При небольшом объеме скопления серозной жидкости серома себя никак не проявляет и ее трудно диагностировать. При отсутствии бактериального инфицирования, серома не имеет запаха.
К признакам ее образования можно отнести:
- чувство переливания жидкости в части брюшной полости;
- иногда появляется отек и выпирается живот. Некоторые замечают, что живот стал больше.
Серома, как правило, не болит.
Но, бывает, что серозная жидкость накапливается в больших объемах. Это случается редко, но знать признаки нужно
Признаки появления
-
 напряжение до болевых ощущений там, где скопилась жидкость;
напряжение до болевых ощущений там, где скопилась жидкость; - тянущие боли, увеличивающиеся в стоячем положении;
- температура тела может повысится до 37,5 градусов;
- быстрая утомляемость и слабость;
- покраснение области с серозной жидкостью.
Серома кроме дискомфорта и болезненных ощущений грозит долгосрочными осложнениями в виде провисшей кожи там, где скапливалась жидкость. При появлении жидкости послеоперационный шов будет заживать в 3 раза дольше.
Как диагностируется серома
Существует два метода диагностики образования сероза — осмотр и с помощью инструментов.
Осмотр
 Осмотр проводится хирургом методом пальпации.
Осмотр проводится хирургом методом пальпации.
Отек обычно появляется в нижней части живота. При пальпации жидкость переливается с одного бока на другой.
В сочетании с симптомами, ставиться диагноз — серома, лечение обязательно.
Инструментальный метод — УЗИ
На нем хорошо видно скопление жидкости. Она скапливается в основном между передней брюшной стенкой и подкожно-жировой клетчаткой.
Лечение послеоперационной серомы
В большинстве послеоперационных случаев, серома проходит в течение нескольких дней. Весь этот период пациент наблюдается у хирурга и выполняет его рекомендации по восстановлению организма. Если жидкость все же накапливается и возникает угроза заражения или инфицирования крови, понадобится лечение.
Серома лечится двумя способами:
- хирургический,
- медикаментозный.
Хирургический способ
 Считается самым простым способом удаления серомы. Проводится с помощью пункции. Положительный результат наступает в 90% лечения.
Считается самым простым способом удаления серомы. Проводится с помощью пункции. Положительный результат наступает в 90% лечения.
Хирург шприцом откачивает жидкость в объеме до 600 мл. Процедура проводится с регулярностью в 3 дня. Обычно курс составляет 3-7 пункций.
Сложные серозные проявления требуют 15 процедур. С каждой последующей процедурой жидкость уменьшается. Если у пациента толстая подкожно-жировая клетчатка, травмированность тканей получается в большом объеме.
При таких показателях решить проблему пункцией не удастся. Понадобится установка дренажа с активной аспирацией.
 Дренаж позволит жидкости отходить постоянно до полного исчезновения. Для установки дренажной системы она замачивается в антисептике.
Дренаж позволит жидкости отходить постоянно до полного исчезновения. Для установки дренажной системы она замачивается в антисептике.
После подсоединения она фиксируется дополнительными швами с последующей регулярной обработкой.
Сам участок дренирования закрывается повязкой с ежедневной заменой.
При этом после естественного оттока полость срастается и серома исчезает. Дренаж проводится в совокупности с медикаментозным лечением.
Медикаментозное лечение серомы
Оно заключается в применении:
-
 антибиотиков широкого спектра действия в целях профилактики;
антибиотиков широкого спектра действия в целях профилактики; - нестероидных противовоспалительных препаратов для лечения асептического воспаления;
- противовоспалительных стероидных препаратов в редких случаях. К ним относятся дипроспан и кеналог для блокирования асептического воспаления.
После лечения
Профилактика серомы
Всегда лучше предотвратить развитие осложнений. Чтобы не допустить образование подкожной жидкости, достаточно соблюдать рекомендации хирургов:
- Сразу после операции на шов кладется груз до 1 кг. В качестве груза может использоваться соль или песок.
- В первые три дня устанавливается традиционный хирургический дренаж.
- Следует с первого дня принимать антибактериальные препараты.
- Не делать абдоминопластику при толстом слое подкожно-жировой клетчатке с показателем более 5 см. Если более 5 см, тогда следует сначала провести липосакцию.
- Точечное воздействие на мягкие ткани. Электрокоагуляция должна применяется изолировано, только на кровоточащие сосудики. Нельзя давить на мягкие ткани, натягивать их.
-
 Использование качественного компрессионного белья. При этом создается хорошая компрессия и фиксация, которые не допускают смещение кожно-жирового участка.
Использование качественного компрессионного белья. При этом создается хорошая компрессия и фиксация, которые не допускают смещение кожно-жирового участка. - Физический покой в течении 3-х недель.
При соблюдении рекомендаций и профилактических мер, вероятность образования жидкости составляет 10 %. Даже если она появится, лечение серомы после операции проходит легко и быстро.
Последствия
Нагноение. В серозной жидкости очень быстро размножаются бактерии и риск образования нагноения очень высок. Любая инфекция — гайморит, тонзиллит, способны вызвать инфицирование раны, так как распространяются через лимфу и кровь.
Образование слизистой оболочки. Появляется при длительном течении заболевания, если серома после операции лечение не проходит. Образовывается как на кожно-жировом лоскуте, так и на брюшной стенке. Если вовремя не распознать образование серомы, появится изолированная полость с жидкостью.
Серома может долго находится в организме и не давать о себе знать.
 Такое длительное состояние делает кожу подвижной относительно брюшины. Просуществовать такая серома может очень долго, пока не наступят события, провоцирующие проявление этого образования.
Такое длительное состояние делает кожу подвижной относительно брюшины. Просуществовать такая серома может очень долго, пока не наступят события, провоцирующие проявление этого образования.
Симптомами часто может быть увеличенный живот. Если запустить этот процесс, начнется нагноение. Избавиться от такой полости можно только хирургическим путем.
Если серома не диагностируется очень долго и своевременно не происходит лечение серомы послеоперационного шва это может привести к деформации кожно-жирового участка и истончению клетчатки, что скажется на внешнем виде кожи.
Важно понимать, что серома не рассосется сама по себе и всегда требует вмешательства врача.
( 1 оценка, среднее 5 из 5 )
Источник
Послеоперационная серома – это скопление серозной жидкости в зоне шва, обусловленное травматизацией мягких тканей. Является осложнением хирургических вмешательств. Рассасывается самостоятельно либо принимает хроническое течение. Проявляется припухл остью в области шва, чувством распирания, неприятными ощущениями и эффектом переливания жидкости при перемене положения тела. При крупных серомах наблюдаются нарушение общего состояния, субфебрилитет. Патология может осложняться инфицированием, формированием некроза. Лечение – пункции или дренирование с активной аспирацией на фоне медикаментозной терапии. В отдельных случаях требуются повторные операции.
Общие сведения
Послеоперационная серома (серома шва) – распространенное осложнение раннего послеоперационного периода. Чаще всего встречается в общей хирургии, маммологии, онкологии и пластической хирургии. По различным данным, частота образования клинически значимых сером после операций, сопровождающихся значительной отслойкой мягких тканей, колеблется от 0,8% до 80% и более. Осложнение может развиваться у пациентов любого возраста и пола, чаще встречается у женщин средней и старшей возрастной группы.
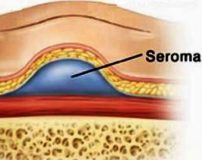
Послеоперационная серома
Причины
Серома является полиэтиологическим состоянием, рассматривается как осложнение обширных хирургических вмешательств. Некоторые специалисты придерживаются мнения, что скопление жидкости в проекции послеоперационной раны нельзя считать осложнением, поскольку оно представляет собой нормальный процесс заживления в фазе экссудации.
В подтверждение своей точки зрения ученые приводят данные ультразвуковых исследований, согласно которым послеоперационные серомы (в том числе – клинически незначимые) обнаруживаются у 100% пациентов. Основными провоцирующими факторами образования крупных сером, требующих проведения активных лечебных мероприятий, являются:
- значительная отслойка жировой клетчатки;
- большая раневая поверхность;
- грубые хирургические манипуляции с тканями (многочисленные разрезы, захват раздавливающим инструментом и пр.);
- чрезмерное использование коагуляции;
- большая толщина подкожной жировой клетчатки (более 5 см).
К числу предрасполагающих условий относят индивидуальные особенности организма, нарушения иммунитета, сахарный диабет и хронические соматические заболевания, негативно влияющие на процесс заживления раны. Чаще всего послеоперационные серомы образуются после абдоминопластики, герниопластики, маммопластики, мастэктомии, аппендэктомии, холецистэктомии. При использовании имплантатов имеет значение раздражение окружающих тканей и развитие асептического воспаления вследствие контакта с эндопротезом.
Патогенез
Существуют различные точки зрения на патогенез сером. Согласно наиболее популярной, обширные разрезы, отслойка мягкотканных структур, раздавливание или прижигание тканей и другие факторы вызывают значительные повреждения мелких лимфатических сосудов. Лимфатические сосуды тромбируются медленнее кровеносных, в результате лимфа долгое время изливается в ткани. На этапе экссудации жидкая часть крови выходит за пределы кровеносных сосудов, что увеличивает количество жидкости в тканях.
В полостях, возникших в области послеоперационной раны, скапливается соломенно-желтая жидкость, содержащая макрофаги, тучные клетки, лейкоциты и белковые фракции. В норме эта жидкость асептическая. При попадании микроорганизмов возможно нагноение с формированием абсцесса. Крупные скопления жидкости оказывают давление на окружающие ткани, нарушают кровоснабжение, вследствие чего могут образовываться участки некроза по краю швов.
Классификация
В клинической практике используют классификацию, в основе которой лежит необходимость и тактика лечения патологии. Согласно этой систематизации выделяют три группы послеоперационных сером:
- 1 группа. Асимптоматические образования, не требующие проведения лечебных мероприятий.
- 2 группа. Симптоматические серомы, для устранения которых достаточно пункций или активного дренирования.
- 3 группа. Симптоматические скопления жидкости, требующие проведения повторной операции.

Серома шва
Симптомы послеоперационной серомы
Маленькие образования не вызывают неприятных ощущений и нарушений общего состояния. Единственными признаками серомы являются припухлость и положительный симптом флюктуации в области послеоперационных швов. Иногда пациенты отмечают ощущение переливания жидкости во время изменения положения тела. Гиперемия кожи в зоне швов обычно отсутствует.
Больные с крупными серомами жалуются на неинтенсивную тянущую боль, чувство давления или распирания, которые усиливаются в положении стоя. В проекции швов выявляется валикообразная флюктуирующая припухлость. Длина припухлости обычно совпадает с длиной шва, ширина может варьироваться от 2-3 до 10 и более сантиметров. Возможны локальная гиперемия, слабость, утомляемость, повышение температуры тела до субфебрильных цифр.
Осложнения
Наиболее серьезным осложнением является нагноение серомы. При большом количестве жидкости формируются крупные абсцессы. Возможно расплавление подлежащих тканей с развитием перитонита. У некоторых больных развивается сепсис. Некрозы при серомах, как правило, протекают более благоприятно, захватывают небольшие участки тканей в области швов. Хронические серомы ухудшают качество жизни, существенно увеличивают период нетрудоспособности после операций.
Диагностика
Обычно серомы развиваются в период стационарного послеоперационного лечения, поэтому диагноз выставляется лечащим врачом. Диагностика базируется на данных объективного осмотра, при необходимости назначаются дополнительные исследования. Программа обследования может включать:
- Физикальный осмотр. В пользу серомы свидетельствует наличие ограниченного выбухания тканей в сочетании с положительным симптомом флюктуации. При отсутствии инфицирования гиперемия не выявляется или незначительная, пальпация малоболезненна. При инфицировании кожа багрово-синюшная, ощупывание резко болезненно, определяется плотный отек окружающих тканей.
- УЗИ мягких тканей. Показано для подтверждения диагноза при сомнительном симптоме флюктуации, для уточнения размеров крупных сером на этапе подготовки к хирургическому вмешательству. Свидетельствует о наличии полости, заполненной жидкостью.
- Лабораторные анализы. Для изучения характера содержимого серомы проводят цитологическое исследование. При подозрении на инфицирование выполняют бакпосев жидкости для определения возбудителя, назначают общий анализ крови для оценки выраженности воспаления.

Тактика лечения зависит от размеров серомы, наличия признаков инфицирования
Лечение послеоперационной серомы
Лечение осуществляется в стационарных условиях. При крупных образованиях, отсутствии признаков рассасывания показана комплексная терапия, включающая в себя консервативные и оперативные мероприятия.
Консервативная терапия
Целью консервативного лечения является снижение вероятности инфицирования, устранение асептического воспаления, уменьшение количества жидкости. Применяются медикаменты следующих групп.
- Антибиотики. При отсутствии нагноения пациентам для профилактики назначают препараты широкого спектра действия внутримышечно. При появлении признаков инфицирования план антибиотикотерапии корректируют с учетом чувствительности возбудителя.
- НВПС. Нестероидные противовоспалительные средства уменьшают проявления воспаления и количество жидкости, выделяющейся в просвет полости послеоперационной серомы. Возможно внутримышечное введение или пероральный прием.
- Глюкокортикоиды. Гормональные препараты устраняют асептическое воспаление, блокируют образование жидкости. Медикаменты вводят в полость серомы после удаления жидкости.
Хирургическое лечение
Тактика хирургического лечения определяется размерами серомы, эффективностью лечебных мероприятий на предыдущих стадиях. При неосложненных серомах возможны следующие варианты:
- Пункции. Наиболее простой способ удаления жидкости. Выполняется 1 раз в несколько дней, для полного излечения обычно требуется 3-7 пункций.
- Активная аспирация. При неэффективности пункций, значительном объеме серомы в полость образования устанавливают дренаж с устройством для активной аспирации.
- Реконструктивные операции. Показаны при упорном хроническом течении сером, отсутствии результата после лечения более щадящими способами.
При нагноившихся серомах производится вскрытие, дренирование гнойной полости. При образовании участков некроза проводят перевязки до отторжения струпа и полного заживления раны. Все хирургические методы применяют на фоне консервативной терапии.
Прогноз
Прогноз в большинстве случаев благоприятный. Небольшие серомы нередко рассасываются самостоятельно в течение 1-2 недель. Эффективность пункций при серомах на фоне плановых пластических и абдоминальных операций составляет около 90%. Реконструктивные вмешательства требуются редко. Процент нагноений незначительный, осложнение чаще развивается после экстренных операций, при наличии сопутствующей патологии, излишнем весе.
Профилактика
Профилактические мероприятия включают тщательную оценку риска хирургических вмешательств, детальное предоперационное обследование, соблюдение техники проведения операций. Хирургам необходимо воздерживаться от слишком широких разрезов, грубых манипуляций с тканями, чрезмерного использования коагулятора.
Источник
Общие принципы лечения пациентов после пластики грыжевых ворот местными тканями практически не имеют отличий ведения послеоперационного периода при других заболеваниях. Для профилактики дыхательных осложнений, послеоперационного пареза кишечника и тромбоэмболических осложнений проводят раннюю активизацию пациента. Кроме того, для профилактики тромбоэмболии лёгочной артерии показано применение компрессионного госпитального трикотажа и введение антикоагулянтов до полной активизации пациента. Антибактериальную профилактику с однократным внутривенным введением антибиотика за 1 ч до операции проводят пациентам с высоким риском инфекционных осложнений. Основными показаниями к введению антибиотиков в послеоперационном периоде служат наличие воспалительного инфильтрата или гематомы операционной раны, гипертермия, а также лечение воспалительных осложнений со стороны других органов и систем.
При применении синтетических эксплантатов, особенно при их расположении над апоневрозом, течение послеоперационного периода имеет свои особенности. Эти отличия — следствие широкой мобилизации кожных лоскутов и подкожной клетчатки от передней поверхности влагалищ прямых мышц или апоневроза наружной косой мышцы живота и наличия инородного тела в ране. Возникающие при этом нарушения оттока венозной крови и лимфы из подкожной клетчатки приводят к скоплению в ране большого количества серозного отделяемого и замедлению её заживления.
С целью профилактики образования сером необходимо проводить активное дренирование раневой полости двумя дренажами, расположенными между подкожной жировой клетчаткой и эксплантатом, сроком на 1-2 сут. Одновременно с активным дренированием используют дозированную компрессию раны при помощи эластичного бандажа, который позволяет равномерно прижимать кожные лоскуты к поверхности эксплантата, а брюшной стенке — полноценно участвовать в процессе дыхания. В последующем происходит постепенное уменьшение количества раневого отделяемого и его организация. Дополнительное удаление раневого отделяемого необходимо проводить при помощи пункций с частотой 1-2 раза в течение 10 дней.
Ношение эластичного бандажа после выполнения пластики передней брюшной стенки с применением синтетических эксплантатов показано в течение 1-2 мес. Использование бандажа в большие сроки нецелесообразно из-за ослабления мышц передней брюшной стенки и показано только при выполнении пациентом физической нагрузки. Приступать к физическому труду пациентам рекомендуется не ранее чем через 2-3 мес после выполнения оперативного вмешательства.
Послеоперационные осложнения
Причины возникновения послеоперационных осложнений достаточно многообразны и могут быть обусловлены как неправильным выбором метода пластики грыжевых ворот, так и нарушениями техники выполнения оперативного вмешательства. Все осложнения после выполнения грыжесечений условно разделяют на две большие группы: осложнения ближайшего и отдалённого послеоперационного периода.
Осложнения ближайшего послеоперационного периода
Наиболее типичные осложнения раннего послеоперационного периода — местные раневые осложнения: гематома, воспалительный инфильтрат и нагноение. Серома послеоперационной раны после проведения оперативных вмешательств с использованием синтетических эксплантатов не расценивается в качестве раневого осложнения; серома — следствие закономерной реакции жировой клетчатки на имплантацию синтетического инородного материала. При этом необходимо отметить, что пластика пахового канала по сравнению с пластикой передней брюшной стенки при вентральных грыжах сопровождается значительно меньшей частотой возникновения сером. Это связано как с более низкой агрессивностью хирургического вмешательства, так и с расположением эксплантата под апоневрозом без контакта его с жировой клетчаткой. Кроме того, минимальную частоту возникновения сером отмечают при применении методики эксплантации «sublay» и применении эксплантатов из полипропилена.
Гематома послеоперационной раны — следствие неадекватного гемостаза. Необходимо отметить, что при пластике передней брюшной стенки с применением эксплантатов требования к качеству выполнения гемостаза значительно возрастают. Это связано с тем, что применение данного вида пластики не позволяет надеяться на сдавление и тампонирование кровоточащих сосудов и может сопровождаться формированием обширных гематом. Основными мероприятиями, направленными на профилактику образования гематом, служат тщательный гемостаз, минимизация травматизации тканей передней брюшной стенки при их подготовке к эксплантации, применение в первые сутки после оперативного вмешательства компрессионных повязок и местной гипотермии.
Особое место в структуре послеоперационных осложнений после выполнения пластики с применением синтетических эксплантатов занимают гнойно-септические осложнения; они определяют особые требования к ведению пациентов. При появлении признаков нагноения послеоперационной раны производят разведение её краёв с применением тактики лечения в соответствии с классическими канонами гнойной хирургии. В случаях применения эксплантатов, изготовленных из монофиламентной нити, их удаляют только при формировании неподдающихся лечению гнойных свищей. При этом далеко не всегда иссекают весь эксплантат, чаще ограничиваются его резекцией.
Большое значение для профилактики развития раневых гнойно-септических осложнений имеет соблюдение принципов асептики. Недопустимо применение эксплантатов, стерилизация которых проводилась не в заводских условиях, и тем более после повторной стерилизации. Кроме того, фиксацию эксплантата и ушивание операционной раны также необходимо проводить инертным шовным материалом, прошедшим качественную заводскую обработку.
Нагноение послеоперационной раны может быть обусловлено и нарушениями техники выполнения хирургического вмешательства: отсутствием герметичности послеоперационной раны и мест установки дренажей, несоблюдением принципов постоянной аспирации раневого отделяемого. В этих случаях необходимо применение глухого шва послеоперационной раны, тщательный контроль за эффективностью функционирования дренажей и их раннее удаление (на 2-е-З-и сутки после выполнения оперативного вмешательства) с последующим выполнением пункций остаточной полости.
При проведении пластики с натяжением тканей и перемещении содержимого грыжевого мешка в брюшную полость, в особенности при уменьшении её объёма, развивается повышение внутрибрюшного давления, которое определяет ряд системных нарушений (табл. 68-3).
Таблица 68-3. Функциональные нарушения при абдоминальном компартмент-синдроме
| Система | Функциональные нарушения |
| Сердечно-сосудистая | Снижение венозного возврата крови, увеличение общего периферического сосудистого сопротивления, снижение сердечного выброса, увеличение ЦВД и давления заклинивания лёгочной артерии |
| Система дыхания | Увеличение пикового инспираторного давления, увеличение сопротивления, гипоксемия, гиперкапния, ацидоз, снижение динамического комплаенса |
| Система мочеотделения | Снижение почечного кровотока, снижение клубочковой фильтрации, снижение реабсорбции глюкозы, олигурия или анурия |
| Система пищеварения | Снижение перфузионного давления органов желудочно-кишечного тракта, снижение мезентериального кровотока, парез кишечника |
| Центральная нервная система | Повышение внутричерепного давления, снижение перфузионного давления головного мозга |
Наиболее грозное осложнение резкого повышения давления в брюшной полости после выполнения пластики передней брюшной стенки — абдоминальный компартмент-синдром, характеризующийся развитием полиорганной недостаточности.
В зависимости от уровня повышения внутрибрюшного давления выделяют четыре степени абдоминального компартмент-синдрома:
- I степень — 10-15 мм рт.ст.;
- II степень — 15-25 мм рт.ст.;
- III степень — 25-35 мм рт.ст.;
- IV степень — более 35 мм рт.ст.
У пациентов после выполнения плановых лапаротомий давление в брюшной полости может достигать I степени без развития клинических признаков абдоминального компартмент-синдрома, а при повышении внутрибрюшного давления до 35 мм рт.ст. и выше он развивается в 100% клинических наблюдений с высоким риском летального исхода. Критериями абдоминального компартмент-синдрома считают увеличение внутрибрюшного давления свыше 15 мм рт.ст. и ацидоз в сочетании с такими признаками (одним или более), как гипоксемия, повышение ЦВД или давления заклинивания лёгочных артерий, снижение АД или сердечного выброса, олигурия.
Клинические симптомы проявления абдоминального компартмент-синдрома неспецифичны. Ежедневный осмотр и пальпация живота также не дают точных представлений о величине внутрибрюшного давления. В связи с этим для специфической диагностики абдоминального компартмент-синдрома в раннем послеоперационном периоде необходимо проводить ежедневный мониторинг внутрибрюшного давления, которое может быть измерено как прямым методом посредством дренажей, так и непрямыми методами через полость желудка, в бедренной вене или в мочевом пузыре.
Наиболее простой способ определения давления в брюшной полости — измерение давления внутри мочевого пузыря. Хорошо растяжимая и эластичная стенка мочевого пузыря при объёме содержимого не более 100 мл выполняет функцию пассивной мембраны и с высокой точностью отражает внутрибрюшное давление. Техника измерения внутрибрюшного давления аналогична таковой при определении ЦВД. При измерении давления пациент должен находиться в положении лёжа на спине строго на горизонтальной поверхности. Для определения давления используют мочевой катетер Фолея, через который в мочевой пузырь вводят 50-100 мл стерильного 0,9% раствора натрия хлорида. Величину давления оценивают по уровню жидкости в сообщающемся капилляре при помощи измерительной линейки, принимая за ноль верхний край лонного сочленения. При угрозе развития данного синдрома внутрибрюшное давление необходимо измерять каждые 2-4 ч, не дожидаясь появления его первых клинических признаков.
Избежать развития абдоминального компартмент-синдрома позволяет, главным образом, правильный выбор адекватного способа пластики грыжевых ворот. Определённую роль отводят также профилактике развития пареза кишечника. Единственный эффективный метод лечения уже развившегося абдоминального компартмент-синдрома — хирургическая декомпрессия, достоверно снижающая летальность; её необходимо выполнять по жизненным показаниям даже после пластики передней брюшной стенки. Без проведения хирургической декомпрессии летальность больных с IV степенью абдоминального компартмент-синдрома достигает 100%.
Осложнения отдалённого послеоперационного периода
Рецидив грыжи — одно из поздних осложнений операции грыжесечения. Основные причины возврата заболевания — слабость собственных тканей пациента, технические погрешности выполнения операции, а также чрезмерные физические нагрузки при отсутствии сформированного прочного рубца.
Чрезмерное натяжение сшиваемых тканей — основная причина рецидива грыжи. Неоспоримым считают факт, что частота рецидива значительно ниже при ненатяжной пластике с использованием синтетических эксплантатов. Рецидив грыжи при пластике эксплантатом развивается в результате смещения сетки или выхождения грыжевого образования через не укреплённый сеткой дефект апоневроза. Смещение сетки обычно происходит из-за её частичного или полного отрыва в результате нарушения техники её фиксации или в результате резкого повышения внутрибрюшного давления в ранние сроки после операции, когда ещё не образовался достаточно прочный рубец, удерживающий сетку.
Основными нарушениями техники фиксации эксплантата служат:
- использование нитей малых диаметров или только герниостеплеров, что приводит к отрыву эксплантата при кашле или физической нагрузке;
- фиксация эксплантата к изменённым тканям;
- выраженное натяжение тканей с последующим их «прорезыванием»;
- недостаточная площадь соприкосновения эксплантата и собственных тканей пациента.
К поздним осложнениям после выполнения пластики относят инфильтраты и свищи послеоперационной раны, которые возникли после выписки пациента из стационара при неосложнённом течении раннего послеоперационного периода. В этих случаях при безуспешности консервативной терапии удаляют или резецируют эксплантат и дренируют рану.
Невралгия после выполнения стандартных видов пластики — достаточно редкое осложнение. Её развитие, как правило, связано с погрешностями хирургической техники выполнения пластики и, в частности, с попаданием в шов нервных стволов или их сдавлением. Для предупреждения возникновения невралгий во время выполнения хирургического вмешательства необходима отчётливая визуализация нервных стволов, а фиксацию эксплантата необходимо выполнять швами, параллельными ходу нервных стволов. Кроме того, прорастание эксплантата соединительной тканью и образование плотной рубцовой ткани с вовлечением в процесс нервных волокон также считают одной из причин возникновения болевого синдрома в позднем послеоперацион