Скопление жидкости после операции пупочной грыжи
Осложнения отдалённого послеоперационного периода
Наиболее типичные осложнения раннего послеоперационного периода — местные раневые осложнения: гематома, воспалительный инфильтрат и нагноение. Серома послеоперационной раны после проведения оперативных вмешательств с использованием синтетических эксплантатов не расценивается в качестве раневого осложнения; серома — следствие закономерной реакции жировой клетчатки на имплантацию синтетического инородного материала. При этом необходимо отметить, что пластика пахового канала по сравнению с пластикой передней брюшной стенки при вентральных грыжах сопровождается значительно меньшей частотой возникновения сером.
Гематома послеоперационной раны — следствие неадекватного гемостаза. Необходимо отметить, что при пластике передней брюшной стенки с применением эксплантатов требования к качеству выполнения гемостаза значительно возрастают. Это связано с тем, что применение данного вида пластики не позволяет надеяться на сдавление и тампонирование кровоточащих сосудов и может сопровождаться формированием обширных гематом. Основными мероприятиями, направленными на профилактику образования гематом, служат тщательный гемостаз, минимизация травматизации тканей передней брюшной стенки при их подготовке к эксплантации, применение в первые сутки после оперативного вмешательства компрессионных повязок и местной гипотермии.
Особое место в структуре послеоперационных осложнений после выполнения пластики с применением синтетических эксплантатов занимают гнойно-септические осложнения; они определяют особые требования к ведению пациентов. При появлении признаков нагноения послеоперационной раны производят разведение её краёв с применением тактики лечения в соответствии с классическими канонами гнойной хирургии. В случаях применения эксплантатов, изготовленных из монофиламентной нити, их удаляют только при формировании неподдающихся лечению гнойных свищей. При этом далеко не всегда иссекают весь эксплантат, чаще ограничиваются его резекцией.
Большое значение для профилактики развития раневых гнойно-септических осложнений имеет соблюдение принципов асептики. Недопустимо применение эксплантатов, стерилизация которых проводилась не в заводских условиях, и тем более после повторной стерилизации. Кроме того, фиксацию эксплантата и ушивание операционной раны также необходимо проводить инертным шовным материалом, прошедшим качественную заводскую обработку.
Нагноение послеоперационной раны может быть обусловлено и нарушениями техники выполнения хирургического вмешательства: отсутствием герметичности послеоперационной раны и мест установки дренажей, несоблюдением принципов постоянной аспирации раневого отделяемого. В этих случаях необходимо применение глухого шва послеоперационной раны, тщательный контроль за эффективностью функционирования дренажей и их раннее удаление (на 2-е-З-и сутки после выполнения оперативного вмешательства) с последующим выполнением пункций остаточной полости.
При проведении пластики с натяжением тканей и перемещении содержимого грыжевого мешка в брюшную полость, в особенности при уменьшении её объёма, развивается повышение внутрибрюшного давления, которое определяет ряд системных нарушений (табл. 68-3).
Таблица 68-3. Функциональные нарушения при абдоминальном компартмент-синдроме
| Система | Функциональные нарушения |
| Сердечно-сосудистая | Снижение венозного возврата крови, увеличение общего периферического сосудистого сопротивления, снижение сердечного выброса, увеличение ЦВД и давления заклинивания лёгочной артерии |
| Система дыхания | Увеличение пикового инспираторного давления, увеличение сопротивления, гипоксемия, гиперкапния, ацидоз, снижение динамического комплаенса |
| Система мочеотделения | Снижение почечного кровотока, снижение клубочковой фильтрации, снижение реабсорбции глюкозы, олигурия или анурия |
| Система пищеварения | Снижение перфузионного давления органов желудочно-кишечного тракта, снижение мезентериального кровотока, парез кишечника |
| Центральная нервная система | Повышение внутричерепного давления, снижение перфузионного давления головного мозга |
Наиболее грозное осложнение резкого повышения давления в брюшной полости после выполнения пластики передней брюшной стенки — абдоминальный компартмент-синдром, характеризующийся развитием полиорганной недостаточности.
В зависимости от уровня повышения внутрибрюшного давления выделяют четыре степени абдоминального компартмент-синдрома:
- I степень — 10-15 мм рт.ст.;
- II степень — 15-25 мм рт.ст.;
- III степень — 25-35 мм рт.ст.;
- IV степень — более 35 мм рт.ст.
У пациентов после выполнения плановых лапаротомий давление в брюшной полости может достигать I степени без развития клинических признаков абдоминального компартмент-синдрома, а при повышении внутрибрюшного давления до 35 мм рт.ст. и выше он развивается в 100% клинических наблюдений с высоким риском летального исхода. Критериями абдоминального компартмент-синдрома считают увеличение внутрибрюшного давления свыше 15 мм рт.ст. и ацидоз в сочетании с такими признаками (одним или более), как гипоксемия, повышение ЦВД или давления заклинивания лёгочных артерий, снижение АД или сердечного выброса, олигурия.
Клинические симптомы проявления абдоминального компартмент-синдрома неспецифичны. Ежедневный осмотр и пальпация живота также не дают точных представлений о величине внутрибрюшного давления. В связи с этим для специфической диагностики абдоминального компартмент-синдрома в раннем послеоперационном периоде необходимо проводить ежедневный мониторинг внутрибрюшного давления, которое может быть измерено как прямым методом посредством дренажей, так и непрямыми методами через полость желудка, в бедренной вене или в мочевом пузыре.
Наиболее простой способ определения давления в брюшной полости — измерение давления внутри мочевого пузыря. Хорошо растяжимая и эластичная стенка мочевого пузыря при объёме содержимого не более 100 мл выполняет функцию пассивной мембраны и с высокой точностью отражает внутрибрюшное давление. Техника измерения внутрибрюшного давления аналогична таковой при определении ЦВД. При измерении давления пациент должен находиться в положении лёжа на спине строго на горизонтальной поверхности.
Для определения давления используют мочевой катетер Фолея, через который в мочевой пузырь вводят 50-100 мл стерильного 0,9% раствора натрия хлорида. Величину давления оценивают по уровню жидкости в сообщающемся капилляре при помощи измерительной линейки, принимая за ноль верхний край лонного сочленения. При угрозе развития данного синдрома внутрибрюшное давление необходимо измерять каждые 2-4 ч, не дожидаясь появления его первых клинических признаков.
Избежать развития абдоминального компартмент-синдрома позволяет, главным образом, правильный выбор адекватного способа пластики грыжевых ворот. Определённую роль отводят также профилактике развития пареза кишечника. Единственный эффективный метод лечения уже развившегося абдоминального компартмент-синдрома — хирургическая декомпрессия, достоверно снижающая летальность; её необходимо выполнять по жизненным показаниям даже после пластики передней брюшной стенки. Без проведения хирургической декомпрессии летальность больных с IV степенью абдоминального компартмент-синдрома достигает 100%.
Рецидив грыжи — одно из поздних осложнений операции грыжесечения. Основные причины возврата заболевания — слабость собственных тканей пациента, технические погрешности выполнения операции, а также чрезмерные физические нагрузки при отсутствии сформированного прочного рубца.
Чрезмерное натяжение сшиваемых тканей — основная причина рецидива грыжи. Неоспоримым считают факт, что частота рецидива значительно ниже при ненатяжной пластике с использованием синтетических эксплантатов. Рецидив грыжи при пластике эксплантатом развивается в результате смещения сетки или выхождения грыжевого образования через не укреплённый сеткой дефект апоневроза. Смещение сетки обычно происходит из-за её частичного или полного отрыва в результате нарушения техники её фиксации или в результате резкого повышения внутрибрюшного давления в ранние сроки после операции, когда ещё не образовался достаточно прочный рубец, удерживающий сетку.
Основными нарушениями техники фиксации эксплантата служат:
- использование нитей малых диаметров или только герниостеплеров, что приводит к отрыву эксплантата при кашле или физической нагрузке;
- фиксация эксплантата к изменённым тканям;
- выраженное натяжение тканей с последующим их «прорезыванием»;
- недостаточная площадь соприкосновения эксплантата и собственных тканей пациента.
К поздним осложнениям после выполнения пластики относят инфильтраты и свищи послеоперационной раны, которые возникли после выписки пациента из стационара при неосложнённом течении раннего послеоперационного периода. В этих случаях при безуспешности консервативной терапии удаляют или резецируют эксплантат и дренируют рану.
Невралгия после выполнения стандартных видов пластики — достаточно редкое осложнение. Её развитие, как правило, связано с погрешностями хирургической техники выполнения пластики и, в частности, с попаданием в шов нервных стволов или их сдавлением. Для предупреждения возникновения невралгий во время выполнения хирургического вмешательства необходима отчётливая визуализация нервных стволов, а фиксацию эксплантата необходимо выполнять швами, параллельными ходу нервных стволов.
При возникновении хронической невралгии проводят консервативную терапию, включающую введение нестероидных противовоспалительных препаратов, витаминов группы В и физиотерапевтическое лечение. При неэффективности консервативной терапии выполняют повторное хирургическое вмешательство, направленное на полное или частичное удаление эксплантата или невротомию.
Осложнения герниопластики
Осложнения такого хирургического вмешательства, как герниопластика, сопряжены с появлением раневой инфекции, хотя грыжесечение относится к чистым операциям. Поэтому антибиотики в обязательном порядке не назначают, но чем старше пациент, тем пристальнее необходимо наблюдать за его состоянием. Раньше причиной возникновения нагноений считали сетчатые импланты. Но в ходе исследований подтверждений этому факту не нашли.
Серома — еще один вид осложнения герниопластики. Это скопление лейкоцитов, эритроцитов, макрофагов и прочих клеток крови, влияющих на восстановление тканей и поддержание иммунитета. Серомы формируются после использования сетки как реакция на вмешательство и наличие в теле инородного тела.
Говорить о появлении осложнения после того, как была проведена герниопластика, можно через несколько дней после операции. О скоплении серозной жидкости свидетельствует припухлость, некоторое выпячивание в месте вмешательства, которое можно принять за признаки грыжи. Обычно проводят общую терапию, специальные процедуры по вскрытию полости и откачке жидкости не требуются. Через 2–3 недели серома исчезает сама.
Гематома как вид осложнения герниопластики со временем рассасывается, не наносит вреда организму и не развивается в необратимый процесс. Как правило, она проходит через 1–2 недели. В отдельных случаях требуется санация раны и последующий дренаж.
Существует такой вид осложнения герниопластики, как невралгия — жжение, покалывание, снижение чувствительности в некоторых участках тела. При этом лапароскопия не сводит на нет вероятность ее возникновения.
Герниопластика: как свести осложнения к минимуму
Для уменьшения осложнения герниопластики необходимо тщательно подбирать методы оперативного вмешательства, медицинский материал — согласно случаю коррекции, следить за анализами и выполнять все требования персонала как до операции, так и после. Это касается физической нагрузки, отказа от вредных привычек, питания, и упражнений для восстановления формы после процедуры герниопластики. Если требуется — неукоснительно принимать лекарственные препараты, назначенные доктором.
При ответственном подходе к лечению и реабилитации восстановительный период сократится до двух недель, а осложнения после герниопластики сойдут на нет.
Для уменьшения осложнения герниопластики необходимо тщательно подбирать методы оперативного вмешательства, медицинский материал — согласно случаю коррекции, следить за анализами и выполнять все требования персонала как до операции, так и после. Это касается физической нагрузки, отказа от вредных привычек, питания, и упражнений для восстановления формы после процедуры герниопластики. Если требуется — неукоснительно принимать лекарственные препараты, назначенные доктором.
При ответственном подходе к лечению и реабилитации восстановительный период сократится до двух недель, а осложнения после герниопластики сойдут на нет.
Заключение
В истории развития учения об оперативном лечении наружных брюшных грыж примечателен кардинальный перелом, наступивший на рубеже прошлого и нынешнего столетий. Конструктивная критика отдельных традиционно утвердившихся оперативных приёмов привела к их переоценке и пересмотру основ современной герниологии. Кроме того, оперативная техника обогатилась эндоскопическими технологиями и принципиально новыми методами аллопластики с применением надёжных биологически инертных синтетических материалов.
Удалось значительно расширить возможности радикального излечения вентральных, послеоперационных и рецидивных грыж с чрезмерным дефектом мышечных и апоневротических тканей, которые считались не поддающимися лечению. Современные технологии лечения стали доступными широкому кругу хирургов. Такая демократизация оперативного метода здесь особенно важна, поскольку речь идёт о лечении болезни, занимающей видное место в повседневной хирургической практике.
B.C. Савельев, Н.А. Кузнецов, С.В. Харитонов
Источник
Для записи на прием к врачу оставьте свою контактную информацию
Мы свяжемся с вами в ближайшее время
Нажимая на кнопку, вы даете согласие на обработку персональных данных и соглашаетесь c политикой конфиденциальности
Для записи на прием к врачу оставьте свою контактную информацию
Мы свяжемся с вами в ближайшее время
Нажимая на кнопку, вы даете согласие на обработку персональных данных и соглашаетесь c политикой конфиденциальности
Методы проведения операции по удалению пупочной грыжи: лапароскопический, открытый, герниопластика, удаление лазером. ⭐️⭐️⭐️⭐️⭐️ Длительность операции, реабилитация и возможные осложнения. Прогнозы и отзывы пациентов
Читайте советы наших экспертов
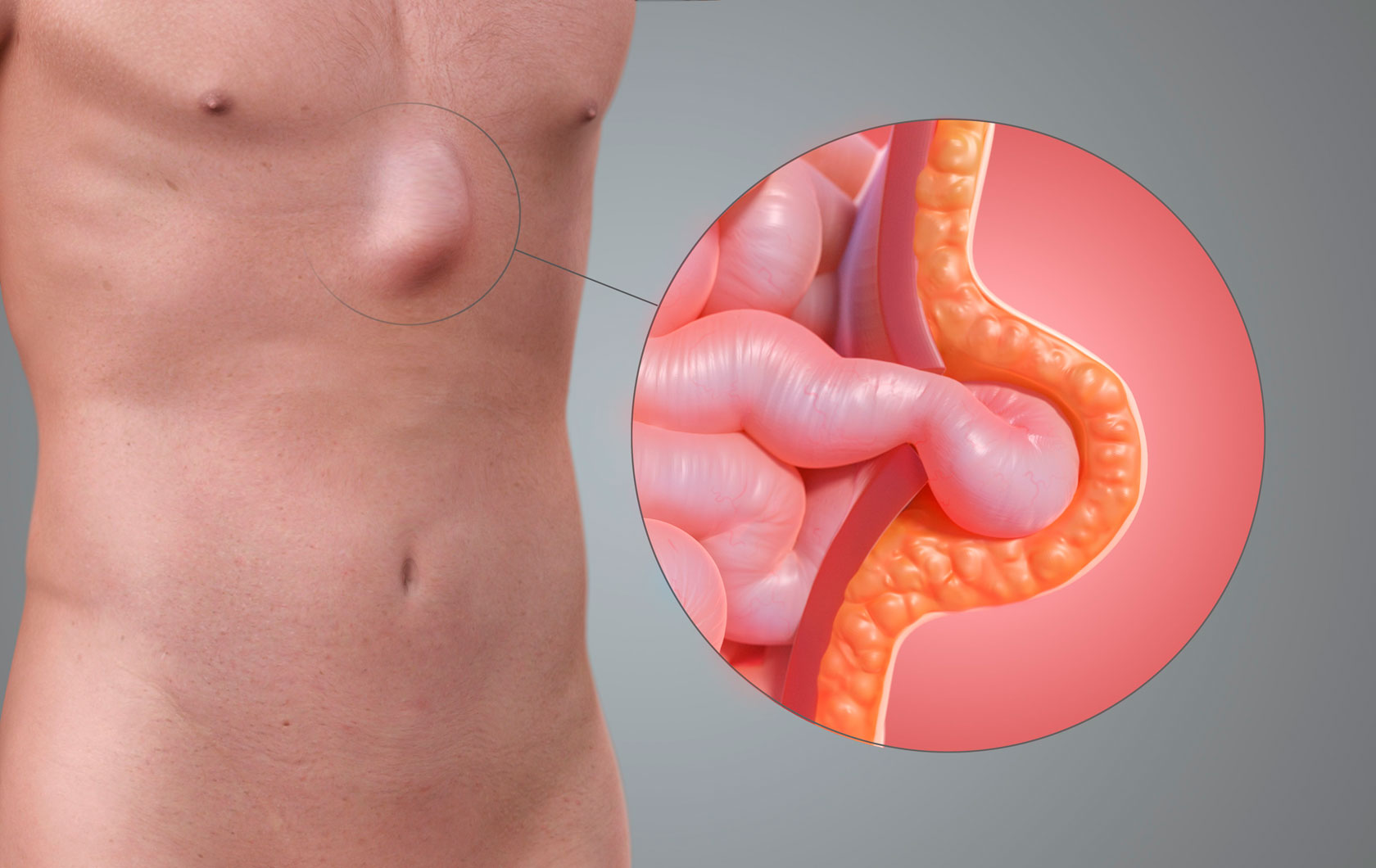
Пупочная грыжа образуется в результате выступания внутренних органов за пределы пупка в виде шишки. Наиболее часто происходит выпячивание участка кишечника. Операция по удалению пупочной грыжи у взрослых – единственный эффективный способ ее лечения. У детей и младенцев, к счастью для родителей, заболевание иногда проходит само. Но если врач говорит о необходимости операции, стоит прислушаться к нему – осложнениями пупочной грыжи могут быть кишечная непроходимость, некроз выступающих тканей.
Симптомами пупочной грыжи являются:
- уплотнение или выпячивание в области пупка;
- расширение пупочного кольца;
- боль в середине живота при физической нагрузке, кашле;
- тошнота.
Заболевание может возникнуть в любом возрасте как у мужчин, так и у женщин. Но чаще пупковая грыжа встречается у младенцев и людей старше 40 лет.
Предрасполагает к появлению грыжи у взрослых слабость соединительной ткани, мышц живота. Выпячивание может возникнуть при повышенной физической нагрузке, поднятии тяжестей, хронических заболеваниях, сопровождающихся кашлем. Также способствуют образованию грыжи избыточный вес, запоры, период беременности, асцит (скопление жидкости в брюшной полости).
Пупочная грыжа у младенцев может быть врожденной (из-за неправильного формирования органов в утробе матери) или приобретенной. Последняя возникает при частом повышении давления внутри брюшины из-за плача, медленном зарастании пупочного кольца. В некоторых случаях грыжу младенцам вправляют безоперационно – с помощью массажа.
Первичное обследование грыжи заключается в визуальном осмотре больного врачом-терапевтом. Осмотр и пальпация проводятся в горизонтальном и вертикальном положении. При обнаружении грыжи врач назначает дальнейшие обследования:
- УЗИ органов брюшной полости;
- герниографию – диагностику с помощью контрастного вещества, вводимого в брюшину;
- ФГДС (при исследовании комплекса заболеваний желудочно-кишечного тракта);
- компьютерную томографию.
Для уточнения формы и размеров грыжи достаточно УЗИ-диагностики. Однако для более подробного исследования и выявления сопутствующих заболеваний используются дополнительные методы.
Подготовка к операции и предоперационная диета
Перед хирургическим вмешательством по поводу пупочной грыжи необходимо соблюдать облегченную диету. Важно не перегружать кишечник и не допускать запоров. В последний день перед операцией врачи обычно рекомендуют отказ от пищи (можно пить воду), пациенту делается клизма для очищения кишечника.
Не стоит курить и употреблять алкоголь накануне операции. Нельзя принимать средства, разжижающие кровь. Прием других лекарств нужно согласовывать с врачом. Если в зоне пупка имеются волосы, желательно удалить их.
Необходимые анализы и исследования
Имеется ряд противопоказаний к операции по поводу пупочной грыжи у взрослых и детей. Поэтому необходимо заранее выполнить обследования, результаты которых могут заставить врача перенести или отменить вмешательство. Подготовка перед операцией по удалению пупочной грыжи включает в себя следующие анализы:
- ЭКГ;
- общий анализ крови;
- анализ мочи;
- коагулограмму;
- флюорографию;
- исследования на ВИЧ, гепатит, сифилис.
Противопоказания к хирургии
При некоторых состояниях организма плановая операция по удалению пупочной грыжи не проводится. Хирургическое вмешательство, особенно под общим наркозом, всегда несет риск для здоровья. Иногда целесообразнее отказаться от него — при условии, что грыжа не несет угрозы для жизни. Операция в таких случаях проводится лишь при возникновении опасного состояния.
Противопоказаниями к операции по удалению пупочной грыжи считаются:
- тяжелые сердечно-сосудистые заболевания, недавно перенесенный инфаркт или инсульт;
- беременность, особенно 2-3 триместр;
- пожилой возраст – от 80 лет и старше;
- цирроз печени;
- почечная недостаточность;
- сахарный диабет;
- варикозное расширение вен пищевода;
- инфекционные заболевания в острой стадии;
- нарушение свертываемости крови.
Оставьте свой номер телефона
чтобы узнать цену операции и госпитализации для вашего случая
Нажимая на кнопку, вы даете согласие на обработку персональных данных и соглашаетесь c политикой конфиденциальности
Операция по удалению пупочной грыжи
Герниопластика считается простой операцией, особенно при небольшом размере грыжи. Но и в экстренных случаях, при ущемлении или разрастании грыжевого мешка хирургическое вмешательство, как правило, проходит хорошо и успешно для пациента.
Удаление пупочной грыжи у взрослых и детей может быть выполнено традиционным методом (с помощью натяжения тканей, без применения имплантата) или с установкой эндопротеза. Имплантат представляет из себя сетку, которая укрепляет ослабевшую часть брюшины и способствует ее зарастанию новой тканью. Эндопротезы изготавливаются из разных материалов. Некоторые из них со временем рассасываются, оставляя после себя наросшие сверху собственные ткани. Другие остаются на месте и при необходимости могут быть извлечены. Операция с применением эндопротеза способствует уменьшению риска рецидива благодаря укреплению брюшной стенки.
Операции таким способом выполнялись с давних времен — до появления новых, более современных методов (лапароскопия, лазерная хирургия). Сейчас вмешательство с помощью открытого метода осуществляется чаще всего при экстренной операции или большом размере грыжи. Производится разрез брюшины, через который врач вправляет выпавшие органы. Операция может проходить как под местной или спинальной анестезией, так и под общим наркозом. Некротизированные ткани удаляются, брюшную стенку ушивают или укрепляют сеткой. На область разреза накладывают шов.
Недостатки данного метода – косметические последствия в виде обширного шва и более долгий период восстановления по сравнению с менее инвазивными видами операций.
Около 25 лет назад стало возможным применение щадящего метода удаления пупочной грыжи – лапароскопического. Сейчас это основной и самый безопасный способ лечения грыж. Операция проводится через небольшие разрезы, в один из которых помещается камера, в другой – хирургические инструменты. Благодаря малой инвазивности снижается риск появления спаек, сокращается послеоперационный период. Швы после лапароскопии практически не заметны.
Лапароскопическая операция при пупочной грыже у женщин проводится в межменструальный период. При лапароскопии возможен как натяжной способ закрытия грыжевых ворот, так и установка сетчатого имплантата.
Однопортовая лапароскопия или метод одного прокола SILS стала применяться относительно недавно и быстро завоевала симпатии как хирургов, так и пациентов. Минус метода в том, что отверстие от прокола значительно больше стандартных.
Герниопластика методами Сапежко, Лексера или Мейо
Это традиционные способы проведения герниопластики, которые подразумевают закрытие грыжевых ворот с помощью натяжения тканей. Имеются некоторые отличия в ходе операций и показаниях к ним.
Метод Мейо чаще используют у людей с избыточным весом. Вокруг пупка делается два разреза в виде полумесяца, захватывающие лишние жировые отложения. Затем разрезается грыжевой мешок, убираются спайки и некротизированные ткани, внутренние органы вправляются в брюшину. Края грыжевого мешка горизонтально зашиваются. Апоневроз (так называется пластина из соединительной ткани, придающую прочность брюшной стенке) сшивают.
При операции по методу Сапежко делаются разрезы в виде вертикальных линий. После укладывания органов в брюшную полость производится послойное сшивание тканей. В остальном ход процедуры практически аналогичен методу Мейо.
Способ Лексера подходит для случаев, когда пупок и грыжевой мешок неразрывны. При необходимости (большой размер грыжи) в ходе операции пупок удаляется. Врач выполняет разрез в виде полумесяца вокруг опухоли. При срастании грыжевого мешка с пупком бывает трудно освободить его содержимое. Вскрывается дно или шейка грыжевого мешка, органы помещаются в брюшную полость. На шейку накладывают шов, сам мешок отсекается. Грыжевые ворота по методу Лексера закрывают наложением шелкового шва на апоневроз вокруг кольца и нескольких швов на прямые мышцы живота. После этого кожный лоскут, вырезанный в начале операции, возвращается на место и закрепляется с помощью узловых швов.
Интраперитонеальный способ Ольсгаузена
Этот вид операции проводится у младенцев с грыжей, образовавшейся во время нахождения в утробе матери. Врач вскрывает грыжевой мешок и помещает находящиеся в нем органы на свои места в брюшной полости. Нерассосавшиеся эмбриональные органы, если они остались в мешке, подлежат удалению. После этого брюшная стенка и все ткани послойно зашиваются.
Современная хирургия позволяет проводить удаление пупочной грыжи практически бескровно – с помощью лазера. Вместо обычного скальпеля для выполнения разрезов используется лазерный нож. Грыжа оперируется с высокой точностью аналогично лапароскопии и поэтому также требовательна к компетенции хирурга. Если нет противопоказаний к использованию лазера, операцию можно выполнять даже при грыжах среднего размера. Тем не менее, в ходе операции бывают осложнения, так как лазерные лучи при невысоком уровне контроля могут повредить внутренние органы.
Продолжительность хирургического вмешательства по удалению пупочной грыжи составляет от получаса до двух часов. Суть любой герниопластики заключается в вскрытии грыжевого мешка, вправлении органов в брюшную полость и закрытии грыжевых ворот. Подробный ход операции можно увидеть на многочисленных видео и фото в интернете. В зависимости от вида операции, размера грыжи, способа обезболивания эти действия могут занимать разное количество времени. Поэтому трудно сказать точно, сколько длится операция у взрослых при пупочной грыже.
Реабилитация после операции
Длительность и легкость восстановления после герниопластики зависит от вида проведенной операции, состояния больного до хирургии, соблюдения всех рекомендаций врача. При плановой операции реабилитация происходит быстрее. Состояние после ущемления грыжи и срочное хирургическое вмешательство требуют более долгого времени на восстановление. У пожилых людей этот период тоже может длиться дольше, а у детей заживление швов и реабилитация обычно проходит быстро.
Период восстановления после операции
Если после операции не возникло осложнений в виде повышения температуры, нагноения раны – пациент находится в стационаре несколько дней, после чего выписывается домой. Нужно посетить врача примерно через неделю или 10 дней после операции для снятия швов (если они не саморассасывающиеся) и осмотра раны. Если швы долго не заживают, для ускорения регенерации тканей врач может назначить физиотерапевтические процедуры.
При удовлетворительном состоянии после снятия швов возможен выход на работу, если она не связана с физическими нагрузками. При тяжелом труде рекомендуется более длительный период отдыха, в некоторых случаях пациентам оформляют инвалидность для перевода на более легкую работу
Физическая активность и спорт после операции
После операции, проведенной открытым методом, в первые несколько дней рекомендуется постельный режим – он способствует более быстрому заживлению швов. На следующий день уже можно стоять и ходить. Лапароскопия и лазерная хирургия не требуют столь длительного отдыха – после успешно проведенной операции можно двигаться, избегая при этом сильных нагрузок на брюшину. Не рекомендуется сразу после операции поднимать предметы тяжелее 3 кг.
Впоследствии активность постепенно восстанавливается. Движения не должны доставлять боль – при появлении неприятных ощущений необходимо отдохнуть или обратиться к врачу. Для поддержания тканей живота и мышц пресса часто назначается ношение специальной повязки – послеоперационного бандажа. После натяжной герниопластики бандаж надевают в течение нескольких месяцев. Если установлен эндопротез, период ношения сокращается до 1 месяца, а в некоторых случаях бандаж вообще не требуется. Окончательно вернуться к обычной жизни, начать заниматься спортом можно будет максимум через 4-6 месяцев (срок восстановления зависит от вида операции).
Что необходимо знать и делать пациентам после операции
Помимо ограничения физической нагрузки, необходимо соблюдать специальную диету. Важно предотвратить появление запоров и газообразования, поэтому в первые дни после операции пища должна быть жидкой – бульоны, каши. Нужно исключить из рациона питания жирные и жареные продукты, бобовые, выпечку и мучные изделия, сладости, алкоголь. Кушать небольшими порциями, чтобы не переполнять кишечник. Увеличение его объема, вздутие живота может вызвать расхождение швов, ухудшить заживление.
Важно также соблюдать гигиену и не допускать попадания инфекции в рану. В первые дни врачи не рекомендуют мыться в душе – можно обтереться влажной губкой или полотенцем, не затрагивая область швов. В дальнейшем при мытье необходимо избегать длительного воздействия водяной струи на живот, не стоит с незажившими швами принимать ванну или плавать.
Герниопластика в основном выполняется на платной основе. Диапазон цены сильно зависит от производителя сетки (эндопротеза) – его стоимость в Москве начинается от 5 000 рублей и может доходить до 50 000. В частных клиниках стоимость операции по удалению пупочной грыжи может составлять от 40 000 до 80 000 рублей в зависимости от сложности случая, размера грыжи, вида хирургического вмешательства, наркоза, необходимости установки эндопротеза и других факторов. Обычно врач накануне операции согласовывает с пациентом все необходимые расходы, чтобы он мог точно знать, во сколько обойдется хирургия и пребывание в стационаре.
Более дорогой будет операция пупковой грыжи, выполняемая современными методами – лапароскопическим и лазерным. Однако после такой хирургии не требуется постельный режим и длительное нахождение в стационаре, что снижает расходы на пребывание в клинике. Кроме того, значительно снижается вероятность осложнений и повторных операций, а нетрудоспособность ограничивается 1-2 днями.
Рассчитать стоимость операции в Центре Лапароскопической хирургии для вашего случая
Возможные осложнения и боли после операции
Болевой синдром в первые несколько часов или дней после операции является нормой. При необходимости врач может назначить обезболивающие средства для облегчения состояния. Отзывы об операции по удалению пупочной грыжи у взрослых свидетельствуют о том, что неприятные ощущения обычно терпимы. Но стоит обратить внимание на появление следующих симптомов:
- повышение температуры;
- нагноение послеоперационного шва;
- множественные гематомы;
- серома (отек);
- непроходимость кишечника, трудности с отхождением стула.
Воспаление швов и повышение температуры – последствия инфицирования раны. Оно может возникать при сниженном иммунитете, нарушении гигиены или несоблюдении рекомендаций врача.
Чаще осложнения появляются у пожилых людей. Иногда причинами того, что шов гноится и болит, являются чрезмерная физическая активность или кашель. При распространении инфекции назначается лечение антибиотиками, проводится обработка швов антисептиком. Как правило, эти меры дают хороший эффект, и гной перестает скапливаться в ране.
При нарушениях стула необходимо стимулировать перистальтику кишечника, при необходимости сделать клизму. Для профилактики запоров нужно включить в меню больше пищи, богатой клетчаткой, но не вызывающей газообразования. Полезна умеренная физическая активность.
Организм пожилого человека может негативно отреагировать на проведение операции и общий наркоз – нередко наблюдается сердечная или легочная недостаточность. В экстренных случаях применяют искусственную вентиляцию легких и стимуляцию работы сердца. Больного укладывают таким образом, чтобы голова находилась выше ног.
Отдаленные последствия герниопластики
Через некоторое время после операции у небольшого числа